-
Medical journals
- Career
Markery reziduálního kardiovaskulárního rizika
Authors: Hana Rosolová; Barbora Nussbaumerová
Authors‘ workplace: Centrum preventivní kardiologie II. interní kliniky LF UK a FN Plzeň, přednosta prof. MUDr. Jan Filipovský, CSc.
Published in: Vnitř Lék 2014; 60(11): 937-941
Category: Reviews
Overview
Je uvedena evropská definice markeru, resp. biomarkeru. Jedná se o faktor, který je měřitelný a je indikátorem fyziologického nebo i patologického biologického procesu v lidském organizmu. Jsou zmíněné i přenesené významy tohoto pojmu v jiných oblastech medicíny. Je vysvětlen význam, kategorizace i určování celkového kardiovaskulárního (KV) rizika podle tabulek rizika SCORE u pacientů v primární prevenci KV onemocnění. Reziduální (kardio)vaskulární riziko existuje u pacientů v primární nebo sekundární prevenci KV nemocí, kteří jsou léčeni podle současných doporučených postupů a dosahují cílových hodnot cholesterolu resp. LDL-cholesterolu, krevního tlaku, případně i glykemie. Toto reziduální riziko je dané především non-LDL dyslipidemií, tzv. aterogenní dyslipidemií (definice mezinárodní iniciativy R3i). Investigátoři evropských preventivních studií EUROASPIRE zjistili 5letou KV mortalitu u nemocných zařazených do prvních 2 studií, která byla ve významné pozitivní asociaci a glykemií, kouřením a hladinou celkového cholesterolu. V naší nedávné práci jsme zjistili, že u českých nemocných se stabilní ICHS zařazených do studií EUROASPIRE v posledních 16 letech narůstá strmě BMI a výskyt DM2T. Vybrali jsme několik markerů pro stanovení reziduálního rizika: aterogenní dyslipidemii, aterogenní index plazmy podle Dobiášové a hypertriglyceridemický pas (surogát inzulinové rezistence a kardiometabolického syndromu). Z našich analýz je patrno, že přestože stoupala v průběhu sledování těchto pacientů indikace statinů, ACE inhibitorů, antiagregancií a antikoagulancií, markery reziduálního KV rizika zůstaly v podstatě nezměněné a významně častěji se vyskytovaly u nemocných s diabetem.
Klíčová slova:
aterogenní dyslipidemie – biomarker – kardiovaskulární riziko – reziduální rizikoÚvod
Marker, resp. biomarker má svoji obecnou definici. Jedná se o faktor, který je měřitelný, tedy objektivně zjistitelný; může to být molekulární, anatomický, biochemický faktor nebo i jiný znak, který je indikátorem fyziologického nebo i patologického biologického procesu. Může také pomoci zjistit farmakologickou odezvu na léčebnou intervenci. Biomarker ukazuje specifickou fyzickou stopu nebo měřitelnou změnu v organizmu, která souvisí s nemocí nebo s určitým zdravotním stavem [1]. V současnosti používáme celou řadu biochemických markerů zjištěných v krvi nebo jiných tělních tekutinách, které jsou běžnou součástí naší diagnostiky, např. jaterní testy AST, ALT, GMT, které jsou markery poškození jaterní tkáně, C-reaktivní protein, který je citlivým markerem zánětu, troponin I – diagnostický marker akutního ischemického poškození myokardu aj. Pojem biomarkery se někdy používá pro označení nových molekulárních nebo genetických faktorů, jejichž počet roste geometrickou řadou, ale které se zatím běžně v klinické praxi nepoužívají, protože jejich klinický přínos není zatím známý nebo prokázaný. Technologie vyšetřovacích metod pro různé biologické faktory předbíhá naše schopnosti je testovat pro klinickou využitelnost. Zvláště společnosti vyrábějící testovací metody na biomarkery nabízejí stále více biomarkerů, které lze vyšetřit, ale jejich klinická využitelnost je zatím neobjasněná. Závisí na klinických výzkumnících, aby testovali, které z těchto faktorů budou prospěšné pro predikci choroby, diagnostiku nemocí, pro kontrolu léčby ev. upřesnění prognózy pacienta apod.
Marker jako rizikový faktor
V preventivní kardiologii se často pojem marker používá pro rizikový faktor, který sice není ve významné asociaci se vznikem nemoci, ale může její riziko navýšit nebo její prognózu zhoršit. Takovým markerem je např. lehce zvýšená hladina celkového homocysteinu. Homocystein není kauzální rizikový faktor, protože nebyl prokázán statisticky ve velkých studiích jako nezávislý rizikový faktor ve vztahu ke kardiovaskulárnímu onemocnění (KVO) na podkladě aterotrombózy, ani se neprokázalo, že by snížení homocysteinu léčbou (substitucí kyselinou listovou a vitaminy skupiny B) vedlo ke snížení výskytu aterotrombotických nemocí. Přesto je jeho zvýšení pro lékaře signálem neboli markerem vyššího rizika aterotrombotické příhody.
Kardiovaskulární (KV) riziko vyjadřuje pravděpodobnost v procentech, že se u daného jedince v nastávajícím období (nejčastěji v období 10 let) objeví KV příhoda na podkladě aterosklerózy, především infarkt myokardu nebo cévní mozková příhoda. Toto riziko lze vypočítat na základě kauzálních rizikových faktorů pro KV onemocnění (KVO). Jedná se o věk, pohlaví, systolický krevní tlak, kouření, hladinu cholesterolu ev. poměr celkového cholesterolu a HDL-cholesterolu. Tyto standardní rizikové faktory jsou používány v evropských tabulkách pro predikci celkového KV rizika – SCORE chart, které vycházejí z mortalitních dat evropského projektu SCORE, a proto celkové KV riziko vyjadřuje pravděpodobnost úmrtí na KVO [2]. Pravděpodobnost výskytu nefatálních KV příhod lze odvodit vynásobením celkového KV rizika fatálních příhod čtyřmi. Tabulky určené pro Českou republiku vycházejí z vlastních mortalitních dat v české populaci (tab. 1). Je známo, že existuje celá řada dalších rizikových faktorů, které nemají tak velkou prediktivní sílu pro KVO, ale které mohou celkové KV riziko zjištěné na základě standardních rizikových faktorů ještě navýšit. Mají význam především u osob s mírným celkovým KV rizikem a jsou shrnuty na tab. 2.
Table 1. Tabulky rizika SKÓRE pro českou populaci (www.HeartScore.org) 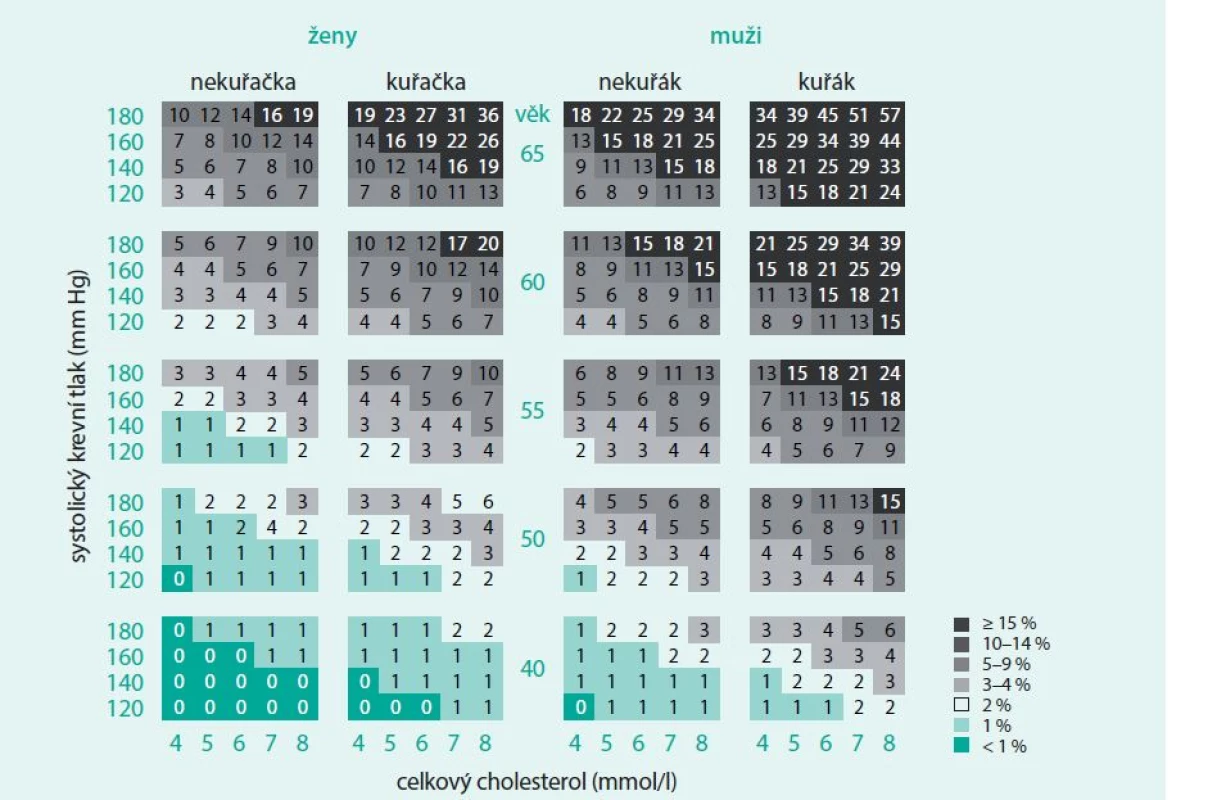
Kardiovaskulární riziko roste exponenciálně s počtem rizikových faktorů. Pro každodenní praxi je proto výhodné určit toto celkové riziko za použití jednoduchých tabulek rizika SKÓRE, které byly vytvořeny z našich vlastních mortalitních studií pro českou populaci. Podle pohlaví, věku, kouření a hodnot systolického krevního tlaku a celkového cholesterolu (event. u osob s nízkým HDL-cholesterolem podle hodnot poměru celkového cholesterolu/HDL-cholesterolu) odečteme z tabulek absolutní KV riziko, tj. pravděpodobnost vyjádřenou v procentech pro daného jedince, že zemře v následujících 10 dnech na KV příhodu. Kategorie celkového KV rizika: nízké < 1% střední ≥ 1-5% vysoké ≥ 5-10% velmi vysoké ≥ 10% Table 2. Rizikové faktory, jejichž přítomnost navyšuje celkové kardiovaskulární riziko určené z tabulek rizika 
DM1T – diabetes mellitus 1. typu HDL-cholesterol – high density lipoprotein cholesterol apo B – apolipoprotein B Lp(a) – lipoprotein(a) GF – glomerulární filtrace V současné době máme pro léčbu ovlivnitelných KV rizikových faktorů algoritmy, které vznikly na základě výsledků velkých prospektivních intervenčních studií. Z těchto studií je známo, že léčbou rizikových faktorů (zejména hypertenze, hypercholesterolemie, kouření) dochází k redukci výskytu fatálních i nefatálních KV příhod. Přesto však i u léčených nemocných může dojít k další KV příhodě a toto riziko, které predikuje vznik KVO při standardní léčbě, se nazývá reziduální KV riziko. Příkladem může být studie TNT, ve které byli nemocní po infarktu myokardu léčeni vysokou dávkou statinu a dalšími doporučenými léky po prodělané koronární příhodě; pacienti dosáhli v průměru koncentrace LDL-cholesterolu < 1,8 mmol/l a méně, a přesto se u podstatně velké části z nich vyskytla nová KV příhoda. Nejvyšší výskyt KV příhod byl v prvním kvintilu koncentrace HDL-cholesterolu; pokud nemocní spadali do nejvyššího kvintilu HDL-cholesterolu, měli o 39 % nižší relativní riziko vzniku KV příhody oproti pacientům z 1. kvintilu HDL-cholesterolu [3]. Celkové KV riziko se sníží standardní léčbou statiny o maximálně 30 % ve srovnání s neléčenými pacienty, přesto statiny nedovedou zabránit 70 % KV příhod. Riziko pro vznik KVO nemůže být nikdy nulové, je dáno řadou dosud neovlivnitelných rizikových faktorů, ze kterých je nejsilnější věk, přesto lze reziduální KV riziko ještě snížit, např. cestou ovlivnění aterogenní dyslipidemie.
Residual Risk Reduction Initiative (R3i)
Prof. Fruchart, Sacks a Hermans založili nezávislou mezinárodní iniciativu Residual Risk Reduction Initiative (R3i), která formulovala reziduální vaskulární riziko z pohledu lipidů a jejich vlivu na aterosklerózu (makrovaskulární komplikace) i na mikrovaskulární komplikace typické u pacientů s diabetes mellitus (DM). Tito experti vycházeli z předpokladu, že nemocní v primární nebo sekundární prevenci vaskulárních nemocí, kteří jsou léčeni podle současných doporučených postupů a dosahují cílových hodnot cholesterolu resp. LDL-cholesterolu, krevního tlaku, případně i glykemie, mají reziduální vaskulární riziko, které je dané především non-LDL dyslipidemií, tzv. aterogenní dyslipidemií (triglyceridy – TG ≥ 1,7 mmol/l a HDL-cholesterol < 1 mmol/l u mužů a < 1,2 mmol/l u žen). Tato dyslipidemie je velmi složitá porucha metabolizmu lipidů, pro kterou je typický výskyt malých denzních LDL částic, které jsou více aterogenní než LDL částice normální velikosti. Tato dyslipidemie je typická především pro nemocné s inzulinovou rezistencí, tj. u nemocných s kardiometabolickým syndromem nebo v prediabetu nebo u pacientů s DM 2. typu [4]. Zlepšení diagnostiky a léčby aterogenní dyslipidemie je jedním z hlavních cílů iniciativy R3i. Monitorací non-HDL-cholesterolu lze nejlépe sledovat účinnost léčby této dyslipidemie a změnu reziduálního KV rizika. K léčbě statiny, což jsou léky 1. volby v léčbě všech dyslipidemií k dosažení cílových hodnot LDL-cholesterolu, je možné přidat fibráty nebo niacin (u nás však není dostupný) nebo ω-3-mastné kyseliny (u nás pouze jako potravinové doplňky) anebo ezetimib. Tyto léky dokážou více ovlivnit nejen aterogenní dyslipidemii, ale i obsah cholesterolu v postprandiálních remnantech. Zdá se, že cholesterol obsažený v remnantech by mohl být kauzálním rizikovým faktorem pro aterosklerózu a ischemickou chorobu srdeční, jak ukázala observační studie a některé experimentální i genetické studie [5]. Remnanty vznikají z chylomiker, VLDL (very low density lipoprotein) nebo IDL (intermediate density lipoprotein) částic, tj. z částic bohatých na TG. Částice bohaté na TG jsou velmi heterogenní a koncentrace TG je v přímé asociaci s těmito částicemi. Je známo, že postprandiální hodnota koncentrace TG je v těsnější asociaci s KV-rizikem než lačná koncentrace TG, a proto je lepší určování postprandiálního remnantního cholesterolu než v lačném stavu. Remnantní cholesterol lze vypočítat nebo určit rozmanitými způsoby; nejjednodušší je výpočet:
remnantní cholesterol v postprandiálním stavu = celkový cholesterol – HDL-CH – LDL-CH
A. Varbo et al prokázala v obecné populaci, že takto vypočítaný remnantní cholesterol spadající do 5. kvintilu (< 1,1 mmol/l) přinesl více než 2krát vyšší riziko po vznik ischemické choroby srdeční než remnantní cholesterol v 1. kvintilu distribuce (< 0,4 mmol/l); HR = 2,3; 1,7–3,1 [6].
EUROASPIRE (EUROpean Action on Secondary and Primary prevention by Intervention to Reduce Events)
Investigátoři studií EUROASPIRE (EUROpean Action on Secondary and Primary prevention by Intervention to Reduce Events – EA) se podívali na riziko, které přetrvává u pacientů se stabilní ischemickou chorobou srdce zařazených do těchto sekundárně preventivních projektů. De Bacquer et al sledovali 5leté reziduální riziko KV mortality u nemocných zařazených do studií EA I a II. V mnohočetné logistické regresi byly nejvýznamnějšími nezávislými modifikovatelnými rizikovými faktory (resp. markery KV úmrtí) glykemie, kouření a hladina celkového cholesterolu [7]. Z řady epidemiologických studií je známo, že u pacientů v prediabetu a u diabetiků 2. typu se vyskytuje celá řada dalších rizikových faktorů, např. již zmíněná aterogenní dyslipidemie (viz výše) se vyskytuje u těchto nemocných 2krát častěji než u osob bez poruchy glukózového metabolizmu, a to u mužů i u žen. Nemocní s DM2T, který se vyskytuje 10krát častěji než DM1T, nemají všichni stejné KV riziko. Dosud diferencujeme pouze 2 stupně KV rizika podle počtu rizikových faktorů: vysoké KV riziko (u diabetiků bez orgánového poškození a bez dalších rizikových faktorů) a velmi vysoké KV riziko (u diabetiků s dalšími rizikovými faktory nebo s orgánovými komplikacemi, např. albuminurií). I vysoké KV riziko by se však mělo stratifikovat do dalších podskupin podle dalších rizikových faktorů, ev. podle specifických markerů. V literatuře se objevily 2 takové markery: hypertriglyceridemický pas poprvé popsaný Lemieuxem jako marker aterogenní metabolické triády: hyperinzulinemie, hyperapolipoproteinemie B a malé denzní LDL, nebo také jako surogát metabolického syndromu [8]. Hypertriglyceridemický pas je definován jako hladina TG ≥ 2 mmol/l nalačno a současně větší obvod pasu: ≥ 90 cm u mužů a ≥ 85 cm u žen. Tento marker pro inzulinovou rezistenci resp. pro kardiometabolický syndrom je jednoduchý a široce použitelný. Dalším velmi sofistikovaným markerem reziduálního KV rizika je aterogenní index plazmy podle Dobiášové et al:
AIP = log (TG/HDL-cholesterol)
a velmi dobře odráží mechanizmus regulace velikosti lipoproteinových částic. Logaritmická transformace poměru TG : HDL-cholesterol vyjadřuje nejen poměr mezi aterogenními a protektivními lipoproteiny, ale především koreluje s velikostí těchto částic a ukazuje na frakční esterifikační rychlost cholesterolu [9,10]. Tento index je proto velmi komplexní marker KV rizika a lze jej snadno určit pomocí kalkulátoru [11].
V naší nedávné práci jsme se zaměřili na tyto markery reziduálního KV rizika u nemocných v ČR se stabilní ischemickou chorobou srdeční (ICHS) zařazených do evropských studií EUROASPIRE I-IV [12]. Reziduální riziko v širokém slova smyslu je skryto v nedostatečné léčbě kauzálních rizikových faktorů (40 % těchto pacientů nedosahuje cílových hodnot krevního tlaku < 140/90 mm Hg a dalších 40 % nedosahuje koncentraci LDL-cholesterolu < 2,5 mmol/l) i v nedostatečné změně životního stylu (20 % pacientů se stabilní ischemickou chorobou srdce stále kouří!) [13]. Reziduální KV riziko podle Iniciativy R3i, tj. lipidové reziduální riziko lze vidět v jiných rizikových faktorech nebo biomarkerech KV rizika, např. v inzulinové rezistenci a s ní spojeným kardiometabolickým syndromem, prediabetem a DM2T. U nemocných se stabilní ICHS v posledních 16 letech narůstá strmě BMI a výskyt DM2T; je to následek především vysokoenergetické stravy a nedostatečné fyzické aktivity. Položili jsme si otázku, jak se liší pacienti s ICHS a DM od těch bez DM? Mají významně vyšší non-HDL-cholesterol, vyšší výskyt aterogenní dyslipidemie, vyšší AIP i vyšší hypertriglyceridemický pas. Téměř všichni pacienti zařazení do studií EA IV jsou léčeni statiny (93 %), inhibitory ACE nebo sartany (81 %) a betablokátory (87 %) a kyselinou acetylsalicylovou nebo antikoagulancii (95 %). Jak je známo, statiny neovlivňují příliš malé denzní LDL ani koncentraci TG a HDL-cholesterol; non-HDL-cholesterol sice klesal (v EA I byl 4,2; v EA IV byl 3,2 mmol/l), a to především z důvodu poklesu LDL-cholesterolu, ale nedosahoval zdaleka doporučovaných hodnot < 2,6 mmol/l. Z našich analýz je patrno, že přestože stoupala v průběhu sledování EA I-EA IV indikace léčby statiny, markery reziduálního KV rizika zůstaly v podstatě stejné (graf). Z toho vyplývá, že je nutné nejen zlepšit primární cíl léčby dyslipidemií u pacientů s velmi vysokým celkovým KV rizikem, tj. dosáhnout cílových hodnot LDL-cholesterolu < 1,8 mmol/l dobře dávkovanou důslednou terapií statiny, ale v druhém kroku se soustředit i na aterogenní dyslipidemii a zaměřit se na reziduální KV riziko dané non-LDL dyslipidemií a komplexně vyjádřené pomocí AIP. Přestože v posledním souboru pacientů EA IV byla polovina diabetiků, kombinovaná terapie hypolipidemiky se vyskytovala u 1–2 % pacientů [13].
Graph 1. Stratifikace aterogenního indexu plazmy ve studiích EUROASPIRE I-IV (EA I-IV) u mužů a u žen se stabilní ischemickou chorobou srdeční. Upraveno podle [12]. ![Stratifikace aterogenního indexu plazmy ve studiích EUROASPIRE I-IV (EA I-IV) u mužů a u žen se stabilní ischemickou chorobou srdeční. Upraveno podle [12].](https://pl-master.mdcdn.cz/media/image/87a1ac538f22e6865cbea1097c2c641b.jpg?version=1537795067)
Aterogenní index plazmy [AIP = log (TG/HDL-cholesterol)] vyjadřuje komplexní kardiovaskulární reziduální riziko dané non-LDL dyslipidemií.Vysoké KV-reziduální riziko se vyskytuje ve větší míře u mužů než žen se stabilní ischemickou chorobou srdeční (asi u 1∕3 mužů a u 1/4 žen), ale během posledních 16 let se u těchto pacientů nezměnilo. Závěr
Reziduálnímu KV riziku se věnuje velmi malá pozornost, jak prokázala analýza českého souboru studií EA I-IV [12]. Přitom se jedná o pacienty v nejvyšším celkovém KV riziku, tj. o pacienty se stabilní ICHS a v polovině případů v kombinaci s DM2T. Za markery reziduálního KV rizika by se měly pokládat aterogenní index plazmy a hypertriglyceridemický pas. Cílová hodnota non-HDL-cholesterolu by měla být dosažena jak důslednou léčbou statiny, tak u diabetiků s aterogenní dyslipidemií i kombinační léčbou statinů s dalšími hypolipidemiky, především s fibráty nebo ezetimibem.
prof. MUDr. Hana Rosolová, DrSc.
ROSOLOVA@fnplzen.cz
Centrum preventivní kardiologie II. interní kliniky LF UK a FN, Plzeň
www.fnplzen.cz
Doručeno do redakce 10. 9. 2014
Přijato po recenzi 1. 10. 2014
Sources
1. European Association for Predictive, Preventive and Personalised Medicine (EPMA). Dostupné z WWW: <http://www.epmanet.eu>.
2. Perk J, De Backer G, Gohlke H et al. European Guidelines on cardiovascular disease prevention in clinical practice (version 2012). The Fifth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of nine societies and by invited experts). Eur Heart J 2012; 33(13): 1635–1701. Erratum in Eur Heart J. 2012; 33(17): 2126.
3. Barter P, Gotto AM, Phil D et al. HDL Cholesterol, Very Low Levels of LDL Cholesterol, and Cardiovascular Events. N Engl J Med 2007; 357(13): 1301–1310.
4. Fruchart JCh, Sacks FM, Hermans MP et al. The Residual Risk Reduction Initiative: a call to action to reduce residual vascular risk in dyslipidaemic patient. Diab Vasc Dis Res. 2008; 5(4):319–335.
5. Varbo A, Benn M, Nosdestgaard BG. Remnant cholesterol as a cause of ischemic heart disease : Evidence, definition, measurement, atherogenicity, high risk patients, and present and future treatment. Pharmacol Ther 2014; 141(3): 358–367.
6. Varbo A, Benn M, Tybjaerg-Hansen A et al. Remnant cholesterol as a causal risk factor for ischaemic heart disease. J Am Coll Cardiol 2013; 61(4): 427–436.
7. De Bacquer D, Dallongeville J, Kotseva K et al. Residual risk of cardiovascular mortality in patients with coronary heart disease: the EUROASPIRE Risk Categories. Int J Cardiol 2013; 168(2): 910–914.
8. Lemieux A, Pascot C, Couillard D. et al. Hypertriglyceridemic waist: A marker of the atherogenic metabolic triad (hyperinsulinemia; hyperapolipoprotein B; small, dense LDL) in men? Circulation 2000; 102(2): 179–184.
9. Dobiasova M, Frohlich J. New atherogenic index of plasma (AIP) represents the ratio of triglycerides and HDL-cholesterol concentrations, correlates with lipoprotein particle size and cholesterol esterification rate: changes after Lipanor treatment (in Czech). Vnitř Lék 2000; 46(3): 152–156.
10. Dobiasova M, Frohlich J. The plasma parameter log (TG/HDL-C) as an atherogenic index: correlation with lipoprotein particle size and esterification rate in Apo-B-lipoprotein-depleted plasma (FERHDL). Clin Biochem 2001; 34(7): 583–588.
11. Calculator of atherogenic risk – AIP calculator. Dostupné z WWW: <http://www.biomed.cas.cz/fgu/aip/calculator.php>.
12. Nussbaumerova B, Rosolova H, Mayer O et al. Residual cardiovascular risk in patients with stable coronary heart disease over the past 16 years (Czech part of the EUROASPIRE I-IV surveys). Cor et Vasa 2014; 56(2): e98-e104.
13. Mayer Jr, O, Bruthans J, Timoracká K on behalf of Czech EUROASPIRE I-IV investigators. The changes in cardiovascular prevention practice between 1995 and 2012 in the Czech Republic. A comparison of EUROASPIRE I, II, III and IV study. Cor et Vasa 2014; 56(2): e91-e97.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2014 Issue 11-
All articles in this issue
- Nový SGLT2 inhibitor empagliflozin: moderní a bezpečná léčba diabetu
- Prevence kardiovaskulárních onemocnění v běžné klinické praxi: lze dosáhnout zlepšení?
- Markery reziduálního kardiovaskulárního rizika
- Nové pohledy na hormonální substituční terapii
- Novinky v oblasti hypolipidemické léčby
- Nefarmakologická léčba – výsledky z Poděbrad
-
Familiární hypercholesterolemie včera a dnes.
Vlastní zkušenosti a nálezy u našeho souboru nemocných s familiární hypercholesterolemií - LDL-aferéza v léčbě familiárních hyperlipoproteinemií
- Rozšiřující se možnosti antikoagulační léčby tromboembolické nemoci
- Co mají společného žilní a tepenná onemocnění?
- Kardiovaskulární rizikový profil u 40letých mužů a 50letých žen v České republice: výsledky průřezové studie
-
Adherence pacientů s diabetem 2. typu k aplikaci inzulinových analog: vynechávání, časový posun a snižování dávek
Výsledky průzkumu GAPP2TM (Global Attitudes of Patient and Physicians) v České republice
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Nové pohledy na hormonální substituční terapii
- LDL-aferéza v léčbě familiárních hyperlipoproteinemií
- Nový SGLT2 inhibitor empagliflozin: moderní a bezpečná léčba diabetu
- Rozšiřující se možnosti antikoagulační léčby tromboembolické nemoci
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

