-
Medical journals
- Career
Nové pohledy na hormonální substituční terapii
Authors: Tomáš Fait
Authors‘ workplace: Gynekologicko-porodnická klinika 1. LF UK a VFN Praha, přednosta prof. MUDr. Alois Martan, DrSc.
Published in: Vnitř Lék 2014; 60(11): 942-947
Category: Reviews
Overview
Všechna existující doporučení uvádějí hormonální substituční terapii (HRT) jako lék volby pro akutní klimakterický syndrom a vaginální nízkodávkovanou estrogenní terapii jako lék volby pro léčbu a prevenci urogenitální atrofie s jejími důsledky. Potvrzuje se, že časný start HRT je spojen s neutrálním až ochranným vlivem na ischemickou chorobu srdeční. HRT je jednoznačně účinnou prevencí i léčbou postmenopauzální osteoporózy, nicméně dlouhodobé podávání vyžaduje individuální hodnocení poměru přínos/riziko s rozdíly v závislosti na složení HRT.
Klíčová slova:
akutní klimakterický syndrom – hormonální substituční terapie – ischemická choroba srdeční – osteoporóza – urogenitální atrofieÚvod
Hormonální substituční terapie (hormone replacement therapy – HRT, menopause hormone therapy – MHT, hormone therapy – HT) je skupina přípravků s pohlavními hormony určená k podávání v případě nedostatku estrogenů. Pokud obsahuje pouze estrogeny, je označována jako estrogenní substituční terapie (ET, estrogen replacement therapy – ERT). Vzhledem k významným rozdílům v poměru přínos/riziko je třeba rozlišovat mezi čistě estrogenní (ERT) a estrogen-gestagenní terapií (EPT).
Poslední doporučení České menopauzální a andropauzální společnosti (ČMAS) a Sekce pro otázky menopauzy České gynekologicko-porodnické společnosti České lékařské společnosti J. E. Purkyně k užívání hormonální substituční terapie z roku 2010 [1] vycházelo z tehdy recentních doporučení International Menopause Society (IMS) [2] a North American Menopause Society (NAMS) [3]. Toto doporučení je již 4 roky staré, a tak se nabízí otázka, zda došlo k významným změnám.
V oblasti akutního klimakterického syndromu panuje shoda, že pro tuto indikaci je HRT lékem volby. HRT zmírňuje návaly, pocení, nespavost i palpitace. Příznivě mohou být ovlivněny také únava, podrážděnost, nervozita, sexuální dysfunkce a depresivní nálada. Tím je prokazatelně zlepšena kvalita života.
Rozdíly stále trvají v názorech na primární prevenci chronických nemocí.
Doporučení ČMAS 2010
Připomeňme, že doporučení České menopauzální a andropauzální společnosti (ČMAS) České lékařské společnosti J. E. Purkyně dospělo k následujícím závěrům:
Atrofizace urogenitálních a dalších sliznic
Atrofické změny urogenitálního traktu a jejich následky jsou vlivem HRT zlepšovány. Jedná-li se o izolovanou indikaci, volíme vaginální nízkodávkovanou estrogenní substituci. Tu lze podat současně se systémovou HRT u žen s přetrvávajícími potížemi.
Předčasná menopauza
Předčasná menopauza (před 40. rokem) a časná menopauza (před 45. rokem) jsou spojeny se zvýšeným rizikem osteoporózy a ischemické choroby srdeční. U těchto žen by měla být HRT podávána minimálně do průměrného věku menopauzy (51 let) v primární prevenci těchto nemocí.
Postmenopauzální osteoporóza
HRT může být doporučována jako prevence a léčba první volby pro postmenopauzální ženy mladší 60 let v riziku osteoporotických zlomenin, protože chybí data o účinnosti a bezpečnosti alternativní terapie.
Ischemická choroba srdeční (ICHS)
Hormonální substituční terapie není indikována v sekundární ani v primární prevenci ischemické choroby srdeční u perimenopauzálních a postmenopauzálních žen. Pouze ve skupině žen s předčasnou menopauzou je indikace primární prevence ischemické choroby srdeční odůvodněná. U žen do 10 let od menopauzy nedochází při zahájení HRT ke zvýšení rizika ICHS.
Doporučení IMS 2011
Toto doporučení [4] se nijak významně neliší od předchozích z roku 2007, pouze klade důraz na 10leté výročí publikování výsledků studie Women´s Health Initiative (WHI). Po 10 letech od publikování výsledků studie WHI a jejich masivní prezentace laické veřejnosti se situace stala racionálnější, ale k návratu obliby HRT u laické veřejnosti nedošlo.
IMS stále doporučuje užívání HRT jako součást životního stylu vedle diety, cvičení, omezení alkoholu a nekouření. Zdůrazňuje nutnost individuálního přístupu, významný rozdíl v poměru přínos/riziko v závislosti na věku ženy a nutnosti indikovaného podávání.
Teorie plošného preventivního podávání HRT je zcela opuštěna. Není důvod k atributivnímu omezení délky užívání HRT, ani k častějšímu provádění mamografie či cervikální cytologie. Progestiny musí být přidány u žen s dělohou. Nízkodávkovaný vaginální estrogen nemusí být oponován.
Pro předčasnou menopauzu je přínos v oblasti prevence osteoporózy a snad i kardiovaskulární prevence.
Přínosy HRT
HRT je nejlepší terapie pro vazomotorické příznaky a urogenitální atrofii. Zlepšit se mohou také svalové bolesti, poruchy nálady, poruchy spánku a sexuální dysfunkce.
K otázce prevence postmenopauzální osteoporózy uvádí, že HRT prokazatelně brání odbourávání kostní hmoty a snižuje incidenci osteroporotických zlomenin. Měla by být lékem volby pro prevenci a léčbu postmenopauzální osteoporózy u žen do 60 let věku. Zahajování této léčby po 60. roku jen z indikace prevence osteoporózy není doporučeno.
V oblasti kardiovaskulárního rizika je základem prevence, vedle nekouření a dietetických zvyklostí, redukce váhy, kontrola krevního tlaku, pravidelné cvičení, kontrola cukrovky a dyslipidemie. HRT při časném startu má pozitivní vliv na vaskulární funkce, hladiny cholesterolu, krevní tlak i glykemie.
Kombinovaná HRT snižuje riziko karcinomu kolorekta a při časném startu snižuje riziko rozvoje Alzheimerovy choroby.
Doporučení Endokrinologické společnosti 2010
Také Endokrinologická společnost zaujímá prakticky stejný postoj [5]. Za naprosto prokázané považuje, že:
- estrogenní, estrogen-gestagenní terapie a tibolon významně snižují projevy akutního klimakterického syndromu
- velmi nízko dávkovaná vaginální estrogenní terapie a tibolon zlepšují vaginální atrofii a její projevy; systémové i vaginální estrogeny snižují příznaky hyperaktivního močového měchýře; vaginální estrogeny snižují incidence rekurentních močových infekcí
- HRT brání časné ztrátě kostní hmoty v menopauze a vyvolává nárůst kostní hmoty v postmenopauze srovnatelný s bisfosfonáty, snižuje incidenci obratlových i mimoobratlových zlomenin; tibolon snižuje výskyt všech osteoporotických zlomenin u osteoporotických žen starších 60 let; raloxifen zlepšuje minerální denzitu kosti a snižuje počet vertebrálních zlomenin, ale nikoli nevertebrálních
- kombinovaná HRT snižuje riziko karcinomu tlustého střeva
V souhrnu uvádí také prevenci rozvoje diabetes mellitus, která má však nižší úroveň průkazu. Ve skupině žen do 10 let od menopauzy či ve věku 50–59 let HRT snižuje celkovou úmrtnost a riziko ICHS.
Doporučení USPTF 2012
Americká The United States Prevention Services Task Force (USPTF) se zabývá pouze možností prevence chronických nemocí [6]. Nehodnotí tedy účinnost v léčbě akutního klimakterického syndromu. Nedoporučuje užívání HRT v prevenci chronických nemocí. Uvádí, že HRT sice snižuje riziko osteoporotických zlomenin, ale současně zvyšuje riziko cévní mozkové příhody, tromboembolické nemoci, onemocnění žlučníku a inkontinence moči. Zjevně se opírá výhradně o výsledky studie WHI, když uvádí, že kombinovaná HRT zvyšuje a čistě estrogenní snižuje riziko karcinomu prsu. Uvádí také, že jejich doporučení není určeno pro ženy mladší 50 let. Není tedy v rozporu s výše uvedenými doporučeními, ač by se to mohlo na první pohled zdát.
Cochrane database 2012
Po 7 letech se k hodnocení významu HRT u postmenopauzálních žen vrátila také Cohrane databáze. Do hodnocení bylo zahrnuto 23 studií sledujících 42 830 žen, nicméně 70 % dat bylo vyvozováno ze studií WHI a HERS. Většina ženy byly Američanky s určitou mírou komorbidit a většinou ve věku nad 60 let. Nebyly zařazeny studie na ženách perimenopauzálních.
U relativně zdravých postmenopauzálních žen kombinovaná HRT zvyšovala po roce riziko srdečních příhod (AR 4 na 1 000; 95% CI 3–7), tromboembolické nemoci (AR 7 na 1 000; 95% CI 4–11), po 3 letech riziko cévní mozkové příhody (AR 18 na 1 000; 95% CI 14–23), po 5,6 roku riziko karcinomu prsu (23 na 1 000; 95% CI 19–29), cholecystopatií (AR 27 na 1 000; 95% CI 21–34) a po 8 letech úmrtí na karcinom plic (AR 9 na 1 000; 95% CI 6–13).
Obdobně čistě estrogenní HRT zvyšovala po 2 letech výskyt tromboembolické nemoci (AR 5 na 1 000; 95% CI 2–0; po 7 letech AR 21 na 1 000; 95% CI 16–28), po 7 letech incidenci cévní mozkové příhody (AR 32 na 1 000; 95% CI 25–40) a cholecystopatie (AR 45 na 1 000; 95% CI 36–57), ale nezvyšovala riziko ischemické choroby srdeční ani karcinomu prsu.
Jediným přínosem postmenopauzálního užívání HRT s konzistentními a silnými daty je prevence postmenopauzálních zlomenin. Při užívání kombinované HRT data prokazují snížení incidence po 5,6 roku (AR 86 na 1 000; 95% CI 79–84), u čistě estrogenní po 7,1 roku (AR 102 na 1 000; 95% CI 91–112).
Z těchto dat autoři vyvozují, že HRT není indikována v prevenci ICHS ani ztráty kognitivních funkcí. Ačkoli je HRT účinná v prevenci postmenopauzální osteoporózy, měla by být užívána jen u žen ve zvýšeném riziku, pro které není jiná léčba vhodná.
Není dostatek dat pro perimenopauzální ženy a postmenopauzální ženy mladší 50 let.
Cesta k teorii terapeutického okna pro HRT ve vztahu k ischemické chorobě srdeční
Ještě v roce 1998 zdál se být příznivý vliv hormonální substituční terapie na ischemickou chorobu srdeční (ICHS) zejména díky přesvědčivým datům z observačních studií, ale také v souladu s příznivým ovlivněním rizikových biochemických parametrů pro aterosklerózu v menších intervenčních studiích, jasně prokázán [8–10]. Sullivan [11] a Gruchow [12] prokazují významně lepší koronarografické nálezy u uživatelek estrogenní substituce.
Při podrobnějším rozboru výsledků Nurses’ Health Study [13] bylo zjištěno, že HRT sice snižuje riziko ICHS u zdravých žen nezávisle na délce podávání či dávce estrogenu, ale zároveň, že u žen s ICHS krátkodobá HRT zvyšuje riziko a teprve dlouhodobé užívání s sebou přináší snížení rizika.
Studie Heart and estrogen/progestin replacement study (HERS) měla ověřit účinek HRT v sekundární prevenci ICHS [14]. Šlo o randomizovanou dvojitě slepou prospektivní studii. Během 4,1 roku trvání studie se nesnížil výskyt koronárních příhod. V 1. roce trvání studie bylo v léčené skupině pozorováno více koronárních příhod než ve skupině placebové. Méně koronárních příhod se objevilo až ve 4. roce sledování. Navíc se zvýšilo relativní riziko tromboembolické nemoci (TEN) na 2,89, onemocnění žlučníku (RR 1,38) a karcinomu prsu (RR 1,3). Riziko koronární příhody v prvním roce klesá v 4 měsíčních obdobích z RR 2,29 na 1,46 a na 1,18. Nulový až negativní efekt HRT v sekundární prevenci ICHS kontrastuje s příznivým ovlivněním lipidového spektra (snížení LDL-cholesterolu o 11 % a vzestup HDL-cholesterolu o 10 %).
Studie Papworth HRT Atherosclerosis (PHASE) [15] byla prospektivní randomizovaná studie s užitím transdermálního estradiolu a transdermální sekvenční kombinace estradiol + noretisteron. Z 255 postmenopauzálních pacientek s angiograficky prokázanou ischemickou chorobou srdeční (více než 50% stenóza v jedné z koronárních arterií, věk 67 let) bylo 131 pacientám podáváno HRT, 121 pacientek tvořilo kontroly. Průměrná doba sledování byla 30,8 měsíce. Studie ukázala zvýšení rizika pro ženy zahajující léčbu HRT s rozvinutou aterosklerózou i pro transdermální terapii (RR 1,49; CI 0,93–2,36; p = 0,11).
Studie Postmenopausal Hormone Replacement against Atherosclerosis (PHOREA) sledovala vliv podávání 1 mg 17β-estradiolu oponovaného 0,025 mg gestodenu cyklicky v každém měsíci nebo v každém 3. měsíci na tloušťku intimy femorální arterie. Celkem 321 zdravých postmenopauzální žen s tloušťkou intimy a. carotis větší než 1 mm bylo randomizovaně zařazeno do jednoho ze 2 aplikačních schémat na 48 týdnů. HRT sice signifikantně snížila hladinu LDL-cholesterolu a fibrinogenu, ale nezabránila v ročním sledování nárůstu tloušťky intimy u žen se subklinickou vaskulární nemocí [16].
Do studie Women´s Angiographic Vitamin and Estrogen (WAVE) bylo v 7 centrech zařazeno 423 postmenopauzálních žen s koronární stenózou 15–75 % potvrzenou koronarografií. Ženy byly rozděleny do 4 skupin. Jednu dvojici tvořily ženy léčené 0,625 mg CEE (u žen s dělohou + 2,5 mg MPA) a bez léčby. Druhou ženy léčeny antioxidačními vitaminy – 2krát denně 400 IU vitamin E + 500 mg vitamin C – a bez léčby. Kontrolní angiogram byl proveden za 2,8 roku. Zúžení koronárních arterií se zhoršilo o 0,047 mm/rok ve skupině s HRT a o 0,024 mm/rok v kontrolní skupině. Ve vitaminové skupině rovněž o 0,044 mm/rok v její kontrolní skupině o 0,028 mm/rok. Ve skupině s HRT zemřelo 14 pacientek (proti 8) s hazard ratio 1,8, ve skupině s vitaminy 16 (proti 6) s hazard ratio (HR) 2,8. Koronární příhody včetně úmrtí prokazují ve skupině s HRT zvýšené riziko (HR 1,9; 26 vs 15) stejně jako ve skupině s vitaminy (HR 1,5; 26 vs 18) [17].
Rovněž studie Estrogen in the Prevention of Atherosclerosis Trial (EPAT) sledovala účinek 1 mg 17β-estradiolu na tloušťku medie karotid. V tomto případě byla ovšem podmínkou zařazení do studie nepřítomnost ztluštění intimy a normální nebo medikací korigované hodnoty lipidového spektra. Bylo zařazeno 222 žen starších 45 let, měření byla prováděna po 6 měsících 2 roky. Ve skupině žen užívajících estradiol byla progrese subklinické aterosklerózy o 0,0017 mm/rok nižší ve srovnání s placebem. Tento rozdíl nebyl patrný ve skupině žen užívajících hypolipidemika. Tato studie na rozdíl od výše uvedených sledovala vliv estradiolu na ověřeně zdravou cévní stěnu, tedy ve skutečné primární prevenci [18].
Studie Women´s Health Initiative (WHI) [19] byla prezentována jako jedna z dlouho očekávaných studií o vlivu HRT na primární prevenci ICHS. Do studie byly v letech 1993–1998 zařazovány ženy ve věku 50–79 let minimálně 6 měsíců po menopauze. Po minimálně 3měsíčním přerušení léčby bylo zařazeno i 26 % žen, které již HRT užívaly. Studie probíhala ve 2 základních liniích – čistě estrogenní léčba pro ženy po hysterektomii a kombinovaná estrogen-gestagenní terapie pro ženy s dělohou.
Větev s estrogen-gestagenní substitucí ve složení 0,625 mg CEE a 2,5 mg MPA byla po 5,2 roku trvání studie předčasně ukončena pro převahu nepříznivých účinků léčby nad placebem. V souboru 8 506 uživatelek a 8 102 kontrol bylo zjištěno zvýšení rizika karcinomu prsu, ICHS, cévní mozkové příhody a tromboembolie. Preventivní vliv na zlomeniny krčku kosti stehenní, karcinom endometria a kolorektální karcinom nepostačil v této studii k vyvážení negativ. Jiné faktory spojené s estrogenním deficitem (urogenitální trofika, kvalita života pacientky, subjektivní spokojenost) nebyly sledovány.
Studie je velmi dobře randomizována a všechny větve jsou naprosto srovnatelné. Avšak prezentace souboru, který snad představuje běžnou severoamerickou populaci, jako souboru zdravých žen, je překvapivá. Pro zahájení primární prevence ICHS se průměrný věk 63,2 jeví poměrně vysoký a vysoká procentuální přítomnost faktorů ovlivňujících ICHS (34 % body mass index nad 30, 50 % abúzus nikotinu, 4,4% diabetiček, 6,9 % uživatelek hypolipidemik, 20 % uživatelek aspirinu) i samotné anamnézy ICHS (4,4 %) je zarážející (tab. 1).
Table 1. Některé charakteristiky souborů v estrogenní větvi WHI 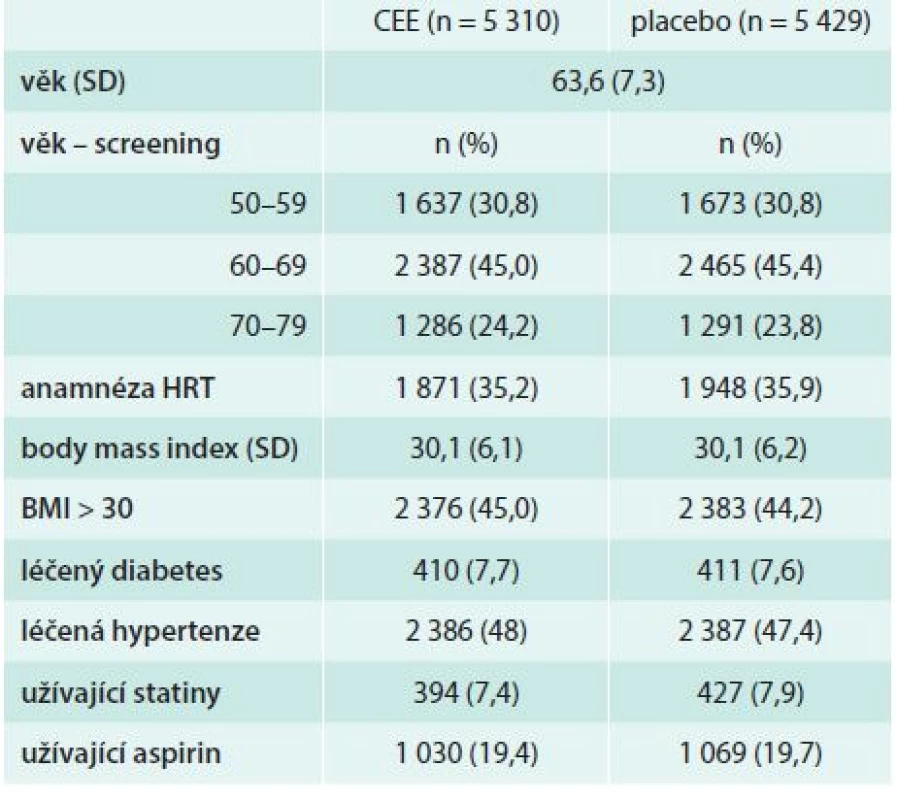
SD – standard deviation/směrodatná odchylka Také estrogenní větev studie WHI byla uzavřena předčasně po 6,8 roku (5,7–10,7) s odůvodněním, že další pokračování již nepřináší nové údaje, není sice překročeno žádné stanovené riziko, ale riziko ICHS se nesnižuje.
V estrogenní větvi WHI bylo v letech 1993–1998 randomizováno 10 739 zdravých žen. Z nich užívalo 0,625 mg CEE 5 310 žen a placebo 5 429 žen. Zařazeno bylo 48 % léčených hypertoniček, 7,7 % diabetiček, 7,4 % uživatelek statinů, 19,4 % uživatelek aspirinu i 4,1 % žen s anamnézou ICHS. Opět zarazí široké věkové rozmezí od 50 do 79 let a nulové údaje o indikaci k zahájení terapie [20].
Základním rozdílem mezi studiemi HERS a WHI a dřívějšími studiemi bylo to, že jejich vstupním kritériem nebyla přítomnost akutního klimakterického syndromu. Ten je v klinické praxi absolutní dominantní indikací k HRT. Cílem HERS a WHI také nebylo znovu prokazovat vysokou účinnost HRT na příznaky akutního klimakterického syndromu, ale ozřejmit, zda by bylo vhodné plošně provádět prevenci ICHS aplikací estrogenů u žen po menopauze. Odpověď je: ne.
Vynořila se dokonce otázka kardiovaskulární bezpečnosti, a zde dávají příznivou odpověď studie či reanalýzy studií sledující ženy v běžném indikačním věku pro HRT. Pokud není ještě proces aterogeneze rozvinut, lze mu estrogenní substitucí předcházet, to však znamená zahájení HRT co nejdříve po menopauze.
Význam časování HRT ukázala analýza Nurses´ Health Study i metaanalýza 30 randomizovaných studií provedených mezi roky 1966 a 2002 zahrnující 26 708 žen. Ukázala, že HRT snižovala celkovou úmrtnost ve skupině do 60 let, ale nikoli u starších žen. Hormonální terapie neovlivňovala úmrtí na kardiovaskulární nemoci či nádory, ale pouze úmrtí z jiných příčin [21].
Trend významu časování hormonální terapie sledovala i rozsáhlá reanalýza WHI podle věkových kategorií, časového odstupu zahájení terapie od menopauzy a přítomnosti akutního klimakterického syndromu (tab. 2). Hormonální substituční terapie ve studii WHI nesnižuje riziko ICHS, ale po adjustaci k rizikovým faktorům lze říci, že riziko je nižší pro čistě estrogenní terapii než pro estrogengestagenní (p = 0,02). Ve věkové skupině 50–59 let se na rozdíl od vyšších věkových kategorií nezvyšuje riziko ICHS při HRT [22].
Table 2. Výsledky reanalýzy studie WHI pro ICHS 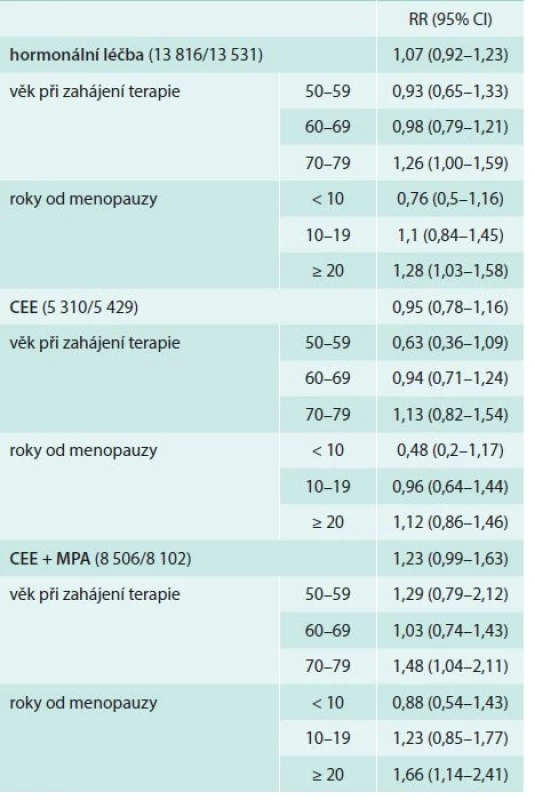
RR – relativní riziko Studie WHI-CAC navázala na estrogenní větev WHI, u souboru 1 064 žen, nasazených na terapii v 50–59 letech po 7,4 roku užívání čistě estrogenní terapie (ERT), provedli počítačovou tomografii srdce a hodnotili skóre kalcia v cévní stěně koronárních cév. Prokázala snížení ukládání kalcia v cévní stěně [23].
Výrazný vzestup kardiovaskulárního rizika u žen v menopauze byl impulzem k opakovaným setkáním European Heart Society a International Menopause Society vedoucí k publikování konsenzuálního stanoviska: hormonální substituční terapie u perimenopauzálních žen snižuje vazomotorické příznaky a zlepšuje kvalitu života. Neexistuje přesvědčivý důkaz, že by tato léčba zvyšovala riziko karcinomu prsu. U starších žen převyšuje kardiovaskulární riziko spojené s HRT jeho přínosy, proto nemá být HRT užívána v primární ani sekundární prevenci ICHS. V léčbě mladších symptomatických žen mají být přínosy hodnoceny v porovnání s riziky terapie [24].
Odborná veřejnost očekávala data ze studií primárně hodnotících skupinu žen, kterou obvykle léčíme HRT, tedy žen s akutním klimakterickým syndromem zahajujících užívání HRT časně. Jako první byla publikována data studie Kronos Early Estrogen Prevention Study (KEEPS) [25].
KEEPS je 4letá, randomizovaná, dvojitě slepá a placebem kontrolovaná klinická studie zdravých žen s průměrným věkem 52 let (42–58 let) do 3 let od menopauzy v době randomizace. Zařazeno bylo 727 žen do 3 větví studie – první s perorálním podáváním CEE (konjugované equinní estrogeny, Premarin 0,45) v dávce 0,45 mg denně, druhá s transdermální aplikací 50 µg estradiolu denně (Climara emp tts) a placebovou. U žen s estrogenní substitucí a dělohou bylo cyklicky vždy 12 dní v měsíci podáváno 200 mg mikronizovaného progesteronu. V obou hormonálních větvích bylo proti placebu zaznamenáno zlepšení návalů, nočního pocení, nálady, sexuality a kostní denzity. Perorální CEE na rozdíl od transdermálních estrogenů zvyšovaly hladinu HDL-cholesterolu, snižovaly hladinu LDL-cholesterolu, ale současně zvyšovaly hladinu triglyceridů. Transdermální estradiol byl k lipidovému spektru neutrální, ale zlepšoval citlivost na inzulin. Ani perorální ani transdermální estrogeny neovlivňovaly tlak krve a rozvoj aterosklerózy v karotidách. Rozdíl proti placebu nebyl zjištěn ani ve výskytu nežádoucích účinků (karcinom prsu, karcinom endometria, infarkt myokardu, cévní mozková příhoda, tromboembolická nemoc). KEEPS tak jasně ukázala bezpečnost a přínosy časné aplikace HRT.
Do Danish Osteoporosis Prevention Study bylo zařazeno 1 006 zdravých časně postmenopauzálních žen nebo žen s akutním klimakterickým syndromem ve věku 45–58 let. Z nich 502 užívalo HRT Trisequens tbl (12 dní 2 mg 17β-estradiol, 10 dní 2 mg 17β-estradiol + 1 mg noretisteronacetát, 6 dní 1 mg 17β-estradiol), pokud měly dělohu, ženy bez dělohy užívaly Estrofem tbl (2 mg 17β-estradiol) a 504 bylo bez léčby. Primárními endpointy byly příčina smrti, hospitalizace pro srdeční selhání a infarkt myokardu. Studie byla plánována na 20 let, po 10 letech v roce 2002 v souvislosti s výsledky studie WHI bylo účastnicím nabídnuto ukončení studie (tab. 3). Sledování příčin úmrtí, kardiovaskulárních nemocí a nádorů trvalo 16 let. To je 10 000 ženských roků léčby a 20 000 ženských roků sledování [26].
Table 3. Výsledky 10letého podávání HRT 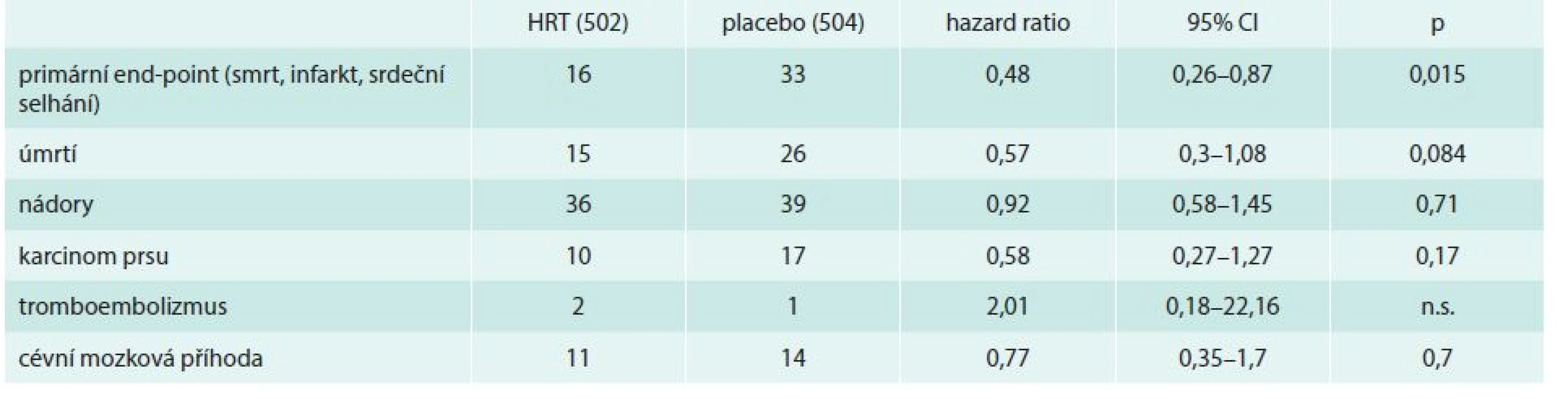
Desetileté užívání bylo spojeno s 52% poklesem úmrtí na kardiovaskulární příhody, aniž by došlo ke zvýšení výskytu nádorových onemocnění. Počet tromboembolických příhod byl příliš malý, aby mohl být hodnocen. Prokázáno bylo snížení psychických potíží akutního klimakterického syndromu (anxieta, deprese, napětí).
Závěr
I v roce 2014 můžeme stávající doporučení ČMAS k užití HRT považovat za platná.
Všechna existující doporučení uvádějí HRT jako lék volby pro akutní klimakterický syndrom a vaginální nízkodávkovanou estrogenní terapii jako lék volby pro léčbu a prevenci urogenitální atrofie s jejími důsledky.
Potvrzuje se, že časný start HRT je spojen s neutrálním až ochranným vlivem na ICHS.
HRT je jednoznačně účinnou prevencí i léčbou postmenopauzální osteoporózy, nicméně dlouhodobé podávání vyžaduje individuální hodnocení poměru přínos/riziko s rozdíly v závislosti na složení HRT.
doc. MUDr. Tomáš Fait, Ph.D.
tfait@seznam.cz
Gynekologicko-porodnická klinika 1. LF UK a VFN, Praha
www.vfn.cz
Doručeno do redakce 5. 9. 2014
Přijato po recenzi 2. 10. 2014
Sources
1. Fait T, Donát J, Jeniček J et al. Doporučení pro hormonální substituční terapii v postmenopauze. Čes Gynek 2010; 75(2): 109–110.
2. Birkhauser MH, Panay N, Archer DF et al. Updated recommendations for hormone replacement therapy in the peri - and postmenopause. Climacteric 2008; 11(2): 108–123.
3. Utian WH, Archer DF, Bachmann GA. Estrogen and progestogen use in postmenopausal women: July 2008 position statement of The North American Menopause Society. Menopause 2008; 15(4 Pt 1): 584–602.
4. Archer DF, Baber RJ, Barlow D et al. Updated IMS recommendations on postmenopusal hormone therapy and preventive strategie for midlife health. Climacteric 2011; 14(3): 302–320.
5. Sannten RJ, Allred DC, Ardoin SP et al. Postmenopausal Hormone Therapy. An Edocrine Society Scientific Statement. J Clin Endocrinol Metabol 2010; 95(7 Suppl 1): S1-S66.
6. Nelson HD, Walker M, Zakher B et al. Menopausal hormone therapy for the primary prevention of chronic medication: a systematic review to update the U.S. Preventive Services Task Force recommendations. Ann Intern Med 2012; 157(2): 104–113.
7. Marjoribanks J, Farquhar C, Roberts H et al. Long term hormone therapy for perimenopausal and postmenopausal women. Cochrane Database Syst Rev 2012; 7: CD004143. Dostupné z DOI: <http://dx.doi.org/10.1002/14651858.CD004143.pub4>.
8. Colditz GA, Willett WC, Stampfer MJ et al. Menopause and the risk of coronary heart disease in women. N Engl J Med 1987; 316(18): 1105–1110.
9. Busch TL, Barrett-Connor E, Cowan LD et al. Cardiovascular mortality and noncontraceptive use of estrogen in women. Circulation 1987; 75(6): 1102–1109.
10. Sullivan JM, Vander Zwaag R, Hughes JP et al. Estrogen replacement and coronary artery disease. Arch Intern Med 1990; 150(12): 2557–2562.
11. Sullivan JM, Vander Zwaag R, Lemp GF et al. Postmenopausal estrogen use and coronary atherosclerosis. Ann Intern Med 1988; 108(3): 358–363.
12. Gruchow HW, Anderson AJ, Barboriah JJ et al. Postmenopausal use of estrogen and occlusion of coronary arteries. Am Heart J 1988; 115(5): 954–963.
13. Grodstein F, Manson JE, Colditz GA et al. A prospective, observational study of postmenopausal hormone therapy and primary prevention of cardiovascular disease. Ann Intern Med 2000; 133(12): 933–941.
14. Hulley S, Grady D, Bush T et al. Randomised trial of estrogen plus progestin for secondary prevention of coronary heart disease in postmenopausal women. JAMA 1998; 280(7): 605–613.
15. Clarke S, Kelleher J, Lloyd-Jones H et al. A study of hormone replacement therapy in postmenopausal women with ischaemic heart disease: the Papworth HRT atherosclerosis study. BJOG 2002; 109(9): 1056–1062.
16. Angerer P, Stork S, Kothny W et al. Effect of postmenopausal hormone replacement on atherosclerosis in femoral arteries. Maturitas 2002; 41(1): 51–60.
17. Waters P, Alderman EL, Hsia J et al. Effects of HRT and antioxidant vitamin supplememts on coronary atherosclerosis in postmenopausal women. JAMA 2002; 288(19): 3433–3440.
18. Hodis HN, Mack WJ. Atheroslerosis Imaging methods: Assessing cardiovascular disease and evaluating the role of estrogen in prevention of atherosclerosis. Am J Cardiol 2002; 89(12A): 19E-27E; discussion 27E.
19. Rossouw JE, Anderson GL, Prentice RL et al. Risks and benefits of estrogen plus progestin in healthy postmenopausal women: principal results From the Women‘s Health Initiative randomized controlled trial. JAMA 2002; 288(3): 321–333.
20. Anderson GL, Limacher M, Assaf AR et al. Effects of conjugated equine estrogen in postmenopausal women with hysterectomy: the Women‘s Health Initiative randomized controlled trial. JAMA 2004; 291(14): 1701–1712.
21. Salpeter SR, Walsh JME, Greyber E et al. Mortality associated with HRT in younger and older women. J Gen Intern Med 2004; 19(7): 791–804.
22. Rossouw JE, Prentice RL, Manson JE et al. Postmenopausal hormone therapy and risk of cardiovascular disease by age and years since menopause. JAMA 2007; 297(13): 1465–1477.
23. Allison MA, Manson JE, Langer RD et al. Oophorectomy, hormone therapy, and subclinical coronary artery disease in women with hysterectomy: the Women‘s Health Initiative coronary artery calcium study. Menopause 2008; 15(4 Pt 1): 639–647.
24. Collins P, Rosano G, Casey C et al. Management of cardiovascular risk in peri-menopausal woman. Eur Heart J 2007; 28(16): 2028–2040.
25. Manson JE. The Kronos Early Estrogen Prevention Study by Charlotte Barker. Womens Health (Lond Engl) 2013; 9(1): 9–11.
26. Schierbeck LL, Rejnmark L, Tofteng CL et al. Efect of HRT on cardiovascular events in recently postmenopausal women. BMJ 2012; 345: e6409. Dostupné z DOI: <http://dx.doi.org/10.1136/bmj.e6409>.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2014 Issue 11-
All articles in this issue
- Nový SGLT2 inhibitor empagliflozin: moderní a bezpečná léčba diabetu
- Prevence kardiovaskulárních onemocnění v běžné klinické praxi: lze dosáhnout zlepšení?
- Markery reziduálního kardiovaskulárního rizika
- Nové pohledy na hormonální substituční terapii
- Novinky v oblasti hypolipidemické léčby
- Nefarmakologická léčba – výsledky z Poděbrad
-
Familiární hypercholesterolemie včera a dnes.
Vlastní zkušenosti a nálezy u našeho souboru nemocných s familiární hypercholesterolemií - LDL-aferéza v léčbě familiárních hyperlipoproteinemií
- Rozšiřující se možnosti antikoagulační léčby tromboembolické nemoci
- Co mají společného žilní a tepenná onemocnění?
- Kardiovaskulární rizikový profil u 40letých mužů a 50letých žen v České republice: výsledky průřezové studie
-
Adherence pacientů s diabetem 2. typu k aplikaci inzulinových analog: vynechávání, časový posun a snižování dávek
Výsledky průzkumu GAPP2TM (Global Attitudes of Patient and Physicians) v České republice
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Nové pohledy na hormonální substituční terapii
- LDL-aferéza v léčbě familiárních hyperlipoproteinemií
- Nový SGLT2 inhibitor empagliflozin: moderní a bezpečná léčba diabetu
- Rozšiřující se možnosti antikoagulační léčby tromboembolické nemoci
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

