-
Medical journals
- Career
Kardiovaskulární rizikový profil u 40letých mužů a 50letých žen v České republice: výsledky průřezové studie
Authors: Michal Vrablík 1; Zdeněk Chmelík 1; Věra Lánská 2
Authors‘ workplace: III. interní klinika 1. LF UK a VFN Praha, přednosta prof. MUDr. Štěpán Svačina, DrSc., MBA 1; IKEM Praha, ředitel MUDr. Aleš Herman, Ph. D. 2
Published in: Vnitř Lék 2014; 60(11): 991-997
Category: Reviews
Overview
Úvod:
Kardiovaskulární (KV) onemocnění patří celosvětově k hlavním příčinám úmrtí. Časné odhalení rizikových faktorů a zvýšeného celkového KV rizika může být významným pomocníkem při snižování morbidity i mortality. Za optimální věk pro hodnocení KV rizika v populaci se doporučuje věk 40 let u mužů a 50 let u žen. V rámci prezentovaného průřezového šetření byl zhodnocen KV rizikový profil osob v těchto věkových kategoriích při vyšetření všeobecným praktickým lékařem.Metodika:
Do průzkumu bylo zařazeno 1 812 osob, z toho mužů v průměrném věku 40 a žen v průměrném věku 50 let. U každého vyšetřeného byla zjištěna a do protokolu studie zaznamenána rodinná, osobní a farmakologická anamnéza, abúzus, fyzická aktivita. Byly změřeny základní antropometrické údaje, tepová frekvence, krevní tlak, zjištěny hodnoty sérového lipidogramu a glykemie. Vyšetřující lékaři zaznamenávali přítomnost nově zjištěných rizik KV onemocnění a stanovili celkové KV riziko dle tabulek SCORE. Bylo hodnoceno procento nemocných s již existujícím sledovaným onemocněním, procento zastoupení těch, kteří měli dobře kontrolované rizikové faktory, a dále procento pacientů, kterým byl nově zjištěn některý ze sledovaných rizikových faktorů. Hypotéza vztahu mezi pozitivní rodinnou anamnézou a výskytem onemocnění byla testována za použití Pearsonova testu.Výsledky:
Bylo zařazeno 961 mužů průměrného věku 42,9 ± 4,7 let a 851 žen průměrného věku 51,2 ± 3,6 let. V pásmu nadváhy se nacházelo 49 % mužů a 31 % žen, obézních bylo 32 % mužů a 31 % žen. Aktivně kouřilo 36 % mužů a 22 % žen. Prevalence diabetu 2. typu byla shodně 11 % u obou pohlaví. Arteriální hypertenze byla zjištěna u 43 % mužů a 45 % žen a dyslipidemie u 39 % mužů a 41 % žen. Farmakologicky léčeno pro kteroukoli z uvedených chorob bylo 48 % osob, z nich pouze 8 % dosahovalo dobré kontroly všech identifikovaných rizik. Nově byl zjištěn diabetes u 3 % mužů i žen, arteriální hypertenze u 7 % mužů a 5 % žen a dyslipidemie u 20 % mužů i žen. 62 % mužů a 65 % žen doporučili participující lékaři nefarmakologickou léčbu. U 53 % mužů a 51 % žen byla zahájena nová farmakoterapie. U mužů i u žen šlo nejčastěji o antihypertenzní medikaci ze skupiny ACE-inhibitorů (29 % u mužů a 24 % u žen) a hypolipidemikum ze skupiny statinů (29 % u mužů a 27 % u žen). Z analýzy vztahu mezi pozitivní rodinnou anamnézou a výskytem onemocnění u dané osoby bylo zjištěno, že tato souvislost existuje pro arteriální hypertenzi, diabetes mellitus 2. typu i dyslipidemii.Závěr:
Provedené šetření dokumentuje vysokou prevalenci rizikových faktorů kardiovaskulárních onemocnění v populaci 40letých mužů a 50letých žen. Vysoké zastoupení nově zjištěných rizikových faktorů i nadpoloviční podíl osob, u nichž byla v rámci provedeného šetření zahájena farmakoterapie, jasně dokazují nezbytnost časného screeningu rizikových faktorů. Genetická determinace jednotlivých kardiovaskulárních rizikových faktorů odrážející se v rodinné anamnéze je významnou komponentou celkového rizika oběhových onemocnění, a musí být aktivně zjišťována a zohledňována při úvaze o volbě intenzity preventivních strategií.Klíčová slova:
diabetes mellitus 2. typu – dyslipidemie – hypertenze – kardiovaskulární riziko – obezita – rizikový faktor – rodinná anamnéza – screeningÚvod
Kardiovaskulární (KV) choroby patří mezi závažný zdravotní problém v celém vyspělém světě. V rozvinutých zemích patří mezi hlavní příčiny úmrtí v dospělé populaci, přičemž se zároveň významnou měrou podílejí i na nemocnosti populace. Dle Černého et al je infarkt myokardu v České republice nejčastější příčinou úmrtí a invalidity u mužů v produktivním věku [1]. Neméně závažným problémem je i zvyšování nákladů na zdravotní péči o pacienty s KV postižením.
V rozvoji KV chorob hrají významnou roli rizikové faktory. Již ve studii provedené Hopkinsem a Williamsem publikované v roce 1986 jich bylo popsáno na 246 [2]. Rizikové faktory, tedy proměnné, které jsou v prospektivních studiích statisticky významným rizikovým ukazatelem k později se manifestující chorobě, aniž by musely být její příčinou, lze charakterizovat následujícími atributy: mohou přispívat ke vzniku aterosklerózy, podporují usazování lipidů v cévní stěně, potencují vznik trombózy, urychlují manifestaci cévní nestability a insuficience [3]. Rizikové faktory lze dělit z několika hledisek, přičemž nejčastější je jejich členění na rizikové faktory neovlivnitelné a rizikové faktory ovlivnitelné. Mezi neovlivnitelné rizikové faktory patří věk, pohlaví, genetické faktory, rodinná anamnéza. Ovlivnitelných rizikových faktorů známe několik set. Z nejdůležitějších je možno jmenovat dyslipidemie, kouření cigaret, arteriální hypertenzi či diabetes mellitus 2. typu (DM2T). Ačkoli rizikových faktorů a markerů neustále přibývá, nejdůležitějšími zůstávají ty, které jsou používané rutinně ke stanovení rizika asymptomatických nemocných již delší dobu – moderní (a často velmi drahé) laboratorní ukazatele poskytují často pouze minimální další zpřesnění rizikové stratifikace [4]. Zvláště nebezpečná situace nastává, vyskytne-li se více rizikových faktorů současně u téhož jedince. Kombinace rizikových faktorů je považována z hlediska rozvoje KV onemocnění za velice významnou, neboť jejich efekt se nesčítá, nýbrž násobí. K ilustraci známého faktu násobného (multiplikativního) působení více současně přítomných rizikových faktorů můžeme použít mnohokrát citovanou studii INTERHEART. Riziko infarktu myokardu v ní přítomnost samotné hypertenze či diabetu zvyšovala přibližně 2,5krát. Současný výskyt diabetu, hypertenze a dyslipidemie u kuřáka však staví takového nemocného do rizika zvýšeného více než 40krát ve srovnání s osobou s optimální konstelací rizik [5]. Navíc si stále častěji uvědomujeme problém související s nedostačenou kontrolou již odhalených a léčených rizikových faktorů – v této situaci hovoříme v poslední době o tzv. reziduálním riziku. Pacient tak dodržuje léčebné změny životního stylu (nebo spíše má dodržovat) a užívá léky (přesněji řečenou jsou mu předepisovány), přičemž ale není dosaženo cílových hodnot, což v konečném důsledku prakticky anuluje důvody, proč jsou léky předepisovány, a následně může vést k dalšímu prodražování zdravotní péče v důsledku komplikací, které se při nedostačené kontrole hypertenze, dyslipidemie či hyperglykemie mohou vyskytnout [6].
Multifaktoriální podstata vzniku KV onemocnění a řada nových poznatků v této oblasti vedly k vytvoření a periodické novelizaci Evropských doporučení pro prevenci kardiovaskulárních onemocnění v klinické praxi [7]. Ta jasně stanovují, že prioritou zůstává vyhledávání jedinců s vysokým rizikem, u kterých mají preventivní opatření nejvyšší účinnost. Jako vhodné období pro zhodnocení kardiovaskulárního rizika u asymptomatických osob stanovují věk 40 let u mužů a 50 let u žen. Neméně důležitou prioritu doporučených postupů představuje snaha ovlivnitelné rizikové faktory kontrolovat a hodnotit dosahování terapeutických cílů. Z toho vyplývají hlavní cíle prezentovaného šetření, kterými byl popis a zhodnocení výskytu rizikových faktorů KV onemocnění u osob vyšetřených všeobecným praktickým lékařem v uvedených věkových kategoriích podle pohlaví a diskuse o účinnosti snah o kontrolu ovlivnitelných rizikových faktorů.
Metodika
Do epidemiologického průzkumu bylo zařazeno 1 812 osob, které se dostavily k prohlídce a splňovaly věkové kritérium (muži 40 a ženy 50 let) v období od října roku 2013 do dubna roku 2014. Sběr údajů probíhal ve 167 ordinacích všeobecných praktických lékařů ze všech regionů České republiky. Údaje zjištěné během vyšetření byly zaznamenány formou dotazníku vyplněného lékařem. Dotazník hodnotil rodinnou anamnézu a osobní a farmakologickou anamnézu. Dále byly pacientům změřeny a do dotazníku zaznamenány základní antropometrické údaje (výška, hmotnost, body mass index), tepová frekvence a krevní tlak. Zaznamenány byly také hodnoty celkového cholesterolu, LDL-cholesterolu a HDL-cholesterolu, triglyceridů (TG) a glykemie ne starší než 3 měsíce od data vyšetření v rámci průzkumu. Všechny osoby byly dotázány na kouření cigaret a byl stanoven jejich kuřácký status (nekuřák, současný kuřák, bývalý kuřák). Následně lékař stanovil KV riziko vypočtené dle tabulek SCORE a vše zaznamenal do dotazníku společně s doporučením provedeným na závěr vyšetření (nefarmakologická opatření, zahájení farmakologické léčby).
Pro jednotlivá pohlaví byly pro sledované parametry vypočteny průměr, směrodatná odchylka, střední chyba průměru, medián a 1. kvartil.
Statisticky byla zpracována data týkající se věku zařazených pacientů, systolického a diastolického tlaku, celkového cholesterolu, HDL-cholesterolu a LDL-cholesterolu, TG a glykemie. Hypotéza vztahu mezi pozitivní rodinnou anamnézou a výskytem onemocnění byla provedena za použití Pearsonova testu.
Byla hodnocena prevalence následujících onemocnění: DM2T, dyslipidemie (alespoň jeden z následujících parametrů: celkový cholesterol > 5 mmol/l, LDL-cholesterol > 3 mmol/l, triglyceridy > 1,7 mmol/l, HDL-cholesterol < 1,0 mmol/l u mužů a 1,2 mmol/l u žen), arteriální hypertenze (TK > 140/90 mm Hg), procento již léčených osob a z nich podíl nemocných dosahujících cílových hodnot. Osoby farmakologicky léčené byly definovány jako ty, které užívaly nejméně jeden lék určený k terapii k diabetu, dyslipidemie či arteriální hypertenze. Za dobře kompenzovaného pak byl považován pacient/ka se systolickým tlakem pod 140 mm Hg, LDL-cholesterolem < 2,5 mmol/l a glykemií < 5,6 mmol/l v čase zařazení do průřezového šetření. U osob bez diabetu bylo na základě zjištěných dat stanoveno kardiovaskulární riziko pomocí tabulek SCORE.
Dále bylo spočteno procento pacientů, jimž byla doporučena farmakologická či nefarmakologická léčba. U farmakologické léčby jsme sledovali frekvenci předepisování jednotlivých skupin léků.
Výsledky
Demografická charakteristika
Kohorta mužů zahrnovala 961 osob, přičemž průměrný věk byl 42,9 ± 4,7. Kohorta žen zahrnovala 851 osob, přičemž průměrný věk byl 51,2 ± 3,6.
Table 1. Hodnoty základních antropometrických a laboratorních ukazatelů u účastníků šetření 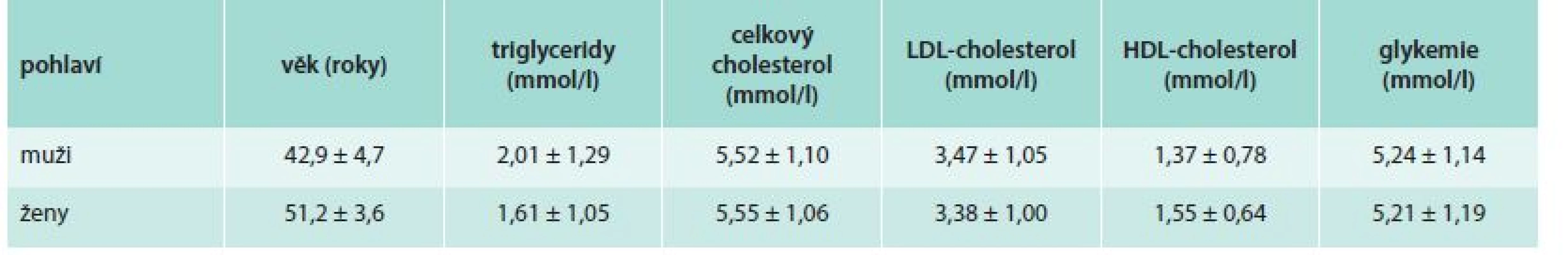
Prevalence diabetu, arteriální hypertenze a dyslipidemie
Ve sledované populaci byla zjištěna v přítomnost DM2T u 11 % procent mužů a stejného procenta žen. Arteriální hypertenze se vyskytovala u 43 % mužů a 45 % žen a dyslipidemie u 39 % mužů a 41 % žen (graf 1).
Graph 1. Prevalence sledovaných rizikových faktorů 
Body Mass Index (BMI)
Normální BMI (< 25 kg/m2) mělo 19 % mužů a 38 % žen. V pásmu nadváhy (25–29,9 kg/m2) se nacházelo 49 % mužů a 31 % žen. Obézních (BMI > 30kg/m2) bylo 32 % mužů a 31 % žen (graf 2).
Graph 2. Distribuce BMI ve sledované populaci 
Nikotinizmus
36 % mužů byli kuřáci a 53 % nekuřáci. 22 % žen aktivně kouřilo, nekuřaček bylo 70 %. Abstinujících kuřáků bylo mezi muži 11 % a mezi ženami 8 %.
Systolický a diastolický tlak
Průměrný systolický tlak u zařazených mužů byl 133,0 ± 14,0 mm Hg, průměrný diastolický tlak 80,5 ± 8,0 mm Hg.
Průměrný systolický tlak u zařazených žen byl 129,7 ± 14,3 mm Hg, průměrný diastolický tlak 79,6 ± 8,1 mm Hg.
Biochemické parametry
Hladina celkového cholesterolu u mužů byla v průměru 5,52 ± 1,10 mmol/l, u žen 5,55 ± 1,06 mmol/l. Průměrná hladina HDL-cholesterolu byla u mužů 1,37 ± 0,78 mmol/l, u žen 1,55 ± 0,64 mmol/l. LDL-cholesterol měli muži v průměru 3,47 ± 1,05 mmol/l, ženy 3,38 ± 1,00 mmol/l. Průměrná hladina glykemie mužské kohorty byla 5,24 ± 1,14 mmol/l, ženské pak 5,21 ± 1,19 mmol/l. Triglyceridy měli muži v průměru 2,01 ± 1,29 mmol/l, ženy 1,61 ± 1,05 mmol/l.
Incidence diabetu, arteriální hypertenze a dyslipidemie
V rámci prezentovaného šetření KV rizik byl nově diagnostikován DM2T u 3 % mužů a 3 % žen. Arteriální hypertenze byla nově zjištěna u 8 % mužů a 5 % žen, dyslipidemie pak u 20 % mužů a stejného procenta žen (graf 3).
Graph 3. Nově zjištěná sledovaná onemocnění 
Léčba
V rámci sledované populace bylo 48 % vyšetřených osob již léčeno farmakologicky pro dyslipidemii, arteriální hypertenzi či DM2T.
Při prohlídce v rámci tohoto průzkumu KV rizik byla 62 % mužů doporučena nefarmakologická léčba, u žen bylo stejné doporučení dáno v 65 % případů. Nová farmakoterapie byla indikována u 53 % mužů a 51 % žen.
Z nově doporučované medikace byla nejčastěji předepisovanou skupinou léků u obou pohlaví antihypertenziva, která byla indikována u 44 % mužů a u 42 % žen, přičemž na prvním místě byly ACE inhibitory u 29 % mužů a 24 % žen, následované blokátory kalciových kanálů s 16 % u mužů a 15 % u žen. Třetí místo u mužů zaujaly betablokátory s 8 %, u žen sartany s 10 %. Čtvrtými nejčastěji nově předepisovanými antihypertenzivy byly u mužů sartany s 8 %, u žen betablokátory s 10 %. Následovala diuretika: muži 6 % a ženy 8 %, centrálně působící látky: muži 2 % a ženy 3 %.
Druhou nejčastěji předepisovanou skupinou léků byla hypolipidemika. Muži je dostali ve 33 % případů, nejčastěji statin (29 %) následovaný fibrátem (4 %). Ženám byla hypolipidemika předepsána v 31 % případů, přičemž statin byl předepsán 27 % a fibrát 4 %.
Antidiabetika byla předepsána mužům v 8 % případů, ženám v 9 % případů. Prakticky vždy šlo o metformin (8 % pro obě pohlaví), graf 4.
Graph 4. Charakteristika nově zahájené farmakoterapie 
ACEI – inhibitory angiotenzin konvertujícího enzymu BKK – blokátory kalciových kanálů BB – betablokátory AT1 – blokátory angiotenzinových receptorů CP – centrálně působící Kontingenční analýza pozitivní rodinné anamnézy
Pozitivní rodinná anamnéza byla hodnocena u obou pohlaví pro arteriální hypertenzi, DM2T a dyslipidemii. Výpočtem bylo zjištěno, že muži s pozitivní rodinou anamnézou arteriální hypertenze mají 2,7krát větší riziko trpět touto chorobou než muži bez rodinné zátěže, u žen pak je šance 3,6násobně vyšší. Výskyt DM2T v rodině zvyšuje mužům šanci na onemocnění touto chorobou 5krát a ženám dokonce 5,7krát. Nález dyslipidemie v rodině představuje pro muže 3,5krát a pro ženy 2,3násobně větší šanci na rozvoj tohoto onemocnění než u osob bez rodinné zátěže.
Diskuse
Do sledování byli zařazeni muži, kteří se dostavili k vyšetření v průměrném věku 40 a ženy v průměrném věku 50 let na základě doporučení pro provádění screeningu rizikových faktorů KV onemocnění [3,7]. S ohledem na fakt, že věk sám patří mezi neovlivnitelné rizikové faktory s největším významem pro modifikaci celkového KV rizika, se snaha o časnou identifikaci rizikových osob jeví jako zcela správná. Provádění plošného screeningu rizikových faktorů v mladších věkových kategoriích však výrazně zatěžuje zdravotní systém a nepřináší zásadní zlepšení – vyšetřením velkého množství osob se zachytí velmi malé procento těch skutečně rizikových. Za optimální z hlediska poměru zátěže zdravotních systémů a výtěžnosti vyšetření ke stanovení KV rizika byly vyhodnoceny věkové kategorie 40letých mužů a 50letých žen, k čemuž nás nabádají i guidelines z poslední doby [7,8]. Hlavními otázkami provedeného průzkumu tedy bylo posouzení rizikového profilu vyšetřených a dokumentace podílu asymptomatických osob s vysokým či velmi vysokým KV rizikem. Současně jsme si kladli otázku, jaká je úroveň kontroly rizikových faktorů u pacientů s již známými a intervenovanými riziky KV-onemocnění. Podívejme se nyní na jednotlivé sledované parametry podrobněji.
I v relativně nižších věkových kategoriích sledovaných v rámci naší studie dokumentujeme vysoké zastoupení nadváhy a obezity. Více než 80 % vyšetřených mužů a téměř dvě třetiny žen měly vyšší než optimální tělesnou hmotnost (nadváha a obezita). I když z hlediska predikce rizika KV-onemocnění není BMI ideálním nástrojem (nezohledňuje množství svalové hmoty a tuku a také jeho distribuci), rozhodně musíme tento výsledek považovat za významný faktor modifikující globální riziko oběhových komplikací. Zajímavé je porovnání s údaji z opakovaných šetření MONICA a post-MONICA, v nichž se prevalence nadváhy a obezity udržuje na úrovni 78,6 % u mužů a téměř 58,3 % u žen [9]. Získané výsledky dokládají, že epidemie obezity se Česku nevyhýbá, a i do budoucna bohužel musíme počítat s nárůstem výskytu onemocnění souvisejících s obezitou (především DM2T). Podobně neuspokojivé údaje máme k dispozici o prevalenci kuřáctví, naše výsledky potvrzují obecná populační data uvádějící 30 % pravidelných kuřáků mezi muži (v našem souboru 36 %) a 19 % mezi ženami (v našem souboru 22 %). Nepříznivý vývoj v této oblasti nás nepřekvapuje. Zdá se evidentní, že nám stále chybí striktnější regulace prodeje tabákových výrobků a zejména legislativní úprava k úplnému zákazu kouření na veřejných místech. Avšak i cílené snahy zdravotníků se často míjejí účinkem. Připomeňme v této souvislosti neuspokojivá zjištění opakovaných studií EUROASPIRE sledující kontrolu rizikových faktorů u kardiaků, u nichž se dlouhodobě nedaří významněji prevalenci kouření snížit [10].
Pohled na průměrné hodnoty laboratorních parametrů či výše krevního tlaku u osob vyšetřených v rámci této průřezové studie se opět zásadně neliší od dat z vyšetření reprezentativních vzorků české populace. Přestože však jsou hodnoty celkového cholesterolu i LDL-cholesterolu významně nižší než před 20 lety, nemůžeme být uspokojeni. Toto ostatně potvrzuje fakt, že více než polovině všech vyšetřených byla doporučena nefarmakologická léčba (62 % mužům, 65 % ženám) či dokonce bylo nutno zahájit farmakoterapii (53 % mužům, 51 % žen).
Zajímavý je nález relativně vyšší prevalence DM2T, který byl známou diagnózou v době provedení prohlídky u 11 % mužů i žen. Dle posledních dat Ústavu zdravotnické statistiky bylo v roce 2012 léčeno v České republice 841 227 diabetiků a prevalence diabetu v populaci v roce 2012 překonala hranici 8 % [11]. Vyšší výskyt diabetiků v provedeném šetření lze vysvětlit vyšší četností návštěv těchto nemocných v ordinacích praktických lékařů, a tedy celkově vyšší pravděpodobností zařazení takových pacientů do kohorty sledovaných.
Prevalence arteriální hypertenze byla 43 % u mužů a 45 % u žen, což je v souladu s daty publikovanými Českou společností pro hypertenzi, která udává průměrný výskyt pro obě pohlaví ve věkové skupině 25–64 let okolo 40 % [12]. Výskyt hypertenze stoupá s věkem. Použijeme-li pro srovnání data z reprezentativního 1% vzorku populace sledovaného v rámci projektu MONICA, zjistíme, že výskyt hypertenze u osob vyšetřených v rámci naší studie je spíše vyšší [13]. Opět se lze domnívat, že osoby ve sledovaných věkových kategoriích, které již byly léčeny pro arteriální hypertenzi, se k vyšetření dostavovaly s větší pravděpodobností než asymptomatické zdravé osoby.
Prevalence dyslipidemie byla 39 % u mužů a 41 % u žen. Stejně jako u ostatní rizikových faktorů výskyt dyslipidemií s věkem narůstá. Při srovnávání údajů o výskytu dyslipidemie v populaci musíme věnovat pozornost použité definici, neboť cílové a doporučené hodnoty LDL-cholesterolu se liší podle míry celkového KV rizika. Definice DLP použitá pro toto sledování se nelišila od definice použité v rámci epidemiologických studií MONICA, a přestože se průměrné hladiny celkového cholesterolu a LDL-cholesterolu v posledních 20 letech významně snížily, prevalence dyslipidemie zůstává vysoká [14].
Nejdůležitější zjištění provedeného šetření bezpochyby představují nově diagnostikovaná onemocnění zvyšující kardiovaskulární riziko. Nejčastějším z nich byla dyslipidemie zachycená u pětiny vyšetřených obou pohlaví. I přes výše popsaný příznivý trend vývoje LDL-cholesterolemie v populaci stále neklesají průměrné hladiny LDL-cholesterolu k doporučovaným hodnotám < 3,0 resp. 2,5 mmol/l. Navíc 42 % vyšetřených mělo hladinu triglyceridů > 1,7 mmol/l. Arteriální hypertenze byla nově zachycena u 8 % mužů a 5 % žen a diabetes mellitus byl nově identifikován ve 3 % případů (obě pohlaví). Údaj o nově diagnostikovaném onemocnění byl vyplňován participujícími lékaři a je možné, že skutečný záchyt nových hypertoniků a diabetiků by byl ještě vyšší, neboť vyslovení diagnózy v hraničních případech vyžaduje opakované měření či využití zátěžového testu.
62 % mužů a 65 % žen byla na konci prohlídky doporučena nefarmakologická léčba. U 53 % mužů a 51 % žen byla zahájena nová farmakoterapie. Je na tomto místě k zamyšlení, zda by doporučení nefarmakologické léčby mělo být učiněno většímu procentu pacientů. Nefarmakologická opatření jsou levná, univerzálně použitelná a zároveň nemají žádné vedlejší účinky ve smyslu klasických nežádoucích polékových reakcí. Přitom bychom měli základní nefarmakologická opatření považovat za univerzálně použitelná – jde v podstatě o synonymum zdravého životního stylu, který napomáhá pozitivně ovlivnit průběh a rozvoj řady onemocnění [15].
V souvislosti s léčbou byla zajímavým nálezem špatná kontrola sledovaných KV rizikových faktorů, která v definovaném souboru farmakologicky léčených (48 %) osob dosáhla pouhých 7 %. Za dobře kontrolovaného jsme považovali vyšetřeného, který dosahoval uspokojivé kontroly ve všech hlavních ovlivnitelných rizikových faktorech (systolický krevní tlak ≤ 140 mm Hg, glykemie ≤ 5,6 mmol/l, LDL-cholesterol ≤ 2,5mmol – cílová hodnota léčby pro vysoce rizikovou populaci). Důvodů, proč tak malé procento pacientů mělo dobře kontrolované rizikové parametry, může být celá řada. Zajisté významnou roli sehrává non-adherence pacientů. Tento problém se vyskytuje napříč farmakoterapií a v oblasti ovlivňování rizikových faktorů oběhových onemocnění se rozsah problému zdá být velmi významný. Nejvíce důkazů o frekvenci non-adherentního chování poskytuje oblast léčby arteriální hypertenze. Autoři některých prací sledujících nejpřesněji dodržování léčebného režimu nemocnými pomocí měření sérových koncentrací léčiv došli k závěru, že plně adherentních k léčbě je jenom těsně nadpoloviční většina léčených [16–18]. Je také třeba zdůraznit, že na špatné kompenzaci se výraznou měrou podílel parametr LDL-cholesterolu. Ale i v tomto případě se můžeme domnívat, že hlavním důvodem nedostatečné kontroly onemocnění byla nedostatečná adherence k doporučené nefarmakologické i farmakologické léčbě, která je i u uživatelů statinů dobře známá [19].
Sledování preskripce ukázalo, že nejčastěji byla pacientům předepsána antihypertenziva, konkrétně šlo ACE inhibitory, betablokátory, blokátory kalciových kanálů a sartany. S ohledem na prevalenci hypertenze v ČR [12] a nutnost léčit pacienty v mnoha případech dvoj - či trojkombinacemi léků, považujeme tento nález za očekávaný. Taktéž výběr antihypertenziv není překvapením, všechny zmiňované skupiny patří mezi léky první volby, neboť pro ně máme dostatek údajů o jejich příznivém ovlivnění KV mortality a morbidity.
Druhou nejčastěji předepisovanou skupinnou léků byla hypolipidemika, konkrétně statiny. S tímto zjištěním můžeme být spokojeni, neboť pro statiny máme nejvíce důkazů ze studií o jejich pozitivním vlivu na KV nemocnost i mortalitu [20].
Vztah mezi rizikem výskytu některého ze sledovaných onemocnění a jejím nálezem u prvostupňových příbuzných potvrdila analýza pozitivní rodinné anamnézy, a to jak pro arteriální hypertenzi, diabetes mellitus tak i pro dyslipidemii. Potvrzujeme obecně přijímaný fakt i doklady z jiných studií. Podobné výsledky dokumentovala recentní studie Piťhy et al posuzující vliv pozitivní rodinné anamnézy na věk manifestace akutního koronárního syndromu u žen [21]. Ti ukázali, že pozitivní rodinná anamnéza a kouření byly nejsilnějšími prediktory předčasného výskytu akutní koronární příhody. Hodnocení rodinné anamnézy představuje nejjednodušší a přitom velmi efektivní „vyšetření“ genetické komponenty kardiovaskulárního rizika i jednotlivých onemocnění, která jej podmiňují a musí být zohledňována při hodnocení rizikovosti pacienta.
Závěr
Výsledky provedeného šetření jednoznačně ukazují, že hodnocení rizikového profilu u 40letých mužů a 50letých žen identifikuje řadu ovlivnitelných rizik. Nadpoloviční většina vyšetřených dostala na základě provedeného vyšetření doporučení k nefarmakologické intervenci a téměř polovině z nich lékaři předepsali medikaci ke snížení KV rizika. Zároveň naše práce dokumentuje, že mezi farmakologicky léčenými pacienty dosahuje dobré kompenzace jen velmi nízké procento a nedostatečná kontrola rizikových faktorů představuje jednu z nejdůležitějších složek tzv. reziduálního rizika KV příhod. Data znovu připomínají význam genetické složky kardiovaskulárního rizika a pozitivní rodinnou anamnézu jako její nejjednodušší, ale dostatečně přesný ukazatel.
Za sběr dat děkují autoři všem zúčastněným lékařům. Projekt byl proveden pod záštitou České společnosti pro aterosklerózu.
doc. MUDr. Michal Vrablík, Ph.D.
vrablikm@seznam.cz
III. interní klinika 1. LF UK a VFN, Praha
www.vfn.cz
Doručeno do redakce 16. 11. 2014
Přijato po recenzi 24. 11. 2014
Sources
1. Černy J, Hradec J, Roztočil K. Národní kardiovaskulární program, 2000, [citováno 12.11.2014]; dostupné na World Wide Web: http.//www.kardio-cz.cz .
2. Hopkins PN, Williams RR. Identification and relative weight of cardiovascular risk factors. Cardiol clin 1986; 4(1): 3–31
3. Fait T, Vrablík M, Češka R et al. Preventivní medicína 2. vyd. Praha: Maxdorf Jesenius 2011 : 162
4. Zethelius B, Berglund L, Sundström J, Ingelsson E, Basu S, Larsson A, Venge P, Arnlöv J. Use of multiple biomarkers to improve the prediction of death from cardiovascular causes. N Engl J Med. 2008 May 15;358(20):2107–16
5. Yusuf S, Hawken S, Ounpuu S; INTERHEART Study Investigators. Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): case-control study. Lancet. 2004; 364(9438):937–52.
6. Fruchart JC, Sacks FM, Hermans MP et al. The residual risk initiative: a call to action to reduce residual vascular risk in dyslipideamic patients. Diabetes Vasc Dis Res 2008, 5 : 319–335
7. Perk J, De Backer G, Gohlke H, et al. European Guidelines on cardiovascular disease prevention in clinical practice (version 2012); Th e Fift h Joint Task Force of the ESC and other Societies on Cardiovascular Disese Prevention in Clinical Practice (constituted by representatives of nine societies and by invited experts): Eur Heart 2012 doi.10.1093/eurheartj/ehs092.
8. Catapano AL, Reiner Z, Backer GD et al. ESC/EAS Guidelines for the management of dyslipidaemias The Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and the European Aterosclerosis Society (EAS). Aterosclerosis 2011;217 : 3–46
9. Cífková R, Škodová Z, Bruthans J et al. Longitudinal trends in cardiovascular risk factors in the Czech population between 1985 and 2007/8. Czech MONICA and Czech post-MONICA. Atherosclerosis 211 (2010) 676–681.
10. Mayer O Jr., Bruthans J, Timoracká K, on behalf of Czech EUROASPIRE I–IV investigators, The changes in cardiovascular prevention practice between 1995 and 2012 in the Czech Republic. A comparison of EUROASPIRE I, II, III and IV study, Cor et Vasa 2014;56:e91–e97.
11. Péče o nemocné cukrovkou 2012. UZIS 2013, dostupné na www. uzis.cz
12. Filipovský J, Widimský J Jr., Ceral J, Cífk ová R, Horký K, Linhart A, Monhart V, Rosolová H, Seidlerová J, Souček M,Špinar J, Vítovec J, Widimský J. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2012. Doporučení České společnosti pro hypertenzi. Vnitř Lék 2012;58 : 785–801.
13. Cífková R, Horký K, Widimský J Sr. Doporučení diagnostických a léčebných postupů u arteriální hypertenze – verze 2004. Doporučení České společnosti pro hypertenzi. Vnitř Lék 2014; 50 : 709–722.
14. Bruthans J, Cífková R, Lánská V et al. Explaining the decline in coronary heart disease mortality in the Czech Republic between 1985 and 2007. Eur J Prev Cardiol. 2012 Nov 24;21(7):829–839.
15. Vrablík M et al. Otazníky kardiovaskulární prevence 2009. FAMA, Brno, 2009, s. 189
16. Cifkova R et al. Prevence kardiovaskulárních onemocnění v dospělém věku. Supplementum Cor Vasa 2005; 47(9): 3–14
17. UZIS Evropské výběrové šetření o zdravotním stavu v ČR – EHIS CR Index tělesné hmostnosti, fyzická aktivita, spotřeba ovoce a zeleniny, Aktuální informace 70, 2010, [citováno 12.11.2014],dotupné na World Wide Web: http://www.uzis.cz/rychle-informace/evropske-vyberova-setreni-zdravotnim-stavu-cr-ehis-cr-index-telesne-hmotnosti-fyzic)
18. Rosa J, Zelinka T, Petrak O et al. Importance of thorough investigation of resistant hypertension before renal denervation: should compliance to treatment be evaluated systematically? Journal of Human Hypertension 2014; 28 : 684–688.
19. Vrablík M. Adherence a jak ji ovlivnit. Med. praxi 2013; 10(11, 12): 364–366
20. Soška V, Vaverková H, Vrablík M et al. stanovisko výboru ČSAT k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2011. DMEV 2013, 16 : 24–29.
21. Piťha J et al. Vliv pozitivní rodinné anamnézy na věk manifestace akutního koronárního syndromu a na kardiovaskulární rizikové faktory u žen. 17. výroční sjezd ČKS, 10. – 13. května 2009, Brno. Cor et Vasa. (suppl. č.1): s.; 2009.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2014 Issue 11-
All articles in this issue
- Nový SGLT2 inhibitor empagliflozin: moderní a bezpečná léčba diabetu
- Prevence kardiovaskulárních onemocnění v běžné klinické praxi: lze dosáhnout zlepšení?
- Markery reziduálního kardiovaskulárního rizika
- Nové pohledy na hormonální substituční terapii
- Novinky v oblasti hypolipidemické léčby
- Nefarmakologická léčba – výsledky z Poděbrad
-
Familiární hypercholesterolemie včera a dnes.
Vlastní zkušenosti a nálezy u našeho souboru nemocných s familiární hypercholesterolemií - LDL-aferéza v léčbě familiárních hyperlipoproteinemií
- Rozšiřující se možnosti antikoagulační léčby tromboembolické nemoci
- Co mají společného žilní a tepenná onemocnění?
- Kardiovaskulární rizikový profil u 40letých mužů a 50letých žen v České republice: výsledky průřezové studie
-
Adherence pacientů s diabetem 2. typu k aplikaci inzulinových analog: vynechávání, časový posun a snižování dávek
Výsledky průzkumu GAPP2TM (Global Attitudes of Patient and Physicians) v České republice
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Nové pohledy na hormonální substituční terapii
- LDL-aferéza v léčbě familiárních hyperlipoproteinemií
- Nový SGLT2 inhibitor empagliflozin: moderní a bezpečná léčba diabetu
- Rozšiřující se možnosti antikoagulační léčby tromboembolické nemoci
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

