-
Medical journals
- Career
Implementace paliativní péče u geriatrických pacientů se srdečním selháním
Authors: Petr Coufal
Authors‘ workplace: Kardiologické oddělení, Interní klinika, Nemocnice Pardubického kraje, a. s.
Published in: Geriatrie a Gerontologie 2021, 10, č. 2: 62-67
Category: Original Article
Overview
Srdeční selhání, ať už akutní, nebo chronické, je nejrozšířenější klinický syndrom v kardiologii, který ovlivňuje nejen kvalitu, ale také délku života. Progresivní vývoj diagnostických a terapeutických postupů v kardiologii umožňuje léčbu nejzávažnějších stavů, na druhou stranu se vytrácí individuální přístup k pacientovi, jeho přáním a potřebám. Tyto nedostatky „moderní kardiologie“ umožňuje odstranit včasná integrace paliativní péče do konvenční kardiologické léčby. Její význam roste zejména v závěrečné etapě lidského života a svým rozsahem přesahuje a podporuje celé rodiny včetně budoucích pozůstalých.
Tento článek obsahuje doporučené nástroje k vyhledání vhodných respondérů paliativní péče a shrnuje důvody pro zavedení paliativní péče na kardiologickém oddělení Nemocnice Pardubického kraje, podložené skutečnými daty z r. 2019. Retrospektivní analýzou je popsán demografický profil pacientů, délka hospitalizace a počet rehospitalizací do úmrtí nemocného. Článek nabízí jednoduchý mortalitní rozbor včetně analýzy počtu úmrtí na jednotlivých jednotkách (akutní lůžko vs. intenzivní lůžko) jako potenciálním místě konziliární paliativní intervence. Značné úsilí bylo vynaloženo k identifikaci respondérů konziliární paliativní péče, ve snaze zlepšit odhad prognózy tohoto nevyléčitelného onemocnění a zpřesnit tak výběr nemocných profitujících z domácí hospicové péče.
Klíčová slova:
změny ve stáří – paliativní péče v kardiologii – identifikace respondérů paliativní péče – integrace paliativní péče – konziliární tým paliativní péče – hospicová péče – kvalita péče
Úvod
Srdeční selhání, ať už ve formě akutní, nebo chronické, je nejrozšířenější klinický syndrom v kardiologii, který ovlivňuje nejen kvalitu, ale také délku života.
Progresivní vývoj diagnostických a terapeutických postupů v kardiologii, dostupnost vysoce specializované péče a daty podložený systém doporučených postupů umožňují léčbu nejzávažnějších stavů, které ještě před několika lety byly neřešitelné.
Na jedné straně nám kardiologie umožňuje řešit široké spektrum akutních a chronických stavů včetně dlouhodobých srdečních podpor, destinační léčby a udržování funkce orgánů prakticky neomezeně dlouho. Možná proto je kardiologie vnímána jako „vítězný obor“, kde je na smrt pohlíženo spíše jako na selhání lékařského týmu než přirozený vývoj lidského života. Na druhé straně se zde vytrácí individuální přístup k pacientovi, jeho přáním a potřebám a v konečném důsledku dochází k odosobnění vztahu mezi lékařem, pacientem a jeho rodinou.
V důsledku těchto pokroků se většina pacientů s onemocněním srdce dožívá vyššího věku, nicméně v průběhu stárnutí se přidružují další chronická onemocnění, která život jedince komplikují, omezují a výrazně zhoršují. Objevují se nepříjemné symptomy a psychosociální obtíže, které znesnadňují léčbu a zhoršují prognózu pacienta. Bohužel mnohá kardiologická pracoviště jsou stále striktně zaměřená na uzdravení nebo maximální prodloužení života pacienta, často bez respektu k přání a bez naslouchání potřebám pacienta, který prožívá pocity bezmoci a beznaděje, sociální izolaci, depresi či ztrátu sebevědomí a sebedůvěry.
Jak ukazují data níže, problematika srdečního selhání zasahuje zejména do období raného a pozdějšího stáří. Aktuálnost tématu dokládá demografický vývoj pacientů v České republice,(4) kdy v roce 2050 budou 2/5 obyvatel starší 60 let.(1) Jen v roce 2018 vzrostl počet seniorů ve věku 65 a více o 46,4 tisíce na 2,09 milionu. Přitom naděje dožití při narození v roce 2018 i přes nárůst počtu zemřelých meziročně vzrostla, a to o 0,1 roku – u mužů na 76,1 roku, u žen na 81,9 roku. Během posledního desetiletí se průměrná délka života obyvatel ČR prodloužila o dva roky, konkrétně u mužů o 2,1 roku a u žen o 1,6 roku.(2)
Pokročilý věk bývá spojen se změnou tzv. biopsychosociálních aspektů, tj. s poklesem fyzických i psychických sil a ekonomických možností a se vzestupem sociální závislosti. Ve stáří dochází také k četným morfologickým změnám kardiovaskulárního systému. Srdce jako orgán může hypertrofovat v důsledku zesílení myocytů nebo střádání látek, atrofovat v důsledku kolagenní přestavby nebo zůstat nezměněno. Ubývá vzrušivých elektrických srdečních buněk a buněk převodního systému, což je spojeno s řadou převodních srdečních poruch. Klesá průtok koronárním řečištěm, dilatuje se levá srdeční síň, dochází ke kalcifikacím srdečních chlopní, což má za následek stenózy i ruptury závěsného aparátu chlopně, v neposlední řadě pak dochází k dilataci a elongaci aorty, což může vyústit v akutní aortální syndrom.
V důsledku těchto změn dochází ke zpomalení diastolické relaxace s prodloužením fáze plnění komor, k prodloužení izometrické fáze relaxace komor a ke vzestupu síňového tlaku v levé síni s následnou dilatací. Současně dochází ke vzestupu tlaku v komoře, zvýšenému napětí svalových vláken dle Frankova–Starlingova zákona, zhoršuje se transport kalcia do myocytů v systole, čímž dochází ke zpomalení kontrakce srdečního svalu. Lze říci, že klidová tepová frekvence, telesystolický volum a ejekční frakce zůstávají nezměněny díky zesílení srdečních komor. Krevní tlak v klidu s věkem roste. Pracovní kapacita srdce, zejména aerobní při zátěži, s věkem klesá, což modifikuje a často akceleruje výskyt a průběh chorob obecně. Přitom komorová hypertrofie, fibróza myokardu, poruchy komorové funkce a koronární hemodynamiky představují nezávislé rizikové faktory kardiovaskulární morbidity a mortality.(1)
Srdeční selhání je klinický syndrom charakterizovaný typickými symptomy. Strukturální a/nebo funkční abnormality vedou ke sníženému srdečnímu výdeji a/nebo ke zvýšeným nitrosrdečním tlakům v klidu nebo při zátěži.(3)
Jako terminální srdeční selhání označujeme stav nezvratného selhávání jednoho nebo více orgánů. Jde o situaci refrakterní na farmakoterapii, režimová opatření i resynchronizační léčbu, tedy situaci, kdy celkový stav pacienta a přítomné orgánové dysfunkce nelze řešit invazivní cestou. Přechod pacienta do terminálního stavu může být navíc spojen s náhlým rozvojem neovlivnitelné letální komplikace (porucha vědomí, oběhové selhání aj.).(4,5)
Srdečním selháním trpí až 2 % populace. Incidence roste s věkem – ve věku nad 70 let jím trpí až 10 % pacientů.(3) Není proto překvapující, že kardiovaskulární onemocnění je nejčastější příčinou úmrtí. Různé zdroje potvrzují, že až 41 % mužů a 48 % žen umírá na onemocnění oběhové soustavy.(4,6)
Podle staršího dělení pacientů (na základě ejekční frakce levé komory srdeční) se rozlišují dvě základní skupiny pacientů – se zachovalou funkcí levé komory (HFpEF) a se sníženou funkcí levé komory (HFrEF) Jejich proporcionální rozložení je přibližně stejné.(3) Etiologicky se však tyto dvě skupiny liší – do první spadají častěji nemocní arteriální hypertenzí, fibrilací síní, nadváhou a četnějšími přidruženými onemocněními. Druhou skupinu tvoří častěji muži kuřáci s ischemickou chorobou srdeční.
Avšak ne každý pacient se srdečním selháním umírá z kardiovaskulární příčiny. Udává se, že 43 % pacientů umírá z tzv. nekardiálních příčin – pneumologické (28 %), onkologické (25 %), neurologické (12 %), gastrointestinální (12 %) a endokrinní (9 %).(7)
Odlišná je také příčina úmrtí v závislosti na funkci levé komory. Téměř polovina pacientů s HFpEF umírá na nekardiální onemocnění, zatímco 43 % pacientů s HFrEF z důvodů koronárních.(7)
S rozšířením dostupnosti ICD došlo k výraznému snížení náhlé smrti pacientů s HFrEF. I přesto je prognóza pacientů s oběma typy přibližně stejná: 65 % pacientů s HFpEF a 68 % nemocných s HFrEF umírá do 5 let od první hospitalizace.(21) Medián přežití nemocných dependentních na inotropikách ve funkční třídě NYHA IV, stage D je 3,4 měsíce.(8)
Jedním z nejobtížnějších aspektů léčby syndromu srdečního selhání je nespolehlivý odhad jeho prognózy (obr. 1.). Důvodem je charakteristický průběh onemocnění s obdobím stability a závažných symptomů, které mohou náhle přejít v terminální fázi srdečního selhání. Navíc symptomová zátěž nemusí vždy korelovat s očekávanou dobou přežití.(9) Neexistuje žádný doporučený postup nebo validizovaný poziční dokument, který by přesně vystihl optimální dobu integrace paliativní péče do kurativní. Současný model (obr. 2.) doporučuje časné zahájení paliativní léčby současně s kurativní, s postupnou eskalací symptomatické léčby v průběhu onemocnění a s přihlédnutím k tíži symptomů i individuálním přáním a potřebám pacientů.(10)
Image 1. Trajektorie pacientů před smrtí
(Zdroj: End-of-life trajectories. Reproduced with permission from: Lunney JR, Lynn J, Hogan C. Profiles of older medicare decedents. J Am Geriatr Soc 2002; 50: 1108–1236.)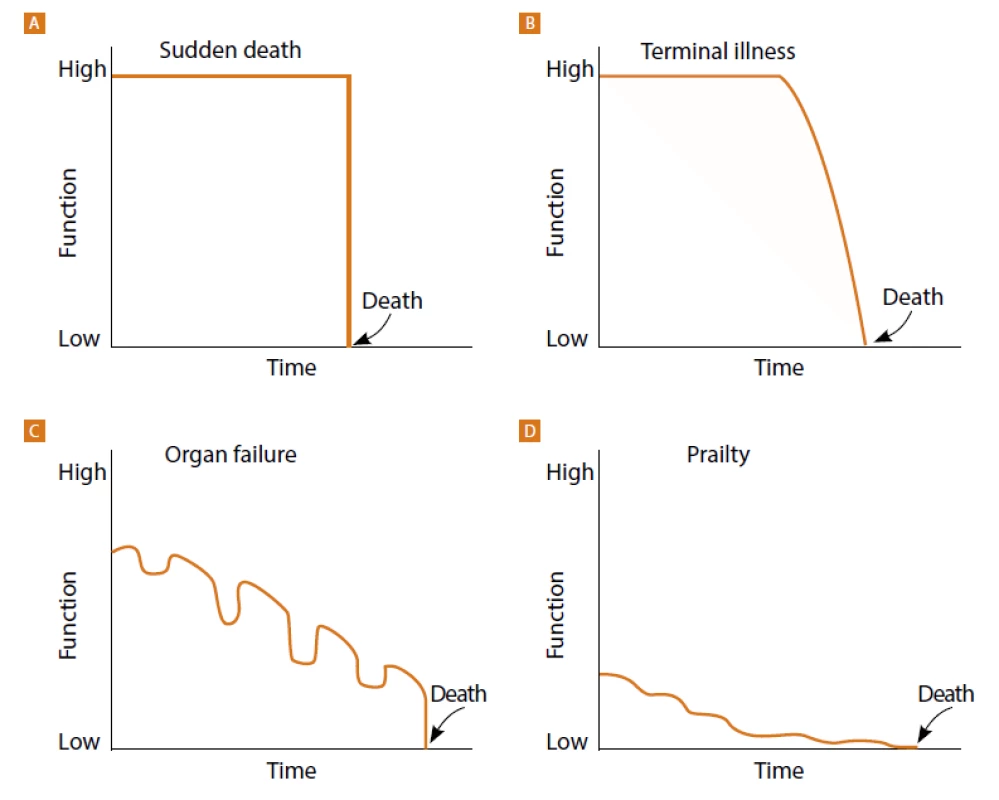
Image 2. Model integrace paliativní péče – tradiční vs. časně integrovaná 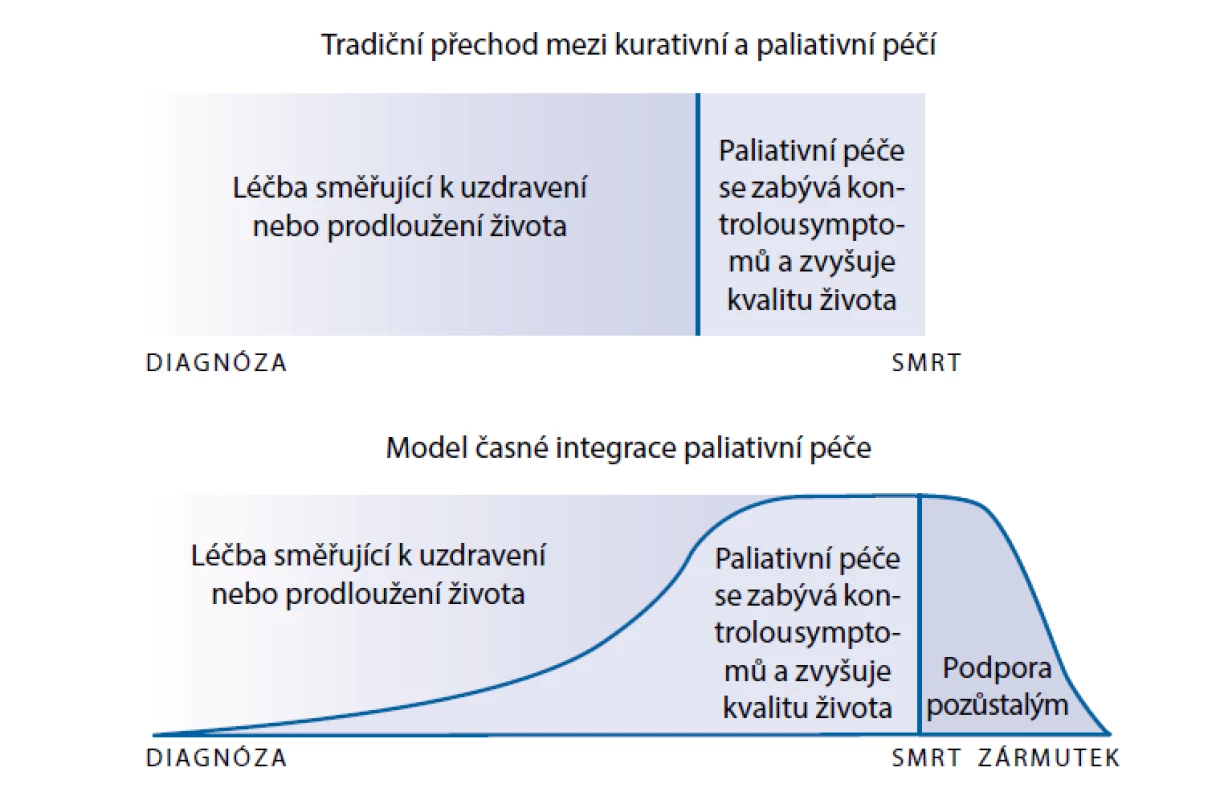
Existuje několik nástrojů, jak vyhledat vhodné kandidáty, kteří by mohli profitovat ze specializované paliativní péče. Hodnotit můžeme tíži symptomů (NAT: PD-HF – Needs Assessment Tool: Progressive Disease – Heart Failure, MSAS-HF – Memorial Symptom Assessment Scale-Heart Failure, ESAS – Edmonton Symptom Assessment Scale)(1,11) nebo kvalitu života (KCCQ – Kansas City Cardiomyopathy Questionnaire, CHQ – Child Health Questionnaire™ aj.).(11) Data z prospektivní dvojramenné randomizované studie Palliative Care in Heart Failure (PAL-HF) jasně hovoří ve prospěch kombinované kurativní a paliativní léčby, a to nejen z hlediska finanční efektivnosti, ale zejména z důvodu zlepšení relativní kvality života v terminální fázi pacientů se srdečním selháním.(12)
Pokročilé srdeční selhání by mělo vést k úvaze o přehodnocení léčby a k intervencím zlepšujícím stav pacienta. V terminální fází srdečního selhání by měly být jasně definovány léčebné cíle a současně by se mělo zvážit, zda pokračovat v „doporučené“ terapii, která neposkytuje pacientovi úlevu od symptomů.(11)
Prognóza pacientů se srdečním selháním je špatná.(3,13,14) Pětiletá úmrtnost pacientů se zachovalou systolickou funkcí levé komory proti nemocným se systolickou dysfunkcí levé komory je přibližně shodná.(15,16) Stuart a spol. stanovili 21 prediktorů 2leté kardiovaskulární mortality. Mezi nejsilnější patří věk nad 60 let, diabetes mellitus a ejekční frakce levé komory pod 45 %. Mezi další nezávislé ukazatelé zvyšující riziko úmrtí byla zařazena vysoká třída NYHA, kardiomegalie, nedávná hospitalizace pro akutní dekompenzaci onemocnění, mužské pohlaví, BMI pod 27,5 kg/m2, systolický TK pod 90 mmHg, renální selhání a kuřáctví.(7,17) Také koncentrace cirkulující NT-proBNP je silným ukazatelem rizika úmrtí pacienta na srdeční selhání. Hodnoty nad 400 pg/l jsou spojené s 21% rizikem úmrtí do 3 let.(18)
Odhad prognózy neurčují pouze hodnoty somatické a laboratorní, ale také psychické komponenty člověka, jak zohledňují další práce. Jiang a spol. zjistili, že těžká deprese zvyšuje statisticky významně riziko úmrtí do 12 měsíců, riziko rehospitalizace do 3 měsíců a je nezávislým prediktorem celkové mortality.(19)
Pacienti s pokročilým srdečním selháním (stage D) mají odhadovanou jednoletou mortalitu 29 %.(7) I přes takto deklarovanou špatnou prognózu zůstává využití hospicové péče velmi nízké. Přijetí do hospice využije pouze jeden ze tří takto pokročile nemocných pacientů. Je tedy zřejmé, že pacienti s pokročilým srdečním selháním jsou referováni do hospiců ve výrazně menším množství než nemocní s rakovinou, a navíc mnohem později (do tří dnů před úmrtím).
Wong a spol. randomizovali nemocné v domácí hospicové péči, jež byla charakterizována nejen domácími návštěvami, ale také telefonickými kontrolami. Výsledkem 12měsíčního sledování byl nejen statisticky významný pokles počtu rehospitalizací takto kontrolovaných pacientů, ale také menší symptomová zátěž a větší spokojenost se zdravotním stavem.(20)
Cíl
Cílem studie bylo na základně mortalitních dat zmapovat demografický profil pacientů se srdečním selháním a zpřesnit identifikaci respondérů konziliární paliativní péče.
Mortalitní data nemocných se srdečním selháním z Kardiologického oddělení Nemocnice Pardubického kraje
Kardiologické oddělení Nemocnice Pardubického kraje disponuje 69 lůžky, z toho 21 lůžek je intenzivních monitorovaných. Za r. 2019 bylo hospitalizováno 4607 pacientů, z toho 139 nemocných zemřelo (3 %).
Průměrný věk pacientů se srdečním selháním zemřelých v r. 2019 byl 78 let (interkvartilové rozpětí, IQR 70–86,5), z toho 50,4 % tvořili muži. Na stanicích intenzivní péče umřelo 65 % pacientů, z toho 43 % (60 osob) na koronární jednotce. Každý čtvrtý pacient (25 %) byl před úmrtím hospitalizován více než 3krát, častěji se jednalo o pacienty s akutní dekompenzací srdečního selhání, vzniklou na podkladě plicní infekce nebo infekce močových cest. Většina pacientů byla přijata k hospitalizaci zprvu na standardní lůžko kardiologického oddělení. Průměrný věk pacientů byl 82 let. Průměrná doba re/hospitalizace před úmrtím trvala 6,5 dne (1 den; 56 dní), z toho 53 % nemocných zemřelo do 3 dnů od přijetí.
Při rozboru přidružených onemocnění jsme zjistili, že téměř 50 % (n = 69) všech pacientů se léčilo s ischemickou chorobou srdeční, 52 % (n = 72) s diabetes mellitus, 66 % (n = 92) nemocných mělo záznam různě dlouho trvající supraventrikulární tachykardie a 36 % (n = 50) chronickou renální insuficienci. Shodně 42 % (n = 58) pacientů se léčilo s HFpEF a s HFrEF. U 22 % (n = 31) pacientů jsme dohledali údaj o léčeném onkologickém onemocnění (lymfom, prostata, pankreas, plíce, prs, NET aj.). Až 83 % (n = 115) pacientů trpělo v úvodu dušností a 33 % (n = 46) si stěžovalo na bolest na hrudi. Celkem 11 % (n = 15) mělo v úvodu hospitalizace synkopu, nejčastěji na podkladě akutního koronárního syndromu nebo těžké chlopenní vady (42 %, n = 58, nejčastěji atrioventrikulární vady). Pouze v jednom případě lékař dokumentoval přání a potřeby pacienta. Není překvapivé, že 88 % (n = 122) pacientů mělo zvýšené natriuretické peptidy v krvi a 72 % (n = 100) nemocných zvýšený vysoce senzitivní troponin I. Důvodem elevace byl nejčastěji akutní koronární syndrom, ale zvýšení bylo patrno i u nemocných s plicní embolizací, sepsí, akutní renální insuficiencí i jinou příčinou. Hypotenze, tachykardie a hyposaturace jako symptomy závažného průběhu jsme identifikovali s četností 55 % (n = 76), 55 % (n = 76) a 77 % (n = 107) pacientů, 42 nemocných (30 %) bylo připojeno na umělou plicní ventilaci, u 34 nemocných (25 %) se rozvinul šokový stav s multiorgánovým selháním.
Celkem 114 pacientů zemřelo z oběhové příčiny (83 %), 34 % (n = 47) pacientů na sepsi (urosepsi, infekční endokarditidu, bronchopneumonii, osteomyelitidu aj.). Je zajímavé, že 14 % (n = 19) pacientů mělo na prahu života a smrti nově diagnostikované pokročilé onkologické onemocnění.
Diskuse
V souvislosti s výše uvedeným epidemiologickým trendem roste nejen počet hospitalizací pacientů se srdečním selháním, ale také délka léčby nevyléčitelně nemocných. Byl-li každý čtvrtý pacient před úmrtím hospitalizován více než 3krát a trvala-li průměrná doba hospitalizace 6,5 dne, pak za jeden rok byli tito nemocní hospitalizovaní téměř 20 dní. Průměrný věk těchto rehospitalizovaných pacientů byl 82 let, častěji se jednalo o hypo-/imobilní, inkontinentní pacienty vyžadující komplexní ošetřovatelskou a následnou sociální péči.
Mortalitní data z kardiologického oddělení Nemocnice Pardubického kraje z r. 2019 potvrdila narůstající věk a zhoršující se rizikový profil pacientů se značným počtem přidružených onemocnění. Právě s počtem přidružených onemocnění, přítomností objektivních známek závažného průběhu (hypotenze, tachykardie, hyposaturace), četností hospitalizací (nad 3 / rok) a vzestupem natriuretických peptidů narůstá letalita těchto geriatrických pacientů a samozřejmě také potřeba kvalitní paliativní léčby. I když převážná část pacientů kardiologického oddělení celkem očekávaně zemřela z kardiovaskulárních příčin, nemalý počet nemocných zemřel na nekardiální příčinu (sepsi, onkologické onemocnění aj.). Důvodem mohla být polymorbidita pacientů, insuficience imunitního systému, malnutrice i větší množství absolvovaných zbytečných invazivních výkonů v konečné fázi života. Není zvláštností, že většina pacientů započala svoji hospitalizaci na standardním lůžku, avšak poměrně časně po přijetí (často do 3 dnů) umírala na jednotce intenzivní péče v důsledku přirozeného vývoje onemocnění. Dokumentuje to nejen obtížný odhad prognózy pacientů se srdečním selháním, ale možná i aktuální společenský trend nepřijetí umírání na srdeční selhání. To může být vysvětleno malou informovaností pacientů o povaze a prognóze onemocnění i pozdní implementací paliativních postupů ke kurativním, založenou nejen na kvalitní léčbě, ale také na komunikaci s nemocným a jeho rodinou, a nedostatečně stanovenými cíli péče.
Implementace paliativních postupů do akutní kardiologické léčby by měla být časná (obr. 2.). V každé fázi akutní kardiální dekompenzace bychom se měli zamýšlet nad cílem léčby s přihlédnutím k přáním a potřebám pacienta. Existuje řada nástrojů pro hodnocení tíže symptomů (NAT: PD-HF, MSAS-HF, ESAS), bohužel však nebývají na kardiologickém oddělení využívány.
Uvedený detailní retrospektivní rozbor souboru pacientů se srdečním selháním jasně ukázal, jak málo se „dnešní“ kardiolog zabývá subjektivním vnímáním symptomů pacienta, jeho přáními a potřebami. Pouze v ojedinělých případech bylo z denních záznamů možno vypátrat snahu o společnou formulaci cílů či zmínku o komunikaci a spolupráci s rodinou nemocného. Může to vypovídat o exaktním charakteru kardiologie striktně zaměřené na pacientovu nemoc, avšak také o silné potřebě integrace paliativní medicíny jako oboru, který si vyčleňuje čas na pacienta, zaměřuje se na komunikaci s ním, řeší jeho biopsychosociální potřeby a zprostředkovává spirituální požadavky. Doplnění kardiologické léčby o paliativní konzilium se může stát zdrojem dalších důležitých informací o nemocném, jako je: rozsah aktivity, životní omezení, soběstačnost v běžných denních aktivitách, rozsah závislosti na druhých osobách, životní plány, neuskutečněná přání, ale také přítomnost symptomů, jako jsou bolest, únava, ospalost, nevolnost, deprese, úzkosti, zácpa aj.
Z výše uvedených důvodů vzniká na kardiologii Nemocnice Pardubického kraje konziliární tým paliativní péče, a to v rámci skupiny srdečního selhání. Jeho založení je podpořeno doporučeními velkých kardiologických společností (AHA, ISHLT, ECS, Komise pro mechanické podpory aj.),(21) ale zejména snahou vedení nemocnice efektivně využívat lůžka, pomáhat primárním týmům a jejich pacientům řešit specifické situace na kardiologickém oddělení a zvýšit kvalitu poskytované péče i jako prevenci konfliktů a případných žalob. Samozřejmě lze očekávat přesah této pomoci i mimo kardiologické oddělení – na onkologii, neurologii, ARO, geriatrii či interní lůžka. Konziliární tým bude konzultantem pro indikaci, nastavení a rozsah paliativní péče i výběr vhodných kandidátů pro domácí hospicovou péči. Jak dokumentují data z jiných prací a souborů, jedná se stále o složitou záležitost z důvodu obtížně predikovatelného průběhu tohoto syndromu. Pomoci nám mohou studie s ověřenými prediktory špatného průběhu. Shodně s našimi daty lze říci, že kromě vysokého věku je předzvěstí brzkého úmrtí opakovaná hospitalizace na kardiologickém oddělení, diabetes mellitus, vysoká třída NYHA, renální insuficience, vysoké natriuretické peptidy aj. Znalost těchto faktorů umožňuje zahájit včasnou specializovanou paliativní péči např. pokračující formou domácí hospicové služby, bez marného protahování hospitalizace nevyléčitelně nemocného.
Propojení lékařů akutní lůžkové i domácí paliativní péče a spolupráce s mobilními hospicovými týmy vede k vybudování důvěry mezi jednotlivými segmenty zdravotní péče stejně jako ke snadnějšímu převodu pacienta mezi oběma formami poskytované péče. Za optimální lze považovat konkomitantní působení lékaře na obou úrovních paliativní péče, což umožňuje pokračovat v započaté léčbě, posilovat důvěru pacienta v lékaře a jeho odborné i komunikační schopnosti, což souhrnně pomáhá pacientovi překonat bolest a psychosociální strádání.
Závěr
Medicína 21. století přináší stále více úspěchů v léčbě pacientů se srdečním selháním. Nicméně stárnutí populace, které je zatíženo větším počtem chorob různé etiologie a patogeneze, nás stále častěji nutí zamýšlet se nad přiměřeností léčby v kontextu terapeutických možností a preferencí pacienta, případně jeho rodiny. Prognóza pacientů se srdečním selháním je mnohdy horší než u některých onkologických onemocnění. Odhad této prognózy je přitom obtížný. Pomocníkem pro identifikaci pacientů se špatným průběhem srdečního selhání mohou být různé mortalitní studie s rizikovým profilem pacientů (vysoký věk, více než 3 hospitalizace/rok, ischemická choroba srdeční, diabetes mellitus, chronická renální insuficience aj.).
Integrace paliativní péče u nemocných se srdečním selháním by měla být časná, zaměřená na zlepšení kvality života. Existuje řada nástrojů k hodnocení tíže symptomů (NAT: PD-HF, MSAS-HF, ESAS). Ve stadiu akutní dekompenzace by měla být paliativní léčba posílena, ve stadiu zlepšení redukována. Na rozdíl od „klasické“ medicíny, zaměřené primárně na nemoc pacienta, se paliativní péče zaměřuje také na psychosociální a spirituální potřeby. Doplnění kardiologické léčby o paliativní konzilium se může stát zdrojem důležitých informací o pacientovi, jeho symptomech, omezeních, potřebách a přáních.
MUDr. Petr Coufal
Kardiologické oddělení, Interní klinika
Nemocnice Pardubického kraje, a.s.
Kyjevská 44, 532 03 Pardubice
e-mail: coufpet@seznam.cz
Sources
- Weber P, Meluzínová H, Kubešová H, Polcarová V. Hypertenze a stárnoucí srdce z pohledu geriatra. Kardiol Rev Int Med 2005; 7(3): 160–164.
- Aktuální populační vývoj v kostce. Český statický úřad. Dostupné z: www.czso.cz/csu/czso/aktualni-populacni-vyvoj-v-kostce.
- Souhrn Doporučených postupů ESC pro diagnostiku a léčbu akutního a chronického srdečního selhání z roku 2016. Dostupné z: www.kardio-cz.
- Proměny věkového složení obyvatelstva. Věková struktura ČR s výhledem do roku 2050. Český statistický úřad. Dostupné z: www.czso.cz.
- Městnavé srdeční selhání. Česká společnost klinické biochemie. Dostupné z: www.labtestsonline.cz/mestnave-srdecni-selhani.html.
- Clark D, Armstrong M, Allan A, et al. Imminence of death among hospital inpatients. Prevalent cohort study. Palliat Med 2014; 28 : 474–479.
- Kavalieratos D, Gelfman LP, Tycon LE, et al. Integration of palliative care in heart failure. Rationale, evidence, and future priorities HHS Public Access. J Am Coll Cardiol 2017; 70 : 1919–1930.
- Hershberger RE, Nauman D, Walker TL, et al. Care processes and clinical outcomes of continuous outpatient support with inotropes (COSI) in patients with refractory endstage heart failure. J Card Fail 2003; 9 : 180–187.
- Gřiva M, Kabelka L, Vitovec J. Odborné stanovisko: Paliativní péče u pacientů žijících se srdečním selháním. 2019.
- Sullivan MF, Kirkpatrick JN. Palliative cardiovascular care: The right patient at the right time. Clin Cardiol 2020; 43 : 205–212.
- Vítovec J, Špinarová L, Špinar J. Chronické srdeční selhání a paliativní péče. Kardiol Rev Int Med 2018; 20(1): 29–32.
- Mentz RJ, Tulsky JA, Granger BB, et al. The palliative care in heart failure trial: Rationale and design. Am Heart J 2014; 168 : 645–651.
- Kabelka L. Geriatrická paliativní péče a komunikace o nemoci. Druhé, přepracované a doplněné vydání. Praha: Mladá fronta 2018.
- McCarthy M, Addington Hall J, Ley M. Communication and choice in dying from heart disease. J R Soc Med 1997; 90 : 128–131.
- Salah K, Stienen S, Pinto YM, et al. Prognosis and NT-proBNP in heart failure patients with preserved versus reduced ejection fraction. Heart 2019.
- Vojáček J, Kettner J. Klinická kardiologie. Praha: Maxdorf 2017.
- Pocock SJ, Wang D, Pfeffer MA, et al. Predictors of mortality and morbidity in patients with chronic heart failure. Eur Heart J 2006; 27 : 65–75.
- York MK, Gupta DK, Reynolds CF, et al. B-type natriuretic peptide levels and mortality in patients with and without heart failure. J Am Coll Cardiol 2018; 71 : 2079–2088.
- W. Jiang, J. Alexander, E. Christopher, et al. Relationship of depression to increased risk of mortality and rehospitalization in patients with congestive heart failure, Arch. Intern. Med. 161 (2001) 1849–1856.
- Ng AYM, Wong FKY, Lee PH. Effects of a transitional palliative care model on patients with end-stage heart failure. Study protocol for a randomized controlled trial. Trials 2016; 17.
- Kavalieratos D, Gelfman LP, Tycon LE, et al. Palliative Care in Heart Failure: Rationale, Evidence, and Future Priorities. J Am Coll Cardiol 2017; 70 : 1919–1930.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2021 Issue 2-
All articles in this issue
- Analýza COVID pozitivních pacientů hospitalizovaných v zařízení následné péče
- Implementace paliativní péče u geriatrických pacientů se srdečním selháním
- Léky jako významný rizikový faktor pádu u geriatrických pacientů
- Věkem podmíněné změny struktury funkce myokardu
- Možnosti nového přístupu k posuzování stupně závislosti pro účely příspěvku na péči u osob starších 65 let
- Věkem podmíněná makulární degenerace
- Závažná diagnóza u geriatrického pacienta – laktátová acidóza asociovaná s metforminem. Pomýšlíme na ni dostatečně?
- Porucha hlasu jako symptom amyotrofické laterální sklerózy
- Program časné postcovidové péče o geriatrické pacienty
- Dlouhodobá péče v Dánsku
- EDITORIAL
- Právě startují meditalks+ – podcasty pro lékaře.
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Porucha hlasu jako symptom amyotrofické laterální sklerózy
- Závažná diagnóza u geriatrického pacienta – laktátová acidóza asociovaná s metforminem. Pomýšlíme na ni dostatečně?
- Léky jako významný rizikový faktor pádu u geriatrických pacientů
- Věkem podmíněná makulární degenerace
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


