-
Medical journals
- Career
Operační léčba dekubitů
: MUDr. Alica Hokynková 1,2; MUDr. Michaela Fiamoli 1; MUDr. Filip Černoch 1; Ing. Marie Melicharová 1; MUDr. Zuzana Jelínková 1,2; MUDr. Milada Franců, Ph.D. 1; doc. MUDr. Zdeněk Wilhelm, CSc. 3
: Klinika popálenin a rekonstrukční chirurgieLF MU a FN Brno 1; Lékařská fakulta MU Brno 2; Fyziologický ústav LF MU Brno 3
: Geriatrie a Gerontologie 2014, 3, č. 3: 123-127
:
Chirurgická léčba dekubitů vyžaduje komplexní péči o pacienta zahrnující přípravu k operačnímu výkonu po stránce celkové, s důrazem na složku nutriční, vlastní operační zákroky i pooperační sledování. Lalokové plastiky uzavírající defekty různých typů dekubitů jsou zpravidla prováděny na specializovaných pracovištích plastické chirurgie. V přehledovém článku je podán souhrn nejčastěji používaných lalokových plastik užívaných při uzávěru dekubitů.
Klíčová slova:
dekubitus – operační léčba dekubitů – lalokové plastikyÚVOD
Dekubity tvoří významnou součást chronických ran, jež jsou léčeny konzervativně v chirurgických ambulancích, v ambulancích praktického lékaře a ošetřovatelským personálem domácí péče. Chirurgické výkony jsou poskytovány u dekubitů menšího rozsahu nebo jako příprava před uzavřením defektů na oddělení všeobecné chirurgie. Na Klinice popálenin a rekonstrukční chirurgie se věnujeme zejména definitivním uzávěrům různých typů dekubitů.
Cíl práce
Cílem této práce bylo podat ucelený náhled na komplexní operační léčbu u pacientů s dekubity. Zaměřili jsme se na skupiny s vyšším výskytem dekubitů, přípravu pacientů k chirurgickému výkonu včetně laboratorních a zobrazovacích metod,dále na vlastní operační výkony s přehledem standardně užívaných lalokových plastik u nejčastěji se vyskytujících dekubitů (sakrální, ischiadický, trochanterický).
Charakteristika
Dekubity neboli proleženiny vznikají poruchou mikrocirkulace v predisponovaných oblastech, kde dochází k tlaku kostních výběžků na měkké tkáně. Proleženiny mají různé podoby od pouhého erytému kůže až po hluboké defekty. Na základě klinického obrazu je můžeme rozdělit do několika stadií, od kterých se pak odvíjí i následná léčba.
Prevence a rizikové skupiny pacientů
Základem je však dekubitům předcházet. Důsledná prevence ve smyslu pravidelného polohování, v závislosti na celkovém stavu pacienta, je standardem každého oddělení. Existují onemocnění, u kterých je riziko vytvoření proleženin velmi vysoké. Obzvláště se jedná o jedince, kteří jsou delší dobu imobilní. Například u para - nebo kvadruplegiků se setkáváme s dekubity různého stupně nejčastěji(3). Dále se mohou vyskytovat u pacientů v katabolismu, metabolickém rozvratu, u neurologických onemocnění atd.
Klasifikace a klinický obraz
Klasifikace a klinický obraz převzaty z Riebelové a kol.(7)
I. stadium je makroskopicky patrné pouze jako zarudnutí, léčbou tohoto typu je promazávání oblasti indiferentním mastným krémem a důsledné odlehčení postižené oblasti s využitím antidekubitních pomůcek. V poslední době se klade důraz i na využití silikonového krytí k ochraně predilekčních lokalizací(5).
II. stadium se vyvíjí opětovným působením tlaku a postupně dochází k deepitelizaci kůže, což vede ke vzniku puchýřů nebo povrchních defektů. I toto stadium je zvládnutelné konzervativní terapií, pokud zamezíme dalšímu působení tlaku. Zde se uplatňují různé formy vlhkého hojení ran pomocí hydrokoloidních krytů, alginátů, SSD krémů atd.(4)
III. stadium je již charakterizováno vytvořením hlubokých defektů různého charakteru s tvorbou nekróz, které mohou mít podobu rozbředlých hmot nebo suché černé eschary. Defekty mohou postihovat kůži, ale i podkoží nebo přilehlé svaly. Velmi často se setkáváme s tvorbou píštělí, které mohou vést ke kůži jen několikamilimetrovým otvorem. Zde bývá i vyšší riziko tvorby abscesů, zejména pokud dojde k dohojení kožního krytu nad píštělí. Základem terapie tohoto typu je léčba operační.
IV. stadium dekubitů je řazeno k těm nejzávažnějším. Na rozdíl od III. stadia dochází již i k poškození kostní tkáně ve smyslu osteolýzy nebo hůře i osteomyelitidy. Klinicky se podobá stadiu předchozímu, bývá však často obnažena kostní prominence, která je velmi křehká. I zde je základem operační léčba (viz dále).
Nejčastěji se s proleženinami setkáváme v lokalizacích, kde dochází k tlaku prominující kosti o podložku. U ležících pacientů to bývá oblast sakra, v poloze na boku oblast trochanterů a u pacientů užívajících invalidní vozík je to oblast ischiální(2). Méně často mohou být dekubity lokalizovány v oblasti okcipitální, iliackých spin, zevních kotníků nebo patních kostí.
Příprava pacienta před chirurgickým výkonem
V rámci předoperačního vyšetření se kromě standardních laboratorních odběrů (krevní skupina, krevní obraz, základní koagulace, biochemie) zaměřujeme na hodnoty albuminu a celkové bílkoviny, které bývají u pacientů s dekubity nízké, což by mělo za následek výrazně zhoršené hojení(8). Dále kromě běžně vyšetřovaného rtg srdce a plic doplňujeme i rtg pánve se zaměřením na oblast dekubitu k vyloučení eventuálních osteolytických nebo osteomyelitických ložisek. U pacientů para - nebo kvadruplegických je i vyšší výskyt uroinfekce, kterou je nutné před případným uzávěrem defektu přeléčit antibiotiky. Per - i pooperačně je nutná cílená ATB terapie k eradikaci mikrobů osídlujících ránu. Jelikož se jedná zejména o rány chronické, často se setkáváme i s výskytem MRSA (methicilin rezistentní Staphylococcus aureus) v ráně nebo i v dýchacích cestách. Na našem pracovišti je zvykem při přijetí pacienta odebrat v rámci screeningu stěry z nosu a z rány a následně podle nálezu eventuálně zabezpečit bariérový režim pacienta. U nemocných se sníženou koncentrací celkových proteinů či albuminu volíme před plánovaným chirurgickým zákrokem dostatečnou nutriční terapii i odpovídající přívod základních substrátů, vody, minerálů i vitaminů.
Vlastní operační léčba dekubitů
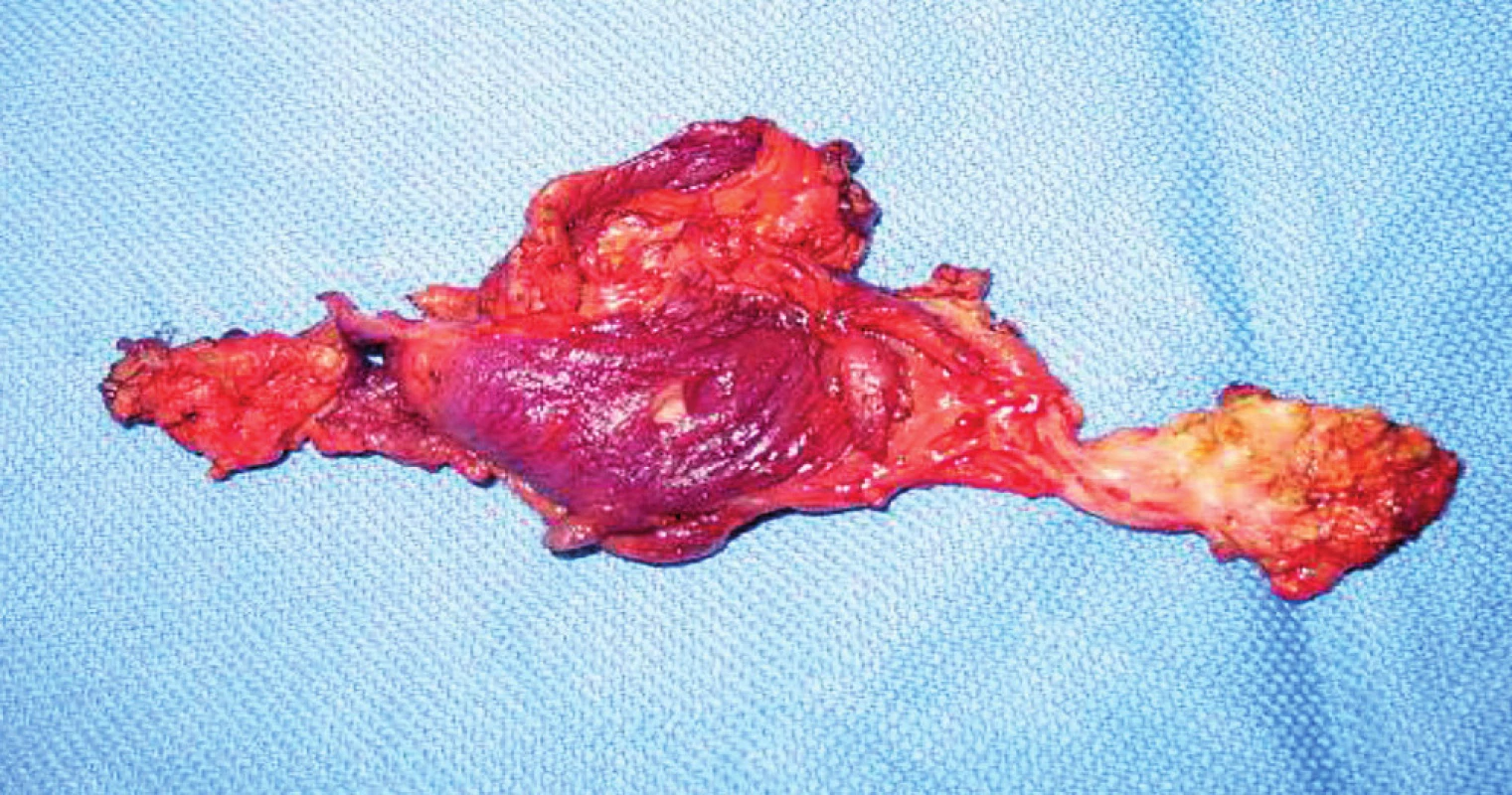
Nekrektomie, exstirpace pseudocysty, VAC systém (obr. 1, 2, 3)
Operační léčba dekubitů probíhá velmi často dvoufázově. V první fázi je nutné odstranit všechny nekrotické hmoty a pseudocystu dekubitu, event. evakuovat abscesová ložiska, důsledně otevřít kožní kryt k odhalení všech píštělí a chobotů. Následuje několikadenní až týdenní konzervativní terapie, která se opírá o výměnu krytí s dezinfekcí 2–3x denně(6). Velmi často pomáhá ke zmenšení defektu, podpoře granulací a zlepšení mikrocirkulace i terapie s využitím VAC systému(10). Po vytvoření granulační tkáně s minimálním bakteriálním osídlením přistupujeme k vlastnímu uzávěru defektu, nejčastěji lalokovou plastikou, v závislosti na typu a lokalizaci defektu(1).
1. Excize pseudocysty ischiadického dekubitu 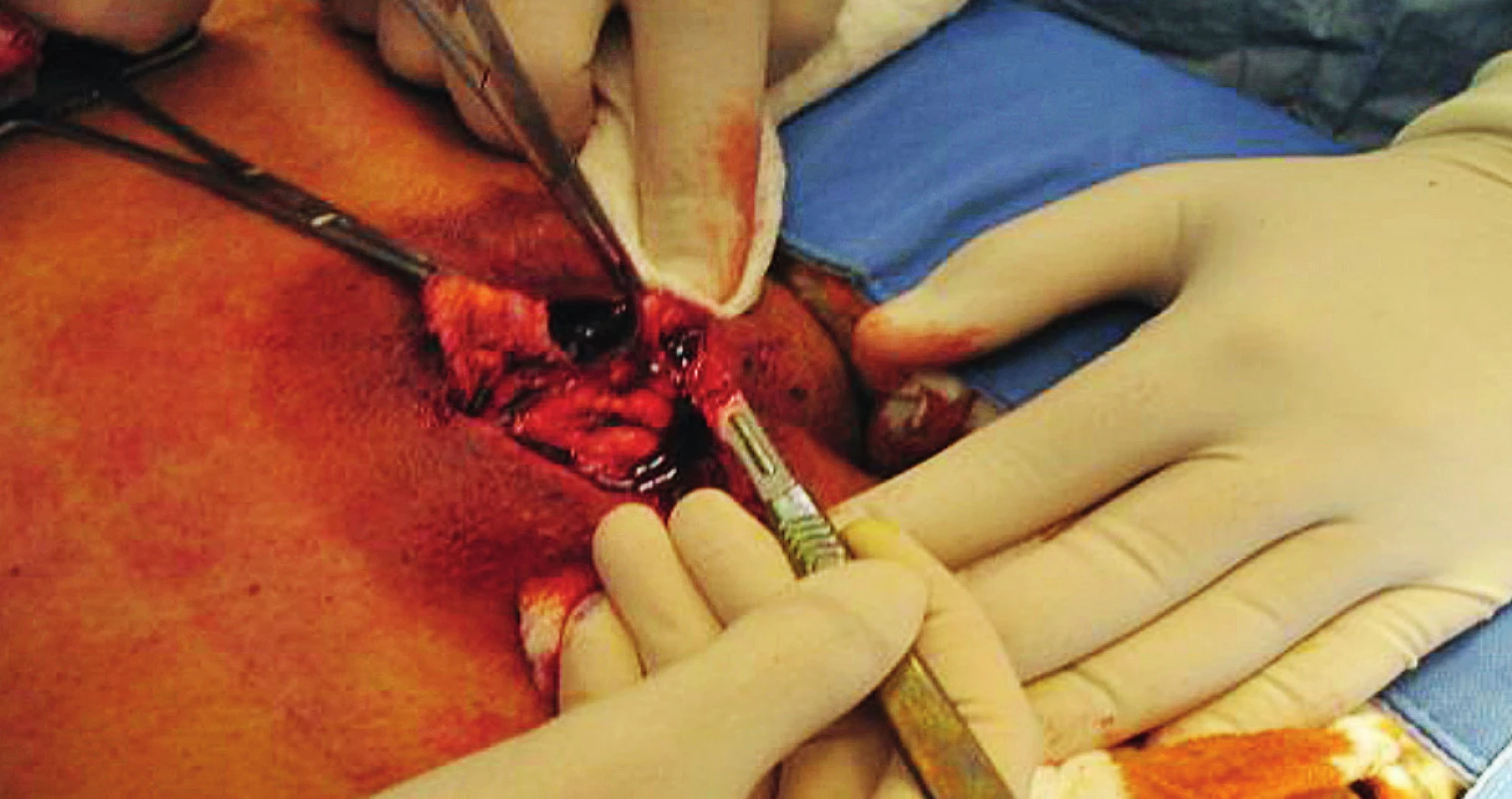
3. Využití VAC terapie před uzávěrem dekubitu 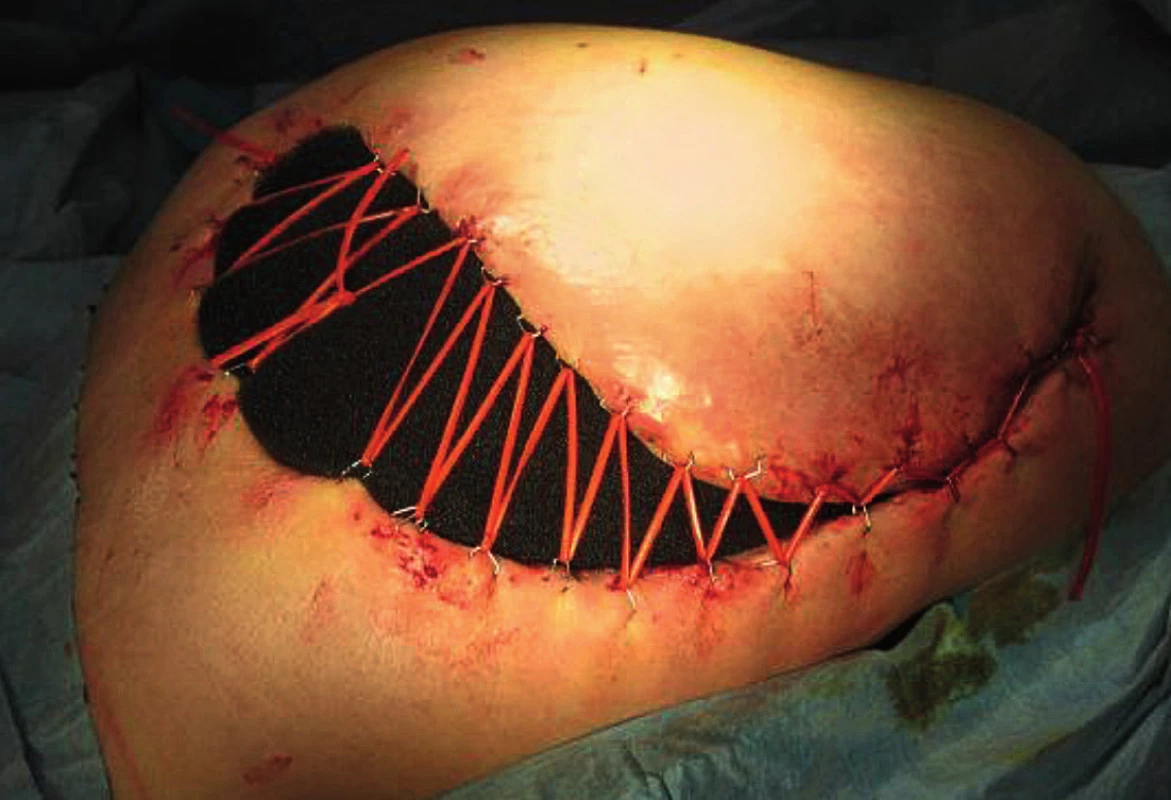
Lalokové plastiky nejčastěji se vyskytujících dekubitů
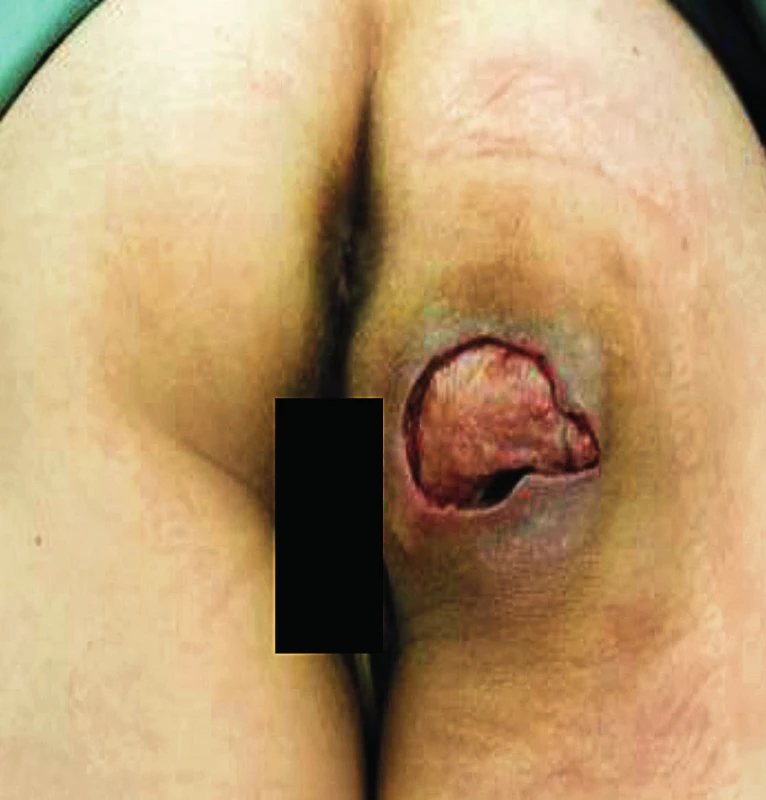
Uzávěr sakrálního dekubitu (obr. 4, 5, 6, 7, 8)
4. Sakrální dekubitus s vyznačením kapsy 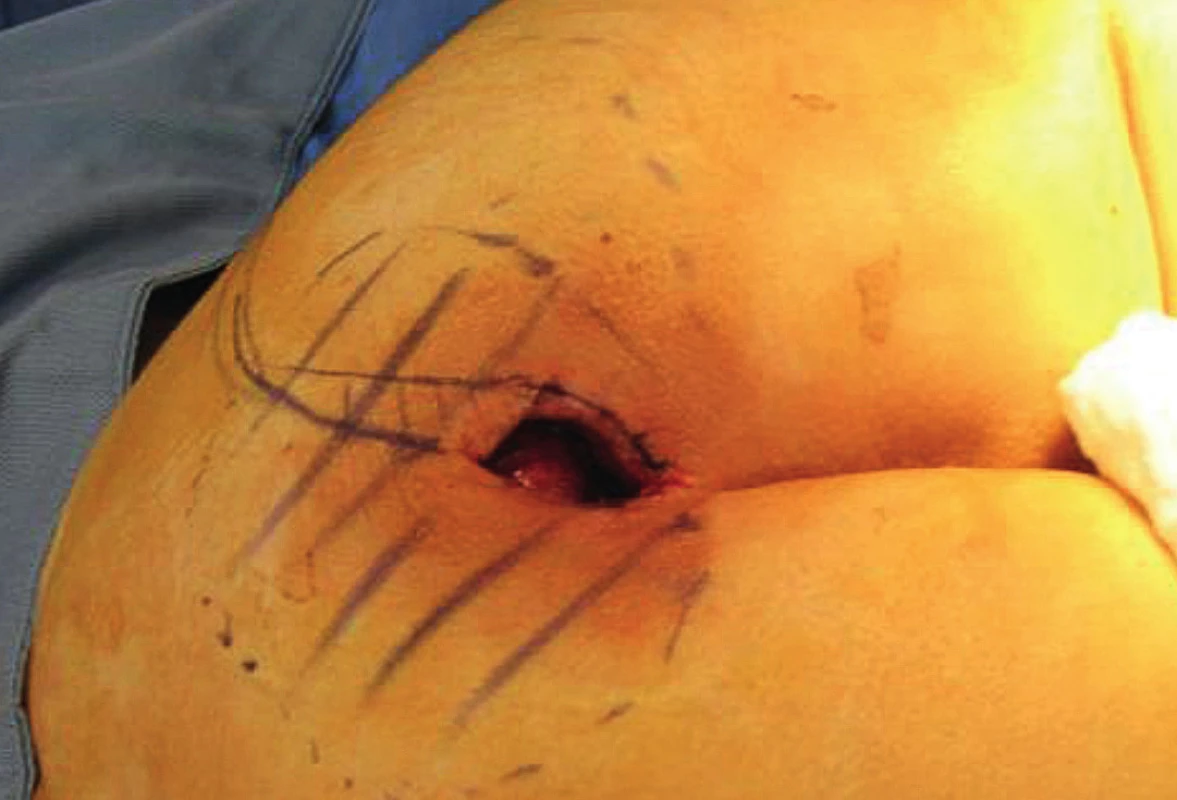
5. Elevace rotačního laloku k uzávěru sakrálního dekubitu 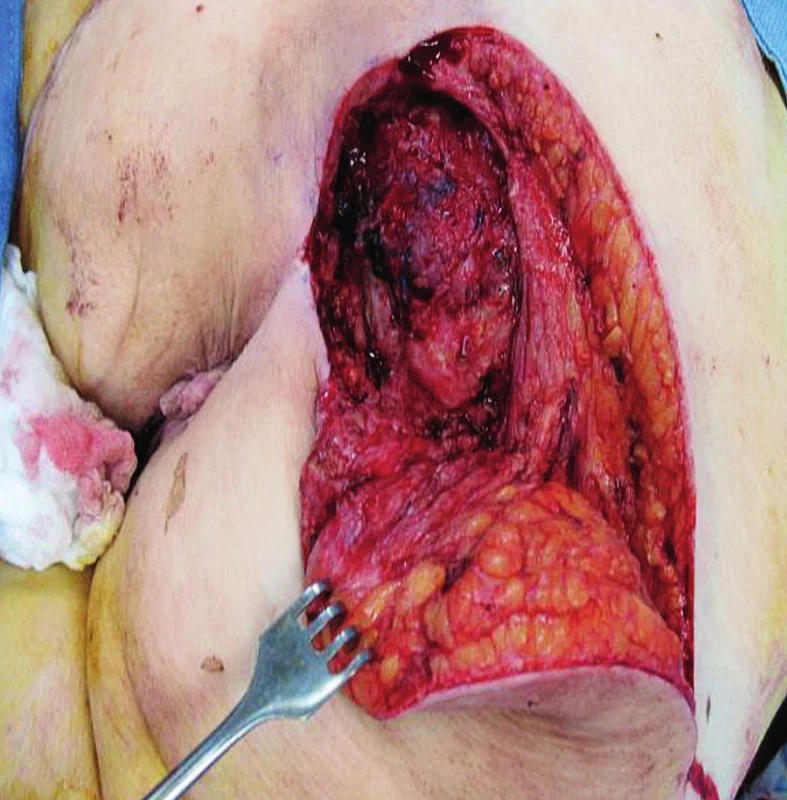
6. Uzávěr sakrálního dekubitu rotačním lalokem 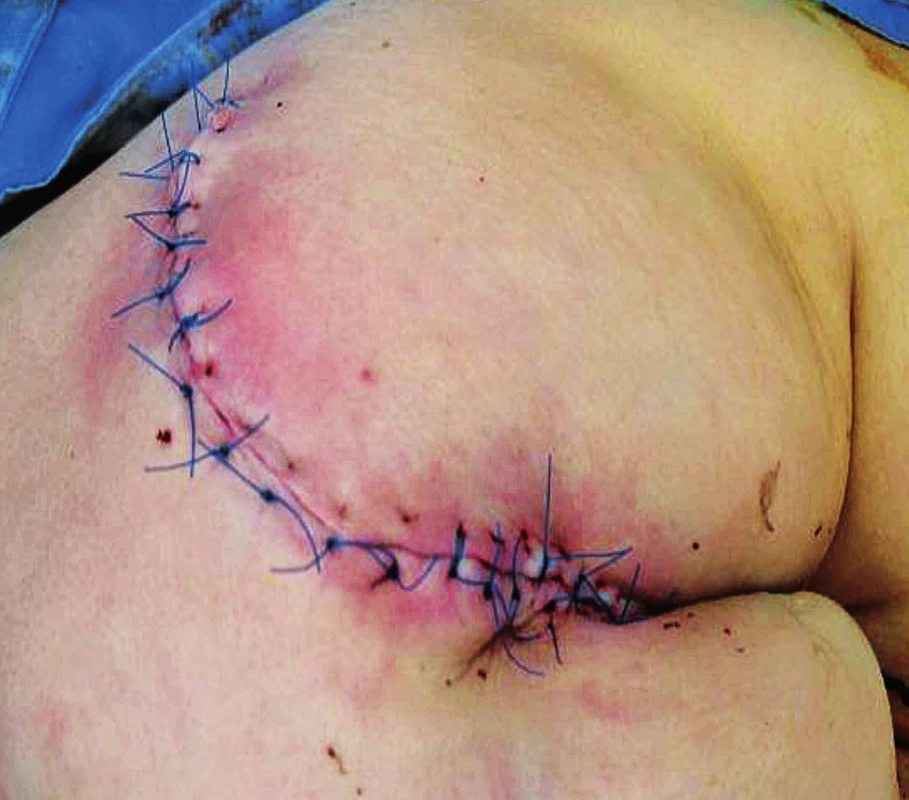
7. Vyznačení plánovaných V-Y laloků k uzávěru sakrálního dekubitu 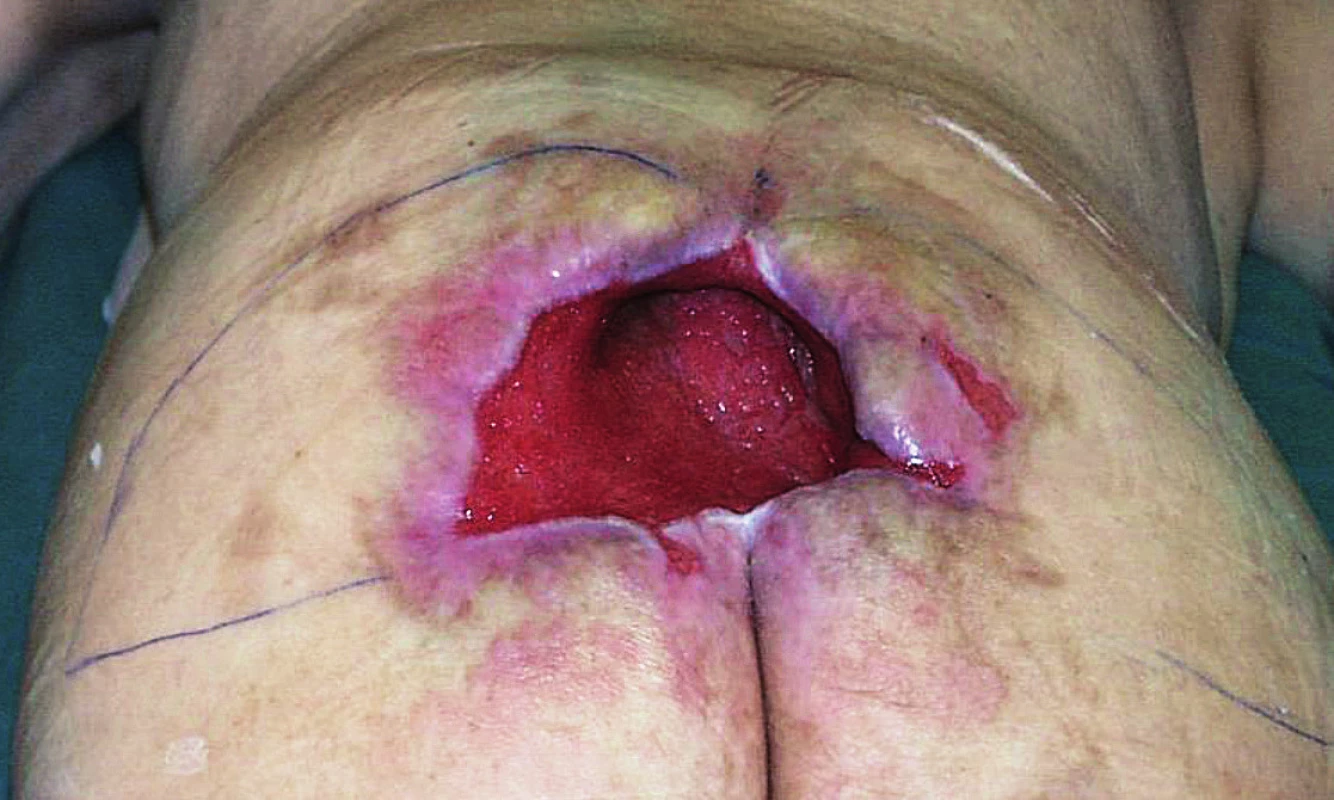
8. St. p. uzávěru dvěma proti sobě orientovanými muskulokutánními V-Y laloky 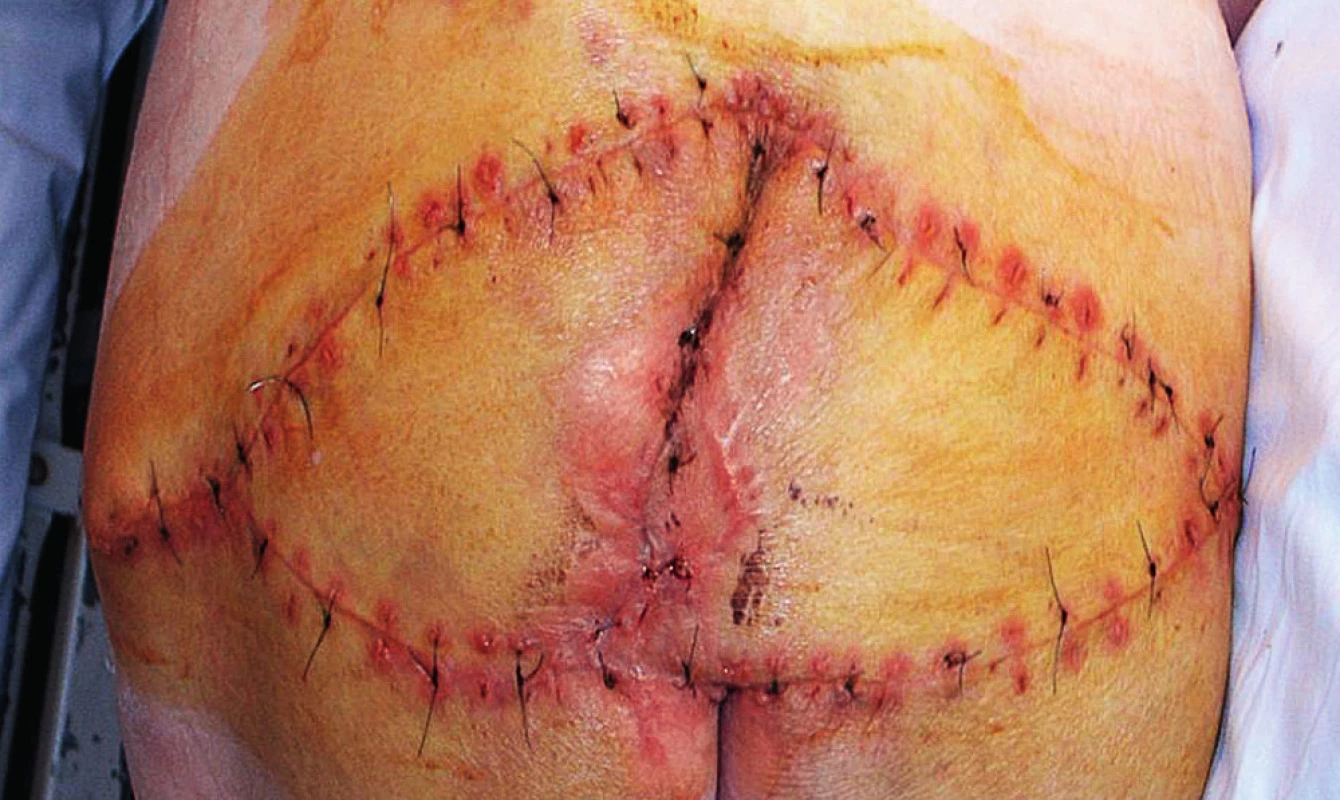
Defekty jsou lokalizovány nad křížovou kostí, někdy i s obnažením sakroilikálních ligament a kosti. Zde využíváme zejména V-Y muskulokutánní lalok k vykrytí defektu. Podle velikosti volíme jednostranný anebo dva proti sobě orientované oboustranné V-Y laloky. Tento typ využíváme spíše u pacientů imobilních, protože dochází k posunu m. gluteus maximus. U pacientů chodících se snažíme o zachování tohoto svalu a defekt často uzavíráme posunem rotačního laloku(9). U dekubitů malého rozsahu je možné defekt uzavřít přímou suturou, event. autotransplantací defektu.
Uzávěr kokcygeálního eventuálně sakrokokcygeálního dekubitu
Kokcygeální dekubity vznikají naléháním kostrče na podložku, zejména u sedících pacientů. Zde je základem léčby chirurgické odstranění kostrče s uzavřením defektu jako u dekubitů sakrálních.
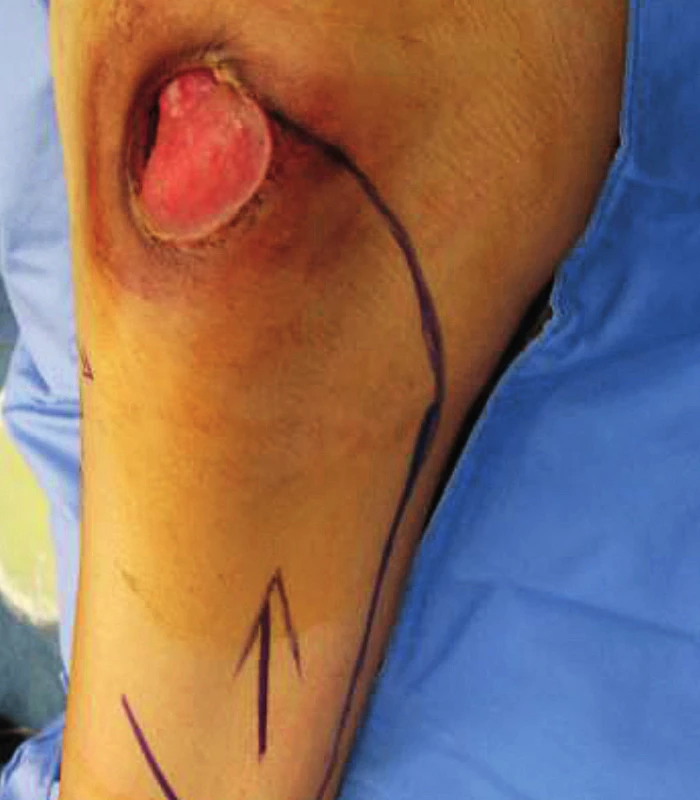
Uzávěr ischiálního dekubitu (obr. 9, 10)
10. St. p. uzávěru ischiadického dekubitu fasciokutánním dorzálním stehenním lalokem 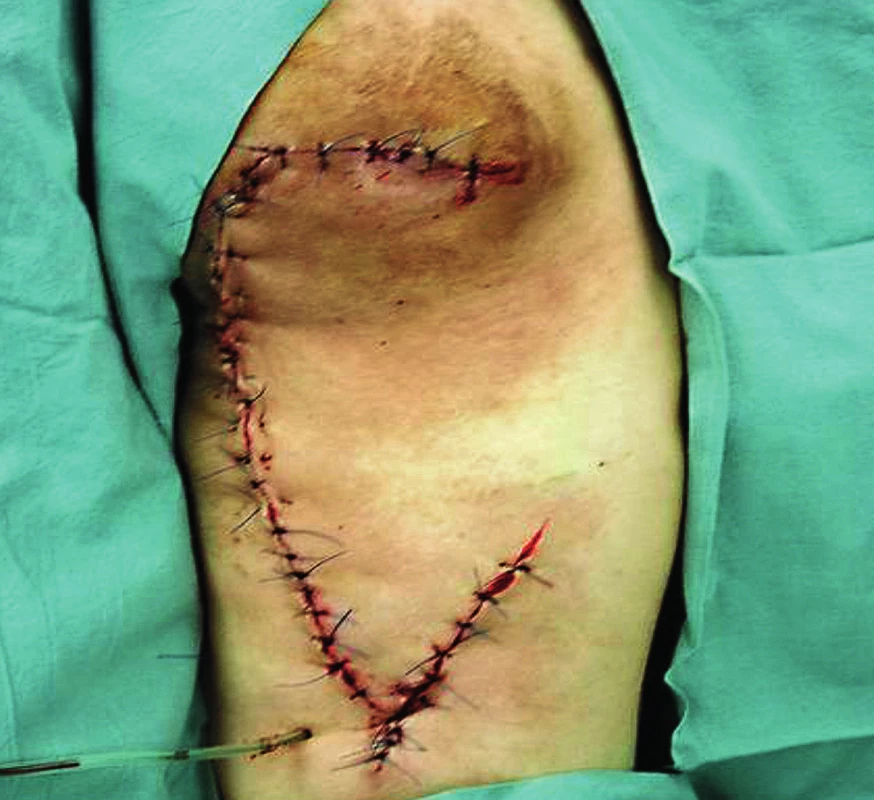
Ischiální dekubitus velmi často tvoří píštěle a kapsy a není výjimkou ani kostní postižení tuber ischiadicum. Uzávěr je nejčastěji prováděn pomocí fasciokutánního dorzálního stehenního laloku, který může být laterálně i mediálně stopkovaný. Pokud je v rámci první etapy provedena i parciální ischiektomie, pak je nutné hluboký defekt vykrýt i pomocí svalového laloku. Zde využíváme tzv. hamstring flap, kdy do defektu vkládáme m. biceps femoris nebo m. semitendinosus či semimembranosus (stopka a. profunda femoris). U paraplegiků se spasmy je často nutné odpojit dlouhou hlavu bicepsu v místě začátku i úponu svalu. Uzávěr defektů formou přímé sutury využíváme zřídka pro vyšší riziko recidivy v důsledku nedostatečné pevnosti vzniklé jizvy nad kostním výběžkem.
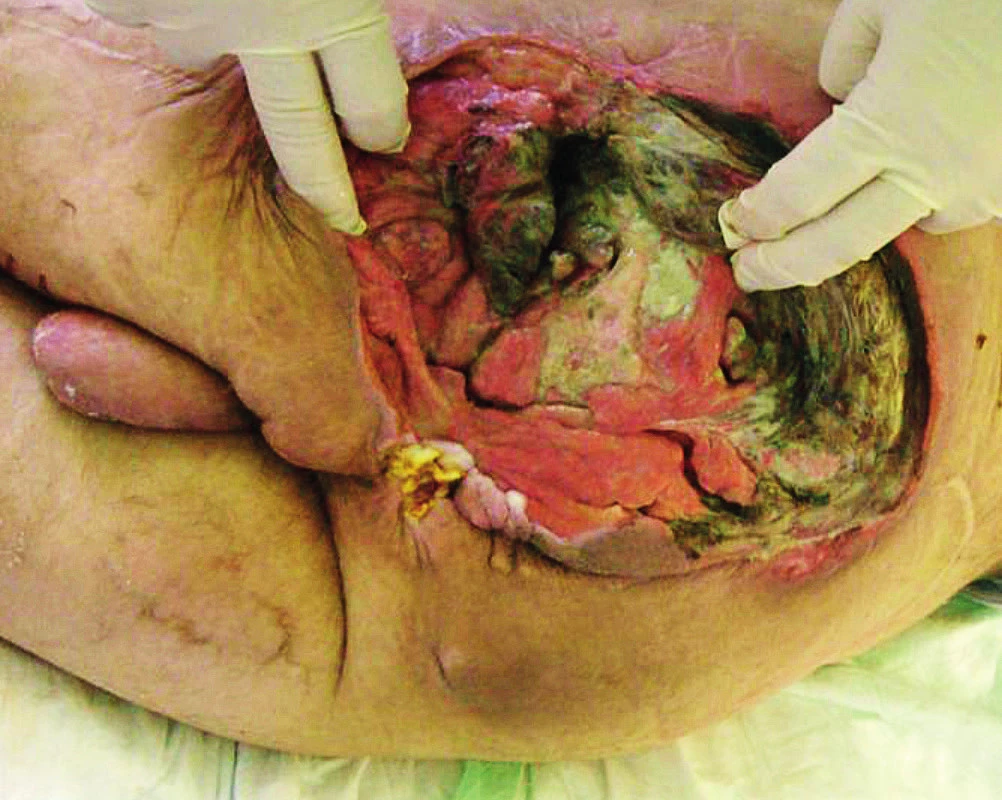
Uzávěr trochanterického dekubitu (obr. 11, 12)
12. St. p. uzávěru trochanterického laloku 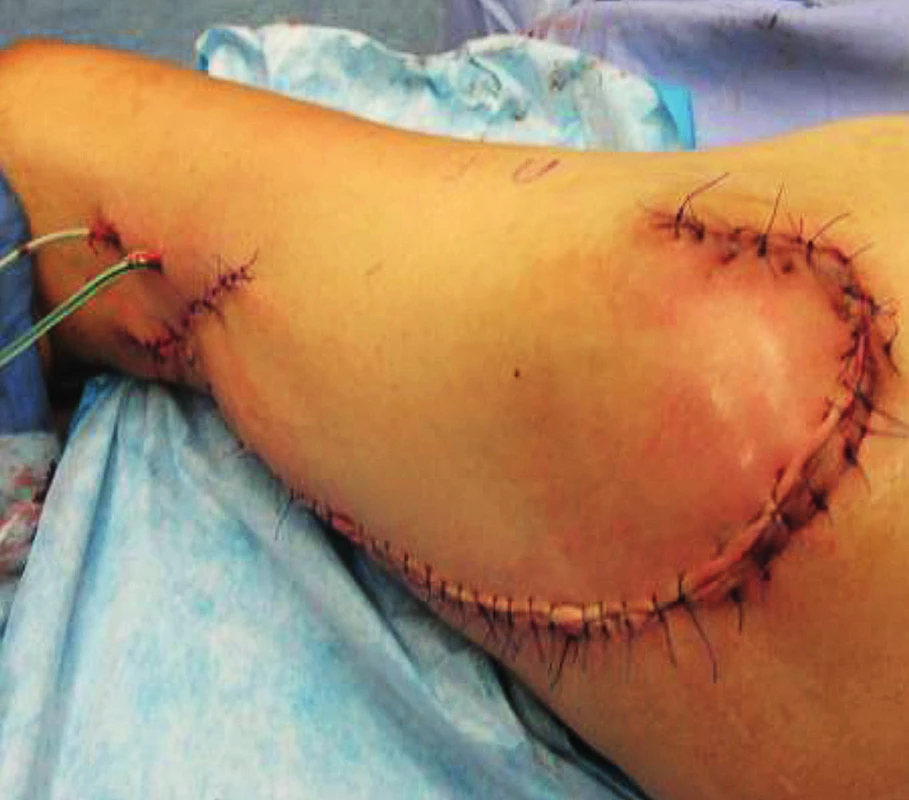
Trochanterické dekubity vznikají tlakem velkého hrbolu na podložku, mívají zpravidla charakter kapsy. Někdy může být postižena i kost ostitidou, event. osteomyelitidou. V tomto případě je nutno v rámci nekrektomie odstranit také postižené části kosti, event. provést snesení velkého hrbolu. V závažnějších případech je možné exartikulovat kloub, zejména pokud píštěl prochází kloubním pouzdrem a s kloubem komunikuje. K uzávěru tohoto laloku používáme nejčastěji MTFL (m. tensor fasciae latae flap) jako muskulokutánní lalok na stopce a. circumflexa femoris lateralis(11). Další možností je využití transpozičních fasciokutánních laloků.
Uzávěr kombinovaných dekubitů (obr. 13, 14)
14. Uzávěr rozsáhlého sakrogluteálního dekubitu fillet flapem z amputované levé dolní končetiny 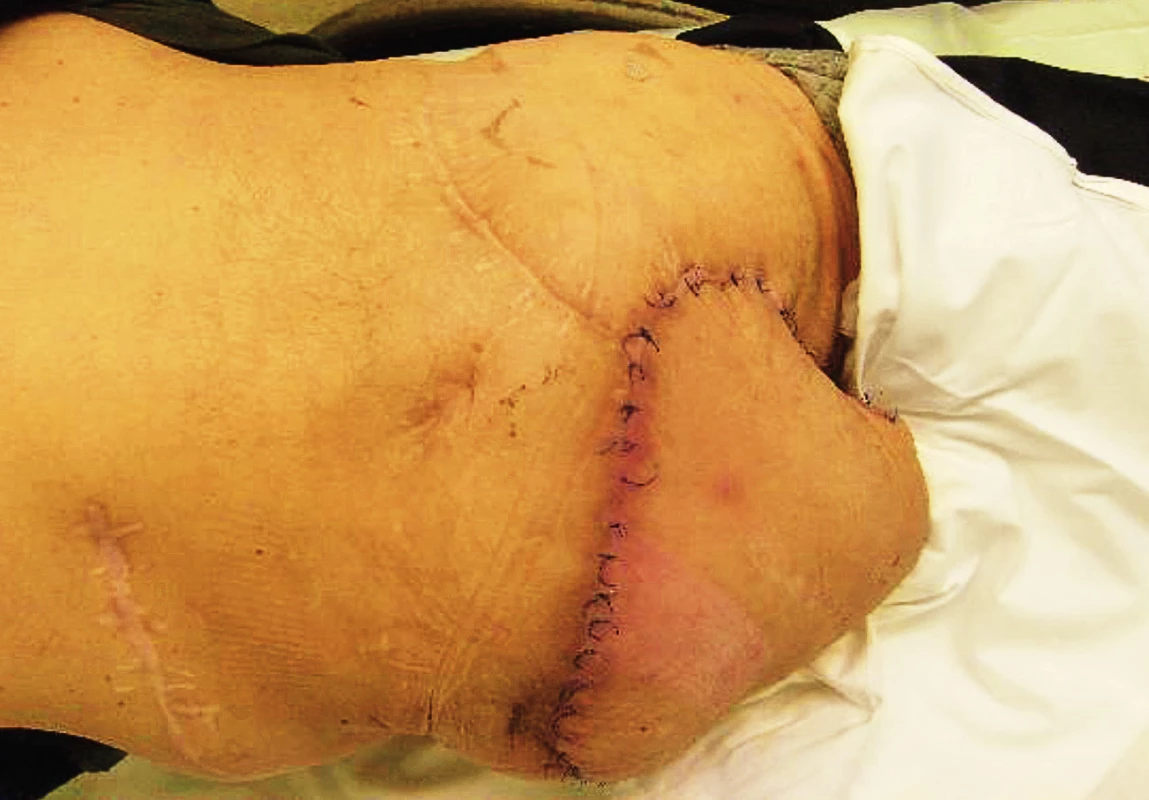
Někdy se v praxi setkáváme i s kombinovanými dekubity, jako jsou např. ischiotrochanterické dekubity komunikující navzájem píštělí nebo ve formě hlubokých defektů. Rozsáhlé sakrogluteální (sakroischiotrochanterické) dekubity je možné krýt tzv. fillet flapem z amputované končetiny, event. využít mikrochirurgicky přenesený volný lalok.
Pooperační péče
Pooperačně je pacient sledován na JIP, kde pokračujeme v ATB terapii, klademe důraz na korekci vnitřního prostředí, odpovídající hydrataci, saturaci nutričních požadavků s adekvátním přívodem proteinů (1–1,5 g/kg/den), minerálů a vitaminů(12). Podtlakovou drenáž odstraňujeme nejdříve 5. pooperační den, dále podle sekrece.
Odlehčení operované oblasti je nutné nejméně 4–6 týdnů od uzávěru defektu, stehy ponecháváme minimálně 3–4 týdny.
Závěr
Chirurgická léčba dekubitů je vedle vlastního chirurgického zákroku vázána i na odpovídající léčbu a prevenci infekcí, a to jak rány, tak dalších systémů – například respiračního, urogenitálního. Vedle kontroly a zajištění stálé mikrocirkulace postižené oblasti, která je dána i odpovídajícím polohováním před operací a po operaci, obvazové techniky a zajištění všech vitálních funkcí je neméně důležitý i přísun základních nutričních substrátů, tekutin, vitaminů a minerálů. Bez komplexního přístupu při chirurgickém léčení dekubitů by byl výskyt komplikací častější, což by vedlo i k významnému prodloužení doby hospitalizac
MUDr. Alica Hokynková1, 2,MUDr. Michaela Fiamoli1,MUDr. Filip Černoch1, Ing. Marie Melicharová1, MUDr. Zuzana Jelínková1, 2,MUDr. Milada Franců, Ph.D.1,doc. MUDr. Zdeněk Wilhelm, CSc.3
¹Klinika popálenin a rekonstrukční chirurgieLF MU a FN Brno
²Lékařská fakulta MU Brno
³Fyziologický ústav LF MU Brno
MUDr. Alica Hokynková
e-mail: alicah@post.cz
Vystudovala Lékařskou fakultu UP v Olomouci (2005). V letech 2005–2008 pracovala v chirurgickém sanatoriu Area Medica ve Valašském Meziříčí, od roku 2008 působí na Klinice popálenin a rekonstrukční chirurgie FN Brno. V současnosti zpracovává v rámci doktorandského studia téma „Vliv nenasycených mastných kyselin na hojení ran v experimentu“.Je autorkou a spoluautorkou řady publikací zaměřených na hojení ran, plastickou chirurgii a popáleninovou medicínu.
Sources
1. Franců M, Hodová S a kol.: Perioperační péče o pacienta v rekonstrukční chirurgii a léčbě popálenin. Brno: NCONZO 2011. s. 125–132.
2. Janis JE, Kenkel JM: Pressure sores. SRPS 2003; 9(39).
3. Mikula J, Müllerová N: Prevence dekubitů. Praha: Grada Publishing 2008. 96 s.
4. Krasner DL, Rodehaver GT, Sibbald RG: Chronic Wound Care. HMP Communications 2001.
5. Pokorná A: Problematika prevence dekubitů s ohledem na soudobé poznatky a závěry empirických studií. Hojení ran 2013; 7(4).
6. Resl V: Hojení chronických ran. Praha: Grada Publishing 1997. 500 s.
7. Riebelová V, Válka J, Franců M: Trendy soudobé chirurgie. Praha: Galén 2000.
8. Simopoulos AP: Omega-3 Fatty Acids in Inflammation and Autoimmune Diseases. JACN 2002; 21(6). 495–505.
9. Stockarová D: Chirurgické způsoby náhrad defektů měkkých tkání. IDVPZ Brno 1994.
10. Stryja J: Repetitorium hojení ran. Semily: GEUM 2008.
11. Veselý J a kol.: Plastická chirurgie. Brno: Tisk centrum 2007.
12. Zadák Z: Malnutrice, poruchy výživy a jejich léčba. In: Zadák Z, Havel E a kol. Intenzivní medicína na principech vnitřního lékařství. Praha: Grada Publishing 2007; 133–146.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2014 Issue 3-
All articles in this issue
- Surgical treatement of pressure ulcers
- The possibilities for providing follow-up care for patients with pressure ulcers after being released from hospital
- Institutionalised management of wound treatment in connection with nurses‘ competences – according to Patricia Benner‘s theory
- Pressure ulcer prevention at the teaching hospital in Plzen
- Consumption increase of psychogeriatric care in Czech Republic
- Chronic wounds‘ prevention in elderly people
- Monitoring pressure ulcers on national level – prevalence monitoring of occurrence and risk of pressure ulcers
- Positioning – an essential part of therapy and everyday care for a patient
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Surgical treatement of pressure ulcers
- Positioning – an essential part of therapy and everyday care for a patient
- Monitoring pressure ulcers on national level – prevalence monitoring of occurrence and risk of pressure ulcers
- Consumption increase of psychogeriatric care in Czech Republic
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career