-
Medical journals
- Career
Vplyv fyzioterapiena sebestačnosť geriatrických pacientov
: Mgr. Renata Furmaníková 1; PhDr. Elena Žiaková Phd 2
: Rehab Zentrum Stadlau, physikalisches Institut GmbH, Wien 1; Fakulta ošetrovateľstva a zdravotníckych odborných štúdií, Katedra fyzioterapie, SZU, Bratislava 2
: Geriatrie a Gerontologie 2013, 2, č. 3: 115-121
: Original Article/Study
V práci sa zaoberáme problematikou fyzioterapie u geriatrických pacientov. Posudzujeme vplyv rehabilitačnej terapie na mieru zlepšenia ich samostatnosti a funkčnej nezávislosti. Prieskum bol realizovaný na doliečovacom oddelení. Do štúdie bolo zaradených 131 hospitalizovaných geriatrických pacientov, z toho 46 mužov (35,11 %) a 85 žien (64,89 %). Priemerný vek mužov bol 74,65 (SD = 9,29) rokov, priemerný vek žien 79,18 (SD = 7,23) rokov. Ako hodnotiaci nástroj sme zvolili FIM (Test funkčnej nezávislosti). Pred začatím liečby sme spravili vstupný test FIM, priebeh rehabilitačnej intervencie sme zaznamenali na Sprievodný formulár. Na konci hospitalizácie sme urobili výstupný FIM (Test funkčnej nezávislosti). Na štatistické zhodnotenie sme použili Mann-Whitneyho U test a Wilcoxonov párový test. Z výsledkov vyplynulo, že fyzioterapiou môžeme ovplyvniť jednotlivé činnosti bežného života ADL (Activities of Daily Living), zvýšiť mieru funkčnej nezávislosti a zlepšiť sebestačnosť geriatrických pacientov pri základných denných činnostiach. Z výsledkov práce vyplýva potreba komplexnej terapie, vrátane fyzioterapie u hospitalizovaných geriatrických pacientov.
Kľúčové slová:
geriatria – FIM – fyzioterapia – sebestačnosť – disabilita – ADLÚvod a problematika
V posledných desaťročiach dochádza k významnému posunu vo vekovom zložení obyvateľstva. Demografický vývoj potvrdzuje, že vo svete žije 629 miliónov ľudí vo veku šesťdesiat rokov a v roku 2050 bude na svete viac šesťdesiatnikov ako detí do pätnásť rokov. Inak to nie je ani na Slovensku. Štatistický úrad (2011) uvádza, že v porovnaní so sčítaním pred desiatimi rokmi došlo k ďalšiemu poklesu počtu obyvateľov v predproduktívnom veku (0–14 rokov) z 18,9 % v roku 2001 na 15,3 %. Rastie podiel obyvateľov v produktívnom veku (15–64 rokov) zo 68,9 % v roku 2001 na 72,0 % a zvyšuje sa aj podiel obyvateľov v poproduktívnom veku (65+) z 11,4 % v roku 2001 na 12,7 % v roku 2011. Tieto zmeny sú úzko späté s epidemiologickými zmenami, zmenami socioekonomického statusu seniorov, zmenami životného štýlu a hlavne progresiou terapeutických možností. Starnutie sprevádza veľmi často polymorbidita, ktorá výrazne mení kliniku chorôb a negatívne ovplyvňuje ich priebeh(1). Títo ľudia majú svoje špecifické potreby i z pohľadu zdravotného stavu. Cielená dlhodobá starostlivosť má aj výrazný ekonomický dopad. Starší ľudia užívajú nepomerne veľa predpísaných liekov. V praxi sa často stretávame s nevhodnou preskripciou u seniorov. Lekár musí zvažovať rad fyziologických, farmakokinetických a farmakodynamických zmien v starobe a ďalším úskalím sú nešpecifické „geriatrické syndrómy“ (nestabilita, pády, zmätenosť, depresia, kognitívne dysfunkcie, strata sebestačnosti), ktoré môžu byť zhoršené alebo vyvolané užívanou medikáciou. Preto je geriatricky zameraná medicína orientovaná nielen na správnu liečbu ochorení s minimalizáciou poliekových reakcií, ale predovšetkým na zvýšenie funkčných schopností, sebestačnosti pacienta a zlepšenie celkovej kvality života(2). Ide často o čiastkové jednoduché ciele, ktoré sa neznalému javia jednoduché: dosiahnutie schopnosti postaviť sa, prechodu medzi posteľou a vozíkom, zlepšenie pohyblivosti s vozíkom, samostatne ísť na toaletu alebo samostatná osobná hygiena, inkontinenčný tréning, samostatný príjem potravy, obliekanie a vyzliekanie, schopnosť chôdze cez viacero schodov a v rámci bytu, štruktúrovanie dňa Pre staršie osoby so zdravotným postihnutím tieto „vytýčené méty“ majú mimoriadny význam a preto by mal v geriatrii po boku lekára stáť celý tím zdravotných sestier, fyzioterapeutov, ergoterapeutov, logopédov, sociálnych pracovníkov a psychológov. V polovici 20. storočia vydala Svetová zdravotnícka organizácia (SZO) dve publikácie, ktoré venujú pozornosť základným otázkam zdravotníctva pre nové storočie. Stretávame sa v nich s otázkami prevencie a liečby prenosných a neprenosných chorôb, v oblasti úrazov, s multistratégiami na udržanie zdravia, pričom sa vychádza z biologickej podstaty zdravia, fyzických a socioekonomických determinánt zdravia, zo životného štýlu a multisektorovej zodpovednosti za zdravie. Tieto myšlienky a úvahy boli rozčlenené do 21cieľov. Obzvlášť významná pre rozvoj geriatrickej starostlivosti je formulácia Piateho cieľa: Healthy aging – zdravé starnutie(3). Vláda SR v roku 1990 schválila Národný program podpory zdravia (NPPZ), ktorý vychádza z programu SZO. Zdravé starnutie v ňom definuje ako vytváranie podmienok pre ľudí nad 65 rokov na plné využívanie ich zdravotného potenciálu a aktivity spojenej s činorodou prácou(4). Prioritami geriatrickej zdravotnej starostlivosti je predĺženie života, dosiahnutie čo najvyššej kvality života i v jeho posledných fázach a čo najlepšieho funkčného stavu, sebestačnosti geriatrického pacienta(5). Súčasná starostlivosť o seniorov a ich starostlivosť v budúcnosti sa považuje za celospoločenský problém, ktorý by mal smerovať k tímovej, multidisciplinárnej a multirezortovej starostlivosti s cieľom zachovať zdravie, kvalitný a nezávislý život vo svojom prirodzenom prostredí.
Cieľ
Cieľom práce bola analýza miery sebestačnosti geriatrických pacientov a hodnotenie vplyvu fyzioterapeutickej intervencie na ich funkčnú nezávislosť. Predpokladali sme, že po rehabilitačnej terapii sa pacienti zlepšia v bežných denných činnostiach (ADL) a miera tohto zlepšenia je závislá od veku, pohlavia a diagnózy pacienta.
Metodika
Prieskum bol realizovaný na doliečovacom oddelení v SR v období od 1. 6. 2012 do 30. 8. 2012. Do štúdie boli zaradení z tohto obdobia všetci hospitalizovaní, geriatrickí pacienti, ich priemerný vek sa pohyboval okolo 77,28 (SD ± 8,39) rokov. Výber pacientov nebol zámerný, nezaviedli sme žiadne kritériá, jedinou podmienkou bola hospitalizácia na danom oddelení. Rehabilitačná terapia prebiehala na základe ordinácie ošetrujúceho lekára a kineziologického rozboru fyzioterapeuta. V priebehu terapie bola u 105 pacientov (86,78 %) aplikovaná individuálna kinezioterapia v rozsahu 30 minút denne 5 x do týždňa. Terapia prebiehala podľa miery mobility a schopností pacienta na lôžku v nemocničnej izbe alebo v telocvični oddelenia. Terapia bola zameraná na mobilitu pacienta, reedukáciu motorických funkcií, nácvik transferov a lokomócie. Využívali sme techniky na neurofyziologickom podklade ako Bobath koncept, Kabátová technika, senzomotorická stimulácia, kondičná analytická fyzioterapia, doplnená o respiračnú fyzioterapiu. Pri cvičení sme používali aj rehabilitačné pomôcky ako overbal, teraband, fitlopta, stacionárny bicykel. Elektroterapiu sme aplikovali u 65 pacientov (53,72 %) v zastúpení ultrazvuku, magnetoterapie a diadynamických prúdov. Počet procedúr, ktoré pacient vybral, bol 10 s frekvenciou 3 x do týždňa. Termoterapiu predstavoval lavahterm a solux, aplikovaná bola u 28 pacientov (23,14 %) 10 x každý druhý deň – 3 x do týždňa. Celkom bolo vyšetrených 131 pacientov, z toho 46 mužov (35,11 %) a 85 žien (64,89 %). Priemerný vek mužov bol 74,65 (SD ± 9,29) rokov, priemerný vek žien 79,18 (SD ± 7,23) rokov. Dĺžka hospitalizácie bola 21dní u 118 pacientov (90,07 %) a 28 dní u 13 pacientov (9,93 %). Všetci pacienti štúdiu nedokončili vzhľadom na to, že 10 zomreli (7,63 %) a preto sa výstupného testu zúčastnilo 43 mužov (35,54 %) a 78 žien (64,46 %), priemerný vek tejto sledovanej skupiny sa pohyboval u mužov 74,48 (SD ± 9,50) rokov a u žien 78,82 (SD ± 7,26) rokov. So súhlasom riaditeľa nemocnice sme testovali pacientov na začiatku a na konci hospitalizácie. Na zber empirických údajov sme použili dva dotazníky: štandardizovaný test Funkčná miera nezávislosti – FIM(6) a nami zostavený Sprievodný formulár. V teste Funkčná miera nezávislosti FIM sme u každého pacienta testovali 18 položiek, ktoré boli ďalej rozdelené do šiestich oblastí: mobilita presuny, mobilita lokomócia, komunikácia, sebestačnosť, sfinktery, sociálna adaptabilita. Celkové skóre mohlo nadobúdať hodnotuod 18 do 126 bodov. V Sprievodnom formulári sme zaznamenávali priebeh rehabilitácie, druh a počet procedúr, ktoré pacient počas hospitalizácie absolvoval.
Na spracovanie získaných údajov sme v práci použili Mann-Whitneyho test pre dva nezávislé výbery. Ide o neparametrickú alternatívu k t-testu pre nezávislé výbery na porovnávanie priemerov dvoch základných súborov. Vyžadujeme iba splnenie predpokladu, aby náhodné výberové súbory boli nezávislé. Pri testovaní predpokladu zlepšenia pacientov v ADL (jednotlivé zložky FIM) po aplikácii fyzioterapie boli dáta spracované Wilcoxonovým testom (Wilcoxon signed-rank test). Ten je vhodné použiť v prípade, keď nie je splnený predpoklad o normálnom rozdelení rozdielov znaku v základných súboroch a výberové súbory sú párové. Je neparametrickou alternatívou t-testu pre závislé (párové) výberové súbory(7).
Výsledky
Pri testovaní predpokladu, ako sa zlepšia pacienti v ADL po rehabilitačnej terapii, sme vyhodnocovali jednotlivé položky FIM testu na začiatku a na konci hospitalizácie.
V kvalite FIM – mobilita presuny sme hodnotili mieru nezávislosti v oblasti, ktorá zahrňuje presuny z lôžka, stoličky, vozíka, WC, vane a sprchy. Celková vstupná priemerná hodnota FIM - mobilita presuny v celom sledovanom súbore na začiatku hospitalizácie dosiahla hodnotu 3,67 ± 1,65 bodov, po absolvovaní fyzioterapie sa zvýšilo skóre v priemere o 1,01 bodu na priemernú hodnotu na 4,67 ± 1,67 bodu.
V kvalite testu FIM – mobilita lokomócia sme posudzovali nezávislosť v základnej pohyblivosti, a to chôdzu, pohyblivosť na vozíku a pohyblivosť po schodoch. Aby pacient získal maximálny počet bodov musí prejsť aspoň 50 m bez pomôcok a hore, dolu po 12 schodoch bez použitia zábradlia. Zo získaných výpočtov zisťujeme, že priemerná hodnota FIM - mobilita lokomócia na začiatku terapie v sledovanom súbore pacientov bola 3,26 ± 1,44 bodov. Na konci liečby dosiahli pacienti v priemere 4,18 ± 1,64 bodov, čo predstavuje zlepšenie priemerne o 1,10 bodu.
Kvalita testu FIM - komunikácia, hodnotí kognitívnu schopnosť týkajúcu sa dorozumievania a chápania. Za sebestačného pacienta považujeme pacienta, ktorý rozumie pokynom a rozhovorom komplexnej aj abstraktnej povahy, rozumie hovorenej aj písanej materskej reči. Vyjadrovanie musí byť jasné a plynulé. Pri vstupnom vyšetrení dosiahli hospitalizovaní pacienti v testovanej položke FIM – komunikácia priemerne 6,05 ± 1,32 bodu. Po fyzioterapeutickej intervencii sa zmenila hodnota v priemere o 0,12 bodu, čo v celkovom konečnom vyhodnotení znamenalo dosiahnutú priemernú hodnotu 6,17 ± 0,84 bodu.
V kvalite testu FIM – sebestačnosť sme hodnotili mieru nezávislosti v úkonoch sebaobsluhy, ktoré zahŕňajú jedlo, česanie, kúpanie, obliekanie hornej časti tela, obliekanie dolnej časti tela a umývanie. Na získanie 7 bodov je pacient schopný jesť z taniera, piť z pohára, používať príbor, potravu žuje a prehĺta. Pri úprave zovňajšku je schopný umyť si zuby, tvár, ruky, oholiť sa a vie sa postarať o zubnú protézu. Priemerné hodnoty FIM – sebestačnosť na začiatku hospitalizácie dosiahli hodnotu 4,57 ± 1,67 bodu. Na konci hospitalizácie testovaný súbor pacientov získal priemernú bodovú hodnotu 5,13 ± 1,42, čo predstavuje zlepšenie v priemere 0,57 bodu.
V položke FIM – sfinktery hodnotíme kontinenciu močového mechúra a konečníka. Za plne nezávislého považujeme pacienta, ktorý ovláda kontrolu mikcie aj defekácie, nepotrebuje podložnú misu a plienky. Sledovaný súbor na začiatku rehabilitácie dosiahol priemerne hodnotu 5,81 ± 1,51 bodu. Na konci hospitalizácie došlo v priemere k zlepšeniu o 0,33 bodu. Pacienti na konci testovania dosiahli v priemere bodové hodnotenie 6,14 ± 1,09.
Kvalita FIM testu – sociálna adaptabilita hodnotí problematiku sociálneho kontaktu a sociálnej interakcie. Pacient je hodnotený ako plne sebestačný ak je schopný primerane jednať s personálom a inými pacientmi, rodinnými príslušníkmi. Ďalej si musí byť plne vedomý, že jeho slová a konanie majú vplyv na ostatných ľudí. Pacient vie správne rozoznať problémy a nájsť vhodné rozumné riešenia, musí poznávať známe osoby a pamätať si denné rutinné úlohy. Vstupná priemerná hodnota tejto kognitívnej kvality testu FIM bola na začiatku hospitalizácie 5,90 ± 1,28 bodu. Na konci hospitalizácie sledovaný súbor pacientov dosiahol priemernú hodnotu 6,12 ± 0,99 bodu, čo predstavuje zlepšenie v priemere o 0,22 bodu.
Z uvedených výsledkov vyplýva, že najväčšie percento zlepšenia dosiahli hospitalizovaní pacienti v testovanej položke FIM testu – mobilita v zmysle lokomócie 33,85 %, na druhom mieste sa umiestnila mobilita – presuny 27,48 %, na treťom mieste sebestačnosť s hodnotou 12,42 %, potom nasleduje položka sfinktery 5,76 %, najnižšie zlepšenie môžeme vyčítať v hodnotách sociálnej adaptabilite (3,78 %) a komunikácie (2,01 %). V rámci celého súboru ako nám ukazuje graf 1, došlo k zlepšeniu v celom testovanom súbore o 1237 bodov (10,45 %).
1. Rozdiel medzi vstupným a výstupným FIM v jednotlivých položkách 
Jednotlivé premenné boli zhodnotené podľa Wilcoxonovho testu ako štatisticky významné (tab. 1). Hodnota štatistickej významnosti dosiahla v tomto prípade na hladineα = 0,05 hodnotu p = 0,000217.
1. 
μ TW – priemer TW σ TW – štandardná odchýlka Tw TW – testovacia štatistika Z – testovacia štatistika (n > 25) p – hladina štatistickej významnosti Pri testovaní predpokladu, že miera zlepšenia FIM po rehabilitácii je závislá od veku pacienta, sme vyhodnocovali dosiahnuté hodnoty FIM skóre na začiatku a na konci hospitalizácie pre jednotlivé vekové skupiny (graf 2). Pacienti vo veku od 50–60 rokov sa zlepšili v hodnotení FIM v priemere o 10 bodov (9,32 %). Geriatrickí pacienti v skupine 61–70 rokov vykázali zlepšenie v priemere 10,11 bodov, čo predstavuje (8,81 %). Skupina pacientov vo veku od 71–80 rokov zlepšila skóre FIM hodnôt v priemere o 8,81 bodov (8,90 %) Pacienti vo veku 81-90 rokov vykázali zlepšenie sebestačnosti v priemere 12,07 bodov, čo predstavuje 13,77 % a najnižšie zastúpená skupina pacientov vo veku 91 a viac sa zlepšila v priemere o 8,75 bodov (9,38 %). Na základe výsledkov výpočtov si môžeme dovoliť tvrdiť, že pacienti sa v jednotlivých vekových skupinách zlepšili.
2. Rozdiel medzi vstupným a výstupným FIM vo vekových skupinách 
Štatistické výsledky rozdielov medzi oboma skupinami zistené Mann-Whitney testom uvádzame v tabuľke 2. Určili nám u = min (uM, uŽ) = 10, kritická hodnota je v prípade dvojstranného testu pre α = 0,05 a dané rozsahy výberových súborov rovná 2. Pretože u = 10 > 2. Ak ďalej porovnávame dosiahnutú hladinu štatistickej významnosti s hodnotou 0,05, v tomto prípade sme vypočítali hodnotu p=0,631, konštatujeme, že miera zlepšenia FIM po rehabilitácii nie je závislá od veku pacienta.
2. 
RpredFIM – súčet poradí na začiatku rehabilitácie RpoFIM – súčet poradí na konci rehabilitácie UpredFIM – testovacia štatistika pred rehabilitáciou UpredFIM – testovacia štatistika po rehabilitácii U = min (UpredFIM,UpoFIM) p – hladina štatistickej významnosti Ďalším naším cieľom bolo zhodnotiť vplyv rehabilitačného programu u hospitalizovaných pacientov na celkové skóre FIM a zistiť štatistické rozdiely medzi pohlaviami. V rámci celého súboru bolo vyšetrených 121 pacientov, z toho bolo 43 mužov (35,54 %) a 78 žien (64,46 %).
Vstupná hodnota FIM testu u mužov bola v priemere 97,12 ± 25,15 bodov. Po absolvovaní rehabilitačnej liečby bol výstupný priemer 106,70 ± 20,30 bodov. Muži sa teda zlepšili v priemere o 8,65 bodov, čo predstavuje 8,91 %.
Vstupná priemerná hodnota FIM testu u žien bola 98,15 ± 22,99 bodov, po absolvovaní rehabilitačnej liečby sa zlepšili v priemere o 11,16 bodov (11,32 %) na priemernú hodnotu 109,27 ± 20,54 (tab. 3, graf 3).
3. Vstupné a výstupné hodnoty FIM u mužov a žien 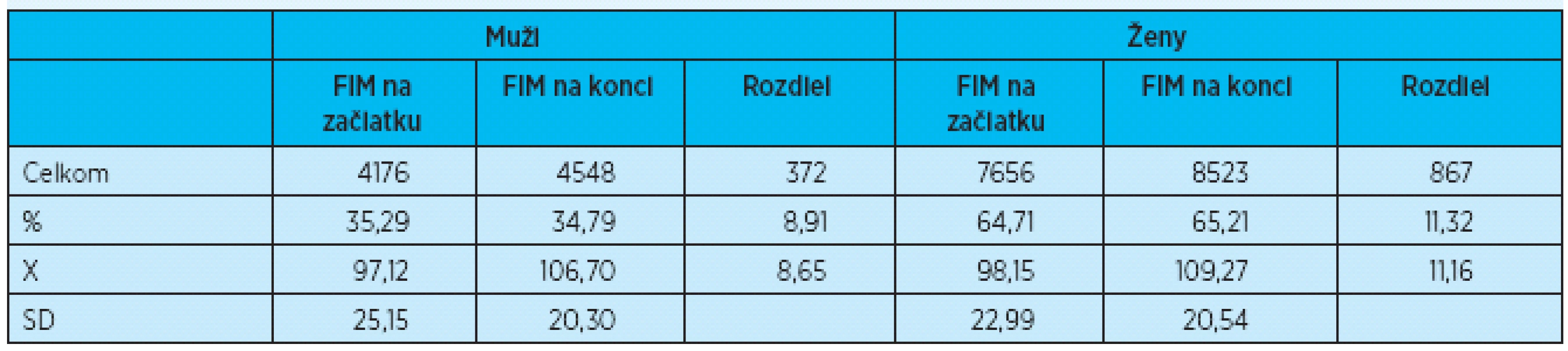
X – aritmetický priemer, SD – smerodajná odchýlka, % – percentuálne vyjadrenie absolútnej hodnoty 3. Rozdiel medzi vstupným a výstupným FIM podľa pohlavia 
Štatistické výsledky rozdielov medzi oboma skupinami zistené Mann-Whitney testom uvádzame v tabuľke 4. Vzhľadom na to, že oba výberové súbory mali rozsah väčší ako 10, na výpočet sme použiť testovaciu štatistiku, ktorá má normované normálne rozdelenie. Pretože výsledky testovacej štatistiky ležia v intervale kritickej hodnoty a ak porovnávame dosiahnutú hladinu štatistickej významnosti s hodnotou 0,05, v tomto prípade sme vypočítali hodnotu p = 0,40928 a musíme konštatovať, že u pacientov došlo po absolvovaní rehabilitačného programu k zlepšeniu FIM nezávisle od pohlavia.
4. 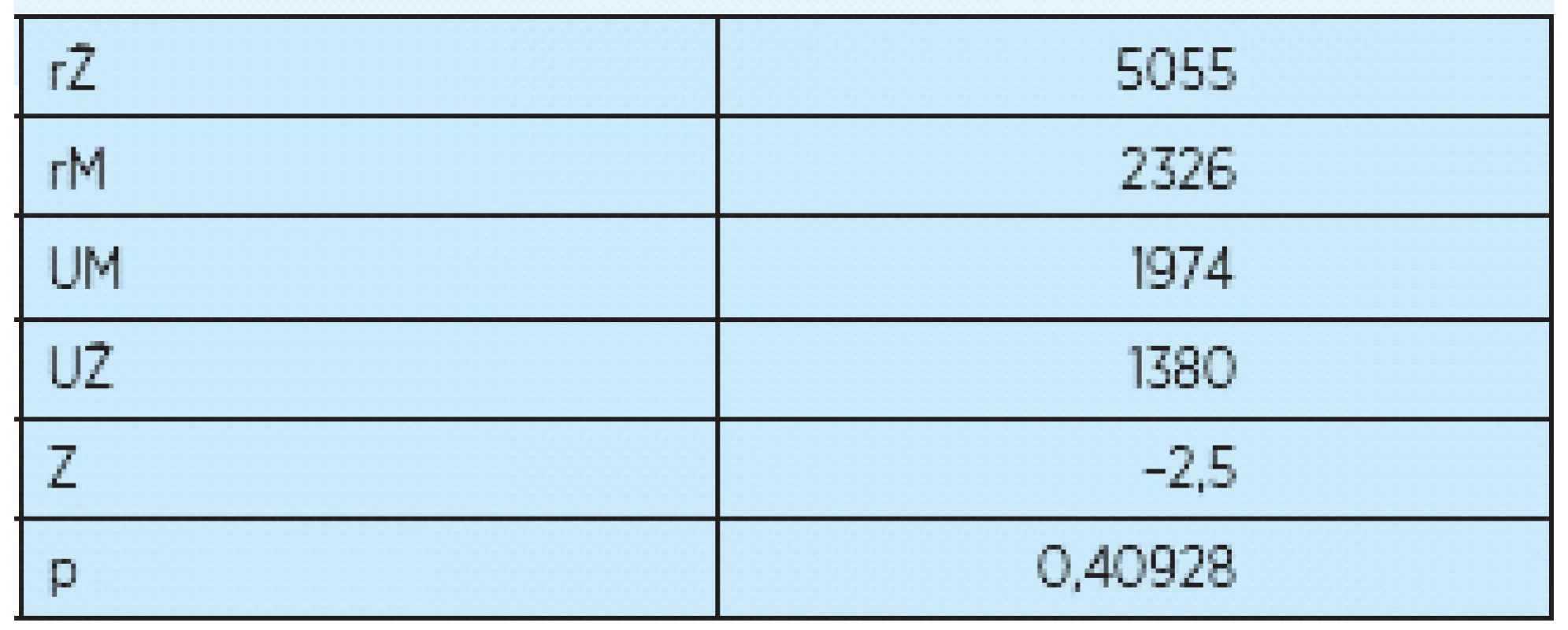
rŽ – súčet poradí pre ženy rM – súčet poradí pre mužov UM – testovacia štatistika pre mužov UŽ – testovacia štatistika pre ženy Z – testovacia štatistika vzhľadom na veľký súbor P – hladina štatistickej významnosti O tom, ako vplýva diagnóza na zlepšenie celkového skóre FIM testu, sme museli podrobne spracovať hospitalizačné diagnózy a výsledky vstupných a výstupných vyšetrení sme zhodnotili tabuľkovo a grafom. Pre lepšiu zrozumiteľnosť sme sa rozhodli uviesť graf 4.
4. Prehľad hodnôt FIM pri jednotlivých MKCH 10 diagnózach 
Štatistické výsledky rozdielov medzi oboma skupinami zistené Mann-Whitney testom uvádzame v tabuľke 5. Vzhľadom na to, že oba výberové súbory mali rozsah väčší ako 10, na výpočet sme museli použiť testovaciu štatistiku, ktorá má normované normálne rozdelenie. Ak porovnáme hladinu štatistickej významnosti p = 0,00054, máme dôvod vysloviť záver, že vznikajú štatistické rozdiely pri jednotlivých diagnózach.
5. 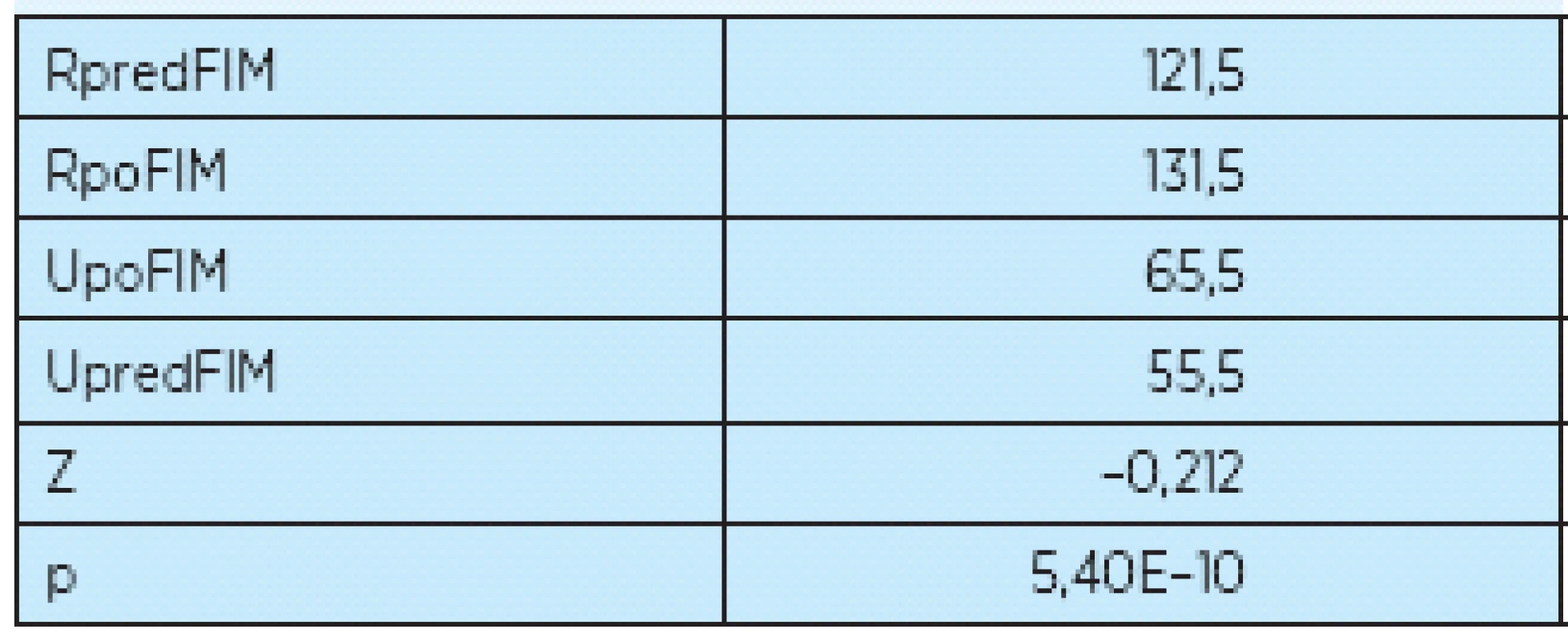
RpredFIM – súčet poradí pred rehabilitáciou RpoFIM – súčet poradí po rehabilitácii UpoFIM – testovacia štatistika diagnózy po rehabilitácii UpredFIM – testovacia štatistika diagnózy pred rehabilitáciou Z – testovacia štatistika vzhľadom na veľký súbor P – hladina štatistickej významnosti Diskusia
V dôsledku toho, že počet starých ľudí neustále rastie, stále viac sa zdôrazňuje potreba racionálneho využitia liečebných možností zahŕňajúcich aj fyzioterapiu. Optimálny postup rehabilitácie by mal vychádzať z aktuálneho vyšetrenia postihnutia, ktorý je potrebný na stanovenie funkčného potenciálu klienta.
Na otázku, kto je geriatrický pacient, existuje veľa definícií. V širšom slova zmysle sa hovorí o chorých senioroch určitého veku (v hospodársky vyspelých krajinách seniori nad 75 rokov). Z vývojového psychologického hľadiska je vek75–89 rokov považovaný za „vlastnú starobu“. Starnutie po-važujeme za prirodzený inovolučný proces, ktorý je určovaný niekoľkými faktormi. Do popredia vstupuje polymorbidita spolu s chronickými ochoreniami, ktoré musíme mať počas rehabilitačného procesu na zreteli. Medzi ďalšie limitujúce faktory fyzioterapie u geriatrických pacientov patrí kognitívny deficit. Cieľom našej diplomovej práce bolo zhodnotiť vplyv fyzioterapie na sebestačnosť geriatrických pacientov. Sebestačnosť pacientov sme porovnávali prostredníctvom Testu funkčnej nezávislosti (FIM), a to na začiatku a na konci hospitalizácie na lôžkovom oddelení liečebne dlhodobo chorých. Tento test sa používa ako štandard v programoch na sledovanie priebehu terapie. Sedemstupňová škála odráža konkrétnu potrebu pomoci, tá znázorňuje čas alebo energiu, ktorú je nutné vynaložiť, aby pacient uspokojil všetky potreby na dosiahnutie a udržanie určitej kvality života. V teste je hodnotených celkom 18 činností, ktoré sme ďalej rozdelili pre lepšiu porovnateľnosť výsledkov do šiestich oblastí: mobilita presuny, mobilita lokomócia, komunikácia, sebestačnosť, sfinktery, sociálna adaptabilita. Každá z funkcií má 7-stupňovú bodovú škálu, kde 1 bod znamená plnú pomoc a 7 bodov plnú samostatnosť, celkové rozpätie skóre je od 18–126 bodov. Výhodou je, že test súčasne hodnotí schopnosti lokomócie a aktivity denného života (ADL) s kognitívnymi funkciami. FIM radíme k základným indikátorom miery obmedzenia.
Naša štúdia prebiehala na oddelení LDCH s kapacitou 45 lôžok. Fyzioterapia sa vykonávala na základe ordinácie ošetrujúceho lekára a kineziologického rozboru fyzioterapeuta. Terapia bola zameraná na mobilitu pacienta – nácvik lokomócie, reedukácia motorických funkcií, pričom sme využívali širokú škálu rehabilitačných techník. Celkovo sme vyšetrili 131 pacientov, rozloženie pohlavia bolo nerovnomerné, ženy tvorili dvojnásobok počtu mužov. Pri analýze a komparácii získaných výsledkov v sledovaných súboroch sme dospeli k nasledovným zisteniam:
- Potvrdil sa štatisticky významný rozdiel pri testovaní rozdielov stredných hodnôt dosiahnutého skóre FIM v jednotlivých položkách.
- Nezistili sme štatisticky významný rozdiel pri testovaní rozdielov priemerov poradí dosiahnutého skóre hospitalizovaných pacientov podľa štatistického znaku dosiahnutého veku.
- Nezistili sme štatisticky významný rozdiel pri testovaní rozdielov priemerov poradí dosiahnutého skóre medzi hospitalizovanými pacientmi podľa štatistického znaku pohlavie.
- Zistili sme štatisticky významný rozdiel pri testovaní rozdielov priemerov poradí dosiahnutého skóre FIM podľa štatistického znaku diagnóza MKCH 10.
Vzhľadom k stanoveným hypotézam môžeme vysloviť nasledovné názory:
Vstupné vyšetrenie, ktoré sme urobili na začiatku hospitalizácie, malo v danom súbore pacientov priemernú hodnotu 88 bodov. Výstupné vyšetrenie, ktoré bolo realizované v deň ukončenia rehabilitácie, malo priemernú hodnotu 100 bodov. Z výsledkov je zrejmé, že sa pacienti polepšili o 12 bodov. Pri testovaní rozdielov stredných hodnôt dosiahnutého FIM skóre sa u hospitalizovaných geriatrických pacientov potvrdil štatisticky významný rozdiel. Hypotéza sa potvrdila. Podobný prieskum bol vykonaný aj v diplomovej práci Brandovej (2011)(8),ktorá dokázala, že cielená rehabilitácia na doliečovacích lôžkach po cievnej mozgovej príhode vedie u geriatrických pacientov k zvýšeniu miery ich funkčnej nezávislosti, a to najmä čo sa týka motorickej zložky. V našej diplomovej práci sa tieto predpoklady tak isto potvrdili. Najväčšie percento zlepšenia dosiahli hospitalizovaní pacienti v testovanej položke FIM testu – mobilita v zmysle lokomócie , na druhom mieste sa umiestnila mobilita – presuny, na treťom mieste sebestačnosť s hodnotou, potom nasleduje položka sfinktery, najnižšie zlepšenie môžeme vyčítať v hodnotách sociálnej adaptability a komunikácie. Z daných výsledkov vyplýva, že v najväčšej miere sme dokázali fyzioterapiou ovplyvniť motorickú zložku sebestačnosti, ale nepatrné zlepšeniezaznamenávame aj v zložke kognitívnej. Môžeme si to vysvetliť tak, že po absolvovaní kompletnej terapie dôjde k celkovému zlepšeniu zdravotného stavu, ktorý má vplyv i na kognitívnu a psychickú zložku. Ergeletzis (2002)(9) v rokoch 2000 a 2001 uskutočnil štúdiu na rehabilitačnom oddelení v nemocnici Asklepion v Grécku. Jeho cieľom bolo zhodnotiť výsledky komplexnej rehabilitácie u pacientov nad 80 rokov. Tejto štúdie sa celkom zúčastnilo 223 pacientov. Rehabilitácia zahŕňala fyzioterapiu i ergoterapiu a vykonávala sa dvakrát denne. Ako hodnotiaci nástroj bol tak isto použitý FIM test. Výsledky štúdie ukázali, že väčšina pacientov (72,7 %) bola schopná návratu domov. Táto štúdia podporuje nutnosť zaradenia komplexnej rehabilitácie i u vekovo starších pacientov. Hegener (2007)(10) publikoval retrospektívnu štúdiu, ktorej cieľom bolo vyhodnotiť vplyv rehabilitačnej terapie u geriatrických pacientov po CMP. Súbor tvorilo 47 seniorov s priemerným vekom 81 rokov. Títo geriatrickí pacienti po CMP mali ťažký neurologický deficit a nízke hodnoty funkčnej nezávislosti hodnotenej Barthelovým indexom. Počas hospitalizácie sa pridružili ďalšie komplikácie (zápal pľúc, inkontinencia, dekubity), ktoré vo veľkej miere zhoršovali ich rehabilitačný potenciál a kvalitu života. Autor teda upozorňuje na nutnosť zaistiť preventívne opatrenia na zníženie tohto rizika a potrebu komplexnej rehabilitácie.
V prieskumnom súbore pri testovaní rozdielov priemerov poradí hodnôt dosiahnutého FIM skóre u hospitalizovaných geriatrických pacientov členených podľa dosiahnutého veku sa nepotvrdil štatisticky významný rozdiel. Hypotéza sa nepotvrdila. Pre porovnanie výsledkov štúdie uvádzame prácu Bártlovej (2011)11), v ktorej zhodnocovala vplyv komplexnej rehabilitácie na sebestačnosť pacientov v jednotlivých denných činnostiach. Súbor 82 pacientov rozdelila na 4 skupiny podľa veku. Na hodnotenie bol použitý Test funkčnej miery sebestačnosti(FIM). Výsledky hodnotenia pacientov ukázali, že vo všetkých vekových skupinách došlo k zlepšeniu vo väčšine položiek FIM testu, pričom najväčšie zlepšenie bolo v skupine nad 80 rokov. K podobnému výsledku sme sa dopracovali aj my. Z výpočtových tabuliek vyplýva, že pacienti vo veku od 50–60 rokov sa zlepšili v hodnotení FIM v priemere o 9,32 %. Geriatrickí pacienti v skupine 61–70 rokov vykázali zlepšenie v priemere 8,81 %. Skupina pacientov vo veku od 71–80 rokov zlepšila skóre FIM hodnôt v priemere o 8,90 % Pacienti vo veku 81–90 rokov vykázali najlepšie zlepšenie sebestačnosti v priemere 13,77 % a najnižšie zastúpená skupina pacientov vo veku 91 a viac sa zlepšila v priemere o 9,38 %.
Podobnou tematikou sa zaoberal Ripley (2007)(12), ktorý preukázal u 367 pacientov (ale po CMP), že vek a aj dĺžka hospitalizácie patria medzi signifikantné prediktory miery zlepšenia motorického i kognitívneho skóre po ukončení rehabilitácie. Aj Ones (2009)(13) vo svojej štúdii zahŕňajúcej 88 pacientov (ale po CMP) potvrdil, že vek súvisí so zlepšením celkového a motorického skóre. V našej práci sa nám nepodarilo nájsť väzbu medzi vekom a hodnotami skóre FIM testu. Úlohu tu môže hrať skutočnosť, že Ripley (2007)(12) testoval súbor pacientov počas akútnej rehabilitácie po CMP. V našej štúdii boli pa-cienti so širokou škálou ochorení a my sme sa sústredili len na to, ako vek celkovo ovplyvňuje mieru zlepšenia FIM skóre. Luk (2006)(14) patrí do skupiny výskumníkov, ktorí skúmali, aký vplyv má vek na mieru sebestačnosti. Výskum bol realizovaný na súbore 878 čínskych pacientov, ktorých rozdelil do troch vekových skupín. Výsledkom tejto štúdie bolo, že vek sám o sebe neovplyvňuje výsledky rehabilitácie, ale dĺžku hospitalizácie môžeme považovať za prediktor dobrého výsledku. Na druhej strane Soyuer (2005) vo svojej štúdii na 100 pacientoch nepreukázal vplyv veku na celkové skóre FIM.
Ďalším cieľom našej práce bolo zhodnotenie vplyvu pohlavia vyšetreného súboru pacientov na výsledky sebestačnosti hodnotenej FIM testom po rehabilitačnej intervencii. Vstupná hodnota FIM testu u mužov bola v priemere 97 bodov. Po absolvovaní rehabilitačnej liečby bol výstupný priemer 106 bodov. Muži sa teda zlepšili v priemere o 9 bodov, čo predstavuje 9 %. Vstupná priemerná hodnota FIM testu u žien bola 98 bodov, po absolvovaní rehabilitačnej liečby sa zlepšili v priemere o 11 bodov (11 %) na priemernú hodnotu 109 bodov. V prieskumnom súbore pri testovaní rozdielov priemerov poradí hodnôt dosiahnutého FIM skóre u hospitalizovaných geriatrických pacientov členených podľa pohlavia sa nepotvrdil štatisticky významný rozdiel. Hypotéza sa nám nepotvrdila. Nosavcovová (2011)(15) pri hodnotení dosiahnutých výsledkov FIM po rehabilitácii u mužov a žien (DM, CMP) konštatuje, že v oboch skupinách došlo k vysoko štatisticky významnému zlepšeniu motorického, kognitívneho i celkového skóre, ale rozdiely v zlepšení medzi oboma pohlaviami neboli štatisticky významné. Vplyv pohlavia na funkčné výsledky rehabilitácie (CMP) hodnotil vo svojej štúdii Ones (2009)(13), ktorý podobne nepreukázal jeho vplyv na výstupné hodnoty sebestačnosti.
V H4 sme rozoberali problematiku sebestačnosti v závislosti od typu ochorenia. Z výsledkov prieskumu môžeme vyčítať, že na začiatku hospitalizácie pacienti s diagnózami C23–64 – primárne alebo predpokladané primárne zhubné (malígne) nádory určenej lokalizácie okrem lymfatického (miazgového), hematopoetického (krvotvorného) a príbuzného tkaniva – dosiahli hodnotu FIM 301 bodov, na konci hospitalizácie 289 bodov, čo znamenalo zhoršenie o 4 %, pri pacientoch s diagnózou I10–15 hypertenzné choroby, to bola na začiatku hodnota 891 bodov, na konci 916 bodov, ktoré považujeme za zlepšenie o 3 %. V skupine diagnóz I20-25 ischemické choroby srdca hospitalizovaní pacienti na začiatku terapie mali na konte 1300 bodov, konečná hodnota bodov dosiahla 1311 bodov a tá predstavuje len nepatrné zlepšenie o 1 %. Skupina pacientov s diagnózou I60–69 cievne choroby mozgu na začiatku testovania vykázala 2046 bodov a na konci testovania 2258 bodov. Táto skupina preukázala 10 % zlepšenie. Pacienti hospitalizovaní s diagnózou M15–19 artrózy zaujali prvú priečku v zlepšení so svojimi 14 %, ktoré dosiahli tým, že na začiatku hospitalizácie vykázali vo FIM 1372 bodov, na konci hospitalizácie 1561 bodov. S diagnózou M50–54 dorzopatie pacienti na začiatku fyzioterapeutickej intervencii dosiahli 3444 bodov a na konci bodová hodnota FIM dosiahla hodnotu 3627 bodov, čo predstavuje 5 % zlepšenie. Pacienti s diagnózou S32–72 poranenia brucha, drieku, driekovej chrbtice a panvy, poranenia pleca a ramena, poranenia lakťa a predlaktia, poranenia zápästia a ruky, poranenia bedra a stehna, na začiatku terapie dosiahli hodnotu FIM testu 546 bodov a na konci terapie hodnota FIM dosiahla úroveň 561 bodov (5 %). V prieskumnom súbore pri testovaní rozdielov priemerov hodnôt dosiahnutého FIM skóre u hospitalizovaných geriatrických pacientov, členených podľa diagnóz MKCH 10, sa potvrdil štatisticky významný rozdiel. Hypotéza sa potvrdila.
Záver
Mnohí z nás sa stretávajú so staršími ľuďmi a starostlivosťou o nich, ale nepokladajú za životne dôležité nazrieť hlbšie do procesu starnutia. Počas našej dlhoročnej praxe na nemocničných oddeleniach (od novorodeneckého až po geriatrické oddelenie) sme považovali za potrebné aspoň trochu vyzdvihnúť prácu celého tímu (lekárov, sestier, fyzioterapeutov, sanitárov a pomocníc) na geriatrických oddeleniach a zároveň sa nám podarilo dokázať, že spoločnou tímovou prácou dokážeme ovplyvniť sebestačnosť geriatrických pacientov. Pri ďalšom prieskume sme vyšpecifikovali, ktoré oblasti sebestačnosti sme podporili najviac a do akej miery. Pokúsili sme sa aspoň čiastočne rozanalyzovať, od čoho závisí tento pozitívny vplyv. Náš predpoklad, že po rehabilitačnej terapii sa pacienti zlepšia v bežných denných činnostiach, sa potvrdil a najviac dokážeme ovplyvniť motorickú časť FIM skóre. Na druhej strane sme nedokázali prepojenie medzi mierou zlepšenia FIM po rehabilitácii a medzi vekom pacienta a nepotvrdil sa nám ani predpoklad, že toto zlepšenie je závislé od pohlavia. Môžeme tvrdiť, že štatisticky vzniknú rozdiely v zlepšení FIM po rehabilitácii pri jednotlivých diagnózach.
Pohyb je jedným zo spojovacích článkov vnútorného a vonkajšieho sveta. Podieľa sa na ňom telo i duša vo vzájomnej harmónii. O dôležitosti pohybu v období starnutia a staroby nemožno pochybovať. Cieľom rehabilitácie podľa definície Svetovej zdravotníckej organizácie je obnovenie chorobou postihnutých funkcií a zabezpečenie určitej kvality života. Indikačné spektrum pre rehabilitačné programy v geriatrii predstavujú ochorenia od muskuloskeletálneho systému, chronické ochorenia respiračného systému, choroby kardiovaskulárneho systému, psychické poruchy až po poruchy centrálneho nervového systému. V rámci rehabilitačných programov využívame metodiky a techniky kinezioterapie, fyzikálnej terapie, ergoterapie a ďalšie metódy, zamerané na oblasť psychosociálnych funkcií. Plne si uvedomujeme, že starí a chorí ľudia potrebujú komplexnú starostlivosť, ktorej súčasťou je aj fyzioterapia.
Mgr. Renata Furmaníková1
PhDr. Elena Žiaková PhD2
1Rehab Zentrum Stadlau,physikalisches Institut GmbH, Wien
2Fakulta ošetrovateľstva a zdravotníckych odborných štúdií, Katedra fyzioterapie, SZU, Bratislava
Mgr. Renata Furmaníková
e-mail: r.furmanikova@gmail.com
Po skončení nadstavbového štúdia v Bratislave pracovala v rokoch 1993–2012 ako fyzioterapeut v 3. súkromné s. r. o., Bánovce nad Bebravou. Od roku 2012 pôsobí v pozícii fyzioterapeuta v Rehab Zentrum Stadlau – physikalisches Institut GmbH, Wien. Je absolventkou školení: Fyzioterapia vybraných ochorení pohybového systému, Breuss masáž a Dorn metóda, Funkčná diagnostika pohybového systému.
Sources
1. Kolář P a kol.: Rehabilitace v klinické praxi. 1. vyd. Galén, Praha 2009. 338 s.
2. Fialová D, Topinková E: Koncept léčiv nevhodných ve stáří – farmakologické a farmakoepidemiologické aspekty. Remedia 2005; 15(4–5): 410–417.
3. Rosival L, Rosivalová A: Zdravie pre všetkých v 21. storočí. Lekársky obzor 1999; 48(9–10): 297–298.
4. Závodná V: Pedagogika v ošetrovateľstve. Martin: Osveta, 2006. 117 s.
5. Vestník MZ 28172/2006: Koncepcia zdravotnej starostlivosti v odbore geriatria. Čiastka 1–5, ročník 55.
6. Malý M: Testovanie funkčnej sebestačnosti. Rehabilitácia 2001; 34(2): 69–75.
7. Jurečková M, Molnárová I: Štatistika s Excelom. 1. vydanie. Liptovský Mikuláš: AOS 2005; 233 s.
8. Brandová P: Rehabilitace pacientů na doléčovacích lůžkách po cévní mozkové příhodě: kombinace fyzioterapie a ergoterapie u pacientů nad 75 let: diplomová práca. Brno: Masarykova univerzita Lékařská fakulta 2011; 72 s.
9. Ergeletzis D, Kevorkian CG: Rehabilitation of the older stroke patient: functional outcome and comparison with younger patients. American journal of physical medicine and rehabilitation 2002. Dostupné na internete http://www.ncbi.nlm.nih.gov/pubmed/12447086.
10. Hegener K, Krause T: Patient characteristics and factors associated with unfavourable in-hospital rehabilitation therapy outcome in very old geriatric patients with first – ever ischemic stroke. A retrospective case – control study. Archives of Gerontology and Geriatrics 2007; 40(6): 457–462. Dostupné na internete: http://www.ncbi.nlm.nih.gov/pubmed/18074087.
11. Bártlová B, Tarasová M: Hodnocení funkční nezávislosti v denních činnostech u pacientů po cévní mozkové příhodě. In: Medicina Sportiva Bohemica et Slovaca 2011; 20(1): 10–16.
12. Ripley DL et al.: The Impact of Diabetes Mellitus on Stroke Acute Rehabilitation Outcomes. Am J Phys Med Rehabil 2007; 86 : 754–761.
13. Ones K et al.: Effects of age, gender, and cognitive, functional and motor status on functional outcomes of stroke rehabilitation. In NeuroRehabilitation, 2009; 25(4): 241–249.
14. Luk JK et al.: Does age predict outcome in stroke rehabilitation? A study of 878 Chinese subjects. In Cerebrovascular Disease 2006; 21(4): 229–234.
15. Nosavcovová E: Rehabilitace u pacientů s diabetes mellitus a cévní mozkovou příhodou: disertačná práca. Brno: Masarykova univerzita, Lékařská fakulta, Ústav preventivního lékařství 2011; 152 s.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2013 Issue 3-
All articles in this issue
- Vážka Certification System – experiences and reflection
- Gerontological and organisational supervision
- The Memory Days 2008–2012: The results of 5 years of memory testing in Czech Republic
- Prevalence of cognitive impairment in long term care institutions in Czech Republic: the increase between 2007 and 2013
- The impact of physiotherapy on self-sufficiency of geriatric patients
- What is the capacity and how does the structure of long-term care look like in Czech Republic?
- Roadmap for active ageing
- Evaluation of physical capability among the elderly
- Functional geriatric assessment, theory and practice
- Application of International Classification of Functioning, Disability and Health, ADL and IADL in the assessment of the degree of dependence
- Staging in neurodegenerative dementias
- Occupational therapy in patients suffering from dementia at a geriatric workplace
- The importance of support (self-help) groups for family carers for a senior with dementia
- Plans for dealing with Alzheimer’s – a need, a necessity or an indulgence?
-
Strategie České alzheimerovské společnosti P-PA-IA
Péče a podpora lidem postiženým syndromem demence -
Dokážeme včasně diagnostikovat poruchy polykání?
Časný screening poruch polykání, kazuistiky - The little things in geriatrics – three case reports
- Geriatric medicine and long term care
- Social work at a geriatric workplace
- The role of a clinical pharmacist in geriatric care
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- The impact of physiotherapy on self-sufficiency of geriatric patients
- The little things in geriatrics – three case reports
-
Dokážeme včasně diagnostikovat poruchy polykání?
Časný screening poruch polykání, kazuistiky - Occupational therapy in patients suffering from dementia at a geriatric workplace
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


