-
Medical journals
- Career
Nutriční deficity po bariatrických operacích a jejich úprava suplementací
: K. Petřeková 1,2; M. Bužga 2; J. Janoutová 1
: Ostravská univerzita v Ostravě Lékařská fakulta ; Ústav epidemiologie a ochrany veřejného zdraví Vedoucí: prof. MUDr. Vladimír Janout, CSc. 1; Ústav fyziologie a patofyziologie a Výzkumné obezitologické centrum Vedoucí: Mgr. Marek Bužga, Ph. D. 2
: Prakt. Lék. 2016; 96(2): 82-86
: Of different specialties
Úvod:
Obezita je onemocnění, které dle epidemiologických studií z posledních let vykazuje vysokou prevalenci. Léčba konzervativními postupy je u mnohých pacientů neefektivní a do popředí se tak stále více dostává bariatrická chirurgie. Je-li cílem operace mimo redukce hmotnosti také zlepšení metabolického stavu pacienta, je výstižněji označována jako chirurgie metabolická. Efektivita této léčby je sledována nejen individuálně u pacientů, kteří zákrok podstoupili, nýbrž je také předmětem výzkumných studií, které ji hodnotí na základě sledovaných antropometrických, laboratorních a klinických parametrů u větší skupiny osob, které byly do studie zařazeny. Především u pacientů, kteří podstoupili malabsorpční typ operace nebo kombinované restriktivní a malabsorpční operační zákroky, se sleduje přítomnost deficitů některých mikronutrientů a hodnotí se rizika vzniku nebo přítomnost komplikací spojených s nutričním deficitem. V souvislosti se zjištěnými výsledky studií se přistupuje u pacientů k rutinní suplementaci některých mikronutrientů před a po bariatrické operaci.Cíl:
Cílem přehledového článku je shrnout problematiku nutričních deficitů, komplikací a suplementace nutrientů u obézních pacientů, kteří podstoupili bariatrickou terapii a seznámit lékaře s problematikou specifických neurologických komplikací, které se u bariatrických pacientů objevují například při deficitu thiaminu.Závěr:
Sledování nutričního stavu u bariatrických pacien-tů minimálně do 1 roku po chirurgickém zákroku je nezbytnou součástí pooperační péče o tyto pacienty. Vznik pooperačních komplikací z důvodu deficitů významných mikronutrientů je možné zmírnit případně jim předcházet jejich včasnou suplementací a komplexní klinickou péčí o pacienty..Klíčová slova:
obezita – bariatrie – hypovitaminóza – nutriční deficity – suplementace – výživaÚVOD
Stoupající celosvětový výskyt obezity přináší také větší zájem o její řešení a léčbu na všech možných úrovních. V posledních desetiletích má obezita v rozvinutých zemích vzestupnou tendenci a její výskyt lze označit jako pandemii obezity. Výskyt obézních osob je v evropských zemích za posledních 10–15 let vyšší zhruba o 30 % (15). Léčba obezity je svízelná a dlouhodobá záležitost s mnohdy neuspokojivými výsledky. První volbou je úprava životního stylu a změna dietních zvyklostí. Dle obecných zkušeností je však tato léčba z hlediska dlouhodobého velmi málo účinná. Další možností je farmakologická léčba. Při absenci účinných léků na trhu je však po stažení sibutraminu z trhu velmi omezená. Jednou z moderních a účinných metod léčby především morbidní obezity nebo obezity u pacientů se závažnými komplikacemi je bariatrická chirurgie. Z dlouhodobého hlediska přináší velmi dobré výsledky a to nejen z hlediska redukce hmotnosti, ale má i nesporně výrazný dopad na metabolismus. Proto dnes již nemluvíme o bariatrické, ale spíše metabolické chirurgii.
METODY BARIATRICKÝCH OPERACÍ
V posledních letech bylo dosaženo lepšího pochopení podstatných metabolických změn, navozených odlišnými chirurgickými zásahy do zažívacího ústrojí. Z hlediska vlivu na trávení potravy můžeme bariatrické výkony dělit na:
- omezující kapacitu žaludku (restriktivní)
- omezující vstřebávání živin (malabsorpční)
- kombinované postupy (12)
Každý z postupů má své specifické dopady, a to zvláště z hlediska trávení a vstřebávání mikro - a makronutrientů. Nejmenší dopad mají metody restriktivní, tedy omezující kapacitu žaludku, jako je bandáž žaludku (dnes již výrazně na ústupu), laparoskopická tubulizace žaludku (sleeve gastrectomy) a laparoskopická plikace žaludku (6). I přes restriktivní charakter mají tyto výkony svůj metabolický dopad, a to zvláště u tubulizace žaludku, kdy po resekci velké části fundu žaludku dochází k výraznému snížení produkce Ghrelinu a vlivu na inkretinový metabolismus (7, 25). Metody zasahující zažívací trakt dále než jen žaludek, tedy výkony umožňující obejití podstatné části duodena a proximálního jejuna, přinášejí celou řadu metabolických změn, a to zvláště na metabolismus cukrů (remise diabetu). Nejzávažnější dopady mají výkony malabsorpční s výrazným zásahem do zažívacího systému, a to zvláště biliopankreatická diverze (BPD). Zde dochází sice k nejlepším výsledkům z hlediska redukce hmotnosti a metabolického efektu na diabetes, nicméně daní za tuto léčbu je doživotní nutnost suplementace mikro - i makronutrientů (5).
ÚČINKY BARIATRICKÉ CHIRURGIE NA METABOLICKÝ A VÝŽIVOVÝ STAV PACIENTŮ
Bariatrická léčba je indikovaná u morbidně obézních pacientů s BMI nad 40 nebo nad 35 kg/m2 se závažnými komplikacemi obezity. Pacienty s BMI pod 35 kg/m2 lze operovat, měli již BMI nad 35 kg/m2 a splňují-li ostatní kritéria pro operaci jako selhání konzervativní léčby, psychologicky vhodný stav k operaci, netrpící bulimií, schopný dlouhodobé dispenzarizace (24).
Je známé, že především viscerální forma obezity představuje významný zdravotně rizikový faktor. Sledování výskytu tohoto typu obezity jsou tedy nutná pro určení rizik úmrtí související s obezitou (15). Zmnožení viscerálního tuku prokazatelně ovlivňuje vývoj aterosklerózy a následné kardiovaskulární komplikace tak zásadně, že lze tento vztah označit jako kardiometabolické riziko, které v etiologii obézních pacientů zvyšuje riziko mortality. Pacienti mají vyšší riziko cévních mozkových příhod (CMP), vzniku srdečních arytmií a srdečního selhání, hypertenze a tromboembolické poruchy (10). Výskyt dalších komplikací u obezity podle stupně závažnosti je četný, zasahuje bezmála do všech tělesných a duševních funkcí organismu. Vedle již zmíněných kardiovaskulárních komplikací jsou to inzulinorezistence a diabetes mellitus 2. typu, dyslipidemie, endokrinní poruchy funkcí pohlavních žláz, nadledvin, štítné žlázy, degenerativní onemocnění kloubů a páteře, spánková apnoe a celá řada dalších již pak individuálně se vyskytujících komplikací u obézních pacientů (15).
Bariatrická léčba je v současnosti považována za jednu z nejúčinnějších metod v léčbě morbidní obezity, jelikož její účinky nejsou významné pouze v úbytku hmotnosti, která se odhaduje okolo 25 %, nýbrž také významně zlepšují výše popsané komorbidity spojené s obezitou. Bariatrická chirurgie zaznamenává posun do chirurgie metabolické, a to vlivem pozitivního efektu na komorbidity obézních pacientů, zejména u diabetes mellitus 2. typu. Dá se tedy říci, že se metabolická chirurgie v současnosti podílí významně na léčbě diabetes mellitus 2. typu u obézních, ale také neobézních pacientů. Mezi účinné bariatrické postupy v této oblasti patří biliopankreatická diverze nebo kombinovaná operace, tzv. gastrický Roux-Y-bypass. V menší míře se podílí na léčbě diabetes mellitus 2 typu také restrikční operace, jako sleeve gastrektomie, plikace žaludku, gastrická bandáž (10).
Pozitivní kompenzace je prokázaná nejen u příznaků diabetes mellitus 2. typu, nýbrž také u syndromu spánková apnoe, vysokého krevního tlaku a hyperlipidemie (1, 10, 20).
Evropská doporučení pro léčbu těžké obezity byla sestavena interdisciplinárním týmem odborníků z oblasti obezitologie v roce 2007. Dokument zahrnuje indikace bariatrických výkonů u dětí, dospívajících a osob po 60. roce věku, kontraindikace bariatrického výkonu, popisuje předoperační vyšetření, přehled a definice operačních technik. Současně také definuje minimální požadavky na sledování metabolického a výživového stavu pacientů po výkonech omezujících množství stravy a po výkonech omezujících vstřebávání živin. Doporučená frekvence laboratorních kontrol nutričního stavu pacientů je pro většinu typů bariatrických operací v 1. měsíci po operaci a poté co 3 měsíce do 1 roku po bariatrickém zákroku. U biliopankreatické diverze, případně u jiných typů operací s výrazně restrikčními a malabsorpčními dopady na nutriční stav pacientů je dále doporučena tato kontrola ve 2. roce po 6. měsíci a poté jednou ročně (11).
U pacientů se však v důsledku bariatrického zákroku, a tím vzniklé změny funkčnosti digesce a resorpce proteinů a mikronutrientů mohu objevit zdravotní komplikace. Zvýšené riziko komplikací pro nutriční deficit je spojováno především s malabsorpčními typy bariatrických postupů (1, 10). Laboratorní sledování především vitamínu B12, vitaminu D, folátů, železa, vápníku, hořčíku a zinku ideálně ve 3., 6. a 12. měsíci po operaci je doporučeno z důvodu snížení rizika vzniku komplikací pro deficit zmíněných mikronutrientů (10, 11, 14).
Podle laboratorních výsledků probíhá dávkování suplementace vitaminů, minerálů a ostatních mikronutrientů. Suplementace deficitních mikronutrientů je doporučena dlouhodobě až celoživotně (10). Pro prevenci vzniku proteinové malnutrice je pacientům doporučena minimální denní dávka proteinů 90 g (10, 11).
ZDRAVOTNÍ RIZIKA NUTRIČNÍCH DEFICITŮ
Doporučená suplementace vápníku na den pro pacienty po bariatrické operaci především s rizikem malabsorpce mikronutrientů se pohybuje v rozmezí 1,5–2,4 g, ideálně 2 g (3, 10, 11, 19). U těchto pacientů je také předpoklad vyššího rizika deficitu vitaminu A, E, K (8), deficit vitaminu D (3, 10, 15, 19), B1, B12 (3), folátů, železa a dalších stopových prvků (13, 19). Studie zabývající se komplikacemi, které mohou vznikat při vážném nedostatku vitaminu A po malabsorpčním typu bariatrické operace poukazuje na fakt, že rizika deficitů vitaminů rozpustných v tucích jsou u bariatrických pacientů po operaci malabsorpčního typu častá, uvádí se zhruba až 60% výskyt (21). Právě z důvodu prevence vzniku komplikací, které ohrožují pacienty při deficitech zmíněných vitaminů a stopových prvků, se většina odborníků přiklání k denní suplementaci multivitaminové tablety (9, 10, 11).
Pozornost výzkumných týmů se nejvíce ubírá ke zdravotním komplikacím, které se u pacientů po bariatrické operaci objevují při deficitu 25-hydroxy vitaminu D. Doporučená denní dávka k suplementaci činí 800–2000 IU/den (3, 10, 15, 19). Hodnocení deficitu vitaminu D, jakožto stavu, který vznikl v důsledku bariatrické operace, není zcela jednoznačné. Naopak závěry studií ukazují, že nedostatek se předpokládá běžně u všech obézních pacientů, tedy je přítomen již před bariatrickou operací. Obézní jedinci jsou z důvodu nízké pohybové aktivity, nedostatečných stravovacích návyků, snížené biologické dostupnosti vitaminů rozpustných v tucích a také nižší expozici slunečnímu svitu k deficitu vitaminu D náchylnější. Tento nutriční problém se může po bariatrické operaci zhoršit a může přetrvávat několik let poté. Snížená hladina vitaminu D způsobuje snížené vstřebávání kalcia. Hladina kalcia v krvi ovlivňuje sérovou hodnotu parathormonu. Studie upozorňují na riziko výskytu sekundární hyperparatyreózy u pacientů se zmíněným nutričním deficitem. Pacienti jsou již v rané pooperační fázi ohroženi kostními změnami. Je tedy potřeba u pacientů analyzovat riziko vzniku osteoporózy a osteomalacie. Závěry studií jsou jednoznačně pro nutnost suplementace vitaminu D. U těchto osob mohou dávky vitaminu D pro suplementaci dosahovat desetinásobek denní doporučené dávky (1, 2, 4, 8, 15, 17, 18).
Deficity vitaminu B12, kyseliny listové a železa jsou u pacientů podstupujících restriktivní bariatrické výkony poměrně časté. Jsou spojeny především s pooperační malabsorpcí či dietním nedostatkem. Především pak deficit vitaminu B12 způsobuje bariatrickým pacientům neurologické komplikace. Multivitaminová tabletová suplementace je zde nezbytná a je doporučeno podpořit ji intramuskulárním podáváním vitaminu B12 a samostatnou suplementací železa v minimálních denních dávkách 80–130 mg (2, 3, 9, 16, 19).
Výzkumy v oblasti bariatrie a jejich výsledky také upozorňují, že objeví-li se u pacienta výrazný nedostatek vitaminu B1 (thiaminu), je předpoklad, že pacient bude mít vážně neurologické komplikace, které s deficitem thiaminu souvisejí. Skupina amerických lékařů prezentuje (3, 16), že se stoupající preferencí léčby obezity formou chirurgické operace stoupá riziko neurologických komplikací u pacientů, kteří tuto léčbu podstupují. Běžně se dle lékařů vyskytují příznaky neurologických komplikací, které jsou ireverzibilní. Pacient by měl být s riziky neurologických komplikací před operací seznámen. Jedná se například o akutní příznaky zmatenosti, výpadky paměti, zhoršující se slabost nebo únavu. Také zde platí, že prevencí před rizikem vzniku popsaných komplikací je předoperační vitaminová suplementace, pooperační kontroly a pokračování v suplementaci. S nárůstem bariatrických operací bude u těchto pacientů předpoklad nárůstu neurologických komplikací, a to nejen do 1 roku po operaci, ale také až roky po bariatrické operaci (3). Klick Hodges Barbara (Bariatric Times 2013) popisuje deficit vitaminu B1 u pacientů po bariatrické operaci. Upozorňuje, že u většiny populace se nedostatek vitaminu B1 nepovažuje za běžný. Jeho deficit u pacientů po bariatrické operaci se může objevit rychle a způsobit pacientům vážné vedlejší komplikace, nejčastěji kardiologické a neurologické poruchy. Nedostatek thiaminu je podporován nevolností, zvracením, sníženým příjmem stravy po operaci a nedostatečnou suplementací vitaminů a minerálů, indikovanou pacientovi po bariatrickém zákroku. Těžký nedostatek thiaminu způsobuje Beri-Beri, Wernickeho encefalopatii, Korsakovův syndrom s projevy očních abnormalit, chůzové ataxie a změny mentálního stavu pacienta. Rizikem u pacientů s nedostatkem thiaminu je podávání glukózy či jiných sacharidů, například při léčbě dehydratace apod. bez dodání deficitního vitaminu, který hraje velmi důležitou roli právě v metabolismu sacharidů. Doporučené dávkování thiaminu pro orální suplementaci je mezi 20–100 mg/den. Při již probíhajícím těžkém deficitu se symptomy Wernickeho encefalopatie je doporučeno doplňovat 200 mg thiaminu/den (3, 16, 20).
SUPLEMENTACE VYBRANÝCH NUTRIENTŮ
Snahou randomizovaných studií zabývajících se nutričním stavem pacientů před nebo po bariatrické operaci je vytvořit ucelená doporučení pro výše zmíněnou suplementaci u různých typů bariatrických operací. Zatím neexistují jednoznačná data, podložená studiemi, která doporučují konkrétní multivitaminový doplněk pro tyto pacienty. V indikaci multivitaminových doplňků je velká variabilita. Většina zdravotních systémů nehradí pacientům multivitaminové doplňky, hradí si je samotní pacienti, na což je vhodné upozornit před samotnou bariatrickou operací (20). V posledních letech dochází k pochopení rizik souvisejících s bariatrickou operací, avšak stále není dostatek vědecky podložených informací o doporučené farmakologické podpoře (22). Jednoznačně vysoké riziko nutričních deficitů mají pacienti podstupující malabsorpční chirurgický výkon biliopankreatická diverze (BPD), jehož výhodou je vysoká účinnost, nevýhodou je trvalý a ireverzibilní zásah do gastrointestinálního traktu a objevující se četnější průjmovité stolice při zrychlené střevní pasáži. Tyto změny a případné pooperační komplikace vyžadují u těchto pacientů nezbytně nutnou suplementaci vitaminů, minerálních látek a stopových prvků (10).
Tabulka 1 prezentovaná americkým týmem lékařů z roku 2012 dokládá konkrétní údaje o denním množství suplementace vybraných vitaminů a minerálních látek.
1. Doporučená suplemetace vitaminů a minerálních látek (3) 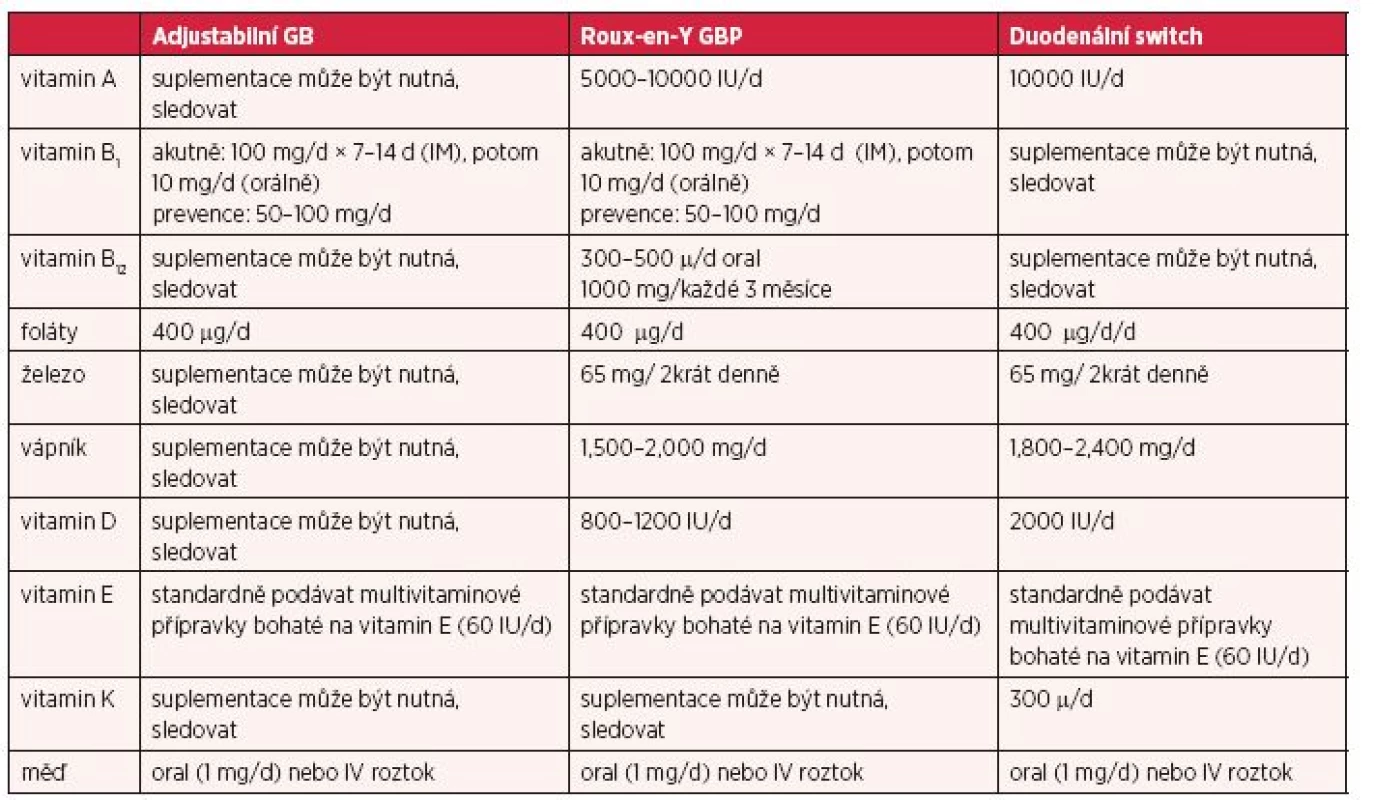
d – den ZÁVĚR
Odborníci zabývající se bariatrickou chirurgií ve svých publikacích a studiích shodně uvádějí bariatrické řešení morbidní obezity jako nejúčinnější metodu její léčby. Většina shodně s doporučeními sleduje zdravotní, metabolický a výživový stav pacientů minimálně do 1 roku po bariatrické operaci. Nutriční stav by měl být sledován, hodnocen a řešen multioborově v předoperační a pooperační době u všech bariatrických pacientů. Nutričními riziky u těchto pacientů jsou proteinoenergetická malnutrice a nedostatek důležitých mikronutrientů. Vyšší rizika nutričních deficitů jsou u kombinovaných a malabsorpčních typů bariatrických zákroků, jako je například biliopankreatická diverze. Suplementace rizikových mikronutrientů, dostatek proteinů ve výživě a pravidelné sledování krevních testů je u pacientů po bariatrickém zákroku nezbytné, jelikož studie ukazují na přítomnost komplikací v důsledku pooperačních nutričních deficitů.
Mimo obecně doporučované postupy je nutný individuální přístup k pacientům. Především u malabsorpčních a kombinovaných bariatrických operací se pacientům suplementují zmíněné mikronutrienty, o kterých do současné doby víme, že jsou u bariatrických pacientů deficitní. Vitamin D je u obézních osob většinou běžně nedostatečný již před operací a po ní většinou nedochází k dostatečnému navýšení. Naopak s postupem času od operačního zákroku se opět deficit prohlubuje. Důvodem deficitu vitaminu D v populaci je především nedostatečná expozice slunečnímu záření. Toto platí také pro obézní pacienty, což přispívá k výše zmíněnému deficitu vitaminu D již před samotnou bariatrickou operací. Bariatrické pacienty bychom měli mimo indikovanou suplementaci, nutriční doporučení pro příjem potravin s vyšším obsahem vitaminu D poučit také o pravidelném pohybu a pobytu na slunci.
Výzkum v oboru bariatrie, ať už na úrovni evropských států, či jiných kontinentů vyžaduje nové studie, které budou nadále sledovat účinky navrhované suplementace mikronutrientů u pacientů, kteří podstoupí bariatrický zákrok. Včasná, cílená a dostatečná suplementace u mnohých pacientů vede ke snížení pooperačních zdravotních komplikací, které se v důsledku deficitu mikronutrientů u pacientů mohou rozvinout.
Střet zájmů: žádný.
ADRESA PRO KORESPONDENCI:
Mgr. Karin Petřeková
Ústav epidemiologie a ochrany veřejného zdraví
Ústav fyziologie a patofyziologie,
Výzkumné obezitologické centrum
Lékařská fakulta Ostravské univerzity v Ostravě
Syllabova 19,
703 00 Ostrava
e-mail: karin.petrekova@osu.cz
Sources
1. Alexandrou A, Tsoka E, Armeni E, et al. Determinants of secondary hyperparathyroidism in bariatric patients after Roux-en-Y gastric bypass or sleeve gastrectomy: a pilot study. Int J Endocrinol 2015; Article ID 984935, 7 pages, 2015. doi:10.1155/2015/984935.
2. Alvarez V, Cuevas A, Olivos C, et al. Déficit de micronutrientes a más de un año de postoperatorio en gastrectomía en manga. Nutr Hosp 2014; 29(1): 73–79.
3. Becker DA, Balcer LJ, Galetta SL. The neurological complications of nutritional deficiency following bariatric surgery. J Obes 2012; 2012 : 608534. doi:10.1155/2012/608534 [Epub 2012 Jun 13].
4. Biagioni MF, Mendes AL, Nogueira CR, et al. Weight-reducing gastroplasty with Roux-en-Y gastric bypass: impact on vitamin D status and bone remodeling markers. Metab Syndr Relat Disord 2014; 12(1): 11–15.
5. Buchwald H, Estok R, Fahrbach K, et al. Weight and type 2 diabetes after bariatric surgery: systematic review and meta-analysis. Am J Med 2009; 122(3): 248–256.
6. Bužga M, Holéczy P, Švagera Z, et al. Laparoscopic gastric plication and its effect on saccharide and lipid metabolism: a 12-month prospective study. Videosurg Other Miniinvasive Tech 2015; 10(3): 398–405.
7. Bradnová O, Kyrou I, Hainer V, et al. Laparoscopic greater curvature plication in morbidly obese women with type 2 diabetes: effects on glucose homeostasis, postprandial triglyceridemia and selected gut hormones. Obes Surg 2014; 24(5): 718–726.
8. Ciuoli C, Neri O, Brusco L, et al. Severe hypovitaminosis D and secondary hyperparathyroidism in obese subjects submitted to Roux-en-Y gastric bypass and biliopancreatic diversion. Nutr Ther 2014; 32(3): 136–139.
9. Coupaye M, Rivière P, Breuil MCH, et al. Comparasion of nutritioanal status during the first year avers sleeve gastrectomy and Roux-en-Y gastric bypass. Obes Surg 2014; 24 : 276–283.
10. Doležalová K, Býma S, Fried M, Svačina Š, a kol. Bariatrická chirurgie a primární péče. 1. vydání. Praha: Axonite CZ 2012; 200.
11. Fried M, Hainer V, Basdevant A, et al. Interdisciplinary European guidelines on metabolic and bariatric surgery. Obes Facts 2008; 1(1): 52–59.
12. Fried M, Yumuk V, Oppert J, et al. Interdisciplinary European guidelines on metabolic and bariatric surgery. Obes Surg 2014; 24(1): 42–55.
13. de Lima KV, Costa MJ, Gonçalves Mda C, Sousa BS. Micronutrient deficiencies in the pre-bariatric surgery. Arq Bras Cir Dig. 2013; 26(Suppl 1): 63–66.
14. Gudzune KA, Huizinga MM, Chang HY, et al. Screening and diagnosis of micronutrient deficiencies Before and after bariatric surgery. Obes Surg 2013; 23(10): 1581–1589.
15. Hainer V. Základy klinické obezitologie. 2 vydání. Praha: Grada Publishing 2011.
16. Klick HB. Thiamine deficiency in the bariatric surgery patient a multidisciplinary challenge in the clinic and the community. Bariatric Times 2013; 10(1): 20–21.
17. Maeda SS, Borba VZC, Camargo MBR, et al. Recommendations of the Brazilian Society of Endocrinology and Metabology (SBEM) for the diagnosis and treatment of hypovitaminosis D. Arq Bras Endocrinol Metabol 2014; 58(5): 411–433.
18. Moizé V, Andreu A, Flores L, et al. Long-term dietary intake and nutritional deficiencies following sleeve gastrectomy or Roux-en-Y gastrin bypass in a Mediterranean population. J Acad Nutr Diet 2013; 113(3): 400–410.
19. Pech N, Meyer F, Lippert H, et al. Complications and nutrient deficiencies two years after sleeve gastrectomy. BMC Surg 2012, 12 : 13. doi:10.1186/1471-2482-12-13.
20. Pournaras DJ, le Roux CW. After bariatric surgery, what vitamins should be measured and what supplements should be given? Clin Endocrinol 2009; 71 : 322–325.
21. Ramos-Leví AM, Pérez-Ferre N, Sánchez-Pernaute A, et al. Severe vitamin A deficiency after malabsortive bariatric surgery. Nutr Hosp 2013; 28(4): 1337–1340.
22. Sakhaee K. Bariatric surgery and effects on calcium and bone metabolism. Clinic Rev Bone Miner Metab 2014; 12(4): 240–251.
23. Sawicka-Pierko A, Obuchowska I, Hady R, et al. Nutritional optic neuropathy following bariatric surgery. Videosurg Other Miniinvasive Tech 2014; 9(4): 662–666.
24. Svačina Š, a kol. Poruchy metabolismu a výživy. 1. vydání. Praha: Galén 2010.
25. Yousseif A, Emmanuel J, Karra E, et al. Differential effects of laparoscopic sleeve gastrectomy and laparoscopic gastric bypass on appetite, circulating acyl-ghrelin, peptide YY3-36 and active GLP-1 levels in non-diabetic humans. Obes Surg 2014; 24 : 241–252.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2016 Issue 2-
All articles in this issue
- Nutritional care in swallowing disorders
- Vertebroplasty and vertebral body stenting in treatment of osteoporotic vertebral fractures
- Trends in obesity and physical activity in Czech pre-schoolers between 2005 and 2015
- Knee joint problems in floorball goalkeepers
- Health risks of nutritional deficiencies and supplementation in patients after bariatric surgery
- Health risks of nutritional deficiencies and supplementation in patients after bariatric surgery
- Medical students main motivation is to help people – yet
- Preventing falls in the elderly – results of evaluation of systematic reviews
- The reasons for including migrants from third countries into the public health insurance
- Human enhancement
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Health risks of nutritional deficiencies and supplementation in patients after bariatric surgery
- Vertebroplasty and vertebral body stenting in treatment of osteoporotic vertebral fractures
- Preventing falls in the elderly – results of evaluation of systematic reviews
- Nutritional care in swallowing disorders
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

