-
Medical journals
- Career
Role praktických lékařů v podpoře neformální péče o seniory a osoby se zdravotním postižením z pohledu rodinných pečujících
Authors: K. Dobiášová 1,2; M. Kotrusová 1; J. Hošťálková 1
Authors‘ workplace: Univerzita Karlova v Praze, Fakulta sociálních věd, Institut sociologických studií, Ředitel: Mgr. Martin Hájek, Ph. D. 1; Univerzita Karlova v Praze, 1. LF, Ústav veřejného zdravotnictví a medicínského práva, Přednostka: MUDr. Mgr. Jolana Těšinová 2
Published in: Prakt. Lék. 2015; 95(4): 161-165
Category: Of different specialties
Overview
Článek se v kontextu zahraničních výzkumů a příkladů dobré praxe zabývá problémy neformálních rodinných pečujících o seniory a osoby se zdravotním postižením a klíčovou rolí praktického lékaře v podpoře rodinných pečovatelů v systému dlouhodobé zdravotně sociální péče v České republice. Opíráme se o výsledky kvalitativní případové studie založené na 30 face-to face polostrukturovaných rozhovorech s neformálními rodinnými pečujícími. Naše zjištění ukázala, že péče o závislého člena rodiny v domácím prostředí je mimořádně psychicky i fyzicky náročnou činností. K nepříznivé situaci rodinných pečovatelů často přispívá i nutnost omezit v důsledku péče pracovní činnost s následnými nepříznivými důsledky na finanční zabezpečení rodiny. Zejména v případě péče o seniory, kdy pečující sami jsou ve vyšším věku, dochází u některých pečujících k omezení sociálních sítí až sociálnímu vyloučení. Pečující osoby očekávají od praktických lékařů kromě poskytování zdravotní péče i podporu v oblasti informování o možnostech pomoci v rámci systému zdravotní a sociální péče, o možných sociálních dávkách a při obstarávání zdravotnických pomůcek. Zároveň si přejí být partnery praktickým lékařům a oceňují vstřícnou komunikaci a edukaci z jejich strany. Výzkum dále ukázal, že současné nastavení systému primární péče v České republice spolu s nedostatkem praktických lékařů vede v praxi k nerovnoměrné kvalitě poskytovaných služeb. Klíčová úloha praktických lékařů v propojování jak formální a neformální péče, tak i zdravotní a sociální péče zůstává v řadě případů nenaplněna.
Klíčová slova:
praktický lékař – primární péče – neformální péče – systém zdravotních a sociálních služeb v České republice – rodinní pečovateléÚVOD
Největší podíl dlouhodobé péče o chronicky nemocné vyššího věku a osoby trpící závažným zdravotním postižením zastávají nejbližší rodinní příslušníci, a to i v zemích s velmi dobře rozvinutou institucionální zdravotní a sociální péčí. Ve vyspělých zemích je až 80 % dlouhodobé péče v praxi poskytováno rodinou (21). Dle údajů mezinárodního výzkumného šetření The Survey of Health, Ageing and Retirement in Europe (SHARE) z roku 2011 využívá v České republice nějaký typ neformální péče 70 % osob starších 50 let (17). V souvislosti s globálním trendem stárnutí populace ve vyspělých zemích narůstá odborná pozornost věnovaná roli rodinných pečovatelů v systému dlouhodobé péče (15).
Za ideál péče o nesoběstačné jedince je v současné době považována tzv. sdílená a integrovaná péče, kdy se na poskytování péče různou mírou podílí rodina, stát (prostřednictvím institucí veřejného sektoru) a trh (21).
KOMPLEMENTARITA FORMÁLNÍ I NEFORMÁLNÍ PÉČE A ROLE PRAKTICKÉHO LÉKAŘE
Dlouhodobá péče o nesoběstačné osoby vysokého věku nebo osoby s vážným zdravotním postižením je zajišťována jak formálními (profesionálové), tak i neformálními poskytovateli (rodina, blízcí známí a dobrovolníci). Mezi charakterem obou zmíněných forem péče existují zásadní rozdíly. Zatímco formální pečovatelé poskytují především fyzickou a medicínskou péči, neformální vykonávají „zbytek“, tj. osobní péči a pomoc v domácnosti včetně poskytování emocionální podpory. Jak ukazují příklady dobré praxe z řady evropských zemí, ke spolupráci formálních a neformálních pečujících výrazně přispívá větší míra informování a edukace neformálních pečujících ze strany profesionálů (lékařů, zdravotních sester, sociálních pracovníků, úředníků na úrovni státní správy a samosprávy). Nezastupitelná je rovněž role terénních služeb (21).
Dle řady studií (5, 11) patří neformální pečovatelé a profesionální zdravotničtí a sociální pracovníci do zcela odlišných institucionálních systémů, které mají specifické nastavení a ideologie (schéma 1), což může působit problémy v komunikaci a vzájemné spolupráci. Na jedné straně stojí profesionál, například lékař, jako představitel formální péče, který ve své práci dodržuje jak určité medicínské postupy a principy typické pro povolání lékaře, tak pravidla fungování instituce, v níž působí. Na straně druhé máme domácího pečovatele, jeho rodinu, přátele, známé, kteří mohou mít o péči o závislého člena rodiny odlišné představy, často ovlivněné nedostatkem potřebných znalostí. Klíčovou úlohu zde sehrávají praktičtí lékaři, kteří by měli správně nasměrovat rodinné příslušníky pečující o nesoběstačné seniory nebo děti se zdravotním postižením k potřebným zdravotním, sociálním, příp. i jiným službám.
Schéma 1. Vztah mezi formální a neformální péčí (zdroj: autorky dle Carpentier 2012 a INTERLINKS project (Health systems and long-term care for older people in Europe) 2011 
CÍL A METODY
Cílem našeho článku je na základě empirického výzkumu identifikovat problémy neformálních rodinných pečujících v systému dlouhodobé zdravotně sociální péče o seniory a osoby se zdravotním postižením v České republice. V kontextu zahraničních zkušeností vysvětlíme klíčovou roli praktického lékaře v podpoře neformální péče a ukážeme, nakolik je tato role naplňována v praxi.
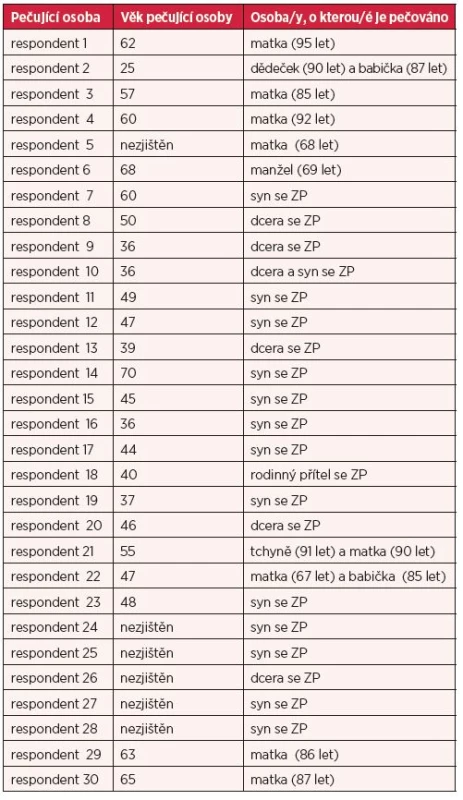
V článku čerpáme z kvalitativní případové studie postavené na polostrukturovaných hloubkových rozhovorech s neformálními rodinnými pečujícími (24). Celkem bylo realizováno 30 face-to face rozhovorů dle předem připraveného scénáře, který obsahoval základní tematické okruhy rozhovoru (8). Dotazování probíhalo ve dvou vlnách: 18 rozhovorů na podzim roku 2011 a zbývajících 12 na přelomu roku 2013/2014. Rozhovory trvaly 30–120 minut a všechny byly nahrávány, doslovně přepsány a následně analyzovány s využitím tematické analýzy (3). Cílovou skupinu výzkumu tvořili neformální pečující, tj. osoby, které pečovaly na dobrovolné bázi a nepobíraly za ni plat. Ve většině případů se jednalo o rodinné příslušníky a péče byla poskytována v domácím prostředí opečovávané osoby. Osobami, o které bylo pečováno, byly zdravotně handicapované děti různého věku (autisté, s tělesným handicapem, smyslovým postižením atp.) nebo částečně či plně nesoběstační senioři starší 65 let s potřebou péče alespoň 4 hodiny týdně (16). Z 30 dotázaných (tab. 1) pečovalo deset respondentů o seniora a 20 o osobu se zdravotním postižením (v dětském i dospělém věku). Většina dotázaných byly ženy, v jediném případě byl respondentem muž, což odpovídá skutečnosti, že poskytování neformální péče je silně genderově nevyvážené (16, 21). Někteří respondenti pečovali zároveň o dvě osoby.
VÝSLEDKY
Výsledky výzkumu ukázaly, že v našich podmínkách má péče o závislého člena rodiny v domácím prostředí poměrně malou podporu ze strany státu a jeho institucí. Domácí pečovatelé se necítí dostatečně ohodnoceni – finančně ani morálně. V souladu s výsledky zahraničních i tuzemských výzkumů (1, 6, 14, 21) lze konstatovat, že poskytování péče osobě s vážným zdravotním postižením nebo vysokým stupněm nesoběstačnosti z důvodu vysokého věku s sebou nese vysoké nároky na osobu pečovatele a výrazně ovlivňuje kvalitu jeho života. Náročná péče má negativní dopady na řadu oblastí života pečujících (schéma 2). Rozhodnutí pečovat je často provázeno nutností přerušení pracovních aktivit s následkem snížení nebo omezení rodinných financí. Intenzivní péče může vést rovněž k přerušení sociálních kontaktů až sociálnímu vyloučení, a to zejména v případě, kdy je pečující sám, bez zázemí širší rodiny. „Jednak teda vopravdu jste uzavřená doma, takže to je takový náročný. Navíc tady žiju sama. Vlastně nemám se s kým vystřídat a podobně.“ (respondent 5). Většina respondentů námi realizovaného výzkumu také potvrdila, že péče o nesoběstačného seniora nebo dítě s vážným zdravotním postižením je mimořádně fyzicky i psychicky náročnou činností. „Jako je někdy člověk utahaný, že to na něho dolehne, že už dál nemůže.“ (respondent 20).
Schéma 2. Dopady intenzivní péče na rodinné (neformální) pečovatele (zdroj: Supporting carers: An action guide for general practiotioners and their teams) 
Dle dat OECD je mezi pečovateli o 20 % vyšší výskyt psychických problémů než mezi těmi, kteří o své blízké nepečují. Ohroženi jsou zejména ti, kteří poskytují péči více než 20 hodin týdně (6). „No já jsem se nedávno složila, takže jsem už 3 týdny na antidepresivech. Ale nikdy jsem neměla žádný problém, ale přesně vlastně asi to souvisí, protože s paní doktorkou jsme o tom mluvili a já říkala, že jsem vždycky čekala, kdy dojde k takové situaci, protože mi bylo jasné, že ten dlouhotrvající stres nejde přežít bez následků.“ (respondent 26).
Z titulu intenzivní péče o nesoběstačnou osobu lze očekávat postupné zhoršování zdravotního stavu pečovatele. „Takže teď využívám doktory. Teprve teď mě všechno dohnalo” (respondent 19). Někteří pečovatelé odkládají návštěvu lékaře v případě řešení svých zdravotních obtíží, protože je pro ně obtížné zajistit péči v době jejich nepřítomnosti. Řada z dotázaných osob navíc předřazovala potřeby opečovávané osoby svým vlastním potřebám a osobní pohodě. Podobné zkušenosti ukazují i četné zahraniční studie (4, 7, 9). Pečující osoby také nemají čas pro svou vlastní psychickou a fyzickou regeneraci. „Protože opravdu za těch 8 let, co máme syna, jsme byli asi tak dvakrát v kině, večer neexistuje si jít někam sednout, zatancovat si … člověk pak opravdu nemá pro sebe žádný čas.“ (respondent 19).
Velmi často se náročnost péče promítá do vztahových problémů (v partnerství či manželství, mezi rodiči a dětmi či vztahy mezi sourozenci). V některých případech bývá konfliktní i samotný vztah mezi pečujícím a opečovávanou osobou. „Je tu i určitá zatvrzelost maminky, ale to asi je taky projevem tý nemoci, ale je to těžké.“ (respondent 21).
Harding et al. (9) uvádějí jako jeden ze závažných problémů provázejících dlouhodobou péči i pocity nejistoty a úzkosti z toho, co nastane v budoucnu. Také v našem kvalitativním šetření pečující uváděli úzkosti spojené s vývojem zdravotního stavu opečovávané osoby, s jejich budoucím začlením do společnosti, s budoucí finanční situací atd.
Dle zahraničních studií by měl praktický lékař fungovat nejen jako „obhájce” zájmů svého pacienta (13), ale také by měl věnovat pozornost rodinným pečovatelům, kteří jsou sami vzhledem k psychické i fyzické zátěži spojené s poskytováním náročné osobní péče tzv. „skrytými pacienty” (23).
Jak upozorňuje britský národní program nazvaný „Recognised, valued and supported: next steps for the carers strategy” z roku 2010, většině nemocí pečujících osob lze předejít nebo alespoň minimalizovat jejich dopad pomocí včasných intervencí. Podpora pečovatelů tak ve Velké Británii spadá do klíčové agendy primární péče. Příručka „Supporting carers: An action guide for general practiotioners and their teams” (19) věnovaná podpoře neformálních (rodinných) pečovatelů ze strany praktických lékařů uvádí nejčastější potřeby rodinných pečovatelů: vyslechnutí a emocionální podpora, dostatek informací, adekvátní a dostupná zdravotní péče pro opečovávanou osobu, řešení finančních záležitostí spojených s poskytováním péče a zdravotní péče pro rodinného pečovatele (19). Pečující osoby však nejsou homogenní skupinou a jejich potřeby jsou rozdílné dle toho, zda pečují o seniora, a často jsou samy již ve vyšším věku, či o dítě se zdravotním postižením. To, co funguje v případě jedné rodiny, nemusí být vhodným řešením pro jinou (4). Praktický lékař by měl v první řadě identifikovat problémové oblasti pečovatelů, poskytnout jim potřebnou léčbu, pokud je to možné, případně je dále nasměrovat k příslušným zdravotním, sociálním a dobrovolnickým službám (19) (schéma 3).
Schéma 3. Klíčové postavení praktických lékařů v koordinaci zdravotních a sociálních služeb (zdroj: The world health report 2008: primary health care now more than ever, 2008; autorkami upraveno) 
Výsledky zahraničních výzkumů (4, 13) však poukazují na to, že i když si praktičtí lékaři uvědomují problémy neformálních pečovatelů, většina z nich jim neposkytuje žádné služby. Jako hlavní důvody praktičtí lékaři uvádějí nedostatek času a potřebných finančních zdrojů, v menší míře pak nedostatek znalostí o potřebách pečovatelů a dostupných službách jim určených. Jednou z překážek také je, jak identifikovat pečující osobu, protože může být registrována u jiného lékaře než opečovávaná osoba. Příkladem dobré praxe může být speciální školící program pro praktické lékaře zaměřený na potřeby pečovatelů a způsoby jak tyto potřeby naplnit (13).
Praktický lékař by měl vědomě budovat partnerství s rodinným pečovatelem, protože on je tím, kdo zná nejlépe celkový zdravotní stav, ale i rodinné zázemí svých pa-cientů (19). Námi dotázaní neformální pečovatelé chtějí být partnerem při poskytování péče svým závislým rodinným příslušníkům. V praxi se však setkávají spíše s tím, že profesionálními pracovníky nejsou dostatečně respektováni. „Moje zkušenost je, že mě jako rodiče nikdy nebrali tak vážně, jako když ty odborníci, ty respektive kolegové spolu jednali, projednali přesně plán, bavili se a pak to klaplo. Ale pokud jsem já jako rodič něco žádala, nikdy mě nikdo nebral vážně, nikdy.“ (respondent 12). K podobným výsledkům docházejí i zahraniční výzkumy, které ukazují, že i když zdravotníci považují spolupráci s rodinnými příslušníky opečovávané osoby za mimořádně důležitou, často je vztah mezi nimi a rodinným pečovatelem povrchní, formální a vynucený (18).
Z perspektivy rodinných pečovatelů v našem výzkumu i v zahraničních studiích (9) se ukazuje být problémem ve vzájemném vztahu pečujících a lékařů nedostatečná komunikace zejména o povaze a průběhu onemocnění opečovávané osoby. „Praktická doktorka poslechla babičku, zběžně ji prohlédla bez jakéhokoliv dotazu, téměř nic nám neřekla, předepsala jí antibiotika a šly jsme.“ (respondent 30).
Na druhé straně Cherlin a jeho kolegové (10) poukazují na existenci určitých bariér v přijímání informací poskytovaných lékaři neformálním pečovatelům. Zejména u těch, kteří pečují o osoby se závažnou diagnózou, se může jednat o neschopnost, neochotu, případně i odmítání poskytovaných informací. Nedostatečná komunikace s pečujícím může vyústit až ke vzniku nedůvěry v lékařovy odborné znalosti. „O autismu moc neví, ona mu na to nepřišla. Mně se zdá, že ty praktikové to nějak nepoznají, protože já jsem ji upozorňovala, že se mi něco nezdá.“ (respondent 19).
Praktičtí lékaři by měli sehrávat stěžejní roli v koordinaci různých typů zdravotních a sociálních služeb v rámci komunity i mimo ni (20) (schéma 3).
Proto by v rámci otevřené a vstřícné komunikace měli být schopni poskytovat relevantní informace rovněž o sociálních dávkách, navazujících zdravotnických a sociálních službách, podpůrných a svépomocných aktivitách, případně o možnostech vzdělávání a tréninku pro pečující (19). Také vzdělávací program v oboru všeobecné praktické lékařství uvádí, že by praktický lékař měl „umět poradit pacientům v záležitostech zdravotních i sociálních“ (22). S výše zmíněnými požadavky se shoduje i očekávání většiny dotázaných pečujících: „Kdyby existovali, když jednou se tohle stane, tak dětskej lékař, kterej okamžitě vám dal číslo na nějakou takovouhle záchrannou síť. Tohle si myslím, že by byla přiměřená adekvátní péče, kterou takováhle rodina potřebuje, který se stane to, že se jí narodí handicapovaný dítě.“ (respondent 17).
V praxi existují mezi jednotlivými praktickými lékaři v informování pacientů a jejich rodin velké rozdíly.
„Ta doktorka N. se vlastně sama nabídla ten příspěvek na péči, to ona chtěla zprostředkovat, ona to všechno ví. Ten kontakt na Červený kříž kvůli té pečovatelce máme také od ní.“ (respondent 29).
„Lékaři se neměli k ničemu, abych vám pravdu řekla, aby nás poučili. My jsme nevěděli ani, že může dostat příspěvek. My jsme kolik let byli bez příspěvku pro něj.“ (respondent 14).
Možnou příčinou nedostatečného informování pacientů a jejich rodin může být i skutečnost, že někteří praktičtí lékaři v České republice mají na ošetření jednoho pacienta cca 10–15 minut (1, 12). Nedostatek času spolu s nedostatkem praktických lékařů a lékařů pro děti a dorost v některých regionech (Středočeský, Pardubický, Ústecký) (1) může vést i k nízkému podílu návštěv praktických lékařů u pacientů v jejich domácím prostředí. V roce 2013 bylo pouhé 2,1 % vyšetření provedeno v návštěvní službě (1). Tato skutečnost komplikuje řadě rodinných pečujících již tak obtížnou životní situaci.
„Paní doktorka nebyla přístupná. Takže se tam mohlo jít maximálně vyzvednout recepty a jinak nic. Když bylo nejhůř, tak jsme ji tam (maminku, pozn. autorek) se zápalem plic doslova dovlekly.“ (respondent 21).
Může dojít k situaci, kdy je osoba závislá na péči nucena změnit praktického lékaře (např. z důvodu přestěhování se ke svým blízkým) a hledání nového nemusí být jednoduché. Jedním z důvodů může být výše zmíněný nedostatek praktických lékařů, ale v některých případech i jejich ne-ochota zaregistrovat „nákladnější“ pacienty se závažnějšími zdravotními obtížemi. To snižuje možnost pacienta změnit praktického lékaře v případě nespokojenosti, jak to umožňuje zákon (25).
„Vlastně nikdo z obvodních lékařů ji nechtěl přijmout. Byly to nejrůznější výmluvy, já nevím přesně důvod, jako zřejmě, že ty staré osoby vyžadují větší péči, nebo já nevím. Oni mi všichni říkali, že jsou plní a že ne atd., takže tehdy jsem chodila od dveří ke dveřím a nešlo to.“ (respondent 5).
Péči o nesoběstačné členy rodiny mohou pečujícím usnadnit také různé zdravotnické pomůcky nebo speciální zařízení. Zdravotní pojišťovny zcela nebo částečně proplácejí pomůcky definované v zákoně (25). Některé typy pomůcek však může předepsat pouze odborný lékař – neurolog, ortoped či rehabilitační lékař. To v praxi znamená pro řadu pečujících další komplikaci, kdy musí kvůli předepsání pomůcky absolvovat s opečovávanou osobou návštěvu lékaře, který ji často ani nemá v péči. „A vím, že třeba pomůcky jako chodítko můžou být na předpis a můžou bejt v podstatě úplně zdarma. Ale musí je předepsat ortoped, jako praktický lékař je předepsat nemůže.” (respondent 2).
Další překážkou jsou opatření zdravotních pojišťoven regulující náklady na zdravotnické potřeby. Ty mohou vést k narušení vztahu mezi pacientem, jeho rodinou a lékařem. „No, tak s neurologií pro dospělé jsme měli problémy. Tam spíš šlo o to, že jsme potřebovali napsat vozík, tak se proti tomu bránila. Pak jsme potřebovali opravu vozíku, taky se bránila, takže na základě toho jsme se domluvili, že spolupráci skončíme.“ (respondent 25).
I přes identifikované problémy systému primární péče ve vztahu k neformálním pečujícím, byla řada dotázaných rodinných pečovatelů s poskytovanou péčí a přístupem praktických lékařů spokojena. „Je to o lidech, ten nový pan doktor je velice vstřícný, ochotný, navštěvuje maminku a velice nám pomohl.“ (respondent 21).
„Doktorka se k tomu staví velice zodpovědně a nebere to, jakože to bolí, ale opravdu se snaží najít něco, co by jí od tý bolesti ulevilo.” (respondent 2).
DISKUZE A ZÁVĚR
Role praktického lékaře očima pečujících osob se ukázala v dlouhodobé péči o seniory a osoby se zdravotním postižením jako klíčová. V mnoha zahraničních i tuzemských studiích preferovaný celostní přístup praktických lékařů k pacientům včetně poskytování komplexních informací může výrazným způsobem přispět k podpoře neformální rodinné péče jako alternativy péče v institucích.
Pečující osoby očekávají od praktických lékařů kromě samotného poskytování zdravotní péče i podporu v oblasti informování o možnostech pomoci v rámci systému zdravotní a sociální péče, o možných sociálních dávkách a při obstarávání zdravotnických pomůcek. Zároveň si přejí být partnery praktickým lékařům a oceňují vstřícnou komunikaci a edukaci z jejich strany. Výzkum identifikoval řadu neuralgických bodů v nastavení systému primární péče v České republice, které jsou příčinou nedostatečného využívání potenciálu praktických lékařů v podpoře neformální péče.
Článek vznikl v rámci projektu PRVOUK ISS P 17 a specifického vysokoškolského výzkumu UK č. 260 232.
Střet zájmů: žádný.
ADRESA PRO KORESPONDENCI:
Mgr. Karolína Dobiášová
Fakulta sociálních věd, Institut sociologických studií
U Kříže 8, 158 00 Praha 5 – Jinonice
e-mail: karolina.dobiasova@fsv.cuni.cz
Sources
1. ÚZIS. Aktuální informace č. 16 [online] Praha: UZIS 2014 [cit. 2014 -11-20]. Dostupný z: http://www.uzis.cz/rychle-informace/aktualni-informace.
2. Bareš P, Dobiášová K, Geissler H, a kol. Analýza potřeb a nabídky sociálních služeb na území hlavního města Prahy. Závěrečná zpráva projektu. CESES FSV UK 2012 [online] Portál pro sociální oblast města Prahy [citováno 2013-08-23] Dostupný z: http://socialni.praha.eu/public/41/de/fe/1371068_246848_pss_zav_zprava.pdf.
3. Braun V, Clarke V. Using thematic analysis in psychology. Qual Res Psychol 2006; 3(2): 77–101.
4. Carduff E, Finucane A, Kendall M, et al. Understanding the barriers to identifying carers of people with advanced illness in primary care: triangulating three data sources. BMC Fam Pract 2014; 48(1): 1–10.
5. Carpentier N. Caregiver identity as a useful concept for understanding the linkage between formal and informal care systems: a case study. Sociology Mind 2012; 2(1): 41–49. [cit. 2014-09-23]. Dostupné z: http://www.scirp.org/journal/PaperDownload.aspx?DOI=10.4236/sm.2012.21005.
6. Colombo F, et al. Help wanted? Providing and paying for Long-Term Care [online]. OECD Health Policy Studies, OECD Publishing, 2011 [cit. 2013-08-20] Dostupný z: http://dx.doi.org/10.1787/9789264097759-en.
7. Essue BM, Jowsey T, Jeon YH, et al. Informal care and the self-management partnership: implications for Australian health policy and practice. Aus Health Rev, 2010, 34(4): 414–422.
8. Flick, U. An introduction to qualitative research. London: SAGE Publications 2009.
9. Harding R, Epiphaniou E, Hamilton D, et al. What are the perceived needs and challenges of informal caregivers in home cancer palliative care? Qualitative data to construct a feasible psycho-educational intervention. Support Care Cancer 2012; 20(9): 1975–1982.
10. Cherlin E, Fried T, Prigerson HG, et al. Communication between physicians and family caregivers about care at the end of life: When do discussions occur and what is said? J Palliat Med 2005; 8(6): 1176–1185.
11. INTERLINKS Project. Health systems and long-term care for older people in Europe – Modelling the INTERfaces and LINKS between prevention, rehabilitation, quality of services and informal care [on line]. 2011-10-14 [cit. 2014-10-20]. Dostupný z: http://interlinks.euro.centre.org/project.
12. Janečková H, Hnilicová H. Úvod do veřejného zdravotnictví. Praha: Portál 2009.
13. Jones R, Mackenzie A, Greenwood N, et al. General practitioners, primary care and support for carers in England: can training make a difference? Health Soc Care Community, 2012; 20(2): 128–136.
14. Kotrusová M, Dobiášová K, Hoštálková J. Role rodinných pečovatelů v systému sociální a zdravotní péče. Fórum sociální politiky 2013; 6 : 10–20.
15. Lévesque L, Ducharme F, Caron C, et al. A partnership approach to service needs assessment with family caregivers of an aging relative living at home: A qualitative analysis of the experiences of caregivers and practitioners. Int J Nurs Stud 2010; 47(7): 876–887.
16. Mestheneos E, Triantafillou J. Supporting family carers of older people in Europe – the pan-European background. Hamburg: EUROFAMCARE-consortium 2005.
17. Ruppanner L, Bostean G. Who cares? Caregiver well-being in Europe. Eur Sociol Rev 2014; 30(5): 655–669.
18. Salin S, Kaunonen M, Åstedt-Kurki P. Nurses’ perceptions of their relationships with informal carers in institutional respite care for older people. Nurs Res Pract 2013; 1–9. Dostupné z: http://dx.doi.org/10.1155/2013/967084. [cit. 2015-03-26].
19. The Princess Royal Trust for Carers and Royal College of General Practitioners. Supporting Carers: An action guide for general practitioners and their teams [on line]. 2nd ed. London 2011 [cit. 2014-04-10]. Dostupný z: http://www.rcgp.org.uk/~/media/Files/CIRC/Carers/Carers-Action-Guide.ashx.
20. WHO. The world health report 2008: primary health care now more than ever [online]. Geneva: World Health Organization 2008 [cit. 2014 -11-20]. Dostupný z: http://www.who.int/whr/2008/en/.
21. Triantafillou J, Naiditch M, Repkova K, et al. Informal care in the long-term care system. European overview paper. [on line] Project Interlinks. Athesn/Vienna, 2010 [citováno 2013-07-23] Dostupný z: http://interlinks.euro.centre.org/sites/default/files/WP5_Overview_FINAL_04_11.pdf.
22. Ministerstvo zdravotnictví ČR. Vzdělávací program v oboru Všeobecné praktické lékařství. Věstník 2009_Částka 4 [online] [cit. 2014 -11-20]. Dostupný z: http://www.mzcr.cz/Odbornik/dokumenty/lekari_2406_1740_3.html.
23. Wiley S. Who cares for family and friends? Providing palliative care at home teams. Nursing monograph 1998 [online]. Dostupný z: http://www.clininfo.health.nsw.gov.au/hospolic/stvincents/stvin98/a2.html.gov.au/hospolic/stvincents/stvin98/a2.html [cit. 2014-10-30]
24. Yin, R. A. Case study research. Design and methods. California: Sage Publications 2014.
25. Poslanecká sněmovna Parlamentu ČR. Zákon č. 48/1997 Sb., o veřejném zdravotním pojištění. Dostupné z: http://portal.gov.cz/app/zakony/zakon.jsp?page=0&nr=48~2F1997&rpp=15#seznam.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2015 Issue 4-
All articles in this issue
- Prevalence kouření v populaci českých dětí
- Perkutánní vertebroplastika – možný způsob řešení osteoporotických fraktur obratlů u seniorů
- Výsledky chirurgické léčby syndromu karpálního tunelu – objektivní a subjektivní hodnocení
- Role praktických lékařů v podpoře neformální péče o seniory a osoby se zdravotním postižením z pohledu rodinných pečujících
- Strava v prevenci Parkinsonovy choroby
- Očkování zdravotnických pracovníků proti hepatitidě B – příklady kazuistik po poranění ostrým kontaminovaným předmětem
- Prekancerózy a nádory kůže v ordinaci praktického lékaře
- Profesionální mykóza v obličeji
- Výjimečný porod z mimoděložního těhotenství – historická kazuistika
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Očkování zdravotnických pracovníků proti hepatitidě B – příklady kazuistik po poranění ostrým kontaminovaným předmětem
- Výjimečný porod z mimoděložního těhotenství – historická kazuistika
- Perkutánní vertebroplastika – možný způsob řešení osteoporotických fraktur obratlů u seniorů
- Profesionální mykóza v obličeji
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career