-
Medical journals
- Career
Posttraumatická stresová porucha
: K. Látalová; J. Praško; D. Kamarádová; A. Sandoval; D. Jelenová; P. Havlíková; M. Černá
: Klinika psychiatrie ; Přednosta: prof. MUDr. Ján Praško, CSc. ; Lékařská fakulta Univerzity Palackého v Olomouci a Fakultní nemocnice Olomouc
: Prakt. Lék. 2014; 94(4): 172-176
: Reviews
Posttraumatickou stresovou poruchu řadíme do skupiny úzkostných poruch. Jejímu rozvoji předchází prožití stresové události nebo situace mimořádně ohrožující či katastrofické povahy. Porucha je častější u žen, osob bez partnera, handicapovaných a sociálně izolovaných. Jednoznačná neurobiologická hypotéza nebyla dosud stanovena. Velká pozornost je však věnována změnám na úrovni hypotalamo-hypofýzo-nadledvinové osy. Pro PTSD jsou v klinickém obrazu typické vracející se vtíravé vzpomínky, které se objevují ve formě flashbacků nebo nočních můr. Průběh bývá obvykle kolísavý, u většiny pacientů s časem dojde k ústupu symptomatiky. Její léčba je často komplikována komorbiditami. V léčbě se jako účinná ukázala být antidepresiva ze skupiny selektivních inhibitorů zpětného vychytávání serotoninu (SSRI), tricyklická antidepresiva, thymoprofylaktika a antipsychotika. Přechodně je možné podávat anxiolytika. Z psychoterapeutických přístupů je nejvíce důkazů o účinnosti kognitivně behaviorální terapie. Řada pacientů profituje z kombinace obou léčebných přístupů.
Klíčová slova:
stres – trauma – PTSD – úzkostné poruchy – terapie – antidepresiva – kognitivně-behaviorální terapieÚvod
Posttraumatická stresová porucha (PTSD) je úzkostná porucha, jejímuž rozvoji typicky předchází stresující, emočně těžká událost, která svou závažností přesahuje obvyklou lidskou zkušenost (např. autohavárie, přepadení, znásilnění apod.). Tato porucha začíná jako protrahovaná nebo opožděná odpověď na stresovou událost nebo situaci mimořádně ohrožující nebo katastrofické povahy. Důležité je, že tato událost či situace by způsobila silné rozrušení téměř u každého. Ani v naší klidné části světa, kde nejsme často vystavováni přímému nebezpečí, nejsme před náhlými traumatizujícími událostmi plně chráněni a u řady lidí k rozvoji PTSD dochází. Predisponujícími faktory, které pravděpodobně zvyšují riziko rozvoje PTSD, jsou nutkavé a astenické osobnostní rysy nebo nějaký typ úzkostné poruchy v anamnéze. Samotné však pro rozvoj poruchy nestačí. Další faktory, které přispívají k větší vulnerabilitě pro vznik PTSD se zkoumají, ale nejsou dosud zcela jasné. Část je patrně vrozená, jiné se týkají reaktivity získané v dětství. Je však zřejmé, že zážitek traumatu neznamená automaticky rozvoj PTSD. Pokud se porucha rozvine, může probíhat po různě dlouhou dobu a může být různé hloubky. Faktorů, které to mohou ovlivňovat, je řada (např. komorbidní deprese, věk, stav) (12).
EPIDEMIOLOGIE
Prevalence PTSD se liší mezi pohlavími. Mezi jednotlivými typy traumatu existují rozdíly, obecně lze však říci, že obecně je však PTSD častější u žen (5). Roční prevalence v Evropě se udává mezi 0,92–1,3 % (20). Posttraumatická stresová porucha může vzniknout v každém věku, ohroženější skupinou jsou však mladší lidé, kteří jsou častěji vystaveny traumatickým zážitkům. Porucha obvykle postihuje svobodné, rozvedené, ovdovělé, ekonomicky handicapované anebo sociálně izolované. Nejtypičtějšími traumaty u mužů jsou válečné zážitky a autonehody, u žen znásilnění.
ETIOPATOGENEZE
Navzdory mnoha výzkumům a relativně častému zastoupení PTSD v populaci není etiopatogeneze do této doby plně objasněna. Původní snahy identifikovat neurobiologické markery vycházely z předpokladu, že abnormality vznikly de novo jako důsledek expozice. V některých případech se ale u PTSD pacientů mohlo stát, že příznaky již existovaly a představovaly funkčně spící patologii, která byla spuštěna traumatem. Výzkum se tedy zaměřil na faktory, které by mohly modulovat neurobiologické důsledky, a to včetně genetických faktorů, faktorů pohlaví, předcházejících traumat, raného vývoje v době expozice traumatu nebo fyzického poškození (včetně poranění mozku) v době traumatu. Jsou také zkoumány protektivní faktory PTSD.
Kromě prožité traumatické události se na jejím rozvoji podílí i genetická komponenta. Z neurobiologického hlediska je pravděpodobná role hned několika systémů. Změny byly pozorovány na úrovni noradrenergního a opiátového systému a na úrovni HPA osy (hypotalamus-hypofýza-nadledviny). Byly popsány také změny aktivity autonomního nervového systému a spánkové architektury (19).
Kromě biologických změn hrají významnou roli i predisponující psychosociální faktory (typ výchovy, život v partnerství apod.). Svou roli hrají i události, které následovaly po prožití traumatické události. Společné prožití traumatu (např. povodně či požáru) zlepšuje schopnost se s traumatem vypořádat. Toto pravidlo neplatí v případě, že člověk cítí za událost vinu. Dalšími faktory jsou míra ohrožení v životě, přítomnost tělesného zranění, kognitivní a afektivní reakce.
Další modely byly vytvořeny na základě chápání poruchy jednotlivými terapeutickými přístupy. Podle psychoanalytického modelu aktivuje traumatická událost dříve skryté, ale do té doby nevyřešené vnitřní konflikty. Člověk trpící PTSD poté aktivuje obranné mechanismy popření, potlačení a přenesení afektu. Může se objevit regrese. Tyto mechanismy mají za cíl vyhnutí se stresové reakci, což krátkodobě snižuje negativní emoce. Pacienti potom mají ze svého onemocnění sekundární zisky, které poruchu posilují. Jiný analytický pohled klade důraz na kognitivní (myšlenkové) aspekty traumatu. Traumatická událost je pro mysl člověka velmi neobvyklá a je obtížné ji integrovat do běžných myšlenkových schémat. To vede k její disociaci „odpojení od vědomí“. Pozdější znovurozpomínání na událost nebo flashbacky jsou pak interpretovány buď jako pokus organismu o integraci traumatu, nebo jako selhání obranných mechanismů. Disociace není specifická jen pro PTSD, ale hraje roli i u jiných úzkostných či afektivních poruch (9, 16).
Jiným modelem je behaviorální model, který pracuje s pojmy, jakými jsou podmíněný a nepodmíněný podnět a podmíněná a nepodmíněná reakce. Ten hovoří o dvou fázích rozvoje poruchy. V první fázi jsou trauma (nepodmíněný podnět) a jeho okolnosti (podmíněný podnět) pomocí klasického podmiňování asociovány s úzkostnou reakcí. Vzhledem k silné stresové reakci, kterou nepodmíněný podnět (trauma) vyvolal, jsou pak i neškodné okolnosti traumatu při jejich znovuobjevení spojeny se stresovou reakcí. Ve druhé fázi rozvoje poruchy se uplatňuje operantní podmiňování a pacient rozvíjí vyhýbavé chování na podmíněný i nepodmíněný reflex.
Kognitivní model opět klade důraz na myšlenkové zpracování. Dle tohoto modelu nejsou osoby trpící PTSD schopny kognitivně a emočně trauma zpracovat (6). Toto nedostatečné zpracování vede k tomu, že prožívání stresu pokračuje v automatických myšlenkách (vzpomínkách), kterým se trpící lidé snaží různými mechanismy uniknout. Postižení se rovněž snaží zablokovat vzpomínky na trauma (13). Mluvíme o kognitivním vyhýbání. Selektivní zaměření pozornosti na zúzkostňující podněty postupně rozšiřuje počet spouštěčů úzkostné reakce.
DIAGNOSTIKA
Pro PTSD je typické epizodické znovuoživování traumatu v neodbytných vzpomínkách, tyto vzpomínky nazýváme „flasbacky“. Klinický obraz je však bohatší. Obecně lze příznaky rozdělit do čtyř hlavních skupin: 1. vtíravé vzpomínky a sny, 2. ztráta prožívání pozitivních emocí, 3. vyhýbání se a 4. zvýšená psychická a tělesná vzrušivost. S uvedenými příznaky je obvykle spojena úzkost a deprese. Vyskytují se i suicidální myšlenky či ideace. Diagnostická kritéria dle 10. revize Mezinárodní klasifikace nemocí (10) jsou uvedena v tabulce 1.
1. Diagnostická kritéria MKN-10 pro posttraumatickou stresovou poruchu (1996) 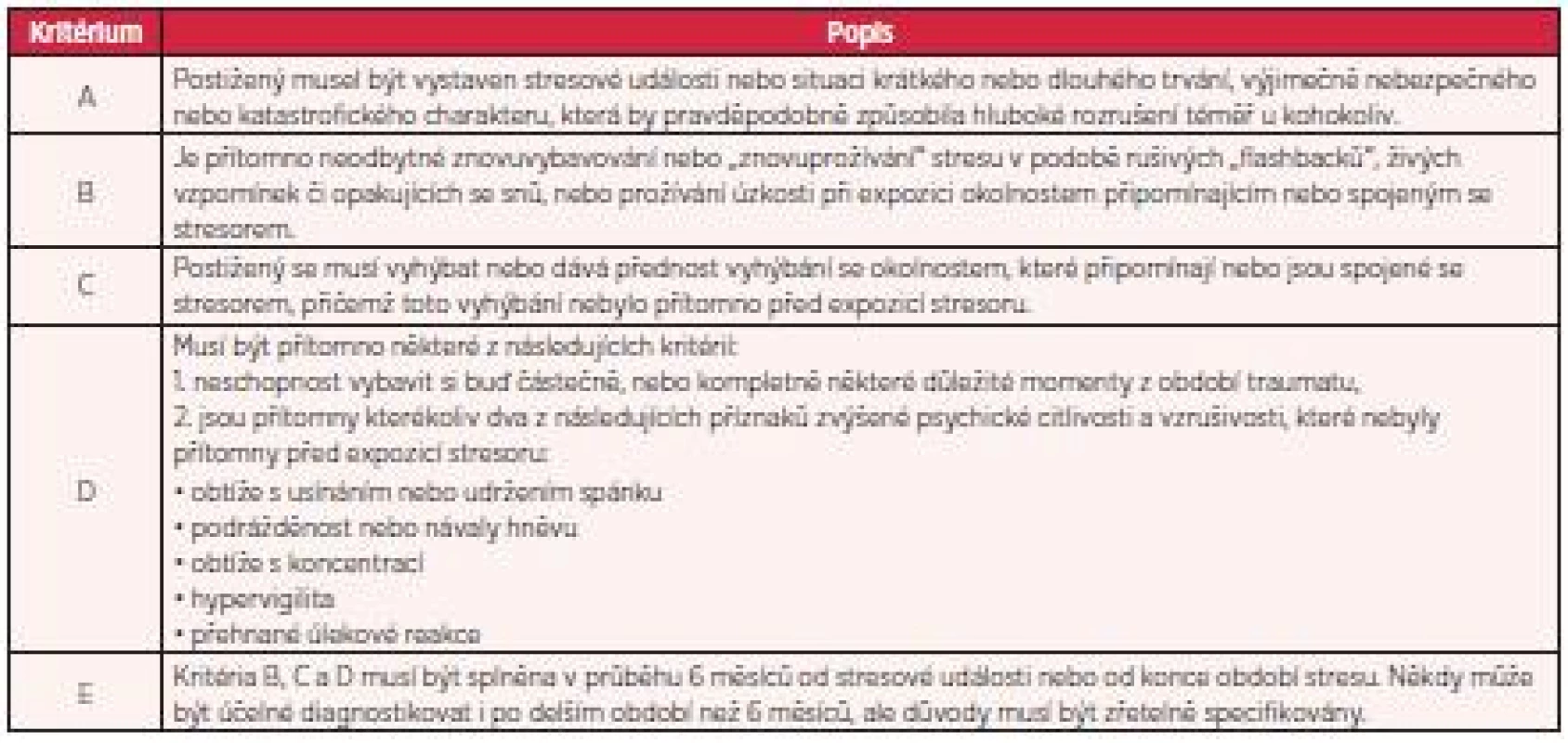
DIFERENCIÁLNÍ DIAGNÓZA
Podobně jako u jiných poruch neurotického a úzkostného spektra je i v případě PTSD nezbytná řádná diferenciální diagnostika. Příznaky lze snadno přehlédnout nebo zaměnit za příznaky jiné úzkostné poruchy nebo poruchy osobnosti. Lékař by měl o možnosti PTSD uvažovat vždy, když vyšetřuje pacienta s jinou úzkostnou poruchou, závislostí na návykových látkách, chronickou bolestí a depresivní poruchou. Hlavní diagnózy, které je třeba diferenciálně diagnosticky zvažovat, jsou shrnuty v tabulce 2.
2. Diferenciální diagnóza PTSD 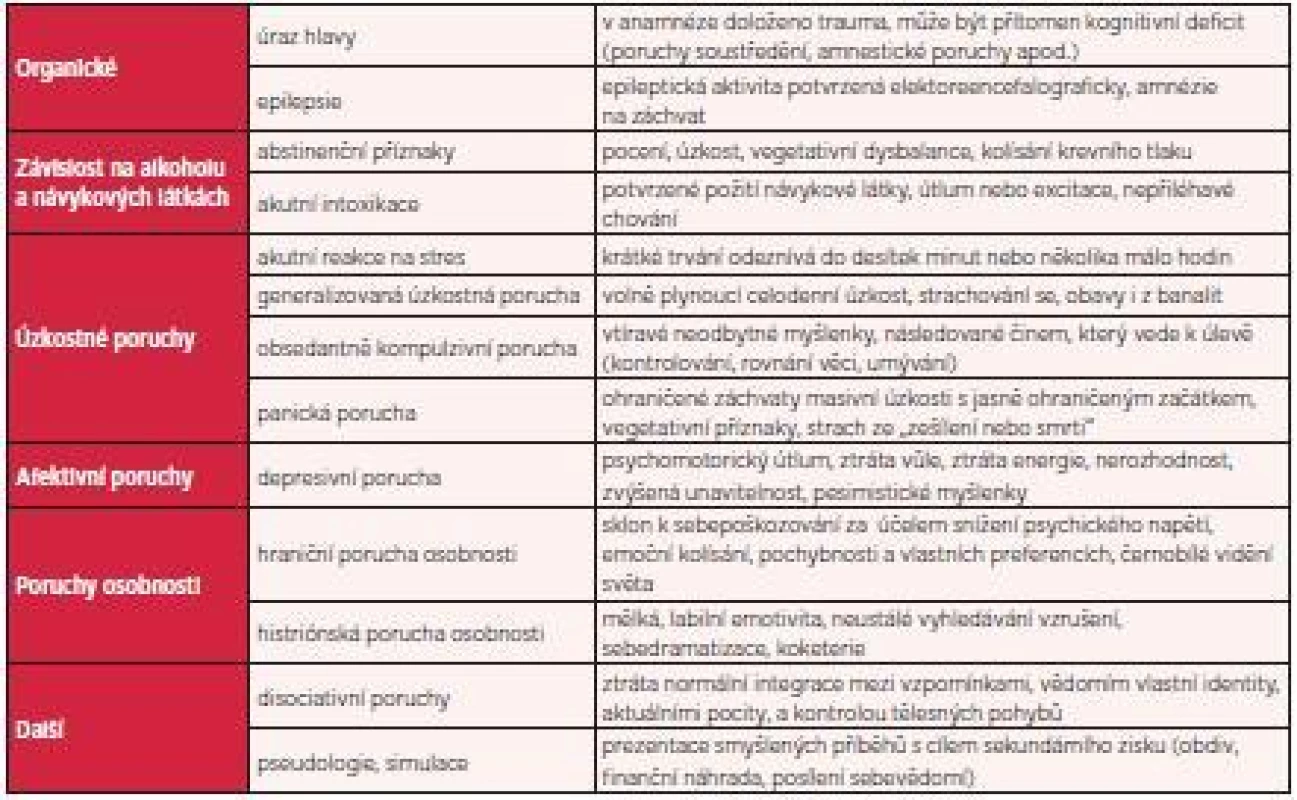
KOMORBIDITA
V případě PTSD jsou komorbidní poruchy časté. Nejčastější je komorbidita s depresivní poruchou, užíváním návykových látek, komorbidita s jinou úzkostnou poruchou a poruchami osobnosti (4).
PRŮBĚH
Posttraumatická stresová porucha může mít různý průběh. Obvykle bývá kolísavý. Spontánně se časem uzdraví kolem 30 % pacientů, u 40 % přetrvávají mírné příznaky, asi u 20 % dojde sice ke zlepšení, ale přetrvávají středně závažné příznaky, a asi u 10 % vůbec ke zlepšení nedojde nebo se dokonce zhorší (3). Asi u 39 % pacientů má PTSD chronický průběh (18). Různá může být i doba mezi prožitým traumatem a rozvojem onemocnění. Rozvoj PTSD nastává u 96,5 % pacientů do 3 měsíců od prožití traumatu (18). Výrazně více jsou ohroženi lidé, kteří v době traumatické události trpěli již nějakou ztrátou a kterým chyběla podpora. Lepší prognóza bývá u pacientů bez latence nebo s krátkou latencí objevení se příznaků po traumatické události, také u pacientů s dobrým premorbidním fungováním a silnou sociální podporou. Prognózu zhoršuje přítomnost premorbidní psychické poruchy (např. poruchy osobnosti či afektivní poruchy).
SPOUŠTĚČE PTSD
Faktorů, které stojí za rozvojem PTSD, může být celá řada. Může jít o autohavárii, přepadení, znásilnění, rozvoj náhlé nemoci, požár, povodeň, apod. V zásadě jde o událost, která je tak silná, že překročí zvládací schopnosti postiženého jedince. Běžně se příznaky objevují u osob, které utrpěly zranění. Typickým příkladem jsou popáleniny, kdy se příznaky PTSD objevují až u 45 % pacientů. Může se však objevit i u pacientů na oddělení ARO, po náhlém infarktu myokardu či mozkové mrtvici. Její výskyt byl zaznamenán i po zjištění závažné diagnózy (např. roztroušené sklerózy či HIV). Bývá spojená i s razantními léčbami, např. chemoterapií nebo radioterapií. Spouštěčem může být i samo nemocniční zařízení a události, které se v něm odehrávají (např. resuscitace pacienta). PTSD trpí kolem 3–5 % pacientů s onkologickými onemocněními, ale daleko více pacientů zažívá některé z příznaků, aniž by rozvinuli plný obraz. V případě autohavárií pak příznaky PTSD objevují až u 40 % postižených.
LÉČBA
Pro léčbu PTSD je možné použít jak farmaka, tak psychoterapii. Účinnými psychofarmaky se ukázala být antidepresiva, antikonvulziva a antipsychotika. Pokud se týká psychoterapeutických směrů, je pak nejvíce prokázaná dobrá účinnost kognitivně behaviorální terapie (KBT) (8). Léčba je zacílená nejen na zvládání jádrových příznaků, jakými jsou například flasbacky nebo noční můry, ale také na odstranění vyhýbání se podnětům připomínajícím trauma. Dalšími cíli léčby jsou zmírnění anhedonie (neschopnost prožívat potěšení), ztráty pozitivních emocí, depersonalizace a hyperarousalu, podpora pozitivních emocí a korekce druhotných příznaků (např. zhoršené fungování v práci) (14).
Klinické vedení
Terapie PTSD si klade za cíl snížení symptomatiky a prevenci chronifikace onemocnění. V širším smyslu je cílem návrat do plnohodnotného fungování a získání kontroly nad svým životem (1). Důležité je nezaměřit se výhradně na zpracování stresujících událostí, ale i na praktické potřeby a cíle do budoucnosti. Mezi základní principy při léčbě PTSD patří vytvoření terapeutického vztahu, vysvětlení a edukace o tom, co se s pacientem děje, a zmírnění či odstranění stigmatizace (2). Přídatná farmakoterapie k psychoterapii mívá pozitivní efekt na výsledek léčby až u 70 % pacientů (7).
Farmakoterapie
Navzdory tomu, že farmaka jsou k léčbě PTSD užívána, jejich doporučení vycházejí z farmakologických studií, které mají řadu omezení. Většinou byly provedeny na užší skupině traumatizovaných, např. na válečných veteránech, lidech po autonehodě nebo znásilněných ženách. Zobecnění na jiné populace je někdy zavádějící. Často se ukazuje, že během farmakoterapie odeznívají jen některé příznaky a jinými pacienti nadále trpí.
Základní skupinou léků pro léčbu PTSD jsou antidepresiva, konkrétně pak SSRI, zejména nejlépe prostudovaný sertralin a paroxetin. Nic však nesvědčí pro to, že by ostatní preparáty z této skupiny byly méně účinné. Stejně jako u jiných poruch lze významnější efekt očekávat přibližně po 2 měsících podávání léku. Alternativní volbou při problémech se spánkem je nefazodon, antidepresivum s duálním mechanismem účinku na zpětné vychytávání serotoninu a noradrenalinu a antagonistické působení na 5-HT2A receptory. Je-li dominantní nadměrná excitace, jsou upřednostňována tricyklická antidepresiva (TCA) (imipramin, amitriptylin). Jinou možností je použití thymoprofylaktik (lithium, lamotrigin, carbamazepin, valproát) a při velké úzkostnosti i anxiolytik (15). Užití antipsychotik je zatím jen málo ověřené, nicméně klinicky mohou pomoci pro krátkodobou kontrolu agrese, neklidu nebo přechodných psychotických fenoménů. Z klasických antipsychotik je zkušenost s haloperidolem, v současnosti se však více doporučují antipsychotika druhé generace (17).
Psychoterapie
Psychoterapie PTSD není jednoduchá a často vyžaduje velmi jemný a diskrétní přístup terapeuta. Psychoterapeutické přístupy k PTSD zahrnují podpůrnou psychoterapii, psycho-dynamickou psychoterapii, kognitivně-behaviorální terapii a hypnózu. Ve všech přístupech je zdůrazněna potřeba rekonstrukce traumatické události, expozice vzpomínkám na ni, abreakce a podpora pacienta vedoucí k jeho pocitu bezpečí.
Podmínkou kvalitní psychoterapie je dobrý terapeutický vztah, který umožní pacientovi mluvit i o velmi nepříjemných a bolestných zážitcích. Terapie bývá často doprovázena silnými afekty, popisy traumatických událostí mohou terapeuta šokovat. Důležitou částí terapie je edukace o tom, co se s pacientem děje, a práce se stigmatem. Edukace se zabývá popisem jednotlivých příznaků a vlivu na chování. Dále se zaměřuje na vysvětlení možnosti léčby a smyslu jednotlivých kroků. V léčbě je důležité stanovit si reálné cíle (spíše zlepšení fungování a kontroly nad příznaky než jejich plné odstranění). Důležitá je mobilizace podpůrného sociálního systému.
V současné chvíli existuje nejvíce důkazů o účinnosti kognitivně-behaviorální terapie (8). Tato léčba je zaměřená na úpravu bolestných a vnucujících se vzorců chování a myšlení. Prvním krokem léčby je orientace a emoční podpora pacienta. Ta je nezbytná obzvláště v případech, kdy pacienti nerozumí vztahu mezi traumatickou událostí a současným zdravotním stavem. Dále je pacient edukován o poruše a její léčbě. Učí se hledat souvislost mezi vyvolávajícími faktory, myšlenkami, emocemi, tělesnými příznaky a chování. Důležitým krokem léčby je expozice spouštěčům v bezpečném prostředí terapeutického vztahu. Tento postup sestává z pečlivého, opakovaného a detailního rozpomínání na traumatickou událost nebo postupného vystavování se spouštěčům. Je nezbytné, aby měl pacient nad celou situací kontrolu a mohl si expozici řídit. Opakovanou konfrontací s traumatickou událostí se postižený postupně učí přijmout trauma jako součást své minulosti a trauma ho přestává ovlivňovat v současném životě. Pacient vzpomínky postupně doplňuje a částečně mění. Není to známkou toho, že jsou falešné, ale že zpočátku měl na část vzpomínek amnézii, nebo se styděl nebo bál uvést plnou pravdu. Poté je prováděna tzv. kognitivní rekonstrukce, v průběhu které terapeut s pacientem zjišťují specifický význam události a zpracovávají pohled na ni na reálnější. Důležitá je i terapeutická práce s pocity viny, trapnosti a studu. Je třeba, aby se postižený mohl přijmout i s tím, že nezvládl vše dokonale, včetně přijetí svého podílu viny. Posledním krokem je řešení problémů, které PTSD pacientovi přinesla (11).
ZÁVĚR
Posttraumatická stresová porucha je relativně časté onemocnění, které může postihnout osoby různého věku, pohlaví, rasy či společenského postavení. Typicky se rozvíjí po emočně těžké, stresující události, která svojí závažností přesahuje obvyklou lidskou zkušenost a bývá traumatickou pro většinu lidí. Mezi její základní příznaky řadíme tzv. „flashbacky“ a noční můry. Onemocnění má často chronifikující průběh a může mít zásadní dopad na kvalitu života pacienta. Léčbou volby jsou antidepresiva ze skupiny SSRI, tricyklická antidepresiva, thymoprofilaktika, popř. anxiolytika. Z psychoterapeutických přístupů je nejvíce pozornosti věnováno kognitivně-behaviorální terapii.
ADRESA PRO KORESPONDENCI:
doc. MUDr. Klára Látalová, PhD.
Klinika psychiatrie FN
I. P. Pavlova 6, 779 00 Olomouc
e-mail: klaralat@centrum.cz
Sources
1. Abrams TE, Lund BC, Bernardy NC, Friedman MJ. Aligning clinical practice to PTSD treatment guidelines: medication prescribing by provider type. Psychiatr Serv 2013; 64 (2): 142–148.
2. Alvarez J, McLean C, Harris AH, et al. The comparative effectiveness of cognitive processing therapy for male veterans treated in a VHA posttraumatic stress disorder residential rehabilitation program. J Consult Clin Psychol 2011; 79(5): 590–599.
3. Blank AS. The longitudinal course of posttraumatic stress disorder. In: Davidson JRT a Foa EB (eds.) Posttraumatic stress disorder: DSM-IV and Beyond. Washington, DC: American Psychiatric Press 1993.
4. Brady KT, Kelleen TK, Brewerton T, Lucerini S. Comorbidity of psychiatric disorder and posttraumatic stress disorder. J Clin Psychiatry 2000; 61(7): 22–32.
5. Ditlevsen DN, Elklit A. Gender, trauma type, and PTSD prevalence: a re-analysis of 18 nordic convenience samples. Annals of General Psychiatry 2012; 11 : 26.
6. Green B, Griffiths EC. Birth order and post-traumatic stress disorder. Psychol Health Med 2013; 11. [Epub ahead of print]
7. Hetrick SE, Purcell R, Garner B, Parslow R. Combined pharmacotherapy and psychological therapies for post traumatic stress disorder (PTSD). Cochrane Database Syst Rev 2010; (7): CD007316.
8. Koucky EM, Dickstein BD, Chard KM. Cognitive behavioral treatments for posttraumatic stress disorder: Empirical foundation and new directions. CNS Spectrums 2013; 18(2): 73–81.
9. Latalova K, Prasko J, Pastucha P, et al. Bipolar affective disorder and dissociation – comparison with healhy controls. Biomed Pap Med Fac Univ Palacky Olomouc Czech Repub. 2011; 155 : 181–186.
10. Mezinárodní klasifikace nemocí. 10. revize. Duševní poruchy a poruchy chování: Diagnostická kritéria pro výzkum. (přeloženo z anglického originálu) Praha: Psychiatrické centrum 1996; Zprávy č. 134.
11. Možný P, Praško J. Kognitivně-behaviorální terapie: Úvod do teorie a praxe. Praha: Triton 1999.
12. North CS, Kawasaky A, Spitznagel EL, Hong BA. The Course of PTSD, Major Depression, Substance Abuse, and Somatization After a Natural Disaster. JNMD 2004; 192(12): 823–829.
13. Polak AR, Witteveen AB, Visser RS, et al. Comparison of the effectiveness of trauma-focused cognitive behavioral therapy and paroxetine treatment in PTSD patients: design of a randomized controlled trial. BMC Psychiatry 2012; 12 : 166. doi:10.1186/1471-244X-12-166.
14. Powers MB, Halpern JM, Ferenschak MP, Gillihan SJ, Foa EB. A meta-analytic review of prolonged exposure for posttraumatic stress disorder. Clin Psychol Rev 2010; 30(6): 635–641.
15. Praško J. Postraumatická stresová porucha In: Seifertová D, Praško J, Horáček J, Hoschl C (eds.) Postupy v léčbě psychických poruch. Praha: Academia Medica Pragensis 2008; 343–364.
16. Prasko J, Raszka M, Diveky T, et al. Obsessive compulsive disorder and dissociation – comparison with healthy controls. Biomed Pap Med Fac Univ Palacky Olomouc Czech Repub 2010; 154 : 179–183.
17. Prasko, J, Latalova, K, Grambal, A, Kamaradova, D. Off-Label Use of Second Generation Antipsychotics in Anxiety Disorders and Obsessive Compulsive Disorder. Act Nerv Super Rediviva 2010; 52(4): 229–240.
18. Santiago PN, Ursano RJ, Gray CL, et al. A Systematic Review of PTSD prevalence and trajectories in DSM-5 defined trauma exposed populations: intentional and non-intentional traumatic events. PLoS ONE 2013; 8(4): e59236. doi:10.1371/journal.pone.0059236
19. Vermetten E, Lanius RA. Biological and clinical framework for posttraumatic stress disorder. Handb Clin Neurol 2012; 106 : 291–342.
20. Wittchen HU, Jacobi F. Size and burden of mental disorder in Europe: a critical review and appraisal of 27 studies. Eur Neuropsychopharmacol 2005; 15 : 357–376.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2014 Issue 4-
All articles in this issue
- On beauty
- Posttraumatic stress disorder
- Arthritis of the wrist and possibilities of surgical treatment
- Pre-operative assessment and pre-operative preparation in lung surgery
- Results of testing the Newborn Scale of Sepsis (SOS-CZ) for evaluating the risk of sepsis in newborns
- What is „third-hand smoke“?
- Fecal microbiota transplantation and novel therapies for Clostridium difficile infection
- Specifics of access to health and disability assessment care at persons deprived of legal capacity
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Arthritis of the wrist and possibilities of surgical treatment
- Pre-operative assessment and pre-operative preparation in lung surgery
- Posttraumatic stress disorder
- What is „third-hand smoke“?
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

