-
Medical journals
- Career
Personalizovaná medicína chronické obstrukční plicní nemoci
Souhrn nového doporučeného postupu České pneumologické a ftizeologické společnosti
Authors: V. Koblížek 1; J. Chlumský 2; V. Zindr 3; K. Neumannová 4,5; J. Zatloukal 4; V. Sedlák 1; J. Kociánová 6; J. Zatloukal 7
Authors‘ workplace: Univerzita Karlova v Praze Lékařská fakulta a Fakultní nemocnice, Hradec Králové, Plicní klinika Přednosta: doc. MUDr. František Salajka, CSc. 1; Univerzita Karlova v Praze1. lékařská fakulta a Thomayerova nemocnice, Praha, Pneumologická klinika Přednosta: prof. MUDr. Jiří Homolka, DrSc. 2; Plicní ordinace, Karlovy Vary 3; Univerzita Palackého, Olomouc Fakulta tělesné kultury, Katedra fyzioterapie Vedoucí: prof. MUDr. Jaroslav Opavský, CSc. 4; Univerzita Palackého, Olomouc Fakulta tělesné kultury, Katedra přírodních věd v kinantropologii Vedoucí: prof. RNDr. Miroslav Janura, Dr. 5; Plicní ordinace, Ostrava 6; Univerzita Palackého, OlomoucLékařská fakulta a Fakultní nemocnice, Klinika plicních nemocí a tuberkulózy Přednosta: prof. MUDr. Vítězslav Kolek, DrSc. 7
Published in: Prakt. Lék. 2013; 93(4): 169-174
Category: Of different specialties
Overview
Úvod:
Chronická obstrukční plicní nemoc (CHOPN) je celosvětovým problémem se závažným dopadem i na české pacienty. Současně se aktuálně poněkud změnil pohled na diagnostiku, monitoraci a optimální léčebná doporučení.Metodika:
Česká pneumologická a ftizeologická společnost (ČPFS) prostřednictvím Sekce bronchiálních obstrukcí vypracovala nový doporučený postup péče o nemocné ve stabilní fázi onemocnění. Tento dokument byl prodiskutován na Národní konsenzuální konferenci a následně prezentován na sérii lokálních a celostátních seminářů. Finální verze byla odeslána k publikaci, česky v plné verzi, anglicky ve zkrácené podobě.Diagnóza:
Elementární diagnostickou metodu představuje spirometrie provedená po aplikaci inhalačního bronchodilatancia. Dále je kladen důraz na anamnézu (výskyt projevů onemocnění včetně frekvence akutních exacerbací). Spektrum symptomů umožňuje rozpoznat jednotlivé klinické varianty CHOPN (tzv. fenotypy). ČPFS doporučení popisuje šest, pro praxi relevantních, fenotypů: emfyzematický a bronchitický fenotyp, fenotyp častých exacerbací, fenotyp plicní kachexie a dva překryvné fenotypy (CHOPN + astma respektive CHOPN + bronchietázie).Léčba:
Léčebná doporučení rozdělujeme do čtyř kroků. Prvním je eliminace inhalačních rizik. Paušální terapie, zejména inhalační bronchodilatancia, pulmonální rehabilitace, vakcinace a léčba komorbidit, je určena pro všechny pacienty s prokázanou diagnózou CHOPN. Pokročilé onemocnění jeví tendenci vývoje do určitých fenotypů, cílená fenotypická léčba je tedy zaměřená právě na tyto specifické typy postižení. Posledním léčebným krokem je péče o respirační selhávání a o terminální CHOPN.Závěr:
Moderní a efektivní léčba CHOPN vyžaduje personalizovaný přístup k nemocným.Klíčová slova:
fenotypy CHOPN – personalizovaná medicína – národní doporučení – strategie léčbyÚVOD
Každý člověk je jiný. Tato triviální pravda platí ve zdraví i v nemoci. Proto nepřekvapí, že mezi pacienty s chronickou obstrukční plicní nemocí (CHOPN) mohou být zcela zásadní inter-individuální rozdíly (29). Přístup k CHOPN se významně změnil zejména v souvislosti s vydáním revidovaných doporučení GOLD (Global initiative for chronic Obstructive Lung Disease) v prosinci roku 2011 (10) a s publikováním evropsko-americké strategie pro léčbu této nozologické jednotky (33). Dalšími zdroji pro změnu byly desítky prací, publikovaných v posledních 2–3 letech, zabývajících se diagnostikou a léčbou tohoto značně heterogenního onemocnění v České republice označovaného, poněkud nelibozvučnou, zkratkou CHOPN (24, 25, 27). Na mezinárodní, spíše obecně pojaté, dokumenty nyní navázal český Doporučený postup pro diagnostiku a léčbu stabilní CHOPN.
VZNIK DOPORUČENÉHO POSTUPU
Popisovaný dokument vznikl díky roční práci členů Sekce bronchiálních obstrukcí České pneumologické a ftizeologické společnosti (ČPFS). Součástí tvorby standardu byla mimo jiné konsenzuální konference konaná na hradecké lékařské fakultě v listopadu 2012, série regionálních workshopů a několikastupňový systém recenzí. Na výsledné podobě doporučeného postupu se podílelo bezmála 100 členů naší odborné společnosti. Tento národní dokument se snaží kromě důrazu na prokázané důkazy (evidence based medicine) pohlížet na nemocné i pohledem tzv. personalizované medicíny zaměřené na konkrétního nemocného (1–3). Doporučení plně reflektuje reálné možnosti a organizační strukturu zdravotní péče v České republice (13, 22, 40). Vzhledem k tomu, že ČPFS má zájem o rozšíření aktuálních informací, týkajících se CHOPN, mezi lékaře prvního kontaktu, dovolujeme si předložit čtenářům Praktického lékaře nejdůležitější body nového dokumentu (7).
CO JE CHOPN
Chronická obstrukční plicní nemoc (zkráceně CHOPN) je léčitelným a preventabilním klinicky heterogenním onemocněním (či spíše syndromem) s dominujícími plicními projevy a s různě vyjádřeným mimoplicním postižením (5, 10–12). Plicní komponenta je spojena s ne zcela reverzibilní limitací průtoku vzduchu během výdechu. Limitaci průtoku vzduchu vyvolává zúžení průsvitu průdušek a průdušinek. Toto zúžení vzniká postupně v důsledku chronického, primárně neinfekčního, zánětu dýchacích cest a plicního parenchymu. Jedná se o vystupňovanou a prolongovanou zánětlivou reakci geneticky predisponovaného organismu na dlouhodobou inhalační expozici škodlivým částicím a plynům. Mimoplicní postižení nacházíme zejména v kardiovaskulárním a muskuloskeletálním systému (8, 10). CHOPN navíc můžeme považovat za prekancerózu. Riziko plicního karcinomu nekoreluje se závažností CHOPN (37).
RIZIKOVÉ FAKTORY
Nejdůležitějším rizikovým faktorem je kouření cigaret. Kromě aktivního kouření jsou rizikové: pasivní kouření, kouření marihuany, doutníků, dýmky, inhalace škodlivých exhalací a zplodin z dopravy či ze spalování fosilních paliv a biomasy (17, 31).
PROJEVY ANEB PESTROST KLINICKÝCH FENOTYPŮ
Nejvíce frekventovaným klinickým projevem CHOPN je dušnost vznikající nejprve při značné fyzické zátěži. Dušnost během CHOPN má mnoho podob: pocit nedostatku vzduchu, tíseň/stažení na hrudi, menší dechová rezerva, malý prostor na dýchání, obtížný nádech/výdech, nutnost myslet na svoje dýchání a mnoho dalších. Dechový dyskomfort se postupně, někdy nepozorovaně, jindy skokově, přesouvá do běžných denních aktivit a nakonec je přítomen také v klidu. Dalšími symptomy jsou únava a kašel (36). Kašel má u většiny nemocných produktivní charakter – mluvíme o tzv. bronchitickém fenotypu CHOPN.Naopak nemocné s dušností avšak s celoživotní nepřítomností chronické expektorace označujeme jako emfyzematiky – jedná se totiž téměř výhradně o osoby s predominancí plicního emfyzému (neboli plicní rozedmy). Někteří nemocní s CHOPN současně mají bronchiektázie (rozšířené lumen bronchů se zánětem jejich stěny, každodenní hnisavou expektorací s občasnou příměsí krve) – hovoříme o fenotypu CHOPN s bronchiektáziemi. Stabilní průběh CHOPN může být přerušován atakami akutního zhoršování překračujícími obvyklou mezidenní symptomovou variabilitu, trvajícími ≥ 3 dny a vedoucími k nutnosti léčby antibiotiky a/nebo systémovými kortikoidy – tzv. akutními exacerbacemi (AE). Pacienty s výskytem dvou epizod AE za posledních 12 měsíců nazýváme frekventními exacerbátory. Někteří nemocní s CHOPN mají v průběhu onemocnění značnou tendenci k poklesu tělesné hmotnosti (BMI < 21), zejména netukové, tj. svalové tkáně. U těchto subjektů (po vyloučení jiných příčin) hovoříme o přítomnosti fenotypu tzv. plicní kachexie. Důležitým fenotypem je překryvný fenotyp CHOPN s bronchiálním astmatem charakterizovaný přítomností dvou hlavních či jednoho hlavního a nejméně dvou vedlejších kritérií ukazujících na víceméně trvalou kombinaci rysů typických pro obě diagnózy. Přehled všech šesti základních fenotypů CHOPN přináší obrázek 1. Závažné formy CHOPN směřují, většinou po mnoha letech, k rozvoji chronické respirační nedostatečnosti spojené se vznikem plicní hypertenze vedoucí k přetížení a posléze selhání pravého srdce. S CHOPN se často vyskytují další choroby neboli komorbidity. Pro osoby s konečnou fází choroby užíváme pojem terminální CHOPN.
Image 1. Přehled základních fenotypů chronické obstrukční plicní nemoci (CHOPN) Velikost obdélníků označujících fenotypy do jisté míry odpovídá jejich relativní četnosti v populaci nemocných, v reálné praxi se navíc některé fenotypy překrývají (například emfyzematický a kachektický nebo bronchitický a exacerbační). Ve specializovaných centrech se můžeme setkat i s dalšími typy postižení: s kombinací CHOPN a syndromu spánkové apnoe, s překryvem plicní fibrózy a emfyzému a s nemocnými s extrémní rychlostí poklesu plicních funkcí (tyto však po konsenzuální domluvě, nebyly do českého doporučeného postupu zařazeny). 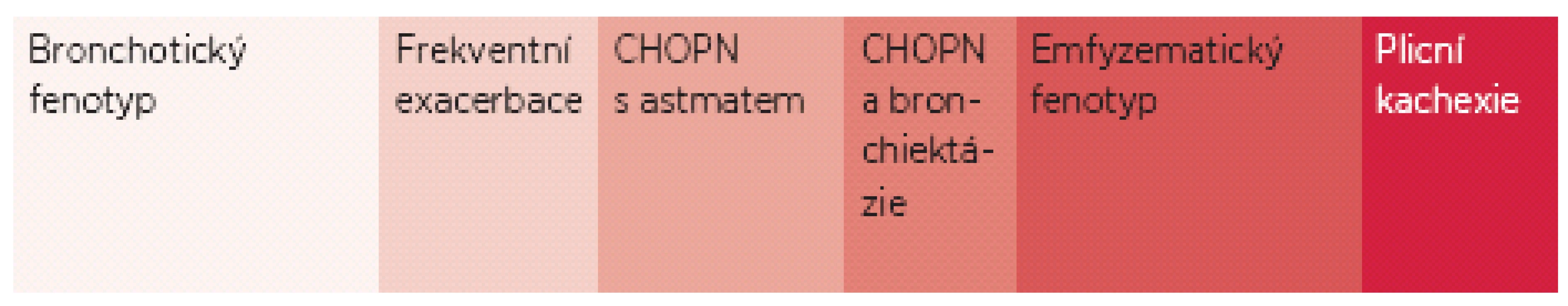
DIAGNOSTIKA CHOPN
Základem moderního přístupu k CHOPN je současné sledování plicních funkcí, symptomů, monitorace výskytu exacerbací a pátrání po dominantním klinickém fenotypu (24, 25). Nezbytným předpokladem správné diagnózy je funkční vyšetření plic – spirometrické vyšetření po podání inhalačních bronchodilatancií. Spirometrické vyšetření je doporučováno provádět u všech symptomatických jedinců (zvláště u osob v inhalačním riziku).
Jednoduchým spirometrickým kritériem CHOPN je řítomnost limitace výdechového ění . Tato expirační limitace je definována doporučeními Evropské respirační společnosti jako pokles parametru FEV1/VCmax pod dolní limit normálních hodnot LLN (32). Dalšími doplňkovými (diagnózu usnadňujícími, nikoliv podmiňujícími) vyšetřovacími metodami jsou: bodypletysmografie, vyšetření transferfaktoru (dříve označované plicní difuze), analýza CT hrudníku, sonografie srdce a laboratorní testy.
U nemocných trpících CHOPN se častěji než u non-CHOPN populace lze setkat s přítomností závažných komorbidit. Proto by ke komplexní diagnostice této nozologické jednotky mělo patřit cílené pátrání po: ischemické chorobě srdeční, síňové fibrilaci, srdečním selhávání, anémii, diabetu, vředové chorobě, osteoporóze, kachexii, depresi, anxietě a nejen respiračních i mimorespiračních malignitách (39).
POPIS KONKRÉTNÍHO PACIENTA
Každý případ charakterizuje výsledek spirometrie, tíže symptomů a počet AE (10, 15). Pomocí těchto parametrů snadno nemocného zařadíme do jedné z léčebných kategorií označených velkými písmeny A, B, C a D (obr. 2). Kategorie A se vyskytuje zejména v počátečních fázích onemocnění a může být dobře sledována praktickými lékaři. Naopak značnou pozornost je třeba věnovat kategorii B – osoby s méně významným poklesem plicních funkční, avšak s výrazným mortalitním rizikem (kardiovaskulárním a maligním) a zejména kategorii D. Subjekty z posledně jmenované kategorie CHOPN jsou nejvíce ohroženy vysokou respirační a kardiovaskulární morbiditou a mortalitou, jejich sledování a terapie musí být po všech stránkách maximální (18). Jedná se o nemocné se suverénně nejdražší léčbou. Naopak pacienty kategorie C můžeme zachytit zejména v běžné neselektované populaci, mezi pacienty ve specializované péči pneumologa se s touto kategorií setkáme zřídka. Po stanovení kategorie je u osob s výrazným rizikem úmrtí (kategorie B a D) doporučeno určení dominantního klinického fenotypu CHOPN (1–3). K tomu, u konkrétního pacienta, dobře poslouží pečlivé zhodnocení anamnézy (obr. 3a). Pro upřesnění lze využít i výsledků funkčních, popřípadě laboratorních či zobrazovacích vyšetření (obr. 3b).
Image 2. Postup péče u konkrétního případu chronické obstrukční plicní nemoci 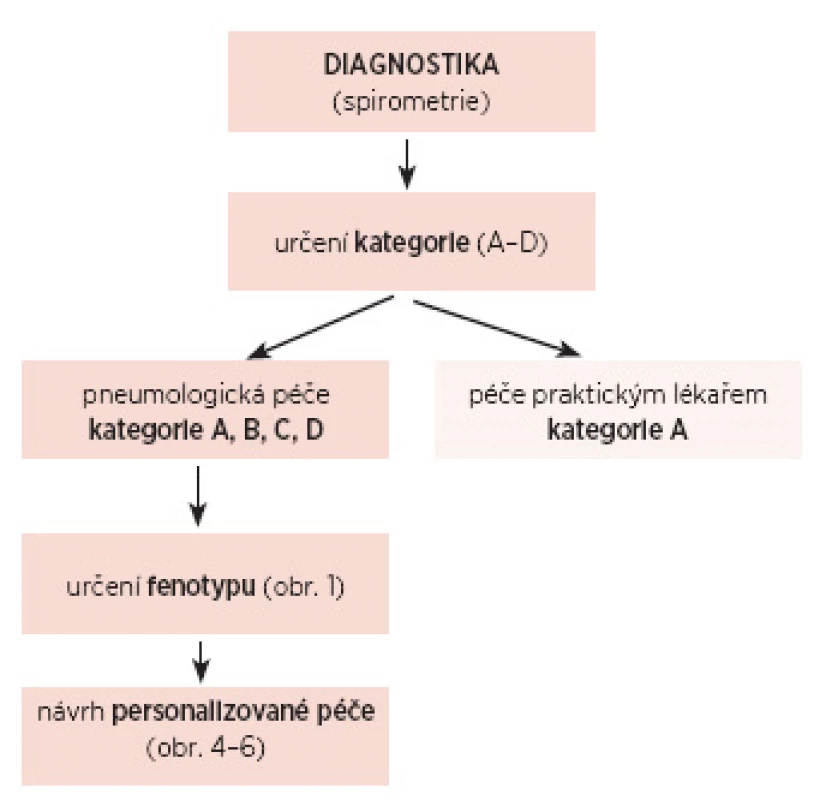
Obr. 3a Zjednodušená identifikace relevantních fenotypů CHOPN pomocí sledování anamnestických dat (optimální v primární péči, ne zcela dostatečné pro specialisty) 
Obr. 3b Klasický vyšetřovací algoritmus pro ordinace pneumologů (dle anglického originálu v Biomedical Papers a českého na webu ČPFS) *Vhodné je provedení dalšího funkčního vyšetření (↓TLCO, ↓KCO,↑RV) a současně i vyšetření HRCT hrudníku. **V rutinní klinické praxi není dostupné vyšetření FFMI pomocí antropometrie, bioimpedance nebo celotělové denzitometrie, alternativu představuje analýza BMI. ***Fenotyp CHOPN s astmatem by vždy měl být potvrzen přítomností dvou hlavních (tučně) a/nebo jednoho hlavního a dvou vedlejších kritérií. BKT – bronchokonstrikční test, BDT – bronchodilatační test, BMI – body mass index, CHOPN – chronická obstrukční plicní nemoc, eo – eosinofilní granulocyty, FENO – vydechovaný oxid dusnatý, FEV<SUB>1</SUB> – usilovně vydechnutý objem za 1. sekundu, FFMI – fat free mass index, HRCT – výpočetní tomografie s vysokým rozlišením, IgE – imunoglobulin E, M – měsíc, KCO – transfer koeficient, RV – reziduální objem, TLCO – transfer faktor, vzestup, + pozitivní, ++ vysoce pozitivní. 
TERMINÁLNÍ CHOPN
Za terminálního lze považovat pacienta trpícího CHOPN ve chvíli, kdy do konce očekávané délky jeho života zbývá ≤ 6 měsíců, a to za splnění dalších předpokladů: klidová dušnost, špatně odpovídající na farmakoterapii, vedoucí k dennímu režimu postel + křeslo, nezadržitelná a postupná klinická progrese onemocnění a přítomnost trvalé hypoxémie. Závěrečnou fázi terminálního CHOPN pak můžeme označit jako end-of-life (poslední týdny – dny – hodiny života). Tyto termíny jsou mezinárodně akceptovány již několik let, v České republice je jejich využívání dosud málo časté (26).
TERAPIE CHOPN
Základem léčby CHOPN a současně podmínkou jejího úspěchu je eliminace vyvolávajících inhalačních rizik. Komplexní léčebná intervence u nemocných s CHOPN využívá celé řady farmakologických a nefarmakologických postupů (5–8, 10). Léčba nemocných s CHOPN se obecně řídí kategorií (A–D) a fenotypy onemocnění s přihlédnutím k (ne)přítomnosti respirační nedostatečnosti. Léčebná doporučení lze rozdělit do čtyř kroků (obr. 4a,b).
Obr. 4a Čtyři kroky léčebné strategie CHOPN (obecné schéma) 
Obr. 4b Čtyři kroky léčebné strategie CHOPN (podrobné schéma) A1AT – alfa-1-antitrypsin, BODE – prognostický index nemocných s CHOPN k jehož konstrukci je třeba znát: BMI (index tělesné hmotnosti), stupeň průtokové limitace (dle usilovně vydechnutého objem za 1. sekundu výdechu po aplikaci bronchodilatančního léku), dušnost (dle modifikované stupnice MRC) a toleranci zátěže (během šestiminutového testu chůzí), ETS – pasivní kouření 
Primárním předpokladem účinné léčby všech nemocných s CHOPN je 1. eliminace rizik (kouření všech typů, profesionální, domácí, dopravní expozice apod.). Symptomatickým pacientům s CHOPN by měla být podána 2. paušální léčba spočívající v aplikaci inhalačních bronchodilatancií. Kombinace obou základních typů bronchodilatancií (ve formě dlouhodobě či krátkodobě působících preparátů) přináší výraznější benefit než prosté zvyšování dávek jednoho typu léku (4). Krátkodobě působící inhalační medikace (beta2-agonisté s krátkodobým účinkem neboli SABA – salbutamol, terbutalin, fenoterol a inhalační anticholinergika s krátkodobým účinkem neboli SAMA – ipratropium) je určena pouze jako úlevová léčba. Používání inhalačních dlouhodobě působících farmak (LAMA (aklidinium) a/nebo LABA (formoterol či salmeterol) podávaných 2krát denně, resp. U-LAMA (tiotropium, glykopyrronium, umeklidinium) a/nebo U-LABA (indakaterol, vilanterol, olodaterol) podávaných 1krát denně) je vyhrazeno pro udržovací léčení symptomatických osob (9, 21). Současně by se pacienti měli věnovat komplexní plicní rehabilitaci/pravidelné aerobní aktivitě, měli by být očkováni proti chřipce (případně pneu-mokoku) a měly by být léčeny všechny jejich komorbidity (5, 7, 10, 23, 35). Důležité je rovněž neopomenutí edukace, tréninku inhalačních technik, sledování léčebné adherence a zdravý životní styl se změnou diety (10, 20, 27).
Třetím krokem v terapii pacientů s CHOPN je fenotypově cílená léčba (7, 14, 24, 25). Například u pacientů s bronchitickým fenotypem a s fenotypem CHOPN a bronchiektáziemi je vhodné k eliminační a paušální léčbě zařadit terapii roflumilastem – inhibitorem PDE-4 (nemocní s častými exacerbacemi a post bronchodilatačním FEV1 < 50 % náležité hodnoty), mukolytiky či antibiotiky (zejména u pacientů s bronchiektáziemi) a užití specifických rehabilitačních pomůcek (10, 30, 34). Pacienty s opakovanými exacerbacemi a/nebo překryvem CHOPN a bronchiálního astmatu bychom měli léčit kombinací inhalačních steroidů a LABA (či U-LABA). U nemocných s emfyzematickým fenotypem pak mohou být prospěšné pneumochirurgický (LVRS), popřípadě bronchoskopický volumredukční výkon (BVR) nebo bulektomie (resekce bulózně změněné plíce). U těchto pacientů má své místo rovněž léčba teofylinem, popřípadě substituce α1-antitrypsinu při jeho deficitu (7). Způsoby léčby doporučené pro tyto i další fenotypy velmi stručně shrnuje obrázek 4b.
Posledním stupněm v léčbě je terapie respiračního selhávání a péče o terminální CHOPN. Zde se uplatňuje dlouhodobá domácí oxygenoterapie (DDOT), v některých případech může být přínosná i neinvazivní ventilační podpora (NIVP). U pacientů bez kontraindikací s věkem pod 65 (70 let) lze zvážit provedení transplantace plic; v terminálních stadiích má své místo paliativní léčba (7, 16, 19, 38).
POZNÁMKA PRO PRAKTICKÉ LÉKAŘE
Nepostradatelným pilířem léčby CHOPN stále zůstává inhalační léčba. Přitom bylo opakovaně prokázáno, že závažné chyby při inhalaci léčivých látek dělá většina (!) pacientů. Příčinami nízké adherence mohou být: nedostatečná edukace či neposkytnutí informací, jejich nepochopení, zapomenutí či postupná modifikace a chybění kontroly pacientovy inhalace zdravotníky. Před výměnou jednoho léku za druhý z důvodu jeho domnělé nedostatečné účinnosti je striktně doporučováno překontrolovat správnost inhalační techniky. Všechny inhalační systémy jsou totiž podobně účinné, pokud se používají správně, a každý z nich má své uplatnění. Ne všechny inhalační systémy však jsou vhodné pro každého pacienta: Při obtížích s hlubokým výdechem a silným nádechem nejsou vhodné práškové formy (Turbuhaler, Diskus, Handihaler, Aerolizer, Breezhaler), při špatné koordinaci pohybu ruky a nádechu nejsou vhodné aerosolové inhalátory (pMDI), u nemocných s narušenou jemnou motorikou nejsou optimální kapslové inhalátory (Aerolizer, BreezHaler, HandiHaler). U málo celkově spolupracujících pacientů jsou vhodné pouze spacery či nebulizace. Teoreticky nejvýhodnější je, pokud má pacient všechny své inhalátory stejného typu (20). V současnosti se můžete setkat se dvěma novými typy inhalátorů – práškovým Genuairem a mlžinu tvořícím Respimatem.
ZÁVĚR
Optimální léčba nemocných s CHOPN vyžaduje individualizovaný a multidisciplinární přístup zaměřený na pacientovy symptomy, potřeby a přání (28). Musí zohledňovat osobní, sociální a kulturní faktory každého nemocného (personalizovaná medicína). Měla by pokrývat všechny aspekty tohoto multiorgánového syndromu a současně i systémové dopady a asociované komorbidity. K jejímu naplnění je třeba do integrovaného systému péče zahrnout nejen ošetřujícího pneumologa či zdravotnická zařízení, ale i rodinu nemocného, jeho praktického lékaře, fyzioterapeuta, psychologa, nutricionistu a zejména samotného pacienta (7, 28). Hlavními složkami terapie jsou eliminace rizikových faktorů, paušální terapie zaměřená na redukci symptomů a dopadů onemocnění a fenotypická léčba. Nezbytným předpokladem je partnerský vztah pacienta a lékaře a nikdy nekončící edukace a trénink. Pokud onemocnění dospěje do terminální fáze je na místě ještě více prohloubit partnerský vztah a včas rozhodnout o limitech další péče (7).
ADRESA PRO KORESPONDENCI:
MUDr. Vladimír Koblížek, PhD.
Plicní klinika FN Hradec Králové
Sokolská 581, 500 05 Hradec Králové 5
e-mail: vladimir.koblizek@fnhk.cz
Sources
1. Aaron, SD, Donaldson, GC, Whitmore, GA, et al. Time course and pattern of COPD exacerbation onset. Thorax 2012; 67(3): 238–243.
2. Bakke PS, Ronmark E, Eagan T, et al. Recommendations for epidemiological studies on COPD. Eur Respir J 2011; 38(6): 1261–1277.
3. Burgel PR, Paillasseur JL, Cailland D, et al. Clinical COPD phenotypes: a novel approach using principal component and cluster analyses. Eur Respir J 2010; 36(3): 531–539.
4. Casaburi R, Kukafka D, Cooper CB, et al. Improvement in exercise tolerance with the combination of tiotropium and pulmonary rehabilitation in patients with COPD. Chest 2005; 127(3): 809–817.
5. Celli BR. Update on the management of COPD. Chest 2008; 133(6): 1451–1462.
6. Celli BR, Thomas NE, Anderson JA, et al. Effect of pharmacotherapy on the rate of decline of lung fuction in chronic obstructive pulmonary disease: results from the TORCH study. Am J Respir Crit Care Med 2008; 178(4): 332–338.
7. Česká pneumologická a ftizeologická společnost. Doporučený postup pro diagnostiku a léčbu stabilní CHOPN [online]. 2013-01-02 [cit. 2013-04-05]. Dostupný z: http://www.pneumologie.cz/aktualne/doc/Standard%20verze%2021.1.pdf.
8. de Lucas-Ramos P, Izquierdo-Alonso JL, Rodriguez-Gonzalez JM, et al. Chronic obstructive pulmonary disease as a cardiovascular risk factor. Results of a case-control study (CONSISTE study). Int J Chron Obstr Pulmon Dis 2012; 7 : 679–686.
9. Decramer M, Celli BR, Kesten S, et al. Effect of tiotropium on outcomes in patiens with moderate chronic obstructive pulmonary disease (UPLIFT) a prespecified subgroup analysis of a randomised controlled trial. Lancet 2009; 374(9696): 1171–1178.
10. Global Initiative for Chronic Obstructive Lung Disease. Global strategy for the diagnosis, management, and prevention of chronic obstructive pulmonary disease [online]. 2013-01-02 [cit. 2013-3-2]. Dostupné z: http://www.goldcopd.org/uploads/users/files/GOLD_Report_2013_Feb20.pdf.
11. Gonem S, Raj V, Wardlaw J, et al. Phenotyping airways disease: an A to E approach. Clin Exp Allergy 2012; 42(12): 1664–1683.
12. Han MK, Agusti A, Calverley PM, et al. Chronic obstructive pulmonary disease phenotype. The future of COPD. Am J Respir Crit Care Med 2010; 182(5): 598–604.
13. Institute of Medical Information Services. Tuberculosis and respiratory diseases 2011 [online]. 2012-01-11 [cit. 2013-02-03]. Dostupné z: http://www.uzis.cz/katalog/zdravotnicka-statistika/tuberkuloza-respiracni-nemoci.
14. Izquierdo-Alonso JL, Rodriguez-Gonzálezmoro JM, de Lucas-Ramos P, et al. Prevalence and characteristics of three clinical phenotypes of chronic obstructive pulmonary disease (COPD). Respir Med 2013; 107(5): 724–731.
15. Jones P, Adamek L, Nadeau G, Banik N. Comparisons of health status scores with MRC grades in a primary care COPD population: implications for the new GOLD 2011 classification. Eur Respir J 2012 Dec 20. [Epub ahead of print] doi: 10.1183/09031936.001 25612.
16. Kamal AH, Maguire JM, Wheeler JL, et al. Dyspnea review for the paliative care professional: treatment goals and therapeutic options. J Palliat Med 2012; 15(1): 106–114.
17. Lamprecht B, McBurnie MA, Vollmer WM, et al. COPD in never smokers: results from the population-based burden of obstructive lung disease study. Chest 2011; 139(4): 752–763.
18. Lange P, Marott JL, Vestbo J, et al. Prediction of the clinical course of chronic obstructive pulmonary disease, using the new GOLD classification: a study of the general population. Am J Respir Crit Care Med 2012; 186(10): 975–981.
19. Lanken PN, Terry PB, DeLisser HM, et al. An official American Thoracic Society clinical policy statement: palliative care for patients with respiratory diseases and critical illnesses. Am J Respir Crit Care Med 2008; 177(8): 912–927.
20. Laube BL, Janssens HM, Jongh FHC, et al. What the pulmonary specialist should know about the new inhalation therapies. Eur Respir J 2011; 37(6): 1308–1331.
21. Mahler DA, D'Urzo A, Bateman ED, et al. Concurrent use of indacaterol plus tiotropium in patients with COPD provides superior bronchodilatation compared with tiotropium alone: a randomised, double-blind comparison. Thorax 2012; 67(9): 781–788.
22. Malý M, Zvolský M, Rozborilová E, Vondra V. Respiratory Mortality in Czech and Slovak Republics in the year 2011. Stud Pneumol Phtiseol 2013; 73(2): v tisku..
23. Mapel DW, Marton J. Prevalence of renal and hepatobiliary disease, laboratory abnormalities, and potentially toxic medication exposures among persons with COPD. Int J Chron Obstr Pulmon Dis 2013; 8 : 127–134.
24. Miravitlles M, Soler-Cataluña JJ, Calle M, et al. Spanish COPD Guidelines (GesEPOC): pharmacological treatment of stable COPD. Spanish Society of Pulmonology and Thoracic Surgery. Arch Bronchoconeumol 2012; 48(7): 247–257.
25. Miravitlles M, Calle M, Soler-Cataluña JJ. Clinical phenotypes of COPD. Identification, definition and implications for quidelines. Arch Bronchoconeumol 2012; 48(3): 86–98.
26. Nava S, Sturani C, Hartl S, et al. End-of-life decision – making in respiratory intermediate care units: a European survey. ERS TASK FORCE. Eur Respir J 2007; 30(1): 156–164.
27. National Institute for Health and Care Excellence. Chronic obstructive pulmonary disease (updated) Clinical guidelines CG101 [online]. 2013-03-02 [cit. 2013-04-02]. Dostupný na: http://www.nice.org.uk/CG101.
28. Nici L, ZuWallack R. An official American Thoracic Society workshop report: the Integrated Care of The COPD Patient. Proc Am Thorac Soc 2012; 9(1): 9–18.
29. Nishimura M, Makita H, Nagai K, et al. Annual change in pulmonary function and clinical phenotype in chronic obstructive pulmonary disease. Am J Respir Crit Care Med 2012; 185(1): 44–52.
30. Pasteur MC, Bilton D, Hill AT, et al. British Thoracic Society guideline for non-CF bronchiectasis. Thorax 2010; 65(Suppl 1): i1–i59.
31. Pauwels RA, Rabe KF. Burden and clinical features of chronic obstructive pulmonary disease (COPD). Lancet 2004; 364(9434): 613–620.
32. Pellegrino R, Viegi G, Brusasco V, et al. Interpretative strategies for lung function tests. Eur Respir J 2005; 26(5): 948–968.
33. Qaseem A, Wilt TJ, Weinberger SE, et al. Diagnosis and management of stable chronic obstructive pulmonary disease: a clinical practice guideline update for the ACP, ACCP, ATS and ERS. Ann Intern Med 2011; 155(3): 179–191.
34. Rabe KF. Roflumilast for the treatment of chronic obstructive pulmonary disease. Expert Rev Resp Med 2010; 4(5): 543–555.
35. Sode B, Dahl M, Nordestgaard BG. Myocardial infarction and other co-morbidities in patients with chronic obstructive pulmonary disease: a Danish nationwide study of 7.4 million individuals. Eur Heart J 2011; 32(19): 2365–2375.
36. Stridsman C, Lindberg A, Skär L. Fatigue in chronic obstructive pulmonary disease: a qualitative study of people´s experiences. Scand J Caring Sci 2013 Mar 20. [Epub ahead of print] doi: 10.1111/scs.12033.
37. Torres JP, Marín JM, Casanova C, et al. Lung cancer in patiens with chronic obstructive pulmonary disease. Incidence and predicting factors. Am J Respir Crit Care Med 2011; 184(8): 913–919.
38. Uronis HE, Currow DC, Abernethy AP. Palliative management of refractory dyspnea in COPD. Int J Chron Obstr Pulmon Dis 2006; 1(3): 289–304.
39. Vanfleteren LE, Spruit MA, Groenen M, et al. Clusters of comorbidities based on validated objective measurements and systemic inflammation in patients with chronic obstructive pulmonary disease. Am J Respir Crit Care Med 2013; 187(7): 728–735.
40. Vondra V. Úmrtnost na CHOPN v letech 1996–2005 se zdvojnásobila. Stud Pneumol Phtiseol 2007; 73(2): 75.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2013 Issue 4-
All articles in this issue
- Ženský a mužský mozek
- Využití nepřímé radionuklidové uroflowmetrie
- Nutriční imunologie: modulace imunity složkami nutrice
- Horečka dengue
-
Personalizovaná medicína chronické obstrukční plicní nemoci
Souhrn nového doporučeného postupu České pneumologické a ftizeologické společnosti - Vybrané údaje o dlouhodobé péči a sociálních službách
- Chlorochinová retinopatie: kazuistika a doporučení pro screening
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Chlorochinová retinopatie: kazuistika a doporučení pro screening
- Ženský a mužský mozek
- Horečka dengue
- Nutriční imunologie: modulace imunity složkami nutrice
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

