-
Medical journals
- Career
Thymom – vzácná příčina perikardiálního výpotku
: J. Chlumský 1; R. Lischke 2; A. Stolz 2; J. Zámečník 3; R. Mazanec 4
: 2. LF UK, PrahaInterní klinika FN MotolPřednosta: prof. MUDr. Milan Kvapil, CSc., MBA 1; 1. LF UK, Praha3. chirurgická klinika FN MotolPřednosta: prof. MUDr. Robert Lischke, Ph. D. 2; 2. LF UK, PrahaÚstav patologie a molekulární medicíny FN MotolPřednosta: prof. MUDr. Roman Kodet, Dr. Sc. 3; 2. LF UK, PrahaNeurologická klinika FN MotolPřednosta: doc. MUDr. Petr Marusič, Ph. D. 4
: Prakt. Lék. 2013; 93(3): 125-128
: Case Report
Perikardiální výpotek může provázet řadu onemocnění a jeho diferenciální diagnostika je široká. Mezi častější příčiny patří akutní perikarditidy různé etiologie, postižení perikardu při systémových onemocněních, po infarktu myokardu, při maligním postižení perikardu a hypotyreóze. Prezentujeme kazuistiku 56letého asymptomatického muže s větším perikardiálním výpotkem a patologickou masou v předním mediastinu při CT vyšetření hrudníku s podezřením na thymom. Byla provedena transsternální thymektomie a fenestrace perikardu, histologické vyšetření prokazuje thymom. Thymom je nejlépe známý pro jeho vztah s myasthenia gravis a paraneoplastickými autoimunitními chorobami, nicméně polovina nemocných je asymptomatických. Z hlediska prognózy je zásadní odlišení thymomu od agresivnějšího karcinomu. Chirurgická resekce je u nemocných s thymomem základním kurativním postupem, kdy radikální odstranění thymomu umožňuje dlouhodobé přežívání pacientů.
Klíčová slova:
perikardiální výpotek – thymom – echokardiografieÚVOD
Perikardiální výpotek může provázet řadu onemocnění a jeho diferenciální diagnostika je velmi široká. Mezi časté příčiny patří akutní perikarditidy různé etiologie, postižení perikardu při systémových onemocněních, po infarktu myokardu, při maligním postižení perikardu, selhání ledvin, i vlivem medikace (1, 2). Může provázet vzácnější onemocnění, jako je amyloidóza, vaskulitidy, traumatické poškození perikardu po kardiochirurgických výkonech po perikardiotomii nebo ozařování hrudníku (3).
Perikardiální výpotek nevyvolává specifické symptomy (2). Na možnost perikardiálního výpotku je proto třeba myslet u všech nemocí, které mohou postihovat perikard, především u nemocných s rakovinou plic nebo prsu, nemocných na hemodialýze, při nevysvětleném zvětšení srdečního stínu na RTG nebo zvýšení žilního tlaku nejasné etiologie. Echokardiografie je přesná, rychlá a všeobecně dostupná vyšetřovací metoda. Protože akustické vlastnosti tekutiny se podstatně liší od vlastností srdečního svalu, projevuje se výpotek jako echoprázdný nebo sníženě echogenní prostor oddělující oba perikardiální listy od sebe.
VLASTNÍ POZOROVÁNÍ
Muž, 56 let, byl přijat pro náhodně zjištěný velký perikardiální výpotek. Od roku 2002 byl léčen pro diabetes mellitus 2. typu, v roce 2005 prodělal angioplastiku a. tibialis vlevo a v ro-ce 2009 koronarografii s nálezem hraniční stenózy ACD.
Nemocný byl při přijetí zcela asymptomatický, omezen byl pouze klaudikacemi LDK po 100 metrech při chůzi do kopce. Objektivní nález až na šelest v pravém třísle byl normální. Laboratorní nález včetně onkomarkerů, rentgenový snímek hrudníku i sonografie břicha byly s normálním nálezem. Echokardiograficky byl prokázán velký cirkulární výpotek s patrným útlakem pravé komory (obr. 1), bez dopplerovských známek tamponády. CT hrudníku prokázalo ložisko v předním mediastinu (obr. 2), které nasedá zevně k vnějšímu listu perikardu. Pro podezření na původ ložiska z thymu byla doplněna EMG s nálezem lehké poruchy transmise postsynaptického typu odpovídající lehké generalizované formě myasthenia gravis IIa dle Ossermana.
1. Velký cirkulární perikardiální výpotek 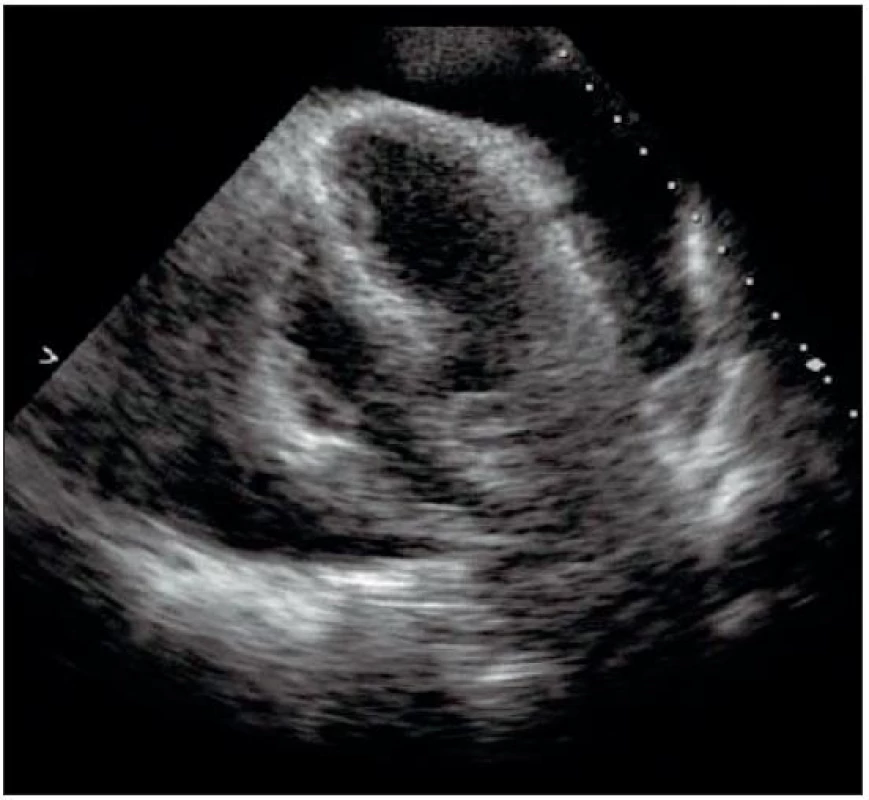
2. Patologická masa v předním mediastinu 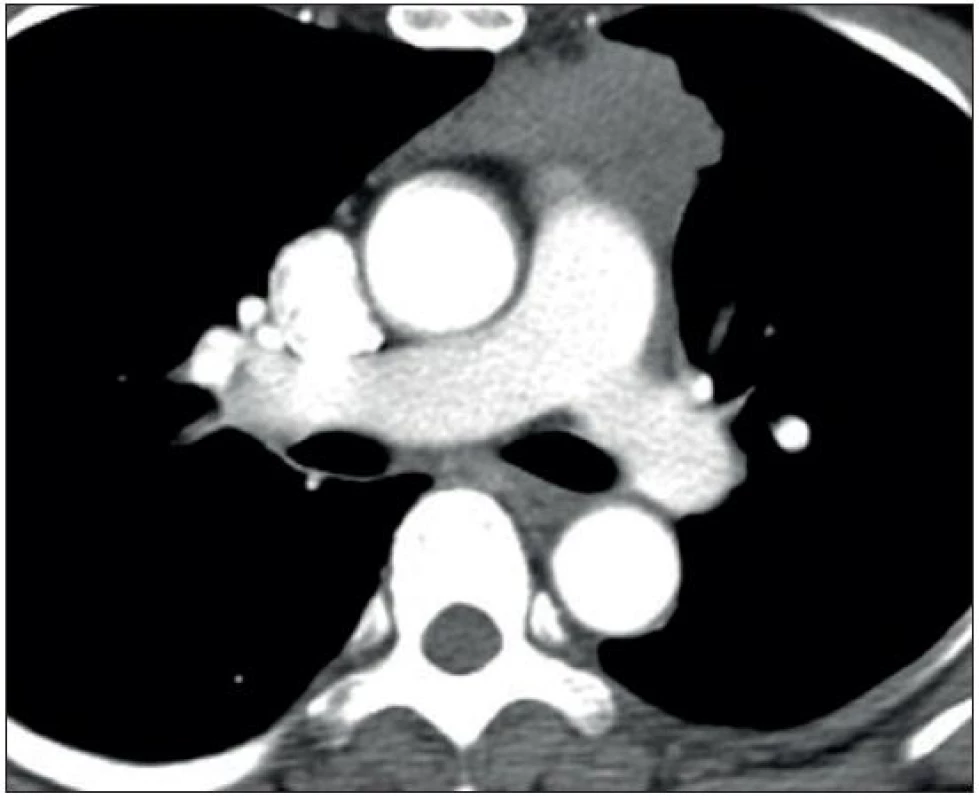
Pro tento nález byla provedena transsternální thymektomie a fenestrace perikardu s nekomplikovaným pooperačním průběhem. Nemocný byl předán do myastenického dispenzáře v dobrém klinickém stavu.
Při patologicko-anatomickém vyšetření je v dolním pólu pravého laloku thymu zastižen tužší tumor o průměru 18 mm, neostře ohraničený a infiltrativně se šířící do okolí. Druhý lalok rozměrů 75 × 35 × 25 mm po prokrájení bez ložiskových změn. Mikroskopicky je tumor lobulárně uspořádaný a je tvořen polygonálními (obr. 3) nebo protáhlými epitelovými buňkami (pozitivní v imunohistochemickém průkazu cytokeratinu) (obr. 4) s vesikulárním jádrem a nevýrazným jadérkem, ložiskově s mitózami. Intersticiální lymfocyty jsou zčásti nezralé TdT+ T-lymfocyty, zčásti jsou to ale CD20+ B-lymfocyty. Nádor roste zřetelně invazivně. Jedná se o invazivní thymom typu B3.
3. Polygonální epitelové nádorové buňky, v intersticiu jsou ojedinělé lymfocyty 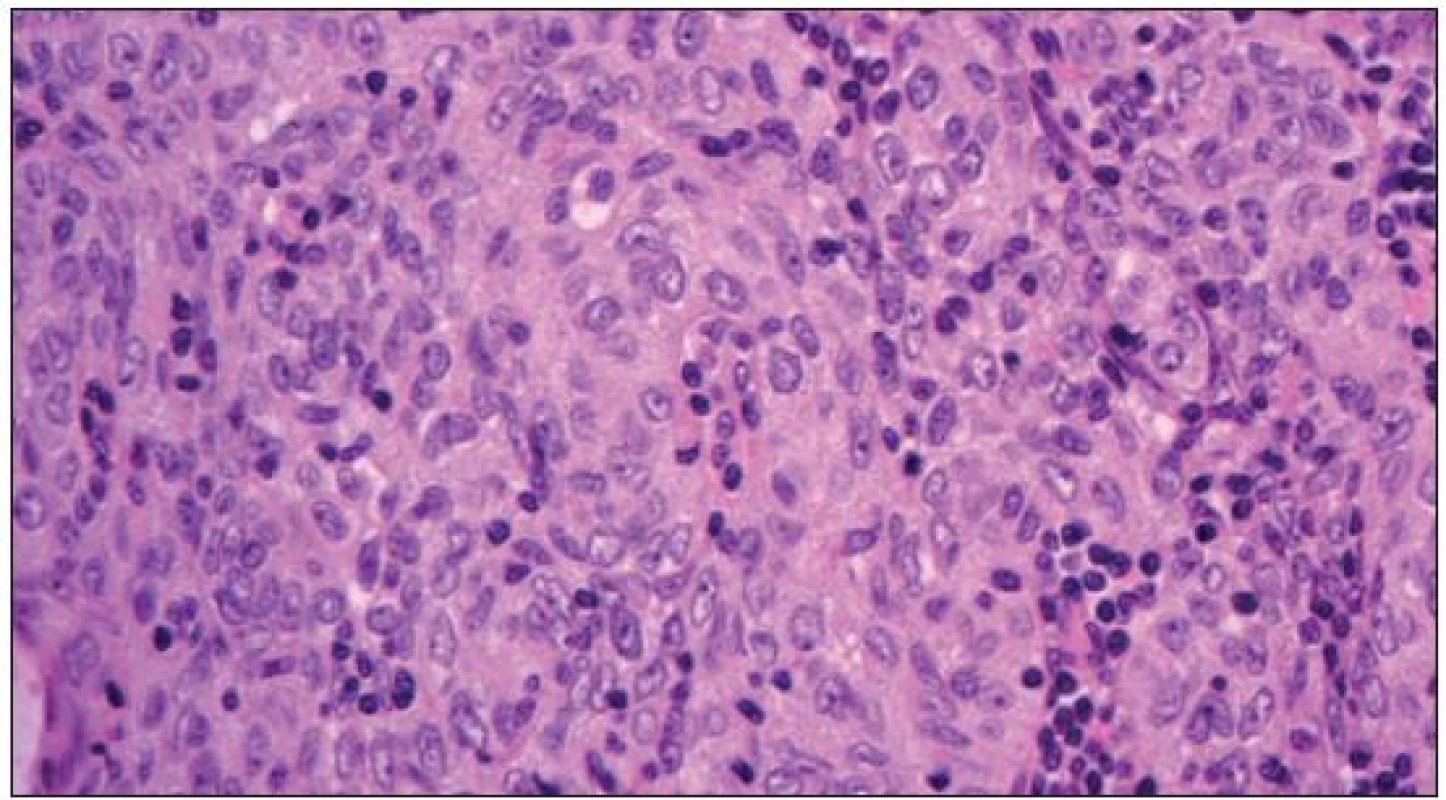
4. Imunohistochemický průkaz širokospektrých cytokeratinů 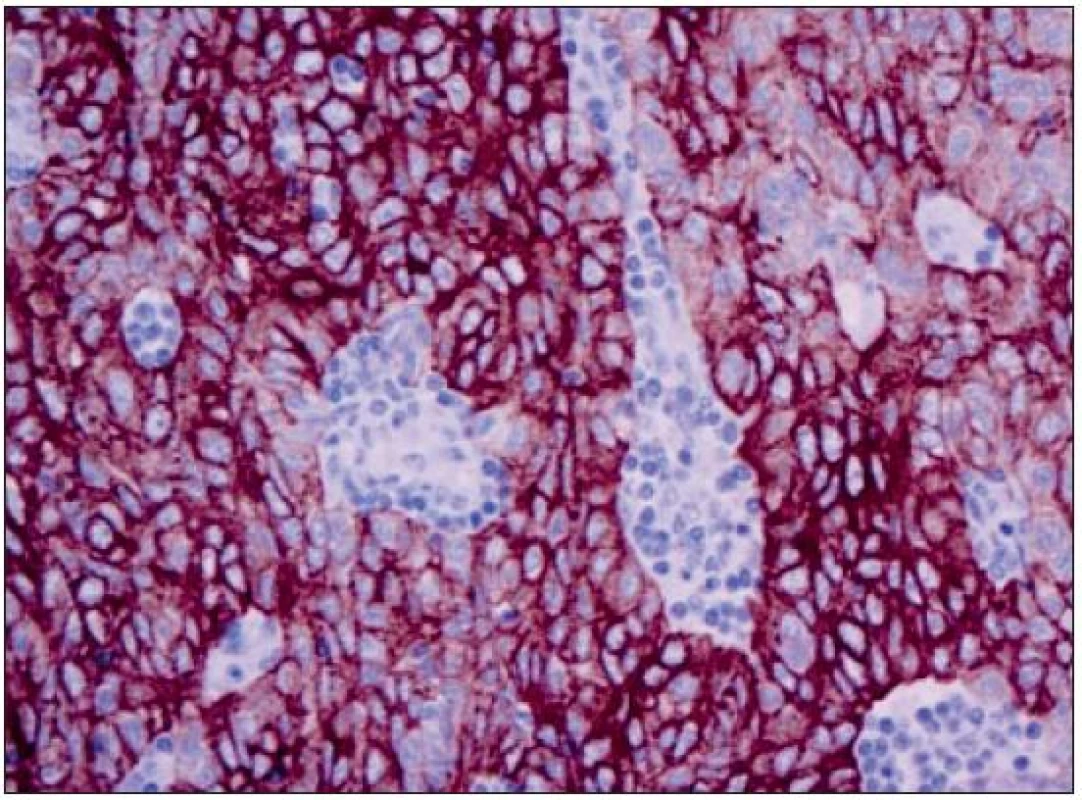
DISKUZE
Nádory v předním mediastinu mohou být nádory ze zárodečných buněk, lymfomy, karcinomy, nádory thymu, nebo štítné žlázy (4). Mezi nádory, které mohou vzniknout přímo z thymu, patří thymom, lymfom, karcinoid, thymolipom a karcinom thymu (5). Thymomy tvoří asi 20 % mediastinálních nádorů s celkovou incidencí 0,15 na 100 000 obyvatel (6). Většina pacientů je mezi 40 a 60 lety věku a mírně převažují muži (7). Karcinomy thymu představují méně než 1 % malignit thymu (8).
Thymom je neobvyklý nádor, nejlépe známý pro jeho vztah s myasthenia gravis. Přibližně u 15 % pacientů s myasthenia gravis se prokáže thymom (7), což představuje asi 30–40 % všech případů thymomů. Téměř u poloviny thymomů je diagnóza provedena náhodně na základě rentgenového nálezu asymptomatického pacienta. U symptomatických nemocných se klinické příznaky vztahují k velikosti nádoru a jeho mechanického tlaku na přilehlé orgány (bolest na hrudi, dušnost, kašel, paréza fréniku a syndrom horní duté žíly). Méně často se projeví systémové („B“) příznaky včetně horečky, ztráty hmotnosti, nebo nočního pocení. U 5 % pa-cientů s thymomem prokazujeme systémové syndromy (tab. 1), včetně aplazie červených krvinek, dermatomyozitídy, systémového lupus erythematodes, Cushingova syndromu a syndromu nepřiměřené sekrece antidiuretického hormonu (6).
1. Klinická symptomatologie thymomu 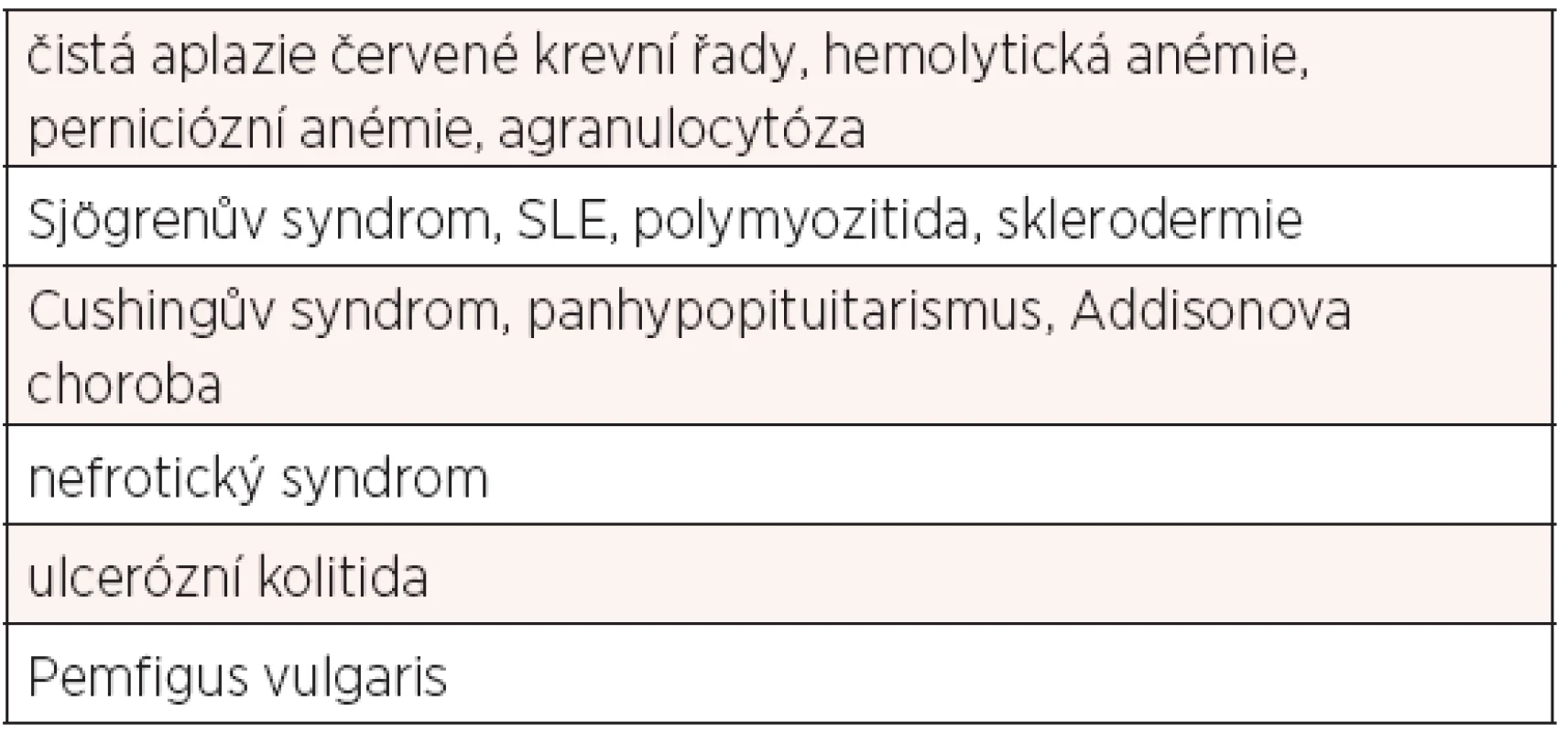
Pleurální nebo perikardiální výpotky jsou nejčastějším projevem metastatického postižení, mohou se ale vyskytnout i u nemocných bez generalizace nádoru (9). Extratorakální metastázy se vyskytují u méně než 7 % pacientů, nejčastěji v ledvinách, lymfatických uzlinách, játrech, mozku, nadledvinkách, štítné žláze a kostech (7). Metastázy do ipsilaterální plíce jsou neobvyklé (10).
Rozlišení thymomu od agresivnějšího karcinomu je nesmírně důležité. Karcinom vykazuje agresivní cytologické rysy s průkazem invaze do okolních tkání. Histologicky karcinomy vykazují buněčné atypie, zvýšenou proliferaci a anaplastické buňky (10). Patologicko-anatomicky jsou thymomy děleny podle WHO klasifikace (tab. 2) do šesti histologických typů. Pro klinické hodnocení je užívána modifikovaná klasifikace podle Masaoka (tab. 3), která dobře koreluje s celkovým 5letým přežitím (5, 10).
2. WHO histologická klasifikace thymomu 
3. Modifikovaná klinická klasifikace thymomu podle Masaoka 
Léčba thymomu patří do specializovaného centra. Chirurgická resekce je u nemocných s thymomem základním kurativním postupem a pouze radikální chirurgické odstranění thymomu umožňuje dlouhodobé přežívání pacientů (4). Resekabilita tumoru závisí na rozsahu nemoci v době stanovení diagnózy a celkovém klinickém stavu pacienta (10). Není-li radikální resekce možná z důvodu pokročilosti primárního nádoru nebo celkového stavu nemocného, je vhodné uvažovat o chemoterapii, radioterapii nebo kombinaci obou léčebných modalit (8). Systémová chemoterapie je metodou využívanou v léčbě lokoregionálně pokročilých a generalizovaných thymomů (10). Byla používána monoterapie i kombinovaná léčba (doxorubicin, cisplatina, cyklofosfamid).
U nemocných po radikální resekci primárního thymomu je doporučováno doživotní sledování. Je znám případ, kdy byla recidiva thymomu zaznamenána až za 32 let po resekci primárního tumoru. Pacienti s thymomem mají riziko vzniku dalších zhoubných nádorů, které jsou pozorovány u 17–28 % pacientů po thymektomii. Jedná se zejména o non-hodgkinské lymfomy, nádory zažívacího ústrojí a sarkomy měkkých tkání (13).
Dlouhodobá prognóza se u individuálních nemocných liší. Za jeden z nejdůležitějších nezávislých prognostických faktorů dlouhodobého přežití je považováno stadium nemoci klasifikované podle Masaoka. Pětileté přežití v závislosti na stadiu je > 90 % pro stadium I, 86 % pro stadium II, 70 % pro stadium III a 50 % pro stadium IV (11). Myasthenia gravis není sama o sobě považována za nepříznivý prognostický faktor, který by zhoršoval dlouhodobé přežití (12, 13). Za nejdůležitější prognostický faktor lze považovat možnost provedení radikální resekce primárního tumoru, což přímo souvisí se stadiem nemoci v době stanovení diagnózy (15).
ADRESA PRO KORESPONDENCI:
doc. MUDr. Jaromír Chlumský, Ph.D.
Interní klinika 2. LF UK a FN Motol
V Úvalu 84, 150 00 Praha 5
e-mail: jaromirchlumsky@seznam.cz
Sources
1. Colombo A. Etiology and prognostic implications of a large pericardial effusion in men. Clin Cardiol 1998; 11 : 389–394.
2. Corey GR. Etiology of large pericardial effusions. Am J Med 1993; 95 : 209–213.
3. Sagristà-Sauleda J, Mercé J, Permanyer-Miralda G, Soler-Soler J. Clinical clues to the causes of large pericardial effusion. Am J Med 2000; 109 : 95–101.
4. Riedel RF, Burfeind WR. Thymoma: benign appearance, malignant potential. Oncologist 2006; 11 : 887–894.
5. Tumors of the thymus. In: Travis W.D, Brambilla E, Müller-Hermelink H.K., Harris C.C. (Eds.). World Health Organization classification of tumors: pathology and genetics of tumors of the lung, pleura, thymus and heart. Lyon, France: International Agency for Research on Cancer (IARC) Press 2004; 145–247. Dostupné na: http://www.iarc.fr/en/publications/pdfs-online/pat-gen/bb10/bb10-chap3.pdf.
6. Engels EA, Pfeiffer RM. Malignant thymoma in the United States: demographic patterns in incidence and associations with subsequent malignancies. Int J Cancer 2003; 105 : 546–551.
7. Thomas CR, Wright CD, Loehrer PJ, et al. Thymoma: state of the art. J Clin Oncol 1999; 17 : 2280–2289.
8. Eng TY, Fuller CD, Jagirdar J, et al. Thymic carcinoma: state of the art review. Int J Radiat Oncol Biol Phys 2004; 59 : 654–664.
9. Yuan PJ. Cardiac tamponade and thymic carcinoma. Acta Cardiol Sin 2006; 22 : 1126–1129.
10. PDQ Cancer Information Summaries. Bethesda (MD): National Cancer Institute (US); 2002. Thymoma and Thymic Carcinoma Treatment (PDQ®): Health Professional Version. [Updated 2012 Sep 17]. Dostupné na: http://www.ncbi.nlm.nih.gov/books/NBK66041/.
11. Masaoka A, Monden Y, Nakahara K, et al. Follow-up study of thymomas with special reference to their clinical stages. Cancer 1981; 48 : 2485–2492.
12. Budde JM, Morris CD, Gal AA, et al. Predictors of outcome in thymectomy for myasthenia gravis. Ann Thorac Surg 2001; 72 : 197–202.
13. Evoli A, Minisci C, Di Schino C, et al. Thymoma in patients with MG: characteristics and long-term outcome. Neurology 2002; 59 : 1844–1850.
14. Pan CC, Chen PC, Wang LS, et al. Thymoma is associated with an increased risk of second malignancy. Cancer 2001; 92 : 2406–2411.
15. Moore KH, McKenzie PR, Kennedy CW, et al. Thymoma: trends over time. Ann Thorac Surg 2001; 72 : 203–207.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2013 Issue 3-
All articles in this issue
-
Basics of social cognitive and affective neuroscience
XXVII. Inclusive heritability - Thymoma – a rare cause of pericardial effusion
- What should be the priorities of European ageing research?
- Occupational diseases reported in the Czech Republic in 2012
- Occupational Diseases in the Automotive Industry in the Central Bohemian Region
- The evaluation of assessment tools for needs identification in family members in palliative care
- Significance of the Cardio-Ankle Vascular Index (CAVI) measurement between sportsmen and physically inactive people
- Quality of sleep, circadian preference and healthy life style in university students
- Pitfalls of cancer screening in general practice
-
Basics of social cognitive and affective neuroscience
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Quality of sleep, circadian preference and healthy life style in university students
- Thymoma – a rare cause of pericardial effusion
- Pitfalls of cancer screening in general practice
- The evaluation of assessment tools for needs identification in family members in palliative care
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

