-
Medical journals
- Career
Potenciálně nevhodná (riziková) léčiva u seniorů: Expertní konsensus pro Českou republiku 2012
: E. Topinková 1,3; D. Fialová 1,3; H. Matějovská Kubešová 2,3
: 1. lékařská fakulta UK a Všeobecná fakultní nemocnice, Praha, Geriatrická klinika, Přednostka: prof. MUDr. Eva Topinková, CSc. 1; Lékařská fakulta Masarykovy univerzity, Brno, Klinika interní, geriatrie a všeobecného praktického lékařství, Přednostka: prof. MUDr. Hana Matějovská Kubešová, CSc. 2; Expertní panel: Koordinátoři: prof. MUDr. Eva Topinková, CSc., PharmDr. Daniela Fialová, PhD. prof. MUDr. Štefan Alušík, CSc., prim. MUDr. Ivo Bureš, MUDr. Tomáš Doležal, PhD. prim. MUDr. Ivana Doleželová, MUDr. Božena Jurašková, PhD., MUDr. Jaroslava La 3
: Prakt. Lék. 2012; 92(1): 11-22
: Reviews
Stárnutí populace a geriatrizace medicíny zvyšují trvale spotřebu léčiv. To vyžaduje racionální preskripci, která maximalizuje přínos léčby pro pacienta a současně minimalizuje rizika nežádoucích polékových reakcí. Věkově podmíněné změny a komorbidity mohou u geriatrických pacientů ovlivňovat terapeutickou hodnotu některých léčiv a měnit poměr přínos/riziko. Léčiva, která s ohledem na farmakologické charakteristiky mohou u křehkých seniorů zvyšovat riziko výskytu nežádoucích polékových reakcí nebo pro která nejsou vědecké důkazy o jejich přínosu, jsou označovaná jako „potenciálně nevhodná (riziková) léčiva“. Nejznámější jsou tzv. Beersova kritéria ze Spojených států, ale i další národní kritéria reflektující dostupnost léčiv v jednotlivých zemích a specifika klinické praxe.
V České republice jsme v několika farmakoepidemiologických šetřeních potvrdili vysoký výskyt preskripčních chyb u seniorů, především nepředepsání potenciálně přínosných léčiv a současně i vysokou preskripci léčiv s rizikovým profilem, tj. potenciálně nevhodných při použití amerických a irských kritérií. Vzhledem k odlišné dostupnosti a spektru rizikové preskripce v ČR jsme považovali za potřebné vytvořit národní kritéria, která by byla lépe použitelná pro naše podmínky. V článku uvádíme podrobně tvorby kritérií s užitím modifikované Delphi metody založené na konsenzu multidisciplinárního panelu expertů oborů:- geriatrie,
- vnitřní lékařství,
- všeobecné praktické lékařství,
- klinická farmacie, a
- klinická farmakologie.
Expertní panel zařadil do konečného seznamu potenciálně nevhodných léčiv celkem 71 jednotlivých léčiv, která jsou seskupena do základních farmakologických skupin:- léčiva centrálního nervového systému,
- kardiovaskulární léčiva,
- myorelaxancia a spasmolytika,
- antiemetika a antivertiginoza,
- analgetika,
- gastrointestinální léčiva, a
- ostatní léčiva.
Vytvořený seznam však nelze chápat jako absolutní zákaz preskripce uvedených farmak. Jde o upozornění, aby preskripce těchto léčiv byla u geriatrických pacientů omezena a aby léčiva nebyla předepisována jako léčiva první volby. V případě jejich předepsání pak s vědomím vyššího rizika je třeba pečlivě monitorovat jejich efekt a možné nežádoucí účinky. Rozšíření nově vytvořených kritérií do klinické praxe by mohlo omezit rizikovou preskripci u geriatrických pacientů a s ní spojené negativní dopady.Klíčová slova:
geriatrická farmakoterapie, potenciálně nevhodná preskripce, riziko.Úvod
Rostoucí skupina seniorů v populaci a zvyšující se relativní a absolutní množství léků předepisovaných seniorům vyžadují, aby léčiva byla předepisována racionálně tj. s cílem maximalizovat přínos pro pacienta a minimalizovat rizika polékových reakcí, a to s co nejnižšími náklady. I když všechna registrovaná léčiva pro humánní účely podléhají přísnému několikastupňovému klinickému hodnocení, mohou změny farmakokinetiky a farmakodynamiky léčiv ve stáří spolu s dalšími věkově podmíněnými fyziologickými změnami a komorbiditami ovlivňovat terapeutickou hodnotu léčiv a měnit poměr přínos/riziko (1). Proto se u seniorů zvláště ve věku 70 a více let setkáváme častěji s nežádoucími účinky léčiv (NÚL) a se zvýšeným výskytem preskripčních pochybení (2).
Mezi časté preskripční chyby v primární péči patří například předepsání léčiva v nevhodné dávce (např. u benzodiazepinů) nebo nevhodné délce podávání (např. neindikované dlouhodobé podávání inhibitorů protonové pumpy), předepsání léčiva v relativní kontraindikaci s existujícími komorbiditami (např. thiazidová diuretika při diagnóze dny, betablokátorů při chronické obstrukční plicní nemoci), léčiva vstupujícího do interakcí s dalšími současně užívanými léčivy či duplicitní preskripce (neindikované současné předepsání více léčiv ze stejné lékové skupiny).
Preskripce u geriatrických pacientů vyžaduje vysoce individualizovaný přístup s ohledem na orgánové změny, polymorbiditu, konkomitující a často složité lékové režimy a možnou noncomplianci, a proto by také posouzení kvality preskripce mělo být hodnoceno individuálně. Přesto se hledají metody, které by umožnily hodnotit kvalitu lékové preskripce v geriatrické populaci obecně s využitím farmakologických poznatků a farmakoepidemiologických postupů. Správné rozpoznání preskripčních pochybení a jejich omezení umožní zlepšit současný stav lékové preskripce u seniorů a dosáhnout žádoucích léčebných výsledků.
Potenciálně nevhodná (riziková) léčiva ve stáří
Termínem „potenciálně nevhodná léčiva“ a „potenciálně nevhodná preskripce“ (v angličtině „potentially inappropriate“) označujeme preskripci léčiv, u nichž není indikace podložená vědeckými důkazy, která mají vyšší riziko polékových reakcí a která nejsou nákladově efektivní, přestože na farmaceutickém trhu jsou dostupná léčiva bezpečnější a srovnatelně nákladná (3). Tento termín byl poprvé použit v roce 1991 Beersem a spol. v USA (4). Pod Beersovým vedením publikovala expertní skupina na základě konsenzu seznam léčiv, která byla často používána, avšak na základě farmakologických vlastností a vědeckých důkazů o výskytu nežádoucích polékových reakcí mohla být riziková pro křehké geriatrické pacienty v ošetřovatelských ústavech. Seznam obsahoval jednotlivá riziková léčiva a dále i časté situace předepsání léčiva relativně kontraindikovaného z důvodu komorbidity (například betablokátorů u chronické obstrukční plicní nemoci).
Cílem těchto „Beersových kritérií“ bylo upozornit na možné riziko spojené s užíváním těchto léčiv a omezit nevhodnou a neindikovanou preskripcou (např. antipsychotik, benzodiazepinů, léčiv s anticholinergním potenciálem, apod.) a současně též zlepšit znalosti předepisujících lékařů v oblasti geriatrické farmakoterapie.
V dalších letech byl koncept potenciálně nehodných léčiv rozpracován pro seniorskou populaci obecně (5) a v roce 2003 naposled aktualizován (6). Vytvořený seznam však nelze chápat jako absolutní zákaz preskripce uvedených farmak. Jde o upozornění, aby preskripce těchto léčiv byla u geriatrických pacientů omezena a nebyla předepisována jako léčiva první volby. V případě jejich předepsání pak s vědomím rizika je třeba pečlivě monitorovat možné nežádoucí účinky.
V České republice jsme na problém „nevhodné preskripce ve stáří“ upozornili poprvé v roce 2005 v souvislosti s vysokou preskripcí těchto potenciálně rizikových či neúčinných léčiv v ČR (7). Až u 41 % seniorů v domácí péči (8) a 30 % ambulantních seniorů nad 65 let (9) bylo předepsáno jedno či více nevhodných léčiv.
Užívání potenciálně nevhodných léčiv je ve většině publikovaných studií spojeno s častějším výskytem polékových reakcí, zhoršením soběstačnosti a kvality života, nárůstem polékových hospitalizací, nárůstem nákladů na zdravotní péči, nebo i s vyšší mortalitou (10, 11).
Proto je omezení preskripce nevhodných léčiv považováno za jednu z doporučovaných strategií k optimalizaci farmakoterapie a k redukci nežádoucích polékových reakcí (12).
Možnosti rozpoznání nevhodné preskripce
Pro hodnocení „vhodnosti“ preskripce a lékových režimů je užívána v zahraničí řada metod (13):
1. Implicitní kritéria nevhodné preskripce
Jde o časově náročné individualizované posuzování každého jednotlivého léčiva s ohledem na konkrétní klinickou situaci pacienta. Od posuzovatele – obvykle farmaceuta – se vyžaduje dobrá znalost geriatrické farmakoterapie a klinická zkušenost, předpokladem je dostupnost klinických dat a možnost konzultace s předepisujícím lékařem.
Nejčastěji se používá tzv. MAI Index (Medication Appropriateness Index), který u každého léku hodnotí jeho
- indikaci,
- účinnost,
- dávkování,
- instrukce k užívání,
- délku podávání,
- interakce lékové,
- interakce léčivo-nemoc, a
- náklady (14).
Pro tuto formu hodnocení označovanou jako „hodnocení závislá na úsudku“ (tzv. judgment-based approaches) nebo také implicitní kritéria, je typická vysoká relevantnost pro pacienta přihlížející k individuálním klinickým charakteristikám a komplexnosti pacienta včetně například jeho preferencí, ale na druhou stranu nižší míra spolehlivosti hodnocení daná subjektivitou posuzování.
2. Explicitní kritéria nevhodné preskripce
Pro hodnocení se častěji využívají tzv. explicitní kritéria, která jsou založena na jasně definovaných (a obvykle jednodušších) kritériích. Ta mohou být snadno aplikována i bez podrobné znalosti pacienta a lze je využít i pro populační farmakoepidemiologické studie.
Do této skupiny lze zahrnout i nejznámější seznamy „nevhodných léčiv“ a tzv. „léčiv, kterým je třeba se vyhnout“ (drugs to-be-avoided), a to buď obecně u všech seniorů nad stanovenou věkovou hranici, nebo u seniorů v přítomnosti specifických komorbidit (pro přehled viz 13, 15).
Poté, co byla ve Spojených státech publikována Beersova kritéria a jejich preskripce sledována jako jeden z údajů kvality péče v ošetřovatelských ústavech, došlo během následujících deseti let k významnému poklesu prevalence pacientů, jimž byla nevhodná léčiva předepsána z původních až 30 % na méně než 20 % (16). Lékaři obeznámení s těmito kritérii/léčivy předepisují méně potenciálně rizikových léčiv (16).
V českém písemnictví jsme publikovali americká aktualizovaná Beersova kritéria poprvé v roce 2005 (7). Upozornili jsme však i na praktické problémy při jejich používání, zejména na jejich nízkou uživatelskou přátelskost, ale především na fakt, že mnohá léčiva uvedená v Beersových kritériích byla stažena z evropského trhu (thioridazin, reserpin), anebo nebyla v ČR registrována, či nejsou dostupná. Proto některé země např. Kanada, Thajsko a z evropských zemí Francie, Irsko a Norsko přistoupily k vývoji „národních kritérií nevhodných léčiv“. Z nich jsou pro klinickou praxi doporučována irská kritéria STOPP/START 2008 (17), publikovaná v témže roce i v české verzi (18). Jejich přínosem je, že se kromě nevhodných léčiv (STOPP kritéria) zaměřují i na další častou preskripční chybu, totiž nepředepsání přínosného léčiva (tzv. START kritéria).
Také se STOPP/START kritérii jsme získali již vlastní zkušenosti v prevalenčních studiích v české populaci (19, 20), kde se ukazují jako citlivější k detekci preskripčních chyb ve srovnání s Beersovými kritérii. Pro posuzující lékaře však doporučujeme zaškolení v jejich používání, což zvýší spolehlivost hodnocení (shodu hodnocení mezi dvěma posuzovateli, tzv. inter-rater reliability) (21).
Současně s těmito kroky jsme však pokračovali i na vývoji vlastních českých kritérií za využití znalostí všech dosud publikovaných explicitních kritérií. Tabulka 1 zachycuje hlavní charakteristiky těchto kritérií a také počty položek obsažených v jednotlivých kritériích.
1. Přehled a hlavní charakteristiky dosud publikovaných explicitních kritérií pro nevhodná léčiva ve stáří v jednotlivých zemích. 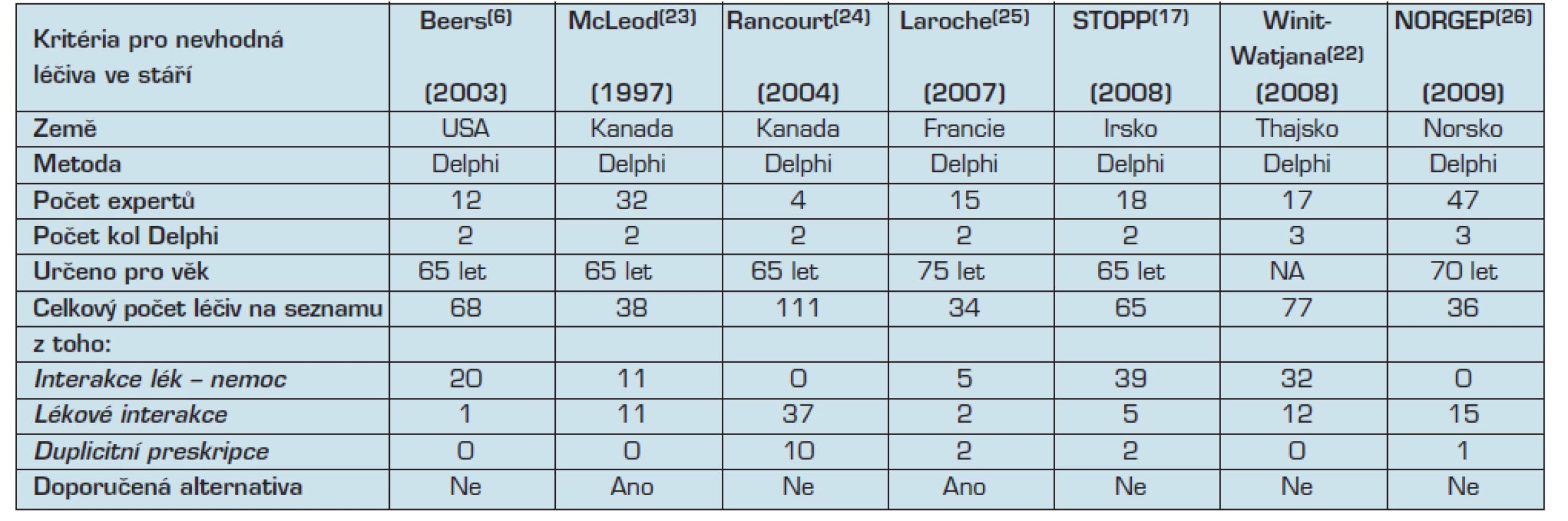
Vysvětlivky: NA – neudáno; NORGEP – Norwegian General Practice criteria; STOPP – Screening Tool of Older Person’s potentially inappropriate Prescriptions kritéria Jednotlivé země postupovaly individuálně a seznamy se významně liší jak v počtu položek (od 34 do 111 položek) i v jejich spektru (zachycují jednotlivá léčiva, lékové interakce nebo interakce lék-diagnóza), tak i v názvu (6, 17, 22–26). Například asijská kritéria neužívají termín nevhodná léčiva, ale nahrazují ho pojmem „vysoce riziková léčiva“ a současně označují výši rizika zařazením do skupin:
- a) léčiva, kterým bychom se měli vyhnout,
- b) léčiva, která jsou zřídkakdy vhodná,
- c) léčiva, která mohou být v určitých případech indikována u starších osob,
- d) ostatní (22).
Metodika tvorby českých kritérií nevhodných léčiv
Všechna dosud publikovaná kritéria potenciálně nevhodných léčiv byla vyvinuta modifikovanou Delphi metodou. Tato metoda se využívá pro nalezení konsenzu u klinických problémů, u nichž není dostatek vědeckých důkazů. V geriatrické farmakoterapii chybí často dostatek klinických studií u pacientů nad 65, respektive 70 let z důvodů nezařazování těchto pacientů do klinických hodnocení (27). Proto Delphi metoda využívá konsenzu expertů, jimž byly předloženy otázky týkající se vhodnosti specifické medikace při podávání seniorům a poskytnuta jim řízená zpětná vazba. Otázky jsou hodnoceny jednotlivými experty, kteří na 5-ti bodové Likertově škále vyjadřují různou míru souhlasu s daným tvrzením o vhodnosti, respektive nevhodnosti jednotlivé medikace. Otázky, kde není dosaženo konsenzu nad stanovenou hranici, jsou znovu posuzovány ve druhém či dalším kole a nevhodná léčiva, u nichž bylo dosaženo souhlasu expertní skupiny, jsou pak uvedena v definitivním seznamu nevhodných léčiv.
V České republice jsme postupovali Delphi metodou ve třech kolech. Otázky byly konstruovány výzkumnou skupinou a vycházely z dosud publikovaných kritérií a literárních přehledů. Expertní skupina byla vyzvána k jejich posouzení a dalším návrhům zde nezahrnutým. Celkem bylo expertní skupině předloženo 127 kritérií zahrnujících:
- Nevhodná léčiva (oddíl I. expertního dotazníku) uvádějící jednotlivé účinné látky (36 položek);
- Léčiva/lékové skupiny nevhodné u seniorů při specifických situacích/komorbiditách:
- interakce lék-nemoc (68 položek), a
- duplicitní preskripci (1 položka) – oddíl II. expertního dotazníku
- Doporučená léčiva/ lékové postupy opomíjené v lékové preskripci u seniorů a pro pacienta jednoznačně přínosná (22 položek) – oddíl III expertního dotazníku.
Posuzován byl vždy poměr přínos/riziko léčiva a vědecké důkazy o jeho účinnosti. Skupina seniorů byla vztažena k věkové skupině 65 let a starší. Otázky byly posuzovány 15-ti členným expertním panelem se zástupci oborů
- geriatrie,
- vnitřní lékařství,
- všeobecné praktické lékařství,
- klinická farmacie, a
- klinická farmakologie.
První dvě kola probíhala elektronicky, třetí kolo bylo prezenční a zahrnovalo též závěrečnou vzájemnou diskusi a definitivní zařazení léčiva do skupiny potenciálně nevhodných (rizikových) léčiv.
Pro zařazení do národního seznamu bylo požadováno souhlasné stanovisko u více jak 60 % expertů za předpokladu, že současně dolní hranice 95% CI (konfidenčního intervalu) neklesla pod hladinu významnosti méně než 50% souhlasu expertního panelu. Pokud podmínka nebyla splněna, postoupilo posouzení daného kritéria do dalšího kola. Pro rozsáhlost kritérií jsou v této publikaci uvedeny pouze výsledky I. oddílu (potenciálně nevhodná léčiva ve stáří; tab. 2, strana 16).
2. Léčiva potenciálně nevhodná (riziková) ve stáří - expertní konsenzus ČR 2012 (U těchto léčiv s ohledem na věkem podmíněné změny převyšuje u seniorů nad 65 let potenciální riziko očekávaný přínos při dlouhodobé léčbě, popřípadě účinnost léčiva je nedostatečná nebo nedostatečně prokázaná) 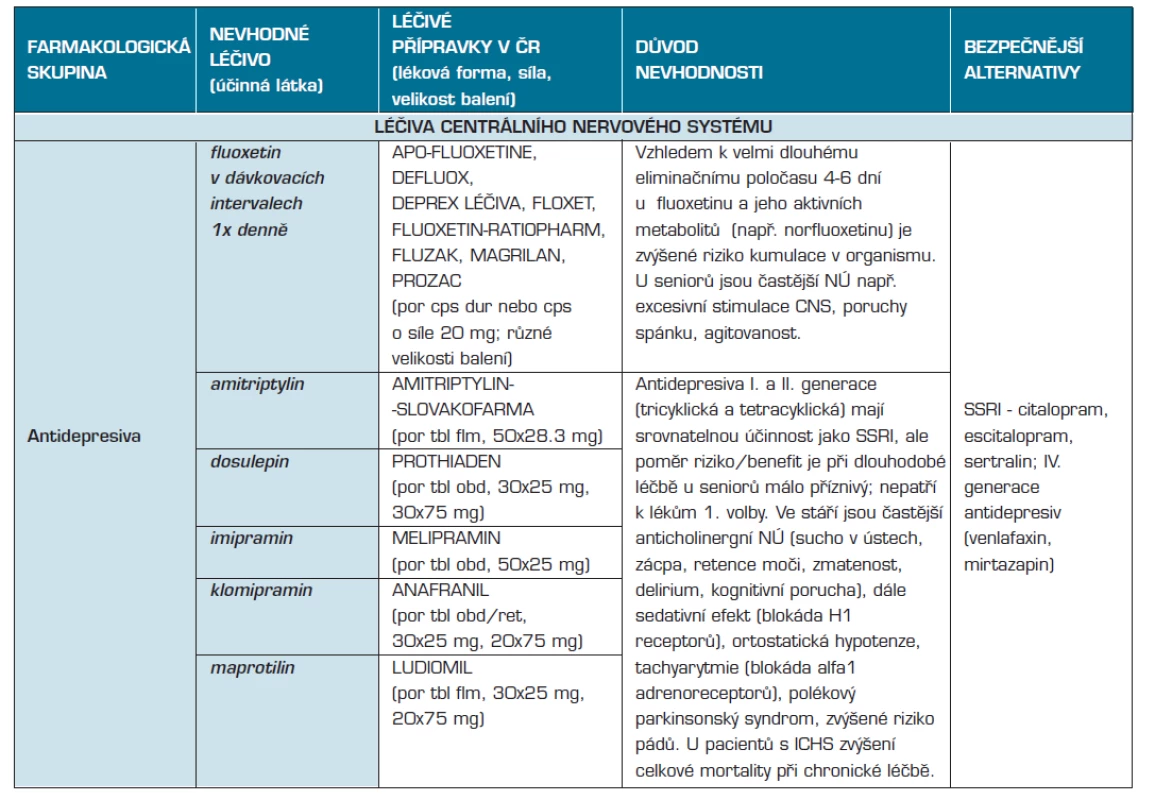

Vysvětlivky: CNS – centrální nervový systém, NSA – nesteroidní antiflogistika, SSRI – inhibitory zpětného vychytávání serotoninu, GIT – gastrointestinální trakt Výsledky
V I. oddíle expertního dotazníku (léčiva potenciálně nevhodná ve stáří) bylo zařazeno 33 kritérií, přičemž jedno z kritérií (potenciálně nevhodná sedativa a hypnotika) bylo rozděleno do 4 podotázek. Celkově tedy postoupilo do statistického hodnocení v tomto oddíle 36 položek (kritérií). U 34 kritérií vyjádřilo > 60 % expertů souhlasné stanovisko. Výjimkou byla 2 kritéria týkající se
- potenciální nevhodnosti cerebrovaskulárních vazodilatancií u seniorů, a
- potenciální nevhodnosti nitrofurantoinu ve stáří.
U těchto kritérií expertní konsenzus nedosáhl stanovené hranice expertního souhlasu. Po úpravě formulací kritérií v expertním dotazníku na
- a) nootropika, námelové alkaloidy a vazoaktivní léčiva v dlouhodobé léčbě, zejména u neurodegenerativních demencí a nespecifických poruch prokrvení CNS, a
- b) nitrofurantoin u seniorů s clearance kreatininu Clkr < 60 ml/min. (neúčinnost) bylo dosaženo požadovaného expertního konsenzu také u těchto kritérií.
Z 34 otázek, kde v rámci expertního šetření byl nalezen souhlas > 60 % expertů, nedosahovala u 10 otázek hranice dolního 95% CI ≥ 50% expertního souhlasu. Tato kritéria byla dále hodnocena v následujících kolech šetření.
Do konečné tabulky nebyla po III. kole expertního šetření a diskusním panelu zařazena pro nesplnění podmínek následující kritéria:
- podávání perorálních estrogenů neoponovaných gestageny,
- etoricoxib,
- meloxicam (nedostatek evidence o nevhodnosti v rámci lékové skupiny),
- krátkodobě působící dipyridamol (nebyl v ČR dostupný na farmaceutickém trhu),
- monitoring INR u warfarinu a monitoring kalémie u ACE-I krátce po započetí léčby a v pravidelných intervalech v dlouhodobé léčbě (kritéria byla považována expertní komisí za známá a dodržovaná),
- amiodaron (v ČR není dostupná bezpečnější alternativa),
- flecainid (není v ČR předepisován k dlouhodobé antiarytmické léčbě).
Z nově navrhovaných kritérií nebyla do konečné tabulky expertních kritérií zařazena následující kritéria:
- lipofilní beta-blokátory přesahující ekvivalent metoprololu 100 mg/den (kritérium dle expertní komise vyžaduje další upřesnění dávek a alternativ léčiv),
- preskripce statinů bez kontroly kreatinkinázy (CK) do 1 měsíce od započetí léčby (do oddílu I. expertního šetření nebyla zařazena žádná kritéria týkající se monitorace léčby).
Při statistickém hodnocení oddílu II. (léčiva/lékové skupiny nevhodné u seniorů při specifických situacích/komorbiditách: interakce lék-nemoc) a oddílu III. (doporučená léčiva/ lékové postupy opomíjená v lékové preskripci u seniorů) nedosáhl expertní konsenzus požadované hranice shody u 17 kritérií z oddílu II. a 1 kritéria z oddílu III. (I. kolo šetření). V II. kole se v uvedených případech jednalo již jen o 3 kritéria oddílu II. a žádné kritérium oddílu III.
Výsledky a expertní tabulky vztahujících se k oddílu II. a III. expertního šetření nejsou prezentovány v této publikaci a budou publikovány v dalším článku.
Výsledky konsenzu expertů I. oddílu kritérií – Léčiva potenciálně nevhodná ve stáří – jsou zachyceny v tabulce 2 zahrnující celkem 71 jednotlivých léčiv. Pro snazší orientaci a lepší uživatelskou přátelskost jsou léčiva seskupena do základních farmakologických skupin:
- léčiva centrálního nervového systému,
- kardiovaskulární léčiva,
- myorelaxancia a spasmolytika,
- antiemetika a antivertiginoza,
- analgetika,
- gastrointestinální léčiva, a
- ostatní léčiva.
Současně je uvedena účinná látka, názvy léčivých přípravků registrovaných/dostupných v ČR, důvod nevhodnosti a bezpečnější alternativy léčby.
Diskuse
Česká kritéria vytvořená na základě expertního konsenzu představují první národní kritéria léčiv potenciálně nevhodných u seniorů v zemích východní Evropy. Upozorňují na častá preskripční pochybení v klinické praxi s cílem zlepšit znalosti lékařů v oblasti geriatrické farmakoterapie. Podobně jako jiná doporučení a guidelines je nutná jejich periodická aktualizace. Znovu je nutno připomenout, že tato léčiva nejsou ve stáří absolutně kontraindikována a je tedy možné je předepisovat, avšak vždy s vědomím jejich potenciální nevhodnosti (z důvodu změny poměru přínos/riziko, neprokázané účinnosti či nedostatku vědeckých důkazů).
Při předepsání léčiva by měl předepisující lékař zdůvodnit v dokumentaci pacienta podání léčiva z této skupiny, monitorovat pečlivě možné NÚ a zaznamenávat účinnost léčiva. Tvorba národních kritérií byla vedena snahou o splnění většiny z navrhovaných požadavků pro “optimální explicitní kritéria potenciálně nevhodných léčiv” postulovaných irskými autory (17). Ty zahrnují:
- rychlou aplikovatelnost v praxi a organizaci podle fyziologických systemů/ATC skupin,
- zachycení častých preskripčních chyb včetně nepředepsání vhodného léčiva,
- zobecnitelnost pro širší profesní komunitu lékařů i farmaceutů,
- kompatibilitu se zdravotnickými informačními systémy (elektronické údaje o medikaci a pacientových diagnózách),
- důkazy o snížení nevhodné preskripce po zavedení kritérií do praxe, a
- snížení frekvence nežádoucích polékových reakcí a dalších negativních dopadů.
Navrhovaná česká kritéria v současnosti splňují první 4 požadavky. Zavedení a rozšíření těchto kritérií, zlepšení znalostí geriatrické farmakoterapie a omezení této potenciálně rizikové preskripce však vyžaduje i další kroky. Jejich publikování v odborném tisku, prezentace na konferencích, rozšiřování formou tištěných materiálů či interaktivní workshopy v rámci širších edukačních aktivit se ukazuje jako přínosné, zejména formy s aktivním zapojením lékařů v menších skupinách. Účinnost těchto metod pro dlouhodobé zlepšení preskripce je obvykle omezena na malou skupinu léčiv/chorob, účastí relativně malé skupiny předepisujících lékařů, a pokud není informace kontinuálně prezentována i poměrně krátkodobým efektem (12).
Ve Spojených státech a některých dalších zemích proběhly pilotní studie se zavedením systémů podporujících bezpečnější preskripci pomocí specifických softwarů. Metoda je označovaná jako CDSS – Computerized decision support system pro fázi klinického rozhodování o indikaci, nebo je určena pro fázi vlastní preskripce CPOE – computerized physician order entry. Poskytuje předepisujícímu lékaři návody pro výběr vhodného léčiva, zpětnou vazbu a při předepsání léčiva upozorňuje na jeho nevhodnost a potenciální rizika.
Konečné rozhodnutí výběru léčiva však zůstává plně v kompetenci lékaře. Tyto systémy ve většině studií snižují frekvenci nevhodné preskripce, avšak ne vždy bývají lékaři vnímány pozitivně a na konstantní „šum upozornění“ po určité době lékaři přestávají reagovat (28–30).
Větší efekt má začlenění vybraných preskripčních pochybení mezi negativní indikátory kvality u vybraných skupin seniorů například klientů ošetřovatelských zařízení (31). Zde tato metoda významně snížila incidenci preskripce nevhodných léčiv (např. psychofarmak v nevhodných indikacích či dávkách). V některých zemích (Holandsko, USA) se osvědčilo i zapojení klinických farmaceutů například formou periodického posouzení veškeré medikace pacienta tzv. „medication review“, ovšem za předpokladu úzké spolupráce s předepisujícím lékařem/lékaři a dostupnosti všech potřebných klinických údajů. Podobné komplexní posouzení medikace nabízí i konziliární vyšetření geriatrem/geriatrickým týmem. V obou případech však dochází ke zvýšení nákladů zapojením dalších profesionálů a jejich celková nákladová efektivita dosud nebyla vyhodnocena.
Vzhledem k odlišnostem zdravotnických systémů je podstatná i otázka přenosnosti těchto zkušeností do českého systému zdravotní péče. Vytvoření národních kritérií nevhodných léčiv je však prvním krokem pro optimalizaci lékové preskripce. V dalších letech musí následovat jejich ověření v klinické praxi, posouzení efektu na preskripční praxi a zejména ověření vlivu zlepšené preskripce na omezení nežádoucích polékových reakcí a celkových nákladů.
Článek byl zpracován za podpory grantu IGA MZČR 10-029-4/2008
prof. MUDr. Eva Topinková, CSc.
Geriatrická klinika 1. LF UK Praha
Londýnská 15
120 00 Praha 2
E-mail: topinkova.eva@vfn.cz
Sources
1. Fialová, D. Specifické rysy geriatrické farmakoterapie. I – Změna terapeutické hodnoty léku ve stáří. Praha: Karolinum, 2007, 90 s.
2. Fialová, D., Onder, G. Medication errors in elderly people: Contributing factors and future perspectives. Br. J. Clin. Pharmacol. 2009; 67(6), p. 641-645.
3. O’Mahony, D., Gallagher, P.F. Inappropriate prescribing in the older population: need for new criteria. Age Ageing 2008, 37(2), p. 138-141.
4. Beers, M.H., Ouslander, Rollingher, I. Explicit criteria for determining inapproprite medication use in nursing home residents. Arch. Intern. Med. 1991, 151(9), p. 1825-1832.
5. Beers, M.H. Explicit criteria for determining potentially innapropriate medication use by the elderly: an update. Arch. Int. Med. 1997, 157(14), p. 1531-1536.
6. Fick, D.M., Cooper, J.W., Wade, W.E. et al. Updating the Beers criteria for potentially inappropriate medication use in older adults. Arch. Intern. Med. 2003, 163(22), p. 2716-2724.
7. Fialová, D., Topinková, E. Koncept léčiv nevhodných ve stáří-farmakologické a farmakoepidemiologické aspekty. Remedia 2005, 15(4-5), s. 410-417.
8. Fialová, D., Topinková, E., Gambassi, G. et al. Potentially innapropriate medication use among home care elderly patiens in Europe. JAMA 2005, 293(11), p. 1348-1358.
9. Vinšová, J., Fialová, D., Topinková, E. a kol. Prevalence a vývojové trendy v preskripci léčiv potenciálně nevhodných ve stáří v České republice. Prakt. Lék. 2006, 86(12), s. 722-728.
10. Passarelli, M.C.G., Jacob, W., Figueras, A. Adverse drug reactions in an elderly hospitalized population: inappropriate prescription is a leading cause. Drugs Aging 2005, 22(9), p. 767-777.
11. Page, R.L. II., Linnebur, S.A., Bryant, L.L., Ruscin. J.M. Inappropriate prescribing in the hospitalized elderly patient: defining the problem, evaluation tools, and possible solutions. Clin. Interv. Aging 2010, 5, p. 75-87.
12. Spinewine, A., Schmader, K.E., Barber, N. et al. Appropriate prescribing in elderly people: how well can it be measured and optimised. Lancet 2007, 370(9582), p. 173-184.
13. Fialová, D., Příhodová, V., Topinková, E. Explicitní kritéria hodnocení kvality lékové preskripce ve stáří. Geriatria 2010,16(3),p. 104-117.
14. Hanlon, J.T., Schmader, K.E., Samsa, G.P. et al. A method for assessing drug therapy appropriateness. J. Clin. Epidemiol. 1992, 45(10), p. 1045-1051.
15. Chang, C.B., Chan, D.C. Comparison of published explicit criteria for potentially inappropriate medications in older adults. Drugs Aging 2010, 27(12), p. 947-957.
16. Kaur, S., Mitchell, G., Vitetta, L. et al. Interventions that can reduce inappropriate prescribing in the elderly: a systematic review. Drugs Aging 2009, 26(12), p. 1013-1028.
17. Gallagher, P., Ryan, C., Byrne, S. et al. STOPP (Screening Tool of Older Persons Prescriptions) and START (Screening Tool to Alert Doctors to Right Treatment). Int. J. Clin. Pharmacol. Ther. 2008, 46(2), p. 72-82.
18. Topinková, E., Mádlová, P., Fialová, D., Klán, J. Nová evidence-based kritéria pro posouzení vhodnosti lékového režimu u seniorů: Kritéria STOPP (Screening Tool of Older Persons Prescriptions) a START (Screening Tool to Alert Doctors to Right Treatment). Vnitř. lék. 2008, 54(12), s. 1161-1169.
19. Topinkova, E., Madlova, P., Weber, P. et al. Inappropriate prescribing in geriatric patients at hospital admission as determined by STOPP/START criteria. Eur. Ger. Med. 2010, 1, Suppl 1, S 79.
20. Gallagher, P., Lang, P.O., Cherubini, A. et al. Prevalence of potentially inappropriate prescribing in an acutely ill population of older patients admitted to six European hospitals. Eur. J. Clin. Pharmacol. 2011, 67(11), p. 1175-1188.
21. Gallagher. P., Baeyens, J.P., Topinkova, E. et al. Inter-rater reliability of STOPP (Screening Tool of older Person´s Prescriptions) and START (Screening Tool to Alert doctors to Right Treatment) criteria amongst physicians in six European countries. Age Ageing 2009, 38(5), p. 603-606.
22. Winit-Watjana W, Sakulrat P, Kespichayawattana J. Criteria for high-risk medication use in Thai older patients. Arch. Gerontol. Geriatr. 2008, 47(1), p. 35-51.
23. McLeod, P.J., Huang, A.R., Tamblyn, R.M., Gayton, D.C. Defining inapproriate practices in prescribing for elderly people: a national consensus panel. CMAJ 1997, 156(3), p. 385-391.
24. Rancourt, C., Moisan, J., Baillargeon, L. et al. Potentially inappropriate prescriptions for older patients in long-term care. BMC Geriatr. 2004, 4, p. 9. Published online 2004 October 15. doi: 10.1186/1471-2318-4-9. Dostupné též na http://www.ncbi.nlm. nih.gov/pmc/articles/PMC529256/.
25. Laroche, M.L., Charmes, J.P., Merle, L. Potentially innapropriate medications in the elderly: a French consensus panel list. Eur. J. Clin. Pharmacol. 2007, 63(8), p. 725-731.
26. Rognstad, S., Brekke, M., Fetveit, A. et al. The Norvegian General Practice (NORGEP) criteria for assessing potentially inappropriate prescriptions to elderly patients: a modified Delphi study. Scand. J. Prim. Health. Care 2009, 27(3), p. 153-159.
27. van Spall, H.G., Toren, A., Kiss, A., Fowler, R.A. Eligibility criteria of randomized controlled trials published in high-impact general medical journals: a systematic sampling review. JAMA 2007, 297, p. 1233-1240.
28. Tamblyn, R., Huang, A., Perreault, R. et al. The medical office of the 21st century (MOXXI): Effectiveness of computerized decision-making support in reducing inappropriate prescribing in primary care. CMAJ 2003, 169, p. 549-556.
29. Terrell, K.M., Perkins, A.J., Dexter, P.R. et al. Computerized decision support to reduce potentially inappropriate prescribing to older emergency department patients: a randomized, controlled trial. J. Am. Geriatr. Soc. 2009, 57, p.1388–1394.
30. Mattison, M.L., Afonso, K.A., Ngo, L.H., Mukamal, K.J. Preventing potentially inappropriate medication use in hospitalized older patients with a computerized provider order entry warning system. Arch. Intern. Med. 2010, 170, p. 1331-1336.
31. Arora, V.M., Johnson, M., Olson, J. Using assesing care of vulnerable elders quality indicators to measure quality of hospital care for vulnerable elders. J. Am. Geriatr. Soc. 2007, 55(11), p. 1705-1711.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2012 Issue 1-
All articles in this issue
- Basics of social cognitive and affective neuroscience; XIII. Creativity
- Strategy of antiaggregation treatment after percutaneous coronary interventions
- Potentially inappropriate (risky) drugs at geriatric patients Expert consensus for the Czech Republic 2012
- Economic burden of alcohol abuse
- Problems of colorectal carcinoma in primary care
- Current role of endoscopic ultrasound investigation in the diagnosis of pancreatic diseases – our experiences
- Risk factors for cardiovascular diseases in regular yoga practitioners in comparison with general population
- A survey of motivational factors in non-medical health professionals
- Psychoactive substances abuse and diabetes mellitus
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Current role of endoscopic ultrasound investigation in the diagnosis of pancreatic diseases – our experiences
- Psychoactive substances abuse and diabetes mellitus
- Potentially inappropriate (risky) drugs at geriatric patients Expert consensus for the Czech Republic 2012
- A survey of motivational factors in non-medical health professionals
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career






