-
Medical journals
- Career
Bazocelulárny karcinóm kože – najvýznamnejšie rizikové a prognostické parametre ochorenia v klinickej praxi
: V. Bartoš 1; K. Adamicová 2; M. Kullová 3; M. Péč 4
: Oddelenie patologickej anatómie FNsP v Žiline Vedúci: MUDr. Dušan Pokorný 1; Ústav patologickej anatómie JLF UK a MFN v Martine Vedúci: prof. MUDr. Lukáš Plank, CSc. 2; Oddelenie dermatovenerológie FNsP v Žiline Primárka: MUDr. Milada Kullová 3; Ústav lekárskej biológie Jesseniovej lekárskej fakulty UK v Martine Vedúci: doc. MUDr. Martin Péč, Ph. D., mim. prof. JLF UK 4
: Prakt. Lék. 2010; 90(3): 160-166
: Of different specialties
Bazocelulárny karcinóm kože (BCC) je v súčasnosti u ľudí najčastejším malígnym nádorovým ochorením s celosvetovo stále stúpajúcou incidenciou. Tento karcinóm v skutočnosti predstavuje spektrum viacerých rozdielnych nádorových podtypov, ktoré sa odlišujú v histomorfologickom obraze aj biologickom správaní. Hoci BCC väčšinou nebýva život ohrozujúci a iba zriedkavo vytvára metastázy, v určitých prípadoch má aj veľmi nepriaznivý klinický priebeh so zlou prognózou. Celková prognóza ochorenia závisí od viacerých klinicko-morfologických parametrov, ku ktorým patrí veľkosť nádoru, jeho histologický variant, lokalizácia na tele, hĺbka infiltrácie, vzhľad makroskopicky viditeľných nádorových okrajov, nález perineurálnej a perivaskulárnej invázie, vznik karcinómu na miestach kože po predchádzajúcom ožarovaní, prítomnosť recidivujúcich nádorov a imunologický stav pacienta.
Stratifikácia pacientov na základe uvedených faktorov do prognostických skupín môže zlepšiť individuálny manažment, umožniť výber najoptimálnejšej terapeutickej stratégie a tým redukovať riziko recidívy ochorenia a s ňou súvisiacej morbidity. Dôkladné zhodnotenie obidvoch ukazovateľov – klinických parametrov pacientov aj jednotlivých tumor-špecifických ukazovateľov – sú preto základným kritériom v diagnostickom procese.
Informácie o biologickom správaní BCC a zatriedenie pacientov do „nízko-rizikovej“ a „vysoko-rizikovej“ skupiny sú v klinickej praxi dôležité pre stanovenie ďalšieho liečebného plánu a dispenzarizáciu pacienta. V súčasnosti rastú požiadavky na vytváranie klasifikačných systémov, ktoré nebudú založené iba na spektre histomorfologických nálezov karcinómu, ale budú zahrňovať aj jednotlivé prognostické a prediktívne parametre ochorenia.Kľúčové slová:
bazocelulány karcinóm, prognostické a prediktívne parametre.Úvod
Bazocelulárny karcinóm (BCC, bazalióm) predstavuje takmer 80 % všetkých malígnych nádorov kože a v súčasnosti je u ľudí najčastejšie sa vyskytujúcim zhubným nádorovým ochorením (13, 48, 55). Jeho celková incidencia varíruje v rozpätí 114–726 prípadov na 100 tisíc obyvateľov (55). Alarmujúcim faktom však je, že u ľudí bielej rasy sa každoročne zvyšuje výskyt tejto malignity približne o 10 % (55), čím možno očakávať čoraz väčší negatívny dopad ochorenia na celkový zdravotný stav populácie.
Bazocelulárne karcinómy kože sú pomerne rôznorodou skupinou nádorov s relatívne variabilným klinicko-morfologickým obrazom (13, 21). Najcharakteristickejšou črtou BCC je klinická indolencia, ktorá ich odlišuje od ostatných zhubných nádorov. Progresia ochorenia býva väčšinou len pomalá a sprevádzaná zväčša lokálnou, avšak mnohokrát deštruktívnou inváziou. Metastatický potenciál je nízky a metastázy sa vyskytujú len vo veľmi výnimočných prípadoch (20, 52, 55). Aj napriek tomu sa však tieto nádory významne podieľajú na celkovej morbidite, čo je zapríčinené deštruktívnym typom rastu, ako aj častými recidívami po liečbe.
Vzhľadom na stále stúpajúcu incidenciu BCC sa v diagnostickom procese zvyšujú požiadavky na identifikáciu tých typov, ktoré sú prognosticky nepriaznivejšie a ich dopad na celkový zdravotný stav populácie je závažnejší. V lekárskej praxi je nutné vyhľadávať tie klinicko-patologické ukazovatele, ktoré môžu predpovedať biologické správanie karcinómov a odlíšiť agresívnejšie typy nádorov od menej agresívnych. Pacienti s karcinómami, ktoré majú vysoké riziko progresie ochorenia a tendenciu subklinickej propagácie si vyžadujú intenzívnejšie sledovanie za účelom včasnej detekcie recidív či metastáz, alebo zahájenia adekvátnej liečebnej intervencie.
Prognostické a prediktívne ukazovatele ochorenia
Celková prognóza BCC závisí od viacerých významných klinicko-morfologických parametrov, ku ktorým patrí najmä
- lokalizácia nádoru,
- jeho rozmer a rozsah infiltrácie,
- histologický typ,
- klinická ohraničenosť okrajov lézie,
- prítomnosť perineurálnej a perivaskulárnej invázie,
- rast karcinómu v miestach po predchádzajúcom ožarovaní,
- vznik recidivujúcich nádorov, a
- celkový stav imunitného systému pacienta (tab. 1).
1. Prehľad základných klinicko-morfologických prognostických faktorov BCC; (prevzaté a upravené z ref. č. 22, 40, 47) 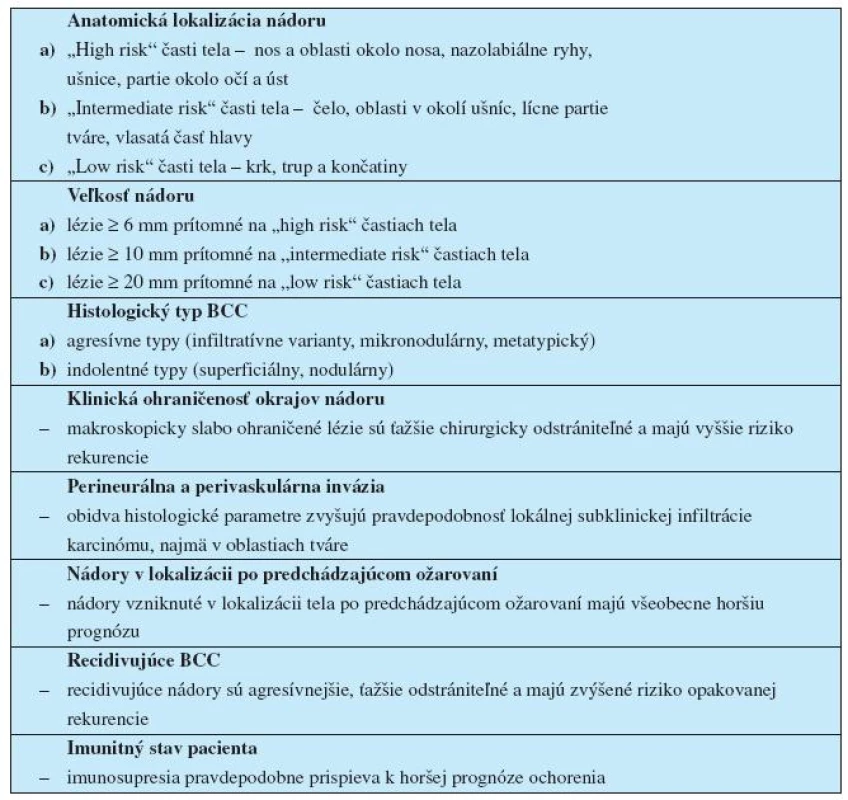
Mikroskopické vyšetrenie lézie je pre stanovenie diagnózy a ďalšieho liečebného postupu nepostrádateľné. Hlavnou úlohou patológa pri bioptickom hodnotení excízie je zaradiť tumor podľa histogenetického pôvodu, určiť jeho variant, klasifikovať ho v systéme TNM a zistiť prítomnosť, respektíve neprítomnosť nádorových elementov v okrajoch a spodine tkanivovej vzorky.
Okrem toho je jeho povinnosťou aj spoľahlivé posúdenie možnosti ďalšieho biologického správania nádoru (1, 2, 3), ktoré je možné na základe jednotlivých histomorfologických nálezov.
Histologický typ nádoru
Histopatologická klasifikácia BCC je zásadná pre správnu diagnostiku, vyhodnotenie percentuálneho zastúpenia jednotlivých typov nádoru, stanovenie rizika recidívy ochorenia a porovnávanie liečebných výsledkov. Dodnes boli rôznymi autormi navrhnuté viaceré histologické klasifikačné systémy BCC, čo svedčí o výraznej štrukturálnej variabilite tohto karcinómu (1, 50). Z toho dôvodu ani v súčasnosti neexistuje ujednotená a všeobecne akceptovaná klasifikácia bazaliómov (50). Pôvodné delenie podľa Trapla a Bednářa (49) rozlišovalo typy:
- povrchový,
- solídny,
- cystický,
- invazívny,
- sarkomatoidný,
- adenoidný,
- pigmentový,
- rohovatejúci,
- svetlobunkový, a
- spinobazocelulárny.
Uvedené rozdelenie však bolo vo viacerých smeroch konfúzne. Najmä pojem invazívny bazalióm bol definovaný veľmi nepresne, preto sa postupne vytratil z nomenklatúry a recentne sa tento nádor zaraďuje pod termín morfeaformný, respektíve infiltratívny typ bazaliómu (1, 2).
V súčasnosti sa odporučuje (13) klasifikovať BCC na typ
- superficiálny,
- nodulárny,
- mikronodulárny,
- infiltratívny,
- morfeaformný,
- metatypický, a
- bazalióm s črtami špecifickej diferenciácie (napr. keratotický, infundibulocystický, fibroepiteliómový, BCC so sebaceóznou diferenciáciou).
Podľa biologického charakteru jednotlivých typov sa v praxi tieto nádory klasifikujú na 2 hlavné prognostické podskupiny:
- agresívne, a
- indolentné karcinómy (9, 13, 48).
Indolentné (neagresívne) typy
(„indolent-growth subset“)
zahrňujú predovšetkým superficiálny a nodulárny BCC, ktorých terapia a prognóza bývajú vo väčšine prípadov veľmi dobré. Nodulárny (solídny) typ predstavuje približne 30–75 % (50, 51) všetkých bazaliómov a histologicky je tvorený hniezdami bazaloidných buniek lokalizovaných v papilárnej či retikulárnej časti dermy (obr. 1) (13, 50).
1. Nodulárny BCC – ostro ohraničené noduly bazaloidných nádorových buniek v derme (H&E, 20x) 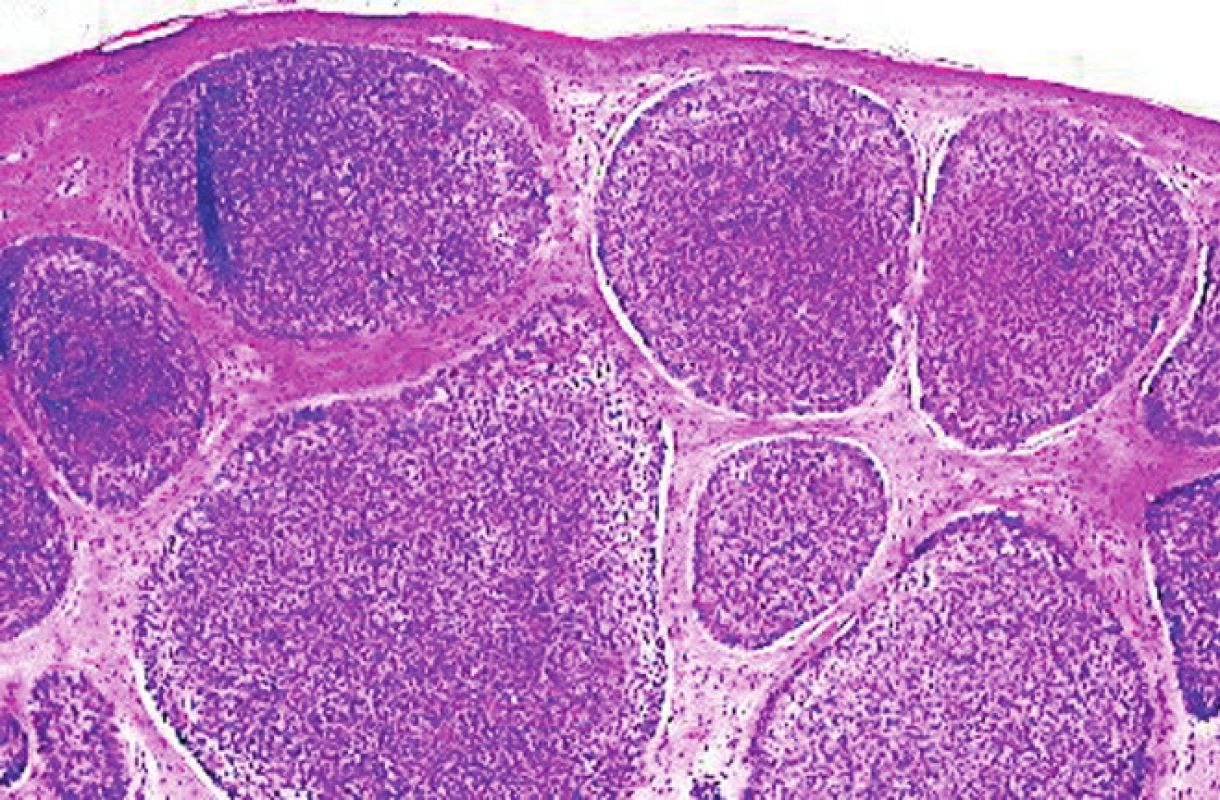
Superficiálny (multicentrický) typ predstavuje asi 10–15 % všetkých BCC a pozostáva z menších, väčšinou viacpočetných povrchových hniezd bazaloidných buniek vyrastajúcich z epidermy, ktoré nezasahujú hlbšie do kória. Pri obidvoch typoch je na periférii nádorových zoskupení zachované typické palisádovanie buniek (13, 50, 51).
Agresívne typy
(„aggressive-growth subset“)
predstavujú infiltratívne rastúci sklerotizujúci a nesklerotizujúci typ BCC, mikronodulárny BCC a bazoskvamózny karcinóm. Tieto nádory majú podstatne horšiu prognózu v dôsledku väčšieho potenciálu recidivovania, prípadne aj metastázovania (13, 20). Obidve infiltratívne rastúce varianty tvoria približne 10 % všetkých BCC (50) a mikroskopicky pozostávajú z rôzne veľkých, nepravidelných a neostro ohraničených zoskupení nádorových buniek, ktoré infiltrujú dermu, prípadne aj hlbšie tkanivové štruktúry (obr. 2).
2. Infiltratívny BCC – neohraničené a invazívne rastúce pruhy nádorových buniek infiltrujúce dermu (H&E, 100x) 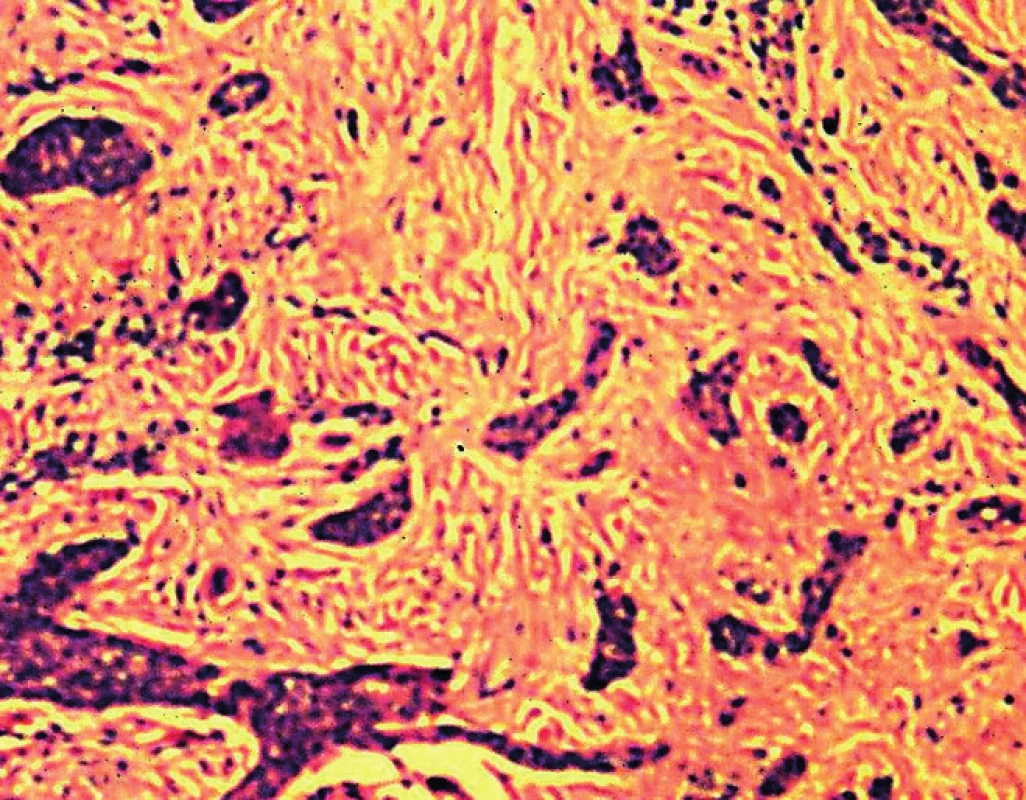
Sklerotizujúci variant (cca 1–5 %) je navyše sprevádzaný výraznejšou proliferáciou fibroblastov s produkciou denznej kolagénovej strómy (13, 50). Na základe histomorfologickej podobnosti (aj keď iba vzdialenej) s lokalizovanou formou sklerodermie nazývanou „morfea“, sa v bežnej praxi tento nádor označuje aj ako morfeaformný bazalióm.
Mikronodulárny BCC pozostáva z drobných agregátov nádorových buniek, ktoré na rozdiel od nodulárneho variantu rastú disperzne a v asymetrických rastových vzoroch infiltrujú hlbšie úseky kória (13).
Bazoskvamózny (metatypický) karcinóm je charakteristický invazívne rastúcimi zoskupeniami buniek, z ktorých niektoré majú zachovanú bazaloidnú morfológiu s periférnym palisádovatením, iné vykazujú cytoplazmatickú keratinizáciu s tvorbou intercelulárnych mostíkov (13, 44).
Vzhľadom na rozdielne biologické správanie uvedených podtypov je stále diskutabilné, či predstavujú medzičlánky kontinuálneho spektra karcinogenézy počnúc indolentnými a končiac agresívnymi formami, alebo ide o samostatné vývinové línie nádoru.
Anatomická lokalizácia nádoru
BCC kože môže vznikať takmer na každej časti tela, ale najčastejšiu lokalizáciu predstavuje hlava a krk (25, 51, 55). Tieto partie sú najviac vystavené slnečnému žiareniu, ktoré je najdôležitejším rizikovým faktorom vzniku nemelanómových keratinocytových nádorov kože (Nonmelanoma skin cancers – NMSC). V súčasnosti je pozorovaný vzostup incidencie bazaliómov lokalizovaných na trupe (55). Je známe, že rôzne partie tela postihnuté nádorovým rastom bývajú sprevádzané rozdielnou prognózou ochorenia a zároveň inou mierou prispievajú k celkovej morbidite pacienta. Na základe odlišného biologického správania NMSC a najmä celkových možností a odpovede na jednotlivé terapeutické modality rozlišujeme v klinicko-patologickej praxi na tele 3 topografické lokalizácie (40):
- a) Partie
s nízkym rizikom
(„low-risk sites“)
predstavujú krk, trup a končatiny. Prognóza ochorenia vrátane odpovede nádoru na liečbu býva v týchto častiach tela vo všeobecnosti dobrá. - b) Partie
so stredným rizikom
(„middle-risk sites“)
zahrňujú vlasatú časť hlavy, čelo, úseky pred a za ušnicami a lícne oblasti. - c) Partie
s vysokým rizikom
(„high-risk sites“)
predstavujú nos a paranazálne oblasti, nazolabiálne ryhy, ušnice, časť sánky a partie okolo úst a očí. Nepriaznivá prognóza tretej kategórie vo výraznej miere súvisí s celkovo náročným a mnohokrát až nemožným kompletným odstránením nádoru na uvedených miestach v snahe operatérov čo najviac zabrániť mutilujúcim výkonom. V onkológii sa pre uvedené lokalizácie používa aj označenie „H zóna“, ktoré bolo navrhnuté pred niekoľkými desaťročiami Swansonom (45) a predstavuje najrizikovejšie a terapeuticky najproblematickejšie partie hlavy (obr. 3).
3. H zóna – najrizikovejšie partie hlavy 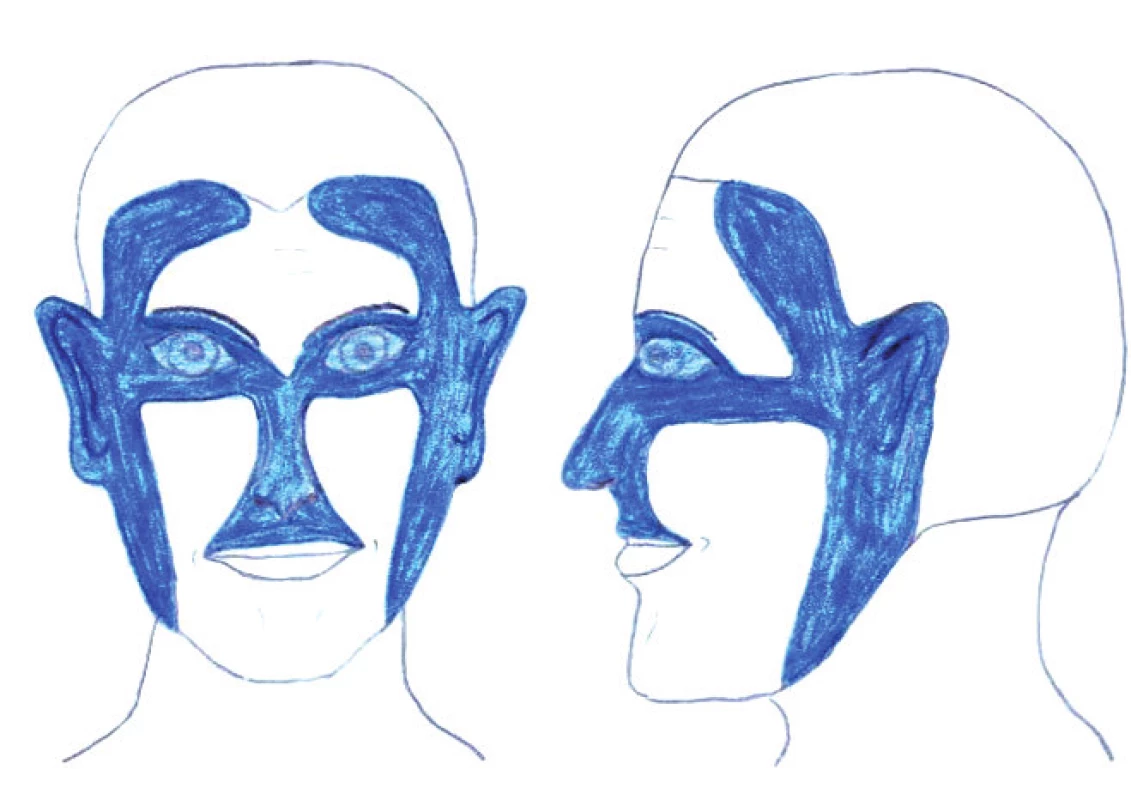
NMSC v týchto partiách disponujú aj väčším potenciálom subklinickej (bioptickej) propagácie, čo je zapríčinené viacerými faktormi. V uvedených lokalitách je prítomné väčšie množstvo nervových vlákien, prostredníctvom ktorých sa môžu nádorové bunky asymptomaticky šíriť do hlbších štruktúr, nachádza sa v nich viac mazových žliazok, ktoré môžu napomáhať pri akumulácii nádorových elementov, perichondrium a periosteum je v intímnejšom kontakte s dermou. Tieto časti zároveň vznikajú prenatálne fúziou embryonálnych platničiek, čo pravdepodobne taktiež prispieva k infiltrácii nádorových buniek v líniách tkanivových spojení (4). Hoci ide iba o jednoduchú klasifikáciu, delenie pacientov na základe uvedených anatomických lokalizácií v kombinácii s ďalšími parametrami má význam tak v bežnej praxi, ako aj v rozsiahlejších klinických štúdiách.
Je zaujímavé, že pokým bývajú indolentné varianty BCC topograficky distribuované na obidvoch, slnkom exponovaných aj neexponovaných častiach tela, agresívne rastové varianty sa vyskytujú omnoho častejšie na slnku vystavených partiách (14). Na základe toho niektorí autori predpokladajú (14, 53), že BCC vyskytujúce sa v rozdielnych lokalizáciách tela môžu mať aj odlišné základné biologické vlastnosti.
Rozmer a rozsah infiltrácie nádoru
Podobne ako pri iných malignitách, morbidita a celková negatívna prognóza ochorenia sa zvyšuje s narastajúcou veľkosťou lézie a rozsahom lokálnej invázie. Hoci je pre bazaliómy charakteristický prevažne pomalý rast a nádory väčšinou nedosahujú väčšie rozmery, najmä agresívne rastové varianty majú tendenciu aj hlbšej infiltrácie do subdermálnych tkanivových štruktúr.
Pred vykonaním chirurgického zákroku je dôležité predpovedať charakter, respektíve agresivitu správania BCC vrátane pravdepodobnosti jeho recidívy, s ktorými súvisia najmä veľkosť nádoru a rozsah invázie do hĺbky. Silverman a spol. (41) hodnotili pri chirurgicky odstránených primárnych bazaliómoch 5-ročný interval rekurencie a preukázali, že pri karcinómoch lokalizovaných na krku, trupe a končatinách („low-risk sites“) došlo v uvedenom období k recidívam iba v 0,7 % prípadov. V kontraste s tým, podstatne častejšie recidívy sa vyskytovali pri nádoroch lokalizovaných na hlave, a to v závislosti od ich veľkosti.
Pri BCC rozmerov < 6 mm došlo k rekurencii v 3,2 %, pri BCC 6–9 mm už v 8,0 % a odstránené bazaliómy rozmerov ≥ 10 mm boli v 9,0 % prípadov v neskoršom období sprevádzané recidívami. Taktiež potvrdili vyššie percento recidív u mužského pohlavia. Na základe toho považujú kombináciu BCC rastúceho na hlave u mužov za nezávislý prediktor rekurencie ochorenia.
V ďalšej podobnej štúdii bazaliómov odstránených kyretážou a elektrokauterizáciou (40) zistili, že štatisticky najvyššie riziko recidív býva pri nádoroch lokalizovaných na „middle-risk sites“ s rozmermi > 10 mm a pri nádoroch na „high-risk sites“ s rozmermi > 6 mm (tab. 2).
2. Pravdepodobnosť rizika recidívy BCC po odstránení kyretážou a elektrokauterizáciou v závislosti od lokality a rozmerov nádoru (z ref. č. 40) 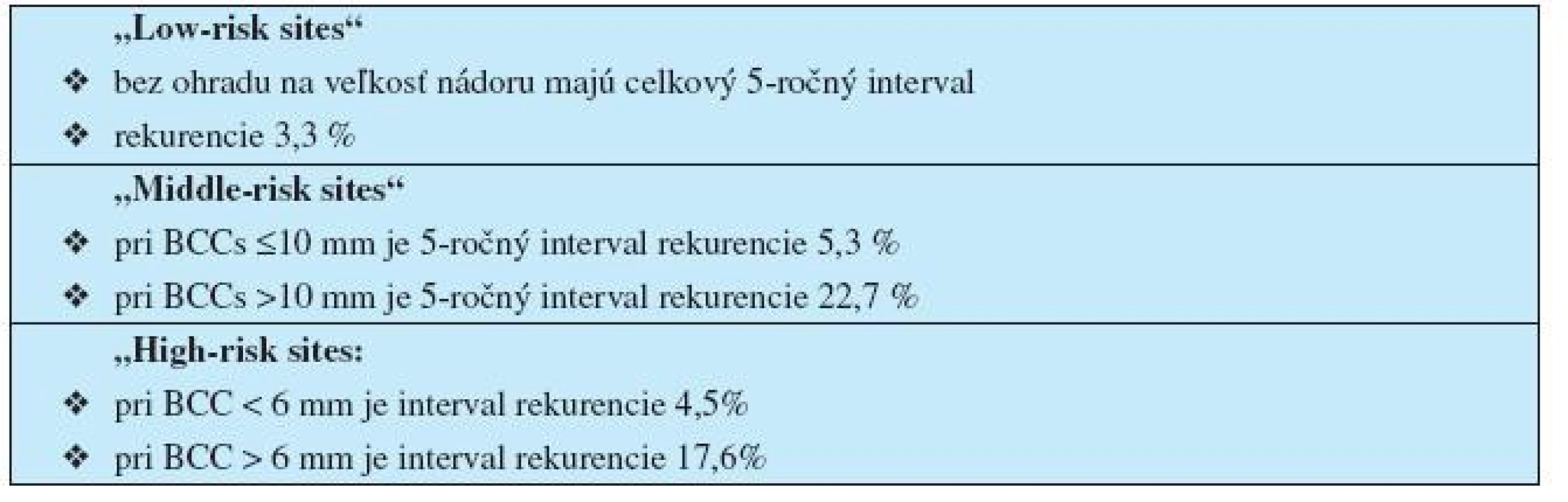
Takenouchi a spol. (46) korelovali pri BCC aj tzv. „index invázie“ (najväčšia vertikálna dĺžka karcinómu meraná od povrchu kože po spodinu nádoru) s viacerými klinicko-morfologickými parametrami. Výsledkami preukázali priamy vzťah medzi „indexom invázie“ a horizontálnym rozmerom bazaliómu, jeho agresívnymi histologickými variantami a mužským pohlavím. Záverom zdôrazňujú praktický poznatok, že u postihnutých s kombináciou uvedených faktorov (agresívne rastúce typy BCC väčších rozmerov vyskytujúce sa u mužov) by mali klinici pri voľbe liečebnej stratégie zohľadňovať aj väčšiu pravdepodobnosť invázie nádoru do hlbších tkanivových štruktúr.
S rozmermi a hĺbkou infiltrácie bazaliómu taktiež súvisí aj jeho vyššie riziko metastázovania, aj keď ide celkovo o veľmi zriedkavý fenomén. Snow a spol. (43) uvádzajú, že BCC > 3 cm majú 2% riziko vzniku metastáz, u BCC > 5 cm sa toto riziko zvyšuje na 25 % a BCC > 10 cm majú až 50% pravdepodobnosť metastázovania. Bazaliómy väčšie ako 10 cm sa označujú ako gigantické BCC a majú výrazne nepriaznivú prognózu (30), hoci v praxi predstavujú iba raritné prípady.
Klinická ohraničenosť okrajov nádoru
Makroskopický vzhľad bazaliómu závisí predovšetkým od jeho histologického typu, modifikovaný však môže byť aj ďalšími faktormi ako sú lokalizácia, dlhodobá mechanická iritácia lézie, a taktiež od toho, či ide o primárny, alebo o recidivujúci nádor.
Superficiálny a nodulárny typ majú vo väčšine prípadov ostré a klinicky dobre viditeľné okraje, čo uľahčuje ich kompletné excidovanie (13, 25). Odlišný charakter však býva pri infiltratívne rastúcich typoch BCC, ktoré sa bežne prejavujú ako slabo ohraničené lézie elastickej konzistencie. Ich povrch je zvyčajne hladký, okrajové línie neostré a klinicky nenápadné (13, 55).
Pri morfeaformnom BCC zapríčiňuje nadprodukcia kolagénneho väziva keloidný vzhľad lézie (50), ktorá skôr imponuje ako jazva než skutočný nádor. V dôsledku slabo ohraničených kontúr uvedených typov je náročné ich úplné chirurgické odstránenie so zachovaním dostatočného lemu zdravého tkaniva, nakoľko skutočné okraje lézií bývajú rozsiahlejšie, než sa zdá klinicky. Makroskopicky viditeľný povrch nádoru môže totiž reprezentovať iba jednu pätinu jeho celkového rozsahu (4). Analýzy bazaliómov pomocou trojrozmerného zobrazenia totiž preukázali (10), že ich periférne okraje majú veľmi nepravidelnú mikroarchitektoniku tvorenú množstvom drobných prstovito sa šíriacich výbežkov, ktoré ostávajú v kontakte s centrálnou nádorovou masou. V praxi je preto potrebné poznať najvýznamnejšie faktory predisponujúce k subklinickej propagácii karcinómu (tab. 3).
3. Najdôležitejšie prediktory subklinickej (mikroskopickej) propagácie BCC (z ref. č. 4). 
Keďže kompletné sériové histologické zrezanie materiálu sa v praxi bežne nevykonáva, neprítomnosť nádorových elementov v resekčných líniách vyšetrovaných rezov ešte jednoznačne nemôže vylúčiť ich výskyt v hlbších úsekoch tkaniva. Kimyai-Asadi a spol. (27) zdôrazňujú, že štandardné vyšetrovanie vo forme mikrorezov má iba 44% senzitivitu na odhalenie reziduálnych nádorových elementov v resekčných líniách vzorky. To môže prinajmenej čiastočne vysvetliť fakt, prečo sa vyskytujú aj recidívy nádorov, ktoré sa pri rutínnom mikroskopickom vyšetrení zdali byť odstránené kompletne. Výskyt nedostatočne odstránených BCC varíruje v literárnych zdrojoch v rozpätí 5–25 % (6, 16, 23) a tento faktor významne zhoršuje ďalšiu prognózu ochorenia.
Z praktického hľadiska je dôležitou otázkou, aký „ochranný“ lem zdravého tkaniva excízie je nutné zachovať, aby sa minimalizovala možnosť ponechania reziduálnych nádorových elementov v mieste odstráneného nádoru. Breuninger a Dietz (10) uvádzajú, že chirurgicky extirpované primárne BCC < 10 mm majú pri zachovaní 2 mm „ochranného“ lemu tkaniva 30% pravdepodobnosť „pozitívnych“ okrajov, pri 3 mm leme 16% a pri 5 mm leme iba 5%. Pri fibrotizujúcich primárnych BCC rozmerov 10–20 mm je pri zachovaní 2 mm „ochranného“ lemu toto riziko 48 %, pri 3 mm leme 34 % a pri 5 mm leme 18 %. Keďže recidivujúce nádory bývajú v porovnaní s primárnymi léziami menej ohraničené a rastú infiltratívnejšie, vyžadujú aj rozsiahlejšiu chirurgickú excíziu so širšími periférnymi okrajmi, pričom sa odporúča ponechať 5–10 mm lem zdravého tkaniva (47).
Recidivujúce nádory
Nádorové recidívy sú pri tomto ochorení veľmi častým a mnohokrát ťažko riešiteľným problémom. Klinicky sú charakteristické ložiskami indurácie, erytému, ulcerácií alebo krvácaní vznikajúcich v mieste pôvodne odstráneného primárneho nádoru (13). K väčšine recidív dochádza v priebehu 3 rokov po excízii (34, 56), ale približne v 20 % sa manifestujú až medzi 6 až 10 rokom po zákroku (34). Ich výskyt závisí predovšetkým od rozsahu infiltrácie okrajov tkaniva inkompletne excidovanej lézie, histologického typu karcinómu a jeho lokalizácie. Pokým pri úplne odstránených nádoroch dochádza počas 5 rokov k recidívam približne v 2–5 %, v prípadoch nedostatočne extirpovaných lézií sa toto riziko zvyšuje na 38 % (40, 54). V tomto smere najefektívnejšiu metodiku odstraňovania tumoru predstavuje Mohsova mikrografická chirurgia, pri ktorej je celkové riziko rekurencie ochorenia menej než 1 % (13).
Pravdepodobnosť lokálnych recidív BCC závisí aj od toho, či ide o nádorovú „pozitivitu“ periférnych okrajov, alebo bázy extirpovanej vzorky. Čiastočne horšia prognóza sa zdá byť pri nedostatočnej hĺbke excízie (29). Výskyt nádorových recidív sa odlišuje aj podľa topografickej lokalizácie. Najčastejšie k nim dochádza v oblasti nosa a uší (8), čo súvisí najmä s problémovým odstraňovaním lézií v týchto partiách. Recidívy bývajú asociované prevažne s agresívnymi histologickými rastovými variantami (17). Podľa Sextona a spol. (37) infiltratívne BCC recidivujú približne v 26,5 %, nodulárne v 6,4 % a superficiálne typy iba v 3,6 % prípadov. Z pohľadu objasnenia ich biologického správania by mohli priniesť zaujímavé výsledky štúdie porovnávajúce jednotlivé mikroskopické nálezy primárnych a recidivujúcich BCC.
Exaktné hodnotenie histologického typu recidivujúcich bazaliómov je však pre bioptika obtiažne, nakoľko ich celkovú štruktúru vo výraznej miere ovplyvňuje formácia jazvy, respektíve nadprodukcia väziva, ktorá narušuje pôvodnú morfológiu nádoru aj charakter jeho infiltrácie (13).
Z prognostického hľadiska je dôležité, že rekurujúce BCC sa vyznačujú nepriaznivejšou odpoveďou na väčšinu terapeutických modalít a taktiež častejšími opakovanými recidívami. V štúdii Silvermana a spol. (41) boli chirurgicky odstránené rekurujúce bazaliómy sprevádzané recidívami takmer 2,5x častejšie. Pravdepodobnosť ich subklinickej propagácie je totiž v porovnaní s primárnymi léziami 3–4x vyššia (4), preto po ich re-excízii dochádza k omnoho častejšiemu zachyteniu „pozitívnych“ okrajov vzorky (8, 10).
Keďže spoľahlivé predpovedanie rizika recidívy pri nedostatočne excidovaných bazaliómoch je prakticky nemožné, v takýchto prípadoch ostáva stále predmetom diskusií ďalší manažment pacientov, najmä otázka re-excízie lézie a aplikácia adjuvantnej lokálnej rádioterapie. Podľa niektorých autorov (5, 8) indolentné formy nedostatočne odstránených primárnych BCC nevyžadujú bezpodmienečne re-excíziu s výnimkou lokalizácie na rizikových partiách tela. Pri vyšetrovaní re-excidovaných vzoriek sa totiž reziduálne nádorové bunky nájdu iba v 25–54 % prípadov (8). Je preto možné, že tieto bunky bývajú počas reparatívnych a zápalových procesov tkaniva po prvej excízii prirodzene deštruované a dochádza k tzv. fenoménu stratenia („disappearance phenomenon“). Tento jav pravdepodobne nastáva v prípadoch, keď je množstvo reziduálnych nádorových elementov príliš malé na to, aby dokázalo odolať prirodzeným mechanizmom hojenia rán (8).
Na druhej strane Robinson a spol. (35) uvádzajú, že spontánna regresia reziduálnych buniek BCC z okrajov inkompletných excízií nenastáva a podľa toho by sa malo aj pristupovať v ďalšom manažmente pacientov. Keďže liečba rekurujúcich bazaliómov je náročnejšia aj finančne nákladnejšia, eliminácia nádorových zvyškov z tkaniva čo najskôr po zákroku môže zabrániť omnoho deštruktívnejším terapeutickým postupom v prípadoch neskorších recidív.
Perineurálna a perivaskulárna nádorová invázia
Perineurálna (PNI) a perivaskulárna (PVI) invázia je charakteristická koncentrickým zoskupovaním nádorových elementov okolo nervových zväzkov, respektíve ciev, a predstavuje jednu z foriem šírenia zhubných nádorov do okolitých orgánových štruktúr. V prípade BCC ide o veľmi zriedkavý mikroskopický nález, ktorý sa však vyskytuje najmä v súvislosti s agresívnejšími histologickými typmi karcinómu (11, 28, 47). V štúdii Leibovitcha a spol. (28) bola PNI prítomná vo vyššom percente u mužov (61 %), pri rekurujúcich bazaliómoch (64 %), pri agresívnych rastových variantoch a pri nádoroch väčších rozmerov. Brown a Perry (11) potvrdili pri agresívnych formách BCC výskyt PNI v 15 prípadoch (3 %), pričom išlo iba o 2 primárne nádory a zvyšných 13 bolo recidivujúcich. U väčšiny pacientov boli karcinómy lokalizované na tvári.
Nález PNI pri nádoroch vyrastajúcich na hlave, najmä v tvárových oblastiach je zvlášť prognosticky nepriaznivý pre potenciálnu možnosť infiltrácie prostredníctvom nervových zväzkov do lebečných priestorov. Aj Cernea a spol. (12) recentne uvádzajú, že polovica bazaliómov s inváziou do bázy lebečnej malo histologicky potvrdenú PNI. Uvedený fenomén taktiež súvisí so zvýšeným metastatickým potenciálom nádoru (20). Pri bioptickom vyšetrení vzorky by mal byť tento prognosticky negatívny ukazovateľ vždy spomenutý v histologickom opise nálezu.
Nádory vzniknuté na miestach kože po predchádzajúcom ožarovaní
Je všeobecne známe, že k jednému z najzávažnejších následkov dlhodobej expozície radiačného (v praxi najmä solárneho) žiarenia patrí vznik zhubných nádorov. Z toho dôvodu rádioterapia ako jedna z liečebných intervencií patrí zároveň k jednému z rizikových faktorov nádorových ochorení kože (31). Toto riziko sa týka najmä pacientov v detskom veku. V štúdii Rona a spol. (36) bolo terapeutické ožarovanie hlavy u detí pre tinea capitis asociované so štvornásobne vyšším výskytom kožných malignít, z ktorých prevládal najmä nález BCC.Aj Shore a spol. (39) preukázali, že najvyššie riziko vzniku BCC mali exponovaní pacienti mladšej vekovej kategórie. Problematika vzájomného súvisu medzi radiačným poškodením kože a karcinogenézou je však komplexná a závisí od mnohých ďalších faktorov (55). Anatomická lokalizácia, typ, dávka a trvanie ožiarenia, vek, dodatočná expozícia solárnym žiarením, či etnické a genetické faktory majú významný vplyv na incidenciou a typ kožných malignít (19). Taktiež sú obtiažne aj histomorfologické štúdie vzťahu prekanceróznych lézií a ich progresie do invazívnych foriem.
Kožné nádory indukované radiačným žiarením sa môžu vyskytovať na lokalitách po predchádzajúcom ožarovaní aj bez evidentného mikroskopického nálezu chronického radiačného poškodenia tkaniva v mieste nádoru (19).
Je otázne, do akej miery sa líšia BCC po biologickej a klinickej stránke v závislosti od intenzity predchádzajúceho ožarovania kože. Podľa niektorých literárnych zdrojov (22, 34) sú bazaliómy rastúce na lokalitách s anamnézou radiačnej expozície považované za prognosticky nepriaznivejšie. Viaceré štúdie však poukazujú, že hoci „rádiogénne indukované“ BCC majú tendenciu mnohopočetného výskytu, histomorfologicky ide väčšinou o konvenčné nodulárne alebo superficiálne typy (21, 31, 32, 39), ktoré zaraďujeme k indolentným variantám. Aj Feizy a spol. (21) v komparatívnej štúdii pacientov s BCC potvrdili, že u exponovaných jedincov mali karcinómy skôr menšie rozmery a agresívne rastové formy sa vyskytovali zriedkavejšie.
Hoci spinocelulárne karcinómy (SCC) vznikajúce po predchádzajúcej rádioterapii sú vo väčšine prípadov klinicky agresívnejšie, výsledky tejto štúdie predpokladajú pri bazaliómoch skôr opačnú situáciu. Tento fakt môže byť prinajmenej čiastočne vysvetlený genetickou heterogenitou jednotlivých foriem nádorov a taktiež faktom, že SCC a BCC majú rozdielne základné biologické vlastnosti. V kontraste s tým Eggers a spol. (18) opisujú aj prípad mladého muža s agresívnym typom bazaliómu rastúcim na krku, ktorý sa prejavoval výrazne infiltratívnym a deštruktívnym rastom, pričom menovaný mal vo včasnom detstve uvedenú lokalitu terapeuticky ožarovanú.
S najväčšou pravdepodobnosťou však „rádiogénne indukované“ BCC disponujú väčším metastatickým potenciálom. Fantini a spol. (20) prezentujú prípad metastázujúceho bazaliómu, ktorý vznikol v časti kože poškodenej rádiodermatitídou a uvádzajú, že predchádzajúca radiačná terapia je rizikovým faktorom metastázovania. Aj Snow a spol. (43) potvrdzujú, že lokalizovaná radiačná liečba nádorových alebo nenádorových ochorení je prediktorom vzniku metastatického fenotypu BCC. Toto zvýšené riziko môže súvisieť aj s poruchou imunity kože v miestach chronickej rádiodermatitídy, ktorá má znížené obranné mechanizmy voči lokálnemu invazívnemu potenciálu nádoru.
BCC a imunitný stav pacienta
O vzájomnom súvise medzi poruchou imunity, rizikom vzniku a najmä následným biologickým správaním BCC zatiaľ pretrvávajú nejasnosti. U pacientov po transplantáciách orgánov s terapeuticky navodeným imunosupresívnym stavom sa pozoruje podstatne vyšší výskyt NMSC, predovšetkým SCC, v menšej miere aj BCC. Riziko vzniku BCC je v tejto populácii približne 10–16x vyššie (7), ale k častejšiemu výskytu BCC dochádza aj u HIV infikovaných pacientov (15). Zároveň sa predpokladá, že imunosupresia ako jeden z významných faktorov podieľajúcich sa na karcinogenéze BCC súvisí bezprostredne aj s HPV kolonizáciou kože. U imunokompromitovaných jedincov boli v 60 % BCC dokázané určité onkogénne podtypy HPV, pokým u pacientov s neporušenou imunitou iba v 36 % (38), čo napovedá, že tieto vírusy môžu byť čiastočne zahrnuté aj pri mechanizmoch vzniku tohoto nádorového ochorenia.
Výsledky viacerých štúdií (24, 26, 33) indikujú, že u imunodeficientných pacientov po orgánových transplantáciách vykazujú BCC v porovnaní s imunokompetentnými jedincami odlišné klinicko-morfologické črty. U imunokompromitovaných chorých vznikajú bazaliómy skôr v mladšom veku (24, 26), viac u mužov (26), častejšie sú mnohopočetné (24) a vo vyššom percente lokalizované mimo hlavy (24, 26). Podľa niektorých pozorovaní (24, 26) sa u nich častejšie vyskytuje superificálny typ BCC, hoci Oram a spol. (33) potvrdili skôr vyššie percento infiltratívneho rastového vzoru, najmä u chronických alkoholikov.
Imunosupresívny stav má všeobecne negatívny dopad na celkovú prognózu ochorenia (25) a pravdepodobne prispieva k zvýšenému riziku rekurencie nádorov (47). Známe sú aj prípady metastázujúcich BCC u pacientov chorých na AIDS (42), čo napovedá, že imunitný dohľad je jedným z významných faktorov podieľajúcich sa na prirodzenom „nemetastatickom“ biologickom charaktere karcinómu.
Zaujímavé výsledky prezentujú v recentnej štúdii Boyd a spol. (7), ktorí porovnávali imunohistochemickú expresiu matrixových metaloproteináz a ich inhibítorov vo vzorkách BCC u chorých po transplantácii obličky a imunokompetentných pacientov. U jedincov s neporušenou imunitou boli metaloproteinázové inhibítory omnoho výraznejšie exprimované v stromálnych makrofágoch v okolí karcinómu, čo napovedá, že ich dostatočná peritumorálna expresia limituje degradačné procesy extracelulárnej matrix, ktoré sú dôležité pre migráciu a pohyblivosť nádorových buniek.
Na druhej strane sú však aj publikované práce, ktoré uvedené závery celkom nepodporujú. Batra a Kelley (4) sledovali vzťah imunitného stavu pacientov k predikcii lokálneho subklinického šírenia NMSC a nepotvrdili, že by imunokompromitovaní jedinci mali toto riziko vyššie. Podobne aj Harwood a spol. (24), že celkový priebeh a prognóza ochorenia bola u pacientov po transplantácii orgánov horšia v prípadoch SCC, ale nie v prípadoch BCC. Aj naďalej sú preto potrebné ďalšie štúdie vzniku a progresie NMSC u pacientov s porušenými imunitnými mechanizmami, nakoľko môžu zohrávať veľký význam pre budúce preventívne a terapeutické stratégie.
Záver
V našom príspevku sme prezentovali rozbor základných klinicko-morfologických prognostických parametrov bazocelulárneho karcinómu kože. Vzájomná kombinácia uvedených faktorov napomáha v predikcii ďalšieho biologického správania nádoru a umožňuje klinikovi zatriedenie pacientov do rizikových skupín, čo je v klinickej praxi dôležité pre výber najoptimálnejšej terapeutickej stratégie a manažmentu chorých. Dnešný rozvoj čoraz efektívnejších neinvazívnych terapeutických modalít zlepšuje možnosti liečby „nízko-rizikových“ nádorov, pričom chirurgické výkony a rádioterapia ostávajú stále liečbou prvej voľby pre väčšinu „vysoko-rizikových“ karcinómov.
V súčasnosti rastú požiadavky na vytváranie klasifikačných systémov, ktoré nebudú založené iba na spektre histomorfologických nálezov nádoru, ale budú zahrňovať aj jednotlivé prognostické a prediktívne parametre ochorenia.
MUDr. Vladimír Bartoš
ul. P. Mudroňa 30/16
036 01 Martin
Slovenská republika
E-mail: bartos@jfmed.uniba.sk,
vladimirbartos@post.sk
Sources
1. Adamicová, K., Fetisovová, A., Beseda, A. a spol. Invazívny bazalióm v interpretácii patológa a klinika. Bratisl. Lek. Listy 1995, 3, s. 148-151.
2. Adamicová, K., Fetisovová, Ž., Mellová, Y., Argalácsová, S. Invazívny typ bazocelulárneho karcinómu. Lek. Listy 2004, 17, s. 4-5.
3. Adamicová, K., Fetisovová, Ž., Mellová, Y., a spol. Hodnotenie bazálnej membrány u morfeaformného (invazívneho) bazaliómu. Čes-slov Derm. 2005, 80, 2, s. 76-81.
4. Batra, R.S., Kelley, L.C. Predictors of extensive subclinical spread in nonmelanoma skin cancer treated with Mohs micrographic surgery. Arch. Dermatol. 2002, 138, p. 1043-1051.
5. Berlin, J., Katz, K.H., Helm, K.F., Maloney, M.E. The significance of tumor persistence after incomplete excision of basal cell carcinoma. J. Am. Acad. Dermatol. 2002, 46(4), p. 549-553.
6. Bogdanov-Berezovsky, A., Cohen, A.D., Glesinger, R. et al. Risk factors for incomplete excision of basal cell carcinomas. Acta Derm. Venereol. 2004, 84(1), p. 44-47.
7. Boyd, S., Tolvanen, K., Virolainen, S. et al. Differential expression of stromal MMP-1, MMP-9 and TIMP-1 in basal cell carcinomas of immunosuppressed patients and controls. Virchows Arch. 2008, 452(1), p. 83-90.
8. Boulinquez, S., Grison-Tabone, C., Lamant, L. et al. Histological evolution of reccurent basal cell carcinoma and therapeutic implications for incompletely excised lesions. Br. J. Dermatol. 2004, 151(3), p. 623-626.
9. Bozdogan, O., Erkek, E., Atasoy, P. et al. Bcl-2-related proteins, alpha-smooth muscle actin and amyloid deposits in aggressive and non - non-aggressive basal cell carcinoma. Acta Derm. Venereol. 2002, 82, p. 423-427.
10. Breuninger, H., Dietz, K. Prediction of subclinical tumor infiltration in basal cell carcinoma. J. Dermatol. Surg. Onco. 1994, 17(7), p. 574-578.
11. Brown, C.I., Perry, A.E. Incidence of perineural invasion in histologically aggressive types of basal cell carcinoma. Am. J. Dermatopathol. 2000, 22(2), p. 123-125.
12. Cernea, C.R., Ferraz, A.R., de Castro, I.V. et al. Perineural invasion in aggressive skin carcinomas of the head and neck. Potentially dangerous but freguently overlooked. ORL 2009, 71(1), p. 21-26.
13. Crowson, A.N. Basal cell carcinoma: biology, morphology and clinical implications. Modern Pathology 2006, 19, p. S127-S147.
14. Crowson, A.N., Magro, C.M., Kadin, M. et al. Differential expression of bcl-2 oncogene in human basal cell carcinoma. Hum. Pathol. 1996, 27, p. 355-359.
15. Crum-Cianflone, N., Huppler Hullsiek, K., Satter, U. et al. Cutaneous malignancies among HIV-infected persons. Arch. Intern. Med. 2008, 169(12), p. 1130-1138.
16. Dieu, T., Macleod, A.M. Incomplete excision of basal cell carcinoma: A retrospective audit. ANZ J. Surg. 2002, 72(3), p. 219-221.
17. Dixon, A.Y., Lee, S.H., McGregor, D.H. Histologic features predictive of basal cell carcinoma recurrence: results of a multivariate analysis. J. Cutan. Pathol. 1993, 20, p. 137-142.
18. Eggers, G., Flechtenmacher, C., Kurzen, H., Hassfeld, S. Infiltrating basal cell carcinoma of the neck 34 years after irradiation of an haemangioma in early childhood. A case-report. J. Craniomaxillofac. Surg. 2005, 33(3), p. 197-200.
19. Ekmekci, P., Bostanci, S., Anadolu, R. et al. Multiple basal cell carcinomas developed after radiation therapy for tinea capitis : A case report. Dermatol. Surg. 2001, 27, p. 667-9.
20. Fantini, F., Gualdi, G., Cimitan, A., Giannetti, A. Metastatic basal cell carcinoma with squamous differentiation. Report of a case with response of cutaneous metastases to electrochemotherapy. Arch. Dermatol. 2008, 144(9), p. 1186-1188.
21. Feizy, V., Mossayebi, A., Farnaghi, F., Seirafi, H. Clinical and pathological characteristics of basal cell carcinoma arising from chronic radiation dermatitis. Acta Med. Iran 2006, 44(1), p. 17-20.
22. Gillard, M., Wang, T.S., Johnson, T.M. Nonmelanoma cutaneous malignacies, In Chang, A.E. (Eds), Oncology: an evidence - based approach., 2006, New York: Springer Science & Business Media, p. 1097.
23. Griffiths. R.W., Suvarna, S.K., Stone, J. Basal cell carcinoma histological clearance margins: an analysis of 1539 conventionally excised tumours. Wider still and deeper? J. Plast. Reconstr. Aesthet. Surg. 2007, 60(1), p. 41-47.
24. Harwood, C.A., Proby, C.M., McGregor, J.M. et al. Clinicopathologic features of skin cancer in organ transplant recipients : A retrospective case-control series. J. Am. Acad. Dermatol. 2006, 54(2), p. 290-300.
25. Chen, J., Ruczinski, I., Jorgensen, T.J. et al. Nonmelanoma skin cancer and risk for subsequent malignancy. J. Natl. Cancer. Inst. 2008, 100(17), p. 1215-1222.
26. Kanitakis, J., Alhaj-Ibrahim, L., Euvrard, S., Claudy, A. Basal cell carcinomas developing in solid organ transplant recipients. Clinicopathologic study of 176 cases. Arch. Dermatol. 2003, 139, p. 1133-1137.
27. Kimyai-Asadi, A., Goldberg, L.H., Jih, M.H. Accuracy of seriál transverse cross-sections in detecting residual basal cell carcinoma at the surgical margins of an elliptical excision specimen. J. Am. Acad. Dermatol. 2005, 53(3), p. 469-474.
28. Leibovitch, I., Huilgol, S.C., Selva, D. et al. Basal cell carcinoma treated with Mohs surgery in Australia III. Perineural invasion. J. Am. Acad. Dermatol. 2005, 53(3), p. 458-463.
29. Liu, F.F., Maki, E., Warde, P. et al. A management approach to incompletely excised basal cell carcinomas of skin. Int. J. Radiat. Oncol. Biol. Phys. 1991, 20(3), p. 423-428.
30. Manstein, C.H., Gottlieb, N., Manstein, M.E., Manstein, G. Giant basal cell carcinoma: a series of seven T3 tumors whitout metastasis. Plast. Reconstr. Surg. 2000, 106, p. 653-656.
31. Meibodi, N.T., Maleki, M., Javidi, Z., Nahidi, Y. Clinicopathological evaluation of radiation induced basal cell carcinoma. Indian. J. Dermatol. 2008, 53, p. 137-139.
32. Mseddi, M., Bouassida, S., Marrekchi, S. et al. Basal cell carcinoma of the scalp after radiation therapy for tinea capitis: 33 patients. Cancer Radiother. 2004, 8, p. 270-273.
33. Oram, Y., Orengo, I., Griego, R.D. et al. Histologic patterns of basal cell carcinoma based upon patient immunostatus. Dermatol. Surg. 2008, 21(7): p. 611-614.
34. Randle, H.W. Basal cell carcinoma. Identification and treatment of the high-risk patient. Dermatol. Surg. 1996, 22(3), p. 255-261.
35. Robinson, J.K., Fisher, S.G. Recurrent basal cell carcinoma after incomplete resection. Arch. Dermatol. 2000, 136, p. 1318-1324.
36. Ron, E., Modan, B., Preston, D.. et al. Radiation-induced skin carcinomas of the head and neck. Radiat. Res. 1991, 125, p. 318-325.
37. Sexton, M., Jones, D.B., Maloney, M.E. Histologic pattern analysis of basal cell carcinoma. J. Am. Acad. Dermatol. 1990, 23, p. 1118-1126.
38. Shamanin, V., Zur Hausen, H., Lavergne, D. et al. Human papillomavirus infections in nonmelanoma skin cancers from renal transplant recipients and nonimmunosuppressed patients. J. Natl. Cancer. Inst. 1996, 88, p. 802–811.
39. Shore, R.E., Moseson, M., Xue, X. et al. Skin cancer after X-ray treatment for scalp ringworm. Radiat. Res. 2002, 157, p. 410-418.
40. Silverman, M.K., Kopf, A.V., Bart, R.S. et al. Recurrence rates of treated basal cell carcinomas: Part 2: Curettage-Electrodesiccation. J. Dermatol. Surg. Oncol. 1994, 17(9), p. 720-726.
41. Silverman, M.K., Kopf, A.V., Bart, R.S. et al. Recurrence rates of treated basal cell carcinomas. Part 3: Surgical excision. J. Dermatol. Surg. Oncol. 1994, 18(6), p. 471-476.
42. Sitz, K.V., Keppen, M., Johnson, D.F. Metastatic basal cell carcinoma in acquired immunodeficiency syndrome-related complex. JAMA 1987, 257, p. 340–343.
43. Snow, S.N., Sahl, W., Lo, J.S. et al. Metastatic basal cell carcinoma. Report of five cases. Cancer 1994, 73, p. 328-335.
44. Szép, Z., Kolibášová, K. Metatypický karcinóm kože – variant bazaliómu. Čes-slov Derm. 1999, 5, s. 223-230.
45. Swanson, N. Mohs’ surgery. Arch. Dermatol. 1983, 119, p. 761-773.
46. Takenouchi, T., Yamada, S., Nomoto, S. et al. Factors influencing deep invasion of basal cell carcinoma multiple linear regression analysis. Skin Cancer. 2000, 15(2), p. 133-137.
47. Telfer, N.R., Colver, G.B., Morton, C.A. Guidelines for the management of basal cell carcinoma. Br. J. Dermatol. 2008, 159, p. 35-48.
48. Tilli, C.M.L.J., Van Steensen, M.A.M., Krekels, G.A.M. et al. Molecular etiology and pathogenesis of basal cell carcinoma. Br. J. Dermatol. 2005, 152(6), p. 1108-1124.
49. Trapl, J., Bedňář, B. Histopathologie kožních chorob. Praha: SZN, 1957; s. 363-372.
50. Vantuchová, Y., Čuřík, R. Histological types of basal cell carcinoma. Scripta Medica (Brno) 2006, 79(5-6), s. 261-270.
51. Vantuchová, Y., Čuřík, R. Hodnocení bazocelulárního karcinomu vzhledem k histologickému typu, věku, pohlaví a lokalizaci. Čes-slov Derm. 2007, 82(3), s. 140-145.
52. Vojáčková, N., Schmiedbergerová, R., Kinkor, Z., Pock, L. Metastazující bazocelulární karcinom. Čes-slov Derm, 2004, 79(1), s. 21-33.
53. Walling, H.W., Fosko, S.W., Geraminejad, P.A. Aggressive basal cell carcinoma: Presentation, pathogenesis, and management. Cancer Metastasis. Rev. 2004, 23, p. 389–402.
54. Walker, P., Hill, D. Surgical treatment of basal cell carcinomas using standard postoperative histological assessment. Australas J. Dermatol. 2006, 47(1), p. 1-12.
55. Wong, C.S.M., Strange, R.C., Lear, J.T. Basal cell carcinoma. BMJ 2003, 327, p. 794-798.
56. Zagrodnik, B., Kempf, W., Seifert, B. et al. Superficial radiotherapy for patients with basal cell carcinoma: recurrence rates, histologic subtypes, and expression of p53 and bcl-2. Cancer 2003, 98(12), p. 2708-2714.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2010 Issue 3-
All articles in this issue
-
Evolution and evolutionary theory for physicians.
III. The origin of life - Adverse trends in the development of population health in the Czech Republic
- Viral hepatitis C and metabolic syndrome
- Nosocomial infections
- Migraine and epilepsy comorbidity
- Basal cell carcinoma of the skin – the most important risk and prognostic parameters of disease in clinical practice
- Population immunity against hantavirus infection in two natural habitats
- DNA analysis and histological subtypes of endometrial cancer
- A few remarks on spa therapy of rheumatic diseases
- Mindfulness as prevention and therapy
- Aseptic meningitis as a manifestation of HIV primary infection
-
Evolution and evolutionary theory for physicians.
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Nosocomial infections
- Migraine and epilepsy comorbidity
- Aseptic meningitis as a manifestation of HIV primary infection
- Basal cell carcinoma of the skin – the most important risk and prognostic parameters of disease in clinical practice
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

