-
Medical journals
- Career
Akutní paréza lícního nervu – srovnání klinických a laboratorních parametrů u pacientů s boreliovou a idiopatickou etiologií
: E. Švecová; E. Vlčková; P. Štourač; J. Bednařík
: Přednosta: prof. MUDr. Josef Bednařík, CSc. ; Neurologická klinika LF MU a FN Brno
: Prakt. Lék. 2008; 88(8): 457-462
: Of different specialties
Úvod:
Infekce, především Lymeská borelióza, jsou po idiopatické (Bellově) obrně nejčastějším etiologickým faktorem akutních paréz lícního nervu. Možnosti odlišení boreliové etiologie na základě klinických a anamnestických charakteristik postižení se mezi publikovanými studiemi liší, a nejednotný je i názor na zařazení vyšetření mozkomíšního moku (CSF) do diagnostického algoritmu pacientů s akutní parézou lícního nervu.Metodika:
Podrobná anamnéza, neurologické vyšetření, základní laboratorní screening, sérologické vyšetření boreliózy a analýza CSF byly provedeny u souboru pacientů, hospitalizovaných v období od I/2001 do XII/2005 na NK FN Brno pro akutní faciální parézu.Výsledky:
U 24 pacientů (15 mužů, 9 žen, průměrný věk 54,5 ± 15,7) byla prokázána boreliová etiologie postižení, u 97 pacientů (51 mužů, 46 žen, průměrný věk 45,2 ± 17,5) byla paréza hodnocena jako idiopatická. Protilátky proti borelióze byly prokázány v séru (ale nikoli v CSF) u 22 % pacientů s idiopatickou parézou, což odpovídá výskytu antiboreliových protilátek v sérech zdravých jedinců v našem geografickém regionu. U pacientů s boreliózou byl významně častější anamnestický údaj o přisátí klíštěte, bolestech hlavy a také o výskytu různých subjektivních symptomů a/nebo abnormit objektivního neurologického nálezu, lokalizovaných mimo oblast hlavy a vzniklých v časové vazbě se vznikem parézy. Alespoň jeden z těchto parametrů jsme prokázali u 18 pacientů (75 %) s boreliovou etiologií parézy a u 32 pacientů (33 %) s idiopatickým postižením. Hodnoty zánětlivých markerů v séru stejně jako tělesná teplota se mezi sledovanými skupinami významně nelišily.Závěr:
Přestože výskyt některých anamnestických a klinických charakteristik a průkaz protilátek v séru zvyšují pravděpodobnost boreliové etiologie akutní faciální parézy, její spolehlivé odlišení neumožňuje žádný z těchto parametrů ani jejich kombinace. Naše nálezy tak podporují význam vyšetření CSF, které proto doporučujeme jako integrální součást vyšetřovacího algoritmu u pacientů s akutní parézou lícního nervu.Klíčová slova:
lícní nerv, Bellova obrna, Lymeská borelióza, mozkomíšní mok.Úvod
Akutní paréza lícního nervu je častým onemocněním v klinické praxi s incidencí kolem 15–40 na 100 000 obyvatel (4, 13). Nejčastější příčinou, představující asi 2/3–3/4 případů, je idiopatická (Bellova) obrna (4, 7, 10). V poslední době narůstají důkazy svědčící pro reaktivaci latentní infekce herpetickými viry, zejména herpes simplex virem (HSV) 1 a 2 a varicella zooster virem (VZV), jako pravděpodobnou dominantní příčinu „idiopatické“ Bellovy obrny (5), i když průkaz této reaktivace je v klinické praxi obtížný (15). Kromě předpokládané souvislosti s Bellovou obrnou vyvolávají herpetické viry (VZV) postižení lícního nervu také v rámci herpes zooster oticus (Ramsay-Huntova syndromu).
Akutní postižení lícního nervu může být výjimečně i důsledkem infekce virem Epsteina a Barrové či cytomegalovirem. Z dalších infekčních agens se na vzniku akutních faciálních paréz může podílet Lymeská borelióza (7, 8, 9, 13), ojediněle pak další neuroviry (např. enteroviry (13), virus lidské imunodeficience (HIV) (9), paramyxoviry (virus epidemické parotitidy), virus klíšťové encefalitidy (7), adenoviry (13).
Významným etiologickým faktorem akutních postižení lícního nervu jsou dále otogenní příčiny a trauma. Periferní faciální paréza se může vyskytnout také v rámci Guillain-Barréova syndromu, sclerosis multiplex či sarkoidózy, při subakutním průběhu je nutno zvažovat tumor v průběhu nervu či v oblasti mozkového kmene. K obrazu izolované akutní periferní faciální parézy může výjimečně vést i léze motorického jádra lícního nervu v oblasti pontu, např. v rámci cévních mozkových příhod.
Význam stanovení pravděpodobné příčiny parézy vyplývá z odlišného terapeutického přístupu a rozdílné prognózy postižení u jednotlivých etiologických faktorů (7). Důležité je především odlišení paréz infekční etiologie (zejména Lymeské boreliózy), kde účinná a včasná terapeutická intervence může předejít rozsáhlejšímu postižení nervového systému a následným neurologickým či systémovým komplikacím onemocnění (3).
Diagnostika Lymeské boreliózy na základě průkazu sérových protilátek je však zatížena výskytem velkého množství falešně pozitivních nálezů (vzhledem k vysoké promořenosti populace v ende-mických oblastech) a také významnou možností nálezů negativních (z důvodu latence či systémové protilátkové odpovědi). Odlišení boreliové etiologie parézy na základě anamnestických dat a klinického vyšetření je také sporné, validita jednotlivých klinických a anamnestických charakteristik v diagnostice boreliové etiologie parézy se mezi publikovanými studiemi liší (7, 10) a řada údajů, které mohou naznačovat vyšší pravděpodobnost boreliózy jako příčiny parézy lícního nervu (např. průběh postižení a doba jeho trvání), není v úvodním stadiu, klíčovém pro zahájení terapeutické intervence, známa.
Cílem prezentované studie je proto stanovení výskytu boreliózy jako etiologického faktoru akutních faciálních paréz v našem geografickém regionu, srovnání některých anamnestických a klinických parametrů a rutinně prováděných laboratorních testů ve skupině pacientů s postižením lícního nervu při borelióze, verifikované abnormálním nálezem v mozkomíšním moku, s pacienty s idiopatickou parézou lícního nervu a následné zhodnocení diagnostického přínosu uvedených vyšetření v diagnostice boreliové etiologie faciální parézy v iniciálním stadiu průběhu postižení.
Soubor a metodika
Do studie byli zařazeni všichni pacienti, hospitalizovaní v období od I/2001 do XII/2005 na Neurologické klinice FN Brno pro akutní periferní faciální parézu, u kterých byl pro uvedenou diagnózu proveden odběr mozkomíšního moku lumbální punkcí. U všech zařazených jedinců byla odebrána detailní anamnéza se zaměřením na expozici potenciálním infekčním agens (zejména kontakt s klíštětem a výskyt erythema chronicum migrans v posledních týdnech, respektive měsících), na okolnosti předcházející a provázející vznik parézy (prochladnutí či infekt), výskyt bolestí hlavy, bolestí a jiných senzitivních příznaků v oblasti ucha a ipsilaterální tváře, recentních změn sluchu a chuťové percepce, poruch lakrimace či salivace, eventuálně výskyt dalších subjektivních neurologických symptomů.
Pacienti prodělali podrobné klinické neurologické vyšetření včetně detailního zhodnocení chuťové percepce. Testování volní kontrakce mimických svalů bylo provedeno pomocí hodnocení rozsahu jejich aktivní hybnosti ve srovnání se zdravou stranou (při jednostranném postižení) či s předpokládaným rozsahem hybnosti (u oboustranných lézí) (2) (tabulka 1).
1. Testování rozsahu aktivní hybnosti mimických svalů (ve srovnání se zdravou stranou při jednostranném postižení či s předpokládaným rozsahem hybnosti u oboustranných lézí) 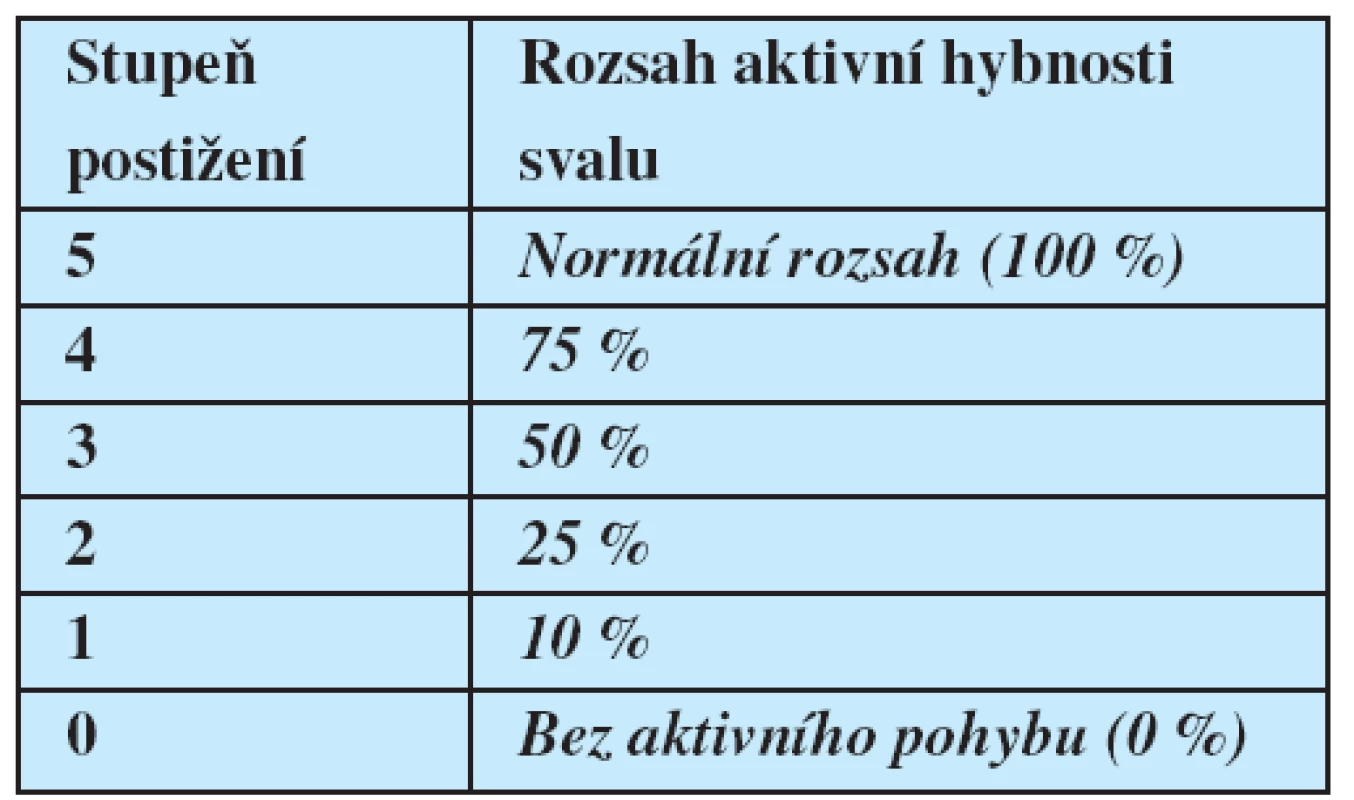
Převzato z Bednařík J. Hlavové nervy. In: Ambler Z, Bednařík J, Růžička E. Klinická neurologie. I. část obecná. Praha: Triton, 2004:223-398.
U všech pacientů bylo dále provedeno ORL vyšetření a základní laboratorní screening (biochemické a hematologické vyšetření séra zahrnující také stanovení zánětlivých markerů, tj. leukocytózy, C-reaktivní protein (CRP) a/nebo sedimentace erytrocytů) a odběr mozkomíšního moku lumbální punkcí. Antiboreliové protilátky byly stanoveny ze séra a mozkomíšního moku pomocí komerční soupravy firmy Test-Line, s.r.o., Clinical Diagnostics, Česká republika (EIA Borrelia garinii IgG, IgM). V séru i mozkomíšním moku byly dále vyšetřovány protilátky proti neurovirům, a to metodou ELISA. S použitím uvedených komerčních souprav byly testovány:
- herpes simplex virus (HSV 1 IgG, HSV IgM ELISA, Human, Germany),
- varicella zooster virus (VZV ELISA IgG, IgM, Enzyme Virotech GmbH, Germany),
- klíšťová meningoencefalitida (EIA TBEV – Ig, IgM, Test-Line, s.r.o., Clinical Diagnostics, Česká republika nebo Antibodies against TBE Virus (IgG, IgM), ELISA, Euroimmun, Medizinische Labordiagnostika GmbH, Germany),
- parotitida (Parotitis ELISA IgG, IgM, Enzyme Virotech GmbH, Germany nebo Mumps IgG, IgM, ELISA, Human, Germany), a
- adenoviry (Adenovirus ELISA, IgG, IgM, Enzyme Virotech GmbH, Germany).
Analýza mozkomíšního moku zahrnovala základní cytologické a biochemické vyšetření a u většiny pacientů (80 %) také zhodnocení hematolikvorové bariery a stanovení lokální intratékální syntézy protilátek třídy IgG, IgA i IgM. Pacienti s rozsáhlejším postižením nervového systému ve smyslu možné intrakraniální patologie a/nebo se suprachordálním typem parézy dle anamnézy, klinického a ORL vyšetření (tj. s hyperakuzí, absencí stapediálního reflexu a/nebo poruchou chuti na předních 2/3 jazyka) měli dále provedeno strukturální vyšetření CNS (dle typu postižení většinou MRI případně CT, eventuálně obě metody).
S využitím standardů Americké neurologické asociace pro diagnostiku neuroboreliózy (6) (tabulka 2) byli pacienti rozděleni na skupinu s boreliózou jako etiologií postižení a skupinu paréz idiopatických, a mezi těmito skupinami byly porovnány jednotlivé anamnestické, klinické a laboratorní parametry.
2. Diagnostická kriteria neuroboreliozy dle standardů Americké neurologické asociace. 
Pro potvrzení diagnózy je požadováno splnění dvou a více z uvedených kriterií Statistické zpracování bylo provedeno pomocí softwaru Statistica 6.0 firmy Statsoft. Srovnání kontinuálních dat mezi podskupinami souboru bylo provedeno nepárovým t-testem, kategoriální data byla porovnána chí-kvadrát testem.
Výsledky
V uvedeném období bylo na Neurologické klinice FN Brno hospitalizováno celkem 134 pacientů s akutní parézou lícního nervu. U 2 pacientů byla po přijetí diagnostikována otogenní etiologie postižení, a vyšetření mozkomíšního moku proto u nich nebylo provedeno, 6 pacientů odběr CSF odmítlo a u 1 se odběr z lumbální punkce nezdařil. Vstupní kriteria naší studie tak splnilo celkem 125 pacientů (69 mužů, 56 žen, průměrný věk 47 let, rozmezí 18–83 let).
U žádného z jedinců tohoto souboru nebylo příčinou akutní faciální parézy trauma, tumor ani otogenní etiologie. U třech pacientů byla léze lícního nervu iniciální manifestací rozsáhlejšího jasně definovaného neurologického onemocnění neinfekční etiologie (2x akutní zánětlivé demyelinizační polyradikuloneuritidy/syn-dromu Guillain-Barré/, 1x sclerosis multiplex), u 1 pacienta byla paréza provázena výsevem pásového oparu v oblasti zevního zvukovodu a postižení bylo klasifikováno jako Ramsay-Huntův syndrom. Uvedení 4 pacienti byli vyřazeni z dalších srovnávacích analýz. Ze zbývajících 121 pacientů splnilo 24 diagnostická kritéria neuroboreliózy (6) (tabulka 2) a byli proto zařazeni do skupiny s boreliózou (15 mužů, 9 žen, průměrný věk 54,5 ± 15,7, rozmezí 19–79 let), u ostatních 97 pacientů (51 mužů, 46 žen, průměrný věk 45,2 ± 17,5, rozmezí 18–83 let) byla paréza hodnocena jako idiopatická. Obě skupiny se nelíšily v zastoupení pohlaví, průměrný věk byl lehce vyšší ve skupině paréz boreliové etiologie (p = 0,02).
V anamnéze pacientů s boreliózou byl významně častější údaj o přisátí klíštěte, bolestech hlavy a také o výskytu různých subjektivních symptomů, lokalizovaných mimo oblast hlavy a vzniklých v časové vazbě se vznikem parézy (tabulka 3). Nejčastěji se jednalo o bolesti krční nebo bederní páteře s propagací do končetin (v radikulární nebo pseudoradikulární distribuci), které uvádělo 25 % pacientů s boreliózou, ale pouze 1 % pacientů s idiopatickou parézou (p = 0,000007). Incidence dalších popisovaných symptomů (tj. izolovaných bolestí zad bez propagace do končetin, polyartralgií a myalgií, pocitu celkového zpomalení a subjektivně percipovaného akutního zhoršení paměti) nepřesáhla 8 % pacientů a rozdíly v jejich výskytu mezi oběma skupinami nebyly statisticky významné. Také četnost subjektivních potíží v distribuci hlavových nervů a anamnestických údajů o infektu či prochlazení předcházejících vzniku parézy, byla u pacientů s idiopatickou i boreliovou etiologií obdobná (tabulka 3).
3. Vybrané anamnestické a klinické parametry 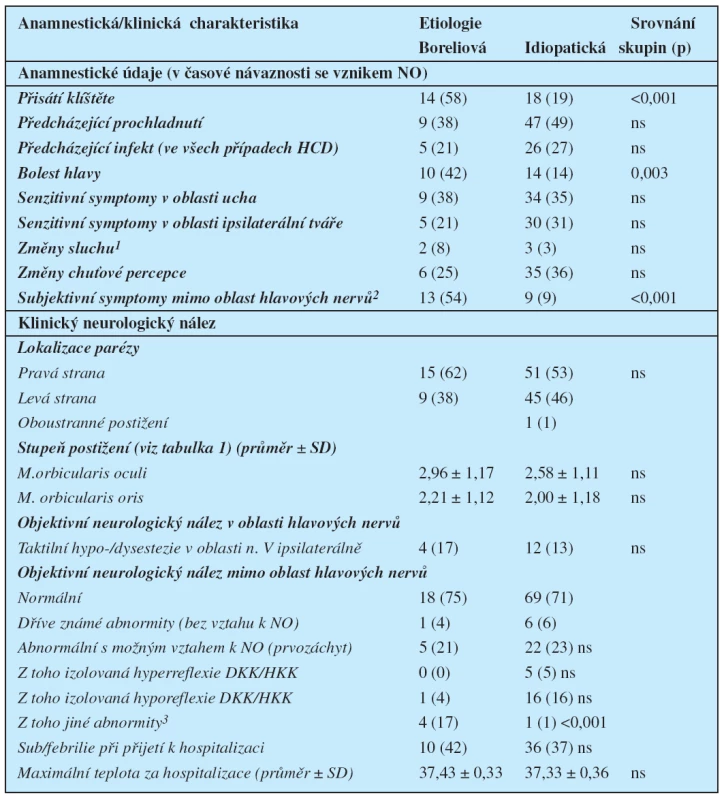
Všechny údaje kromě stupně postižení a maximální tělesné teploty za hospitalizace jsou uvedeny jako počet pacientů (a jejich proporciální zastoupení ve skupině v %). 1Akutní změna sluchu ipsilaterálně subjektivně percipovaná pacientem (ve všech případech verifikovaná ORL vyšetřením s prokázanou nevýbavností stapediálního reflexu) 2Bolesti zad s/bez propagace do končetin, parestezie/bolesti končetin, polyartralgie a myalgie a subjektivně vnímané zhoršení paměti v časové návaznosti se vznikem parézy 3Paréza nervového kořene, taktilní hypestezie v kořenové distribuci, pallhypestezie DKK, zpomalení psychomotorického tempa a mnestický a kognitivní deficit Použité zkratky: HCD = horní cesty dýchací NO = nynější onemocnění ns = rozdíl bez statistické významnosti SD = směrodatná odchylka (standard deviation) Z hlediska tíže parézy nebyly mezi pacienty obou skupin významné rozdíly. Postižení bylo v úvodní fázi po přijetí hodnoceno jako těžké či velmi těžké (tj. na stupni 0,1 či 2 při testování rozsahu aktivní hybnosti dle použité škály – tabulka 1) alespoň v 1 větvi n. facialis u 17 pacientů s boreliózou (71 %) a u 70 pacientů s idiopatickým postižením (72 %). Naopak velmi lehká paréza obou větví (tj. stupeň 4) byla již v úvodní fázi zjištěna u 4 (17 %) pacientů s boreliózou a u 12 (12 %) pacientů s idiopatickou parézou lícního nervu. Objektivní klinický nález se mezi oběma skupinami významně nelišil ani ve většině dalších parametrů (lokalizace parézy, nález na dalších hlavových nervech, změny šlachookosticových reflexů (RŠO) na HKK/DKK). Jedinou výjimkou byl výskyt jiných abnormit klinického neurologického nálezu na HKK a/nebo DKK než výše zmíněných změn RŠO (tabulka 3).
U pacientů s boreliózou se častěji vyskytovala taktilní hypo/dysestézie a/nebo paréza v distribuci některého z cervikálních nebo lumbálních kořenů (2 pacienti), pallhypestézie DKK (1 pacient) a allopsychická dezorientace a zpomalení psychomotorického tempa (1 pacient), které nebylo možno vysvětlit jiným dříve známým onemocněním.
Ve skupině idiopatických paréz jsme podobnou abnormitu prokázali pouze u jednoho pacienta, a to ve smyslu nespecifických poruch taktilní citlivosti v oblasti stehen (okrskové hypestézie). U všech ostatních pacientů obou skupin byl nález v mezích normy (kromě případných změn RŠO), nebo bylo změny možné vysvětlit jiným preexistujícím onemocněním a byly popisovány již při eventuálních předchozích neurologických vyšetřeních daného pacienta.
Meningeální symptomatika byla přítomna pouze u jednoho pacienta s boreliózou.
Při souhrnném zhodnocení klinických a anamnestických dat jsme alespoň jeden z výše uvedených parametrů, které byly prokázány jako významně odlišné mezi oběma skupinami, zachytili u 18 pacientů (75 %) s boreliózou a u 32 pacientů (33 %) s idiopatickou parézou.
Hodnoty zánětlivých markerů v séru stejně jako tělesná teplota se mezi sledovanými skupinami významně nelišily (tabulka 3, 4).
Při vyšetření likvoru byly nejčastějšími abnormitami u pacientů s boreliózou lymfocytární pleocytóza (88 %) a/nebo hyperproteinorachie (88 %) (tabulka 4). Počet buněčných elementů i množství celkové bílkoviny v CSF byly u této skupiny pacientů vysoce významně vyšší než u jedinců s idiopatickou parézou. V souhrnu byl alespoň jeden z obou zmíněných laboratorních parametrů abnormální u 22 pacientů (92 %) souboru s boreliozou.
Provedené sérologické testy prokázaly vysokou četnost záchytu protilátek proti boreliím v séru i likvoru u pacientů s boreliózou (tabulka 4), v séru (ale nikoli v CSF) měla však protilátky i cca 1/5 pacientů s idiopatickou parézou.
Protilátky proti neurovirům byly v celém souboru méně časté a jejich výskyt se v obou skupinách nelišil (tabulka 4). Nejčastěji se jednalo o protilátky proti herpetickým virům, a to HSV (4 pacienti (17 %) v boreliové skupině a 9 (9 %) ve skupině idiopatické), eventuálně VZV (1 pacient v každé ze těchto skupin). Část pacientů (13 % v boreliové skupině a 8 % ve skupině idiopatické) měla také pozitivní IgG protilátky proti viru klíšťové meningoencefalitidy v séru, nález v CSF byl u nich ve všech případech negativní.
4. Vybrané laboratorní parametry 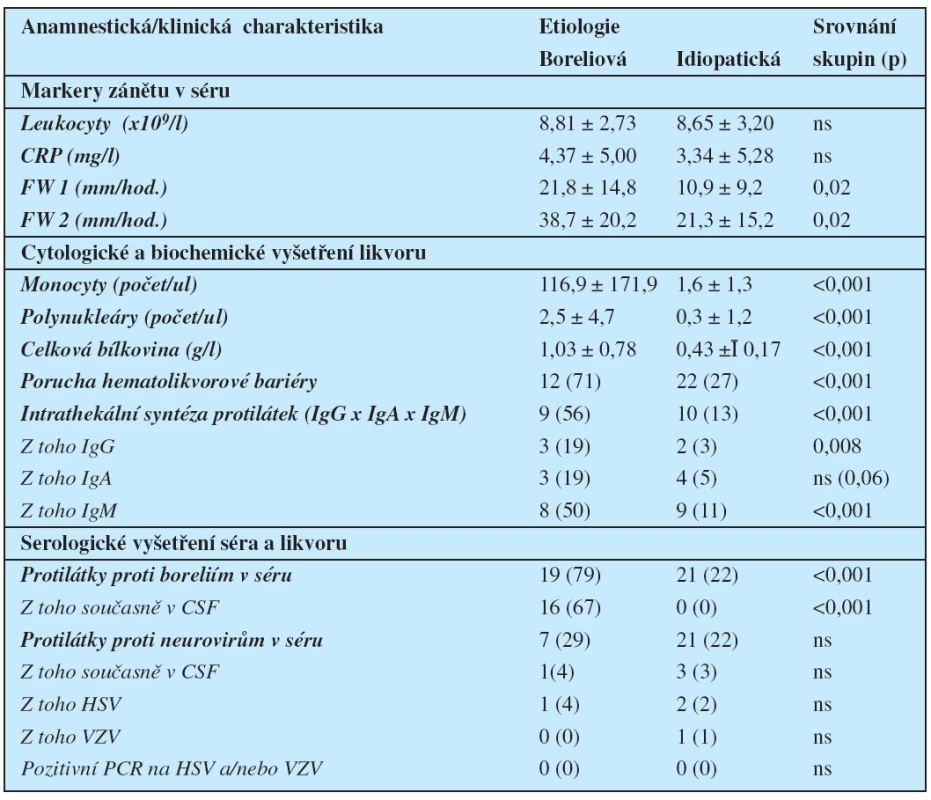
Hodnoty zánětlivých markerů v krvi a počtu monocytů, polynukleárů a celkové bílkoviny v CSF jsou uvedeny jako průměr ± SD, ostatní parametry pak jako počet pacientů (a jejich proporciální zastoupení ve skupině v %). Použité zkratky: CRP – C-reaktivní protein CSF – cerebrospinal fluid HSV – herpes simplex virus ns – statisticky nesignifikantní rozdíl PCR – polymerase chain reaction VZV – varicella zoster virus Diskuse
Výskyt jednotlivých etiologických faktorů akutní obrny lícního nervu stejně jako jejich proporcionální zastoupení se mezi publikovanými studiemi významně liší (8, 9, 10, 13) a procento idiopatických případů kolísá od 44 % (8) až k 90 % (9). Vedle možného vlivu geografického regionu (a tedy např. potenciálního vyššího výskytu boreliové etiologie postižení v endemic-kých oblastech (10)) jsou uvedené rozdíly ovlivněny zejména stanovenými vstupními kriterii a definicí jednotlivých etiologických faktorů. Zařazení vyšetření CSF mezi vstupní kriteria vede k automa-tickému vyloučení pacientů s některými etiologickými faktory.
Obdobně jako v dalších prezentovaných souborech (7, 8, 13) se proto v naší studii nevyskytli pacienti s otogenní příčinou parézy ani traumaty, u nichž není vzhledem ke zjevné etiologii postižení prováděna lumbální punkce. Z identických důvodů nebývá mozkomíšní mok obvykle vyšetřen u pacientů s Ramsay-Huntovým syndromem.
Nezařazení pacientů s uvedenými etiologickými faktory postižení lícního nervu mohlo tedy v našem souboru relativně zvýšit podíl idiopatických případů, který je v prezentované studii mírně vyšší oproti souborům nevyžadujícím hodnocení CSF jako vstupní kriterium (10).
Lymeská borelióza je prokázaným etiologickým faktorem periferních faciálních paréz. Jednostranná nebo oboustranná léze lícního nervu je dokonce jedním z jejích nejčastějších projevů a u části pacientů i projevem jediným (11, 12). Česká republika patří k endemickým oblastem jejího výskytu s incidencí 32/100 000 obyvatel, z toho asi 10 % má postižení nervového systému (1). V některých oblastech (včetně našeho geografického regionu, tj. jižní Moravy) je její výskyt dokonce ještě vyšší. S tím zřejmě souvisí i významný podíl pacientů s neuroboreliózou jako pravděpodobnou etiologií parézy lícního nervu v našem souboru (19 %), který je mírně vyšší oproti některým dalším publikovaným studiím (8, 9, 10, 13), a to i přesto, že jsme diagnostiku neuroboreliózy provedli podle mezinárodně platných standardů, doporučených Americkou neurologickou asociací (6) (tabulka 2), zatímco některé z uvedených studií užívají méně striktní diagnostická kriteria, včetně izolované pozitivity sérových protilátek (8).
V naší studii jsme protilátky třídy IgG a/nebo IgM v séru při jejich nepřítomnosti v CSF a absenci dalších z užívaných diagnostických kriterií (6) (tabulka 2) nalezli u 21 pacientů s idiopatickou parézou lícního nervu (22 %). V rámci jiné studie, prováděné na našem pracovišti, jsme pozitivitu protilátek proti borelióze prokázali v séru 23 % zdravých kontrol (dosud nepublikováno). Prakticky identický výskyt sérových protilátek u pacientů s idiopatickou faciální parézou a zdravých kontrol ze stejné endemické oblasti tedy podporuje hypotézu, že izolovaný záchyt protilátek v séru při absenci dalších diagnostických kriterií neuroboreliózy není průkazem boreliové etiologie postižení, a nepřímo tak potvrzuje správnost našeho rozdělení souboru pacientů s akutní faciální parézou.
Dalším možným důvodem vyššího zastoupení pacientů s boreliovou etiologií akutního postižení lícního nervu je pravděpodobně skutečnost, že narozdíl od některých jiných studií (9) byli do našeho souboru zařazeni i pacienti, u nichž nebylo postižení lícního nervu jediným neurologickým příznakem. Ve všech případech šlo však o příznak dominující, a faciální paréza byla u všech pacientů důvodem přijetí k hospitalizaci a dalšího došetření. Oprávněnost našeho přístupu potvrzuje i skutečnost, že řada průvodních symptomů (bolesti hlavy, zad apod.) se vyskytuje i u pacientů s idiopatickou parézou, a právě verifikace možnosti odlišení boreliové a idiopatické etiologie postižení lícního nervu na základě rozboru klinických a anamnestických parametrů byla jedním z cílů naší práce.
Srovnatelná data poskytuje jen malý počet dosud publikovaných prací: obdobně jako naše studie prokázal Ljostad (10) ve skupině pacientů s Lymeskou boreliózou jako pravděpodobnou etiologií obrny lícního nervu vyšší výskyt celkových příznaků (bolestí hlavy, nechutenství a astenie), dalších neurologických symptomů a také anamnestických dat o přisátí klíštěte. Shodně s našimi výsledky se v jeho souboru mezi pacienty s boreliovou a idiopatickou etiologií faciální parézy naopak nelišil výskyt bolestí a dalších senzitivních symptomů v oblasti ucha a ipsilaterální tváře, významné nebyly ani rozdíly v tíži motorického postižení lícního nervu.
Uvedené nálezy dobře korelují s předpokládaným mechanismem vzniku idiopatické Bellovy obrny, tj. s reaktivací latentní infekce herpetickými viry, provázenou lokální zánětlivou reakcí. Tato reakce je limitovaná na lícní nerv a jeho okolí a postihuje tedy často i další nervové struktury v bezprostřední blízkosti n. facialis (např. n. trigeminus). Postižení vlastního n. facialis a přilehlých nervových struktur je tedy při uvedené lokální zánětlivé reakci obdobné jako při rozsáhlejším zánětu nervového systému a klinické a anamnestické parametry, korelující s jejich alterací, se mezi pacienty s boreliovou a idiopatickou etiologií faciální parézy neliší. Naopak známky rozsáhlejšího postižení nervového systému (tj. zejména anamnestické a klinické příznaky v distribuci mimo oblast hlavových nervů) se pochopitelně významně častěji vyskytují u nelimitované zánětlivé odpovědi při neuroinfekcích než u lokálního zánětu v rámci Bellovy obrny.
V souhrnu tedy přítomnost některých anamnestických a klinických charakteristik významně zvyšuje pravděpodobnost boreliové etiologie parézy lícního nervu u daného pacienta. Ani kombinace zmíněných parametrů, respektive zohlednění výskytu alespoň jednoho z nich, však v našem souboru neindikovalo podezření na boreliovou etiologii u 6 (25 %) pacientů boreliové skupiny, a jeden nebo více z uvedených příznaků se naopak vyskytoval u části (33 %) pacientů s idiopatickou faciální parézou.
Naše nálezy proto potvrzují předpoklad, že postižení lícního nervu u boreliózy je sice často doprovázeno dalšími klinickými příznaky, ale zároveň prokazují, že u části pacientů může být faciální paréza jediným příznakem boreliové infekce (12) a podporují tak význam vyšetření CSF u pacientů s akutní parézou lícního nervu.
Některé z publikovaných studií dále vyčleňují skupinu pacientů s pravděpodobnou virovou (7, 8, 9, 10, 13) či jinou infekční etiologií postižení, např. Mycoplasma pneumonie, Chlamydia pneumoniae (8). Jednotlivé studie se však zásadně liší v počtu a typech testovaných agens (vyšetřovány bývají HIV (9), HSV, VZV, virus Epsteina a Barrové (7, 10, 13), adenoviry (7,13), influenza B, echoviry (13), KME, zarděnky, paramyxoviry (7)), stejně jako v použití diagnostických kriterií virového či jiného infektu, která kolísají od prosté pozitivity protilátek (obvykle třídy IgM) v séru (10), přes elevaci titrů specifických protilátek v séru a/nebo likvoru při vyšetření párových vzorků (7, 13) až k PCR diagnostice DNA testovaných agens (8), respektive k zohlednění všech zmíněných testů (8). Z hlediska virové infekce jako potenciální etiologie parézy lícního nervu nejsou tedy publikované studie vzájemně srovnatelné, v řadě případů je vznik parézy spíše důsledkem imunitních změn při probíhajícím infektu, než přímým etiologickým působením v uvedených infekčních agens na vznik nervového postižení a jejich zařazení do samostatné skupiny možných etiologických faktorů je sporné. V prezentovaném souboru jsme proto nevyčlenili izolovanou skupinu pacientů s pozitivitou protilátek proti neurovirům, a tito jedinci jsou zařazeni do skupiny idiopatických paréz, což může dále zvyšovat podíl idiopatických případů.
Hodnoty sérových laboratorních zánětlivých markerů (leukocytóza, CRP, sedimentace erytrocytů) stejně jako výskyt subfebrilií, respektive maximální dosažená teplota, se mezi pacienty s boreliovou a idiopatickou etiologií parézy lícního nervu významně nelišily. Tyto nálezy korelují s obecně nízkou validitou uvedených markerů zánětu v diagnostice neuroboreliózy (11) a potvrzují předpoklad, že jejich hodnocení nepřispívá k detekci paréz lícního nervu boreliové etiologie.
Závěr
V souhrnu naše studie prokázala, že borelióza je významným etiologickým faktorem akutní parézy lícního nervu. Přestože výskyt některých anamnestických a klinických charakteristik zvyšuje pravděpodobnost boreliové etiologie postižení, spolehlivé odlišení je možné pouze vyšetřením mozkomíšního moku, které tak nadále doporučujeme jako integrální součást vyšetřovacího algoritmu u pacientů s akutní faciální parézou, i když jej s použitím současných vyšetřovacích metod nelze využít k verifikaci aktivace latentní infekce herpetickými viry jako pravděpodobné etiologie akutní „idiopatické“ faciální parézy (15).
Použité zkratky:
CRP – C-reaktivní protein
CSF – cerebrospinal fluid
EBV – virus Epsteina a Barrové
HSV – herpes simplex virus
KME – klíšťová meningoencefalitida
ns – statisticky nesignifikantní rozdíl
PCR – polymerase chain reaction
VZV – varicella zooster virus
Práce byla podpořena výzkumným záměrem MSMT 0021622404.
Poděkování
MUDr. Martě Šnellerové z Kliniky infekčních chorob LF MU a FN Brno za cenné připomínky k rukopisu práce.
MUDr. Eva Vlčková
Neurologická klinika FN Brno
Jihlavská 20
625 00 Brno
E-mail: evlckova@email.cz
Sources
1. Bartůněk, P. a kol. Lymeská borrelióza. 3. vyd. Praha: Grada, 2001.
2. Bednařík, J. Hlavové nervy. In: Ambler Z, Bednařík J, Růžička E. Klinická neurologie. I. Část obecná. Praha: Triton, 2004: s. 223-398.
3. Berglund, J., Stjernberg, L., Ornstein, K. et al. 5-y follow-up study of patients with neuroborreliosis. Scand. J. Infect. Dis. 2002, 34, p. 421-425.
4. Bojar, M. Obrna lícního nervu. Cesk. Slov. Neurol. N. 2007, 70/103, s. 613-624.
5. Furuta, Y., Fukuda, S., Chida, E. et al. Reactivation of herpes simplex virus type 1 in patients with Bell´s palsy. J. Med. Virol. 1998, 54, p. 162-166.
6. Halperin, J.J., Logigian, E.L., Finkel, M.F., Pearl, R.A. Practice parameters for the diagnosis of patients with nervous system Lyme borreliosis (Lyme disease).Quality Standards Subcommittee of the American Academy of Neurology. Neurology 1996, 46, p. 619-627.
7. Hyden, D., Roberg, M., Forsberg, P. et al. Acute “idiopathic“ peripheral facial palsy: clinical, serological, and cerebrospinal fluid findings and effects of corticosteroids. Am. J. Otolaryngol. 1993, 14, p. 179-186.
8. Jäämaa, S., Salonen, M., Seppälä, I. et al. Varicella zoster and Borrelia burgdorferi are the main agents associated with facial paresis, especially in children. J. Clin. Virol. 2003, 27, p. 146-151.
9. Kohler, A., Chofflon, M., Sztajzel, R., Magistris, M.R. Cerebrospinal fluid in acute peripheral facial palsy. J. Neurol. 1999, 246, p. 165-169.
10. Ljostad, U., Okstad, S., Topstad, T. et al. Acute peripheral facial palsy in adults. J. Neurol. 2005, 252, p. 672-676.
11. Mauch, E., Vogel, P., Kornhuber, H.H., Hahnel, A. Clinical value of antibody titers to Borrelia burgdorferi and titer course in neurologic disease pictures. Nervenarzt. 1990, 61, p. 98-104.
12. Pachner, A.R., Steere, A.C. The triad of neurologic manifestations of Lyme disease: meningitis, cranial neuritis, and radiculoneuritis. Neurology 1985, 35, p. 47-53.
13. Roberg, M., Ernerudh, J., Forsberg. P. et al. Acute peripheral facial palsy: CSF findings and etiology. Acta Neurol. Scand. 1991, 83, p. 55-60.
14. Sobek, O. Adam, P. Zeman, D. a kol. Likvorové parametry u pacientů s neuroboreliózou. Klin. Biochem. Metab. 1998, 6, s. 229-234.
15. Vlčková, E., Švecová, E., Bourač, P. a kol. PCR diagnostika herpetických virů u pacientů s akutní „idiopatickou“ parézou lícního nervu. Cesk. Slov. Neurol. N. 2008, 71/104: s. 201-205.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2008 Issue 8-
All articles in this issue
- Acute exacerbation of chronic obstructive pulmonary disease as seen by the intensivist
- Use of CT for risk stratification and diagnosis of ischemic heart disease
- The use of the fytosterols and omega 3 fatty acids in primary and secondary cardiovascular prevention
- Occupational diseases due to asbestos dust – do we take them into account?
- Chronic damage of the triangular fibrocartilage complex
- Acute facial palsy – a comparison of clinical and laboratory parameters in patients with Borrelia and idiopathic aetiology
- Pancreatic cancer II.
- Gastrotoxicity of non-steroidal anti-inflammatory drugs and their prescription in Slovakia
- Stenosis of the left subclavian artery as a cause of angina pectoris progression after CABG: coronary-subclavian steal syndrome
- Liver abscess in asymptomatic perforating diverticulitis resembling malignant liver tumour
- Angioscopy and intimomedial hyperplasia
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Chronic damage of the triangular fibrocartilage complex
- Acute facial palsy – a comparison of clinical and laboratory parameters in patients with Borrelia and idiopathic aetiology
- Stenosis of the left subclavian artery as a cause of angina pectoris progression after CABG: coronary-subclavian steal syndrome
- Acute exacerbation of chronic obstructive pulmonary disease as seen by the intensivist
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

