-
Medical journals
- Career
Tuberkulóza dýchacího ústrojí – diagnostický a léčebný přístup
Authors: V. Bártů; E. Kopecká
Authors‘ workplace: Přednosta: MUDr. Václava Bártů ; Pneumologická klinika 1. LF UK a FTNsP, Praha
Published in: Prakt. Lék. 2008; 88(7): 410-412
Category: Case Report
Overview
Tuberkulóza zůstává i v dnešní době závažnou infekční chorobou. Její úskalí spočívá v tom, že se na toto onemocnění v rámci diferenciální diagnostiky nepomýšlí. Je nezbytné dodržovat základní diagnostická kriteria. Bakteriologický průkaz vyvolavatele onemocnění Mycobacterium tuberculosis komplex představuje zlatý standard diagnostiky. Tuberkulóza se může prezentovat i méně obvyklými rentgenovými obrazy. Kombinační dvoufázová několik měsíců trvající antituberkulotická léčba zajišťuje vyléčení toto onemocnění.
Klíčová slova:
tuberkulóza, diagnostika, léčba, antituberkulotika.Úvod
Tuberkulóza (TB) zůstává i v 21. století stále významným medicínským a sociálním fenoménem. Při rapidním ústupu incidence TB odborná veřejnost podlehla iluzi, že se jedná o vzácné onemocnění, které si nezaslouží výjimečnou pozornost, a mnoho lékařů ji již nebere v úvahu při diferenciální diagnostice. Při otevření hranic, zvýšené migraci obyvatel z východní Evropy a Asie, rozvoji pandemie AIDS a tím nárůstu počtu pacientů se sníženou imunitou, nárůstu toxikomanie a léčby ovlivňující imunitu však problém TB znovu nabývá na aktuálnosti (4). Toto infekční onemocnění v současné době postihuje populaci celého světa a třetina lidstva, zhruba 1,7 miliardy osob, je TB infikována. Přibližně u 10 % z nich pak dochází k rozvoji onemocnění. Ročně ve světě onemocní TB přibližně 8 miliónů osob a více než 2 milióny lidí na TB zemře. Počet pacientů současně infikovaných TB a HIV je odhadován na 4,5 miliónů. Světová zdravotnická organizací označila to onemocnění za „globální ohrožení“ lidstva (5,8). V České republice je nyní ročně hlášeno kolem 1 000 nových onemocnění a recidiv TB.
Onemocnění se šíří především kapénkovým přenosem, a dýchací cesty představují hlavní bránu vstupu. Tuberkulóza dýchacího ústrojí představuje 85 % všech TB onemocnění, zbývajících 15 % představují mimoplicní formy. Z nich je nejčastěji postižena pohrudnice, periferní mízní uzliny, kůže, skelet, urogenitální ústrojí.
Vyvolavatelem TB je Mycobacterium tuberculosis komplex (M. TB). Mykobakterie mají dlouhou generační dobu a jsou schopny v lidském organismu přežívat v spícím – tzv. dormantním stavu – po řadu let. K vzplanutí onemocnění dochází nejčastěji tzv. endogenní reaktivací za nepříznivých životních podmínek. Těmi jsou vysoký věk, alkoholismus, oslabení imunitního stavu léčbou, zářením, jinými chorobami, špatnými životními a sociálními podmínkami. Méně častou formou nákazy je tzv. exogenní superinfekce, kdy je pacient nakažen díly masivní expozici M. TB, tedy kontaktem se silně infekční osobou vylučující mykobakterie. Z tohoto pohledu jsou v největším riziku osoby v blízkém a dlouhodobém kontaktu k nemocné osobě (10).
Diagnostika TB
Diagnóza TB je postavena na vyhodnocení anamnestických údajů, klinického stavu, rentgenového nálezu a především bakteriologického, případně histologického vyšetření s průkazem původce onemocnění a nepřímých diagnostických metod (1).
Symptomy onemocnění nejsou charakteristické. Pacienti udávají celkové neprospívání, únavu, hubnutí – výjimkou není váhový úbytek několik kilogramů během měsíce. Dále jsou přítomny subfebrilie, kašel suchý či s expektorací, noční profúzní poty, občas i bolest na hrudi, v některých případech bývá i hemoptýza.
Rentgenový obraz TB není jednotný. Nejčastěji jsou patrné nehomogenní infiltráty v horních plicních lalocích, ale může být postiženo i celé plicní křídlo. U pokročilého onemocnění dochází k rozpadu plicní tkáně se vznikem charakteristické kaverny. Při vzácném rozsevu mykobakteriální tuberkulózní infekce hematogenním způsobem je onemocnění charakterizováno miliárním rozsevem (7).
Za tzv. zlatý diagnostický standard TB je považováno mykobakteriální vyšetření. Nejjednodušší je opakované vyšetření ranního sputa alespoň ze tří odběrů. Provádí se mikroskopické zhodnocení materiálu s cílem prokázat přítomnost acidorezistentních tyček. Výsledek mikroskopického vyšetření je k dispozici během několika hodin ještě téhož dne. Následně je pak vyhodnocena kultivace mykobakteriálního kmene. Pro Mycobacterium tuberculosis je typický velmi pomalý růst a konečný odečet výsledku kultivace se provádí za 7 týdnů. Pro úplnou a jistou diagnózu TB je nutná ještě identifikace mykobakteriálního kmene a následně i stanovení jeho citlivosti na základní antituberkulotické preparáty tzv. 1. řady, které provádí laboratoř. Toto vyšetření nabývá v dnešní době na významu, proto zvláště u pacientů přicházejících ze zemí východní Evropy a Asie jsou kmeny M. TB často rezistentní na jeden a více AT (1, 2).
K rychlému průkazu M. TB se stále více užívají vysoce citlivé molekulárně-genetické metody. Jedná se o velmi přesné a rychlé vyšetření, a výsledek je k dispozici během několika hodin. Přínosné je i histologické ověření onemocnění s průkazem specifického granulomatózního procesu s buňkami Langhansova typu a kaseózní nekrózou. V těchto případech je nutné založit tkáňovou kultivaci s cílem průkazu M. TB (10).
Nepřímě diagnostické testy TB reprezentuje tuberkulinový kožní test nazývaný též jako test dle Mantoux, který je používán již desítky let. Jedná se o snadno dostupný test. Jeho princip spočívá v intradermálním vpichu čištěného proteinového derivátu z tuberkulózních bacilů. Aplikují se 2 jednotky tuberkulínu na dorsální stranu předloktí a za 72 hodin se provádí odečet tzv. indurace. Za pozitivní hodnotu je považován průměr 5 mm a více. S vyšším věkem či s imunodeficitním stavem organismu se tuberkulínový kožní test může stát negativní i v případě tuberkulózního onemocnění.
Nově je zaveden pro diagnostiku tuberkulózní infekce i onemocnění další nepřímý test QuantiFERON-TB Gold (QFT-TB Gold). Jeho princip spočívá v reakci lymfocytů jedince infikovaného M. tuberculosis po stimulaci specifickými mykobakteriálními antigeny produkovat interferon-γ. Jeho průkaz tvoří základ tohoto testu. Značnou výhodou v porovnání s tuberkulínovým kožním testem je vyšší senzitivita a specificita. Tuberkulínový test nemůže rozlišit aktuální a prodělanou TB infekci a jeho výsledek může být ovlivněn vakcinací, kontaktem s netuberkulózními mykobakteriemi, technikou intradermální aplikace, subjektivní interpretací výsledků (3, 6). Uvedené nepřímé testy je nutné posuzovat jako pomocné metody při stanovení diagnózy TB. Případná jejich negativní hodnota nevylučuje TB onemocnění.
Léčba TB
Léčba TB má svá pravidla. Jedná se o kombinovanou, jednorázovou, plně kontrolovanou dvoufázovou léčbu antituberkulotiky (AT). Právě plně kontrolované léčebné režimy označované DOTS (Directly Observed Treatment Short-Course) jsou hodnoceny jako nejúčinnější (9). Již řadu let je pro léčbu TB k dispozici pouze 5 antituberkulotických preparátů. Mezi AT 1. řady se řadí baktericidní izoniazid, rifampicin, pyrazinamid, streptomycin a bakteriostaticky působící etambutol.
Léčba je rozdělena na fázi úvodní a pokračovací. V první fázi je podávána jednou denně za kontroly zdravotnického personálu kombinace čtyř až pěti léků. Tato iniciální fáze léčby trvá 2 až 3 měsíce a vede k výraznému snížení mykobakteriální populace v organismu. Obvykle je realizována za hospitalizace. Pacient je postupně debacilizován, pro své okolí již není infekční.
Při pokračovací fázi užívá pacient 2 až 3 AT preparáty. Tato léčba trvá 4 až 5 měsíců. Pokud je také plně kontrolovaná, pacient spolupracuje a dodržuje léčebný režim, může probíhat ambulantně. Nemocní, kteří nemají odpovídající zázemí, jsou nespolehliví, dokončují terapii za hospitalizace. Tento postup zaručuje, aby léčba byla úplná, účinná, plně kontrolovaná. Všechna tato doporučení mají zabránit pomnožení rezistentních mykobakteriálních kmenů.
Tato několik měsíců trvající kombinační terapie má i své nežádoucí účinky. Mezi ně patří hepatotoxicita isoniazidu a rifampicinu. Streptomycin je pověstný nefrotoxicitou a ototoxicitou. U etambutolu může dojít k zánětu zrakového nervu. Hyperurikémie s bolestmi kloubů a hepatotoxicita se vyskytuje při léčbě pyrazinamidem (10).
TB patří mezi onemocnění, která nejsou v diferenciální diagnostice často brána v úvahu. Protože se jedná o infekční chorobu, která pokud není včas poznána, může vést k šíření nákazy u osob v blízkém a dlouhodobém kontaktu. Na TB je třeba pomýšlet při vyhodnocení nejasných nálezů a při stanovení diagnózy provést základní vyšetření, která onemocnění potvrdí či vyloučí. Autorky uvádějí kazuistiku pacienta, u kterého byla TB stanovena méně obvyklým způsobem.
Vlastní pozorování
Pacient 54 letý kuřák, který pracoval jako stavbyvedoucí, byl vyšetřen praktickým lékařem pro silný kašel trvající několik týdnů s expektorací purulentního sputa, občas i s příměsí krve. V posledních 4 měsících zhubl o10 kg. Popíral dušnost, zažívací i močové potíže. Dříve nikdy vážněji nestonal. Neužíval žádnou chronickou léčbu. Rodinná anamnéza byla negativní. Byl proveden zadopřední skiagram hrudníku a následně počítačová tomografie (CT) hrudníku. Obě vyšetření vyslovila podezření na bronchogenní karcinom s rozpadem v levé plíci (obr. 1). Detailní popis CT hrudníku nález charakterizoval jako nekrotizující primární plicní tumor generalizovaný do levého a možná i pravého plicního křídla a do nadledvin, vlevo s okrsky plicní karcinomatózní lymfangiopatie, případně oportunní infekce.
Image 1. Infiltrát s rozpadem v levém horním poli – před léčbou. 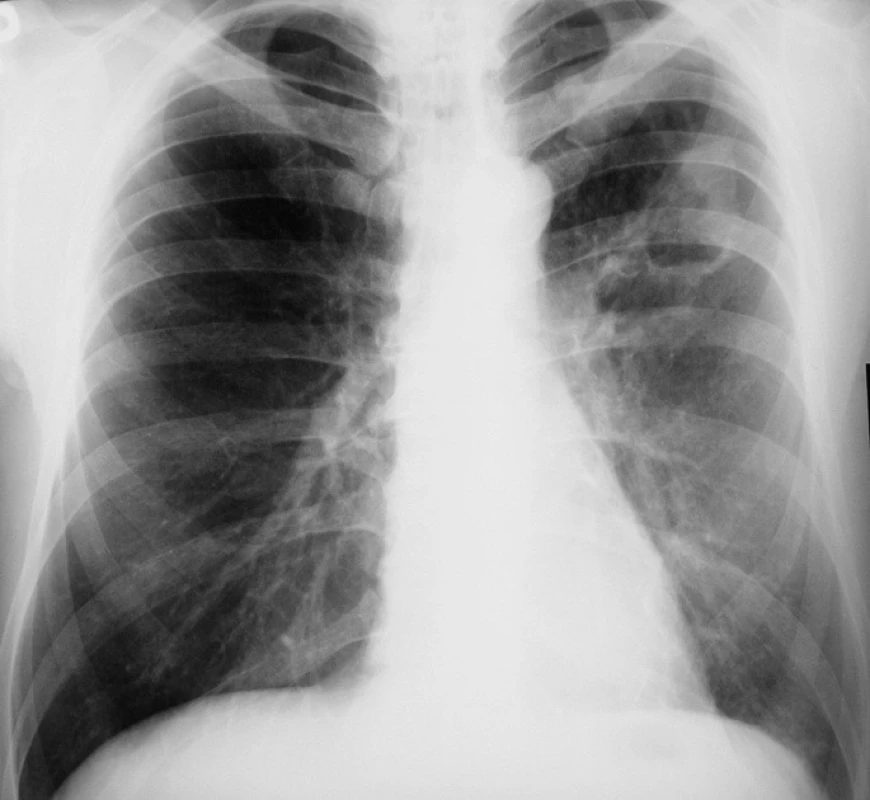
Pacient byl odeslán k podrobnému vyšetření na pneumologické pracoviště s cílem co nejrychleji stanovit mikromorfologii nálezu a s ohledem na pokročilost a rozsah onemocnění zahájit cytostatickou léčbu. Fyzikální vyšetření nezjistilo žádný patologický nález. Pacient byl bez dušnosti, normostenický, kardiopulmonálně kompenzován. Bylo ihned provedeno bronchoskopické vyšetření. Endoskopický nález prokázal těžké zánětlivé změny bronchiální sliznice. Nebyly přítomné žádné známky nádorového postižení. Byl proveden aspirát z levého horního a levého hlavního bronchu. Získaný materiál byl ihned odeslán na vyšetření cytologické a bakteriologické se zaměřením na průkaz bakteriální flóry, plísní, M. TB.
Cytologické vyšetření aspirátu prokázalo poškozené neutrofilní leukocyty a bronchiální epitelie. Během několika hodin byla z laboratoře nahlášena mikroskopická pozitivita a průkaz acidorezistentních tyček z bronchiálního aspirátu. Pacient byl okamžitě přijat k hospitalizaci na izolované oddělení pro léčbu TB. Byla zahájena AT terapie v lékové čtyřkombinaci isoniazid, rifampicin, etambutol a pyrazinamid v rámci iniciální fáze léčby. Byly provedeny i nepřímé diagnostické testy. Tuberkulínový kožní test byl pozitivní s hodnotou 15 mm. QFT-TB Gold byl také pozitivní. Po 3 týdnech byla nahlášena i kultivační pozitivita z odebraného bronchiálního sekretu s identifikací M. TB a potvrzena zachovaná citlivost na AT.
Pacient léčbu toleroval velmi dobře, nežádoucí účinky léčby nebyly zaznamenány. Během iniciální fáze léčby ustoupil kašel, zvýšené teploty, pacient přibral 7 kg. Na kontrolním skiagramu hrudníku po 2 měsících léčby byla zjištěna znatelná regrese patologického nálezu v levé plíci se zmenšením tuberkulózní kaverny (obr. 2). Opakovaným vyšetřením sputa po 2 měsících léčby byla potvrzena jeho mikroskopická a kultivační negativita. Nemocný byl převeden do pokračovací fáze léčby v obvyklé kombinaci isoniazid a ri-fampicin. K další kontrolované terapii do celkové délky 6 měsíců byl předán do spádové plicní ambulance.
Image 2. Částečná regrese patologického nálezu – po dvou měsících AT léčby. 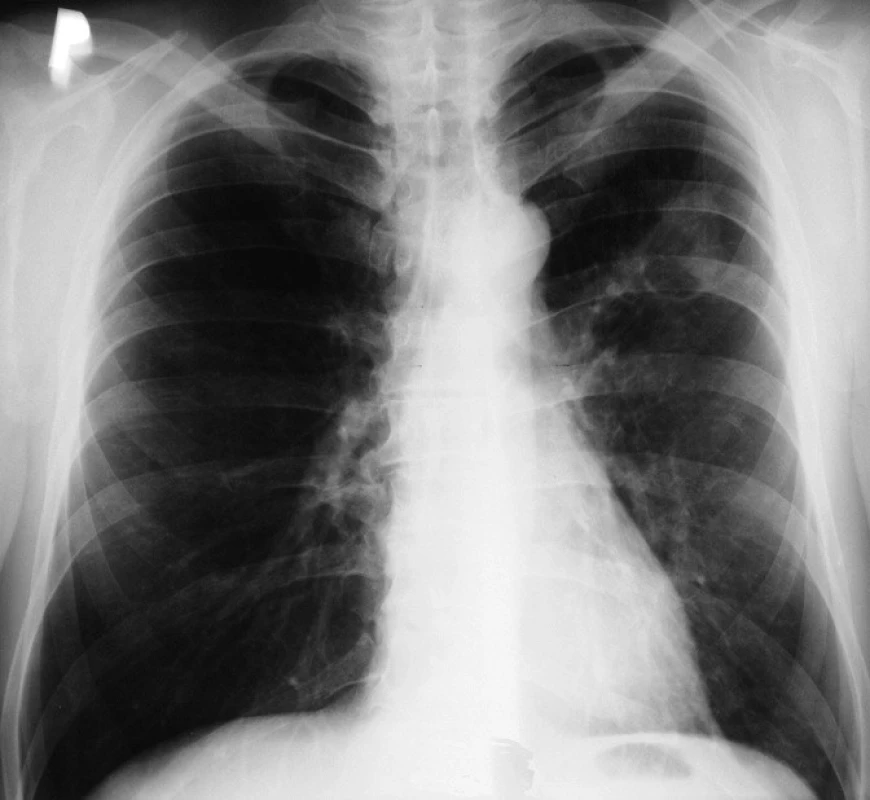
Uvedená kazuistika dokumentuje onemocnění, kdy rentgenový a CT nález hrudníku byly mylně interpretovány jako pokročilý bronchogenní karcinom. V diferenciální diagnostice nebyla zvažována TB etiologie onemocnění. Úvodní vyšetření sputa s průkazem M. TB nebylo provedeno. Pacient byl ihned odeslán k bronchoskopickému vyšetření, které cíleným odběrem bronchiálního aspirátu prokázalo TB původ onemocnění. Při tomto invazivním zákroku doprovázeném kašlem pacienta, byl vyšetřující personál, i když pracuje v ochranných pomůckách, vystaven expozici M. TB. Každý rentgenový nález rozpadového plicního procesu je třeba úvodem vyšetřit na průkaz M. TB, aby nedošlo k zbytečnému riziku ohrožení okolí pacienta infekčním onemocněním.
Závěr
Ani v 21. století se dosud nepodařilo TB celosvětově vymítit a s tímto onemocněním se budeme ještě dlouho setkávat. Je třeba si uvědomit, že nepoznané onemocnění není ani účinně léčené. V diferenciální diagnostice plicních, ale i mimoplicních ne zcela jasných nálezů je optimální provést především opakované odběry materiálu či tkáně na bakteriologické vyšetření zaměřené na identifikaci M. TB. V případě nepoznané TB hrozí šíření této choroby v populaci a vede k přenosu onemocnění na další osoby. Pokud budou uvedená diagnostická kriteria a léčebné postupy akceptovány, dojde k včasnému léčení pacienta a k přerušení řetězce šíření infekce mezi ostatními jedinci.
MUDr. Václava Bártů
Fakultní Thomayerova nemocnice
Vídeňská 800
140 59 Praha 4 – Krč
E-mail: vaclava.bartu@ftn.cz
Sources
1. Bártů, V. Tuberkulóza a její rezistentní formy. Interní medicína pro praxi, 2007, 9, s. 372-373.
2. Bartu, V. Multidrug-resistant tuberculosis in the Czech Republic: strategy and therapeutic outcomes. Eur. J. Clin. Microbiol. Infect. Dis., 2007, 26, p. 603-605.
3. Brock, I., Weldingh, K., Lillebaek, T. et al. Comparison of tuberculin skin test and new specific blood test in tuberculosis contacts. Am. J. Respir. Crit. Care. Med., 2004, 170, p. 65-69.
4. Dahl, U.R., Erlholm, V., Winje, B.A., et al. Impact of immigration on the molecular epidemiology of Mycobacterium tuberculosis in a low-incidence country. Am. J. Respir. Crit. Care. Med. 2007, 176, p. 930-935.
5. Falzon, D., Infuso, A., Belghiti,F. In the European Union,TB patiens from the former Soviet countries have a high risk of multidrug resistence. Int. J. Tuberc. Lung. Dis., 2006, 10, p. 954-958.
6. Jones, S., Gisel, D., Wallach, F.R., et al. Utility of QuantiFERON-TB Gold in-tube trstiny for latent TB infection in HIV-infected individuals. Int. J. Tuberc. Lung. Dis., 207, 11(11), p. 1190-1195.
7. Kos, S. Tuberkulóza dýchacího ústrojí. Postgraduální medicína, 2006, 8, s. 639-642.
8. Maartens, G., Wilkinson, R.J. Tuberculosis. Lancet, 2007, 370, p. 2030-2043.
9. Panjabi, R., Comstock, G.W., Golub, J. Reccurent tuberculosis and its risk factors: adequately treated patients are still at high risk. Int. J. Tuberc. Lung. Dis., 2007, 11(8), p. 1-10.
10. World Health Organization. Treatment of tuberculosis: guidelines for national programmes, 3rd edn. Geneva, Switzerland: WHO, Publication of WHO/CDS/TB/2003.313.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2008 Issue 7-
All articles in this issue
- Deficit tyroxín viažúceho globulinu
- Laparoskopická kolorektální chirurgie pro karcinom – současný stav
- Perniciózní anémie
- Poranění hlezenního kloubu rostoucího skeletu
- Sladkovodní ryby ve výživě
- Sexuální rehabilitace po některých estetických operacích ženského genitálu
- Srdeční selhání se zachovalou ejekční frakcí levé komory srdeční
- Syndrom vyhoření a čeští praktičtí lékaři
- Hazardní hry a pracovní prostředí
- Obtížně diagnostikovatelné zlomeniny rostoucího dětského skeletu
- Tuberkulóza dýchacího ústrojí – diagnostický a léčebný přístup
- V.A.C. terapie v léčbě traumatických defektů měkkých tkání
- Akutní exacerbace etylické cirhózy jater z méně obvyklých příčin
- Chlamydiové pneumonie
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Perniciózní anémie
- Obtížně diagnostikovatelné zlomeniny rostoucího dětského skeletu
- V.A.C. terapie v léčbě traumatických defektů měkkých tkání
- Chlamydiové pneumonie
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

