-
Medical journals
- Career
Současná bariatricko-metabolická chirurgie
Authors: P. Holéczy 1,2; M. Bužga 3
Authors‘ workplace: Katedra chirurgických oborů, LF OU v Ostravě 1; Chirurgické oddělení, Vítkovická nemocnice a. s., Ostrava 2; Ústav fyziologie a patofyziologie, LF OU v Ostravě 3
Published in: Gastroent Hepatol 2016; 70(6): 485-490
Category: Bariatrics
doi: https://doi.org/10.14735/amgh2016485Overview
Bariatrická chirurgie má historii dlouhou více než 60 let. Od začátku do dnešní doby bylo navrženo mnoho typů operací, které měly větší či menší úspěšnost. Některé byly opuštěny, jiné jsou v jistých modifikacích aktuální i dnes. V současné době postupně a jistě nabývá ve světě i u nás popularity, významně přibývá četnost výkonů a na základě mnoha prací je dobře dokumentovaný její zásadní a dlouhodobý efekt na redukci hmotnosti. Od zdůrazňování významu chirurgické intervence na redukci hmotnosti se v novém miléniu přesouvá pozornost na vliv chirurgické intervence na komorbidity, především na diabetes mellitus 2. typu. V současnosti jsou prováděny nejčastěji tři typy operací: rukávová resekce žaludku, bypass žaludku a adjustabilní bandáž žaludku. Jednotlivé typy operací podle stupně změny na trávicí trubici mají rozdílné metabolické důsledky, mají také rozdílný vliv na hormony trávicího traktu a různým způsobem ovlivňují základní metabolické procesy. Nejvýznamnějším hormonálním efektem chirurgicky navozené změny gastrointestinálního traktu je zlepšení inzulinorezistence. Nově jsou také definovány typy operací podle cíle, se kterým se indikují. Autoři v článku předkládají ucelený přehled nejčastěji prováděných operací ve světě i v ČR a analyzují také jejich rozdílný metabolický dopad.
Klíčová slova:
bariatrická-metabolická chirurgie – typy operací – léčba komorbidit – diabetes mellitus 2. typuÚvod
Pojem bariatrická chirurgie je dlouhodobě spojován s chirurgickou intervencí s cílem redukovat hmotnost. Z dnešního pohledu trochu nešťastně, protože byl přehlížen významný efekt na metabolizmus. Dlouho byla prakticky neznámá práce Buchwalda a Varca [1], kteří prezentovali význam parciálního ileálního bypassu (propojení tenkého střeva na colon ascendens) na změny hladiny triacylglycerolů. Později demonstrovali Buchwald et al [2] jeho působení i na změny hladin cholesterolu. Na významné metabolické důsledky gastrického bypassu poukázali Pories et al [3], kteří pozorovali dlouhodobé zlepšení stavu u téměř 300 pacientů s non-inzulin-dependentním diabetes mellitus 2. typu (DM2T) a u pacientů s poruchou glukózové tolerance. Domníval se, že prvotní efekt přináší redukce kalorického příjmu a až v druhé řadě jde o změnu inzulinové rezistence. Rubino et al [4] v experimentální práci prokázali význam derivace potravy z pasáže duodena a proximální částí jejuna. Zlepšení inzulinové rezistence předbíhá redukci hmotnosti. Jeho pozorování byla základem pro vytvoření teorie „horního a dolního střeva“ (používá se také termín horní a dolní střevní hypotéza), podle níž dochází k aktivaci a deaktivaci některých hormonů trávicího traktu – inkretinů – a výsledkem je zlepšení inzulinosenzitivity. Často citovaná metaanalýza Buchwalda et al [5] podporuje závěry Rubina o metabolickém efektu chirurgického výkonu. Prokázalo se tedy, že bariatrické operace kromě redukce hmotnosti přinášejí zlepšení především DM2T, hypertenzní nemoci, hyperlipidemie a syndromu spánkové apnoe. Redukce hmotnosti je i prevencí některých onkologických onemocnění. Na základě výše uvedených prací se postupně měnil pohled na bariatrickou chirurgii a její cíle a začalo se mluvit o metabolické chirurgii. Cílem se stalo nejen snížení hmotnosti, ale především ovlivnění komorbidit. Buchwald dokonce tvrdí, že bariatrická chirurgie byla vždy metabolickou chirurgií [6]. V této souvislosti nelze opomenout poznatky ze švédské prospektivní studie s více než 4 000 sledovanými pacienty [7]. V dlouhodobém časovém horizontu prokázala studie kromě zásadní redukce hmotnosti také významné zlepšení v hodnotách glykemií, triglyceridů a hyperurikemie ve skupině operovaných pacientů ve srovnání s neoperovanou kontrolní skupinou. Totéž platí o pozitivním efektu chirurgické intervence na letalitu a morbiditu ve prospěch operované skupiny.
Význam změny pohledu na chirurgickou léčbu obézního pacienta zdůraznily i nejprestižnější světové organizace pro chirurgii obezity IFSO (Mezinárodní federace pro chirurgii obezity) a ASBS (Americká společnost pro bariatrickou chirurgii), které do svého názvu začlenily termín „metabolická“ chirurgie, a také obě světové organizace pro léčbu diabetu, které ve svých léčebných algoritmech uvádějí chirurgickou léčbu jako jejich standardní součást. Nejnovějším potvrzením metabolického efektu operací je konsenzus expertů z druhého summitu o diabetu, který signovalo 45 odborných společností z celého světa, mezi nimi i Česká diabetologická společnost [8].
Operace
Bariatrické/ metabolické operace se tradičně rozdělovaly podle stupně restrikce nebo ovlivnění absorpce živin na:
- restrikční – bandáž žaludku, rukávová resekce žaludku, plikace žaludku;
- malnutriční – biliopankreatická diverze (BPD), BPD s duodenálním propojením (BPD/ DS), distální gastrický bypass, duodenoileální anastomóza s rukávovou resekcí (SADI-S – single anastomosis duodenoileal with sleeve gastrectomy);
- kombinované – proximální gastrický bypass;
- jiné – např. ileální transpozice.
Podle Evropských závazných doporučení pro metabolickou a bariatrickou chirurgii sestavených Friedem et al [9] se rozdělují operace podle cíle, se kterým jsou indikovány, tedy zda jde v první řadě o redukci hmotnosti (bariatrické operace) nebo ovlivnění komorbidity (metabolické operace). Tato doporučení rozdělují operace na čtyři skupiny:
1. Standardní bariatrické a metabolické operace, které jsou v současnosti dostupné pro pacienty potřebující redukci hmotnosti a/ nebo zlepšení metabolické kontroly:
- adjustabilní bandáž žaludku,
- rukávová resekce žaludku (SG – sleeve gastrectomy),
- žaludeční bypass podle Roux-A,
- BPD,
- BPD/ DS.
2. Současné operace, při nichž nejsou k dispozici údaje o jejich dlouhodobých výsledcích:
- laparoskopická plikace žaludku – invertování velké kurvatury žaludku do lumen žaludku vede k tubulizaci žaludku pomocí intraluminální tkáňové řasy. Současné výsledky založené na medicíně důkazů potvrzují dostatečnou bezpečnost výkonu v krátko - a střednědobém horizontu, ale je třeba získat více údajů o dlouhodobé efektivitě výkonu;
- žaludeční bypass s omega anastomózou – vytvoří se podélný žaludeční rezervoár a ten se na distálním konci anastomózuje s kličkou tenkého střeva. Tento typ operace je zatím kontroverzní pro jeho potenciální dlouhodobá rizika. Na správné zhodnocení bezpečnosti a efektivity žaludečního bypassu s omega kličkou je třeba mít více údajů založených na medicíně důkazů.
3. Výkony, které jsou předmětem výzkumu:
- SADI-S – jde o modifikovanou operaci BPD/ DS. Tento výkon se provádí pouze v rámci klinických studií a nedoporučuje se jeho rozšiřování, pokud nebudou k dispozici údaje založené na medicíně důkazů.
4. Striktně „výzkumný“ přístup se doporučuje k výkonům s různými „střevními interpozity“:
- endoluminální inovativní výkony.
Indikace k chirurgické léčbě
Indikace k operační léčbě morbidní obezity v roce 1991 stanovila panelová diskuze National institutes of health consensus development conference [10] a jsou obecně známé.
Evropská závazná doporučení pro metabolickou a bariatrickou chirurgii [9] doplňují výše uvedená kritéria o další:
- body mass index (BMI) 35–40 s komplikacemi, u kterých je předpoklad zlepšení po snížení hmotnosti novozeném chirurgickým výkonem (tj. metabolické poruchy, kardiorespirační nemoci, závažné onemocnění kloubů, závažné psychologické problémy vázané na obezitu);
- požadovaná hodnota BMI může být aktuální nebo dokumentovaná dříve, přitom pokles hmotnosti, který je výsledkem intenzivní léčby před chirurgickým výkonem (pokles BMI pod požadovanou hranici k indikaci k chirurgickému výkonu), není kontraindikací k plánované bariatrické operaci;
- bariatrická operace je indikována u pa-cientů, kteří zhubli při konzervativní léčbě, ale začínají zase přibírat;
- chirurgický výkon zvažujeme, pokud pacienti i přes odpovídající nechirurgickou léčbu nehubne nebo není schopen dlouhodobě udržet nižší hmotnost. Musí být zřejmé, že pacient dodržuje lékařská doporučení.
Individuálně je nutno zvažovat indikaci k chirurgické intervenci u pacientů s BMI ≤ 35 a závažnou komorbiditou [11]. Musí být prokázána nedostatečná efektivita konzervativní léčby. Pacienti také musí prokázat compliance s plánovanou medicínskou péčí.
Příprava k operaci má být komplexní, realizovaná v rámci multioborové spolupráce a je v doporučeních přesně definována, stejně jako pooperační sledování pacientů, které má být doživotní.
Kontraindikace specifické pro bariatrickou chirurgii
Mezi tyto kontraindikace patří:
- neprokázáný čas odborně vedené péče,
- neschopnost pacienta participovat na dlouhodobém programu sledování,
- nestabilní psychické onemocnění, těžké deprese, poruchy osobnosti a jídelního chování, pokud nebyly k výkonu indikováni psychologem,
- závislost na alkoholu a drogách,
- onemocnění ohrožující život v krátkodobém časovém horizontu,
- pacienti, kteří nejsou soběstační a nemají dlouhodobou podporu rodiny nebo okolí, které dokáže takovou péči zajistit.
Kritéria úspěšnosti léčby
Hodnocení úspěšnosti chirurgické léčby závažné obezity je nyní předmětem diskuze. V interních oborech se většinou používá procento ztráty celkové hmotnosti a redukce 10 % je považována za úspěch. Kritérium pro úspěšnost léčby, které se používá nejčastěji, je pokles nadměrné hmotnosti (EWL – excess weight loss). Už EWL 10 % přináší např. významné zlepšení DM2T o 50 %. Práce Reinholda založila tradici měření úspěchu jako EWL ≥ 50 % [12]. Je sporné, zda se má počítat z nejvyšší hmotnosti pacienta nebo z bezprostřední předoperační hmotnosti. Dalším kritériem je procento ztráty BMI a úspěchem je redukce nad 55 %. Otázkou je, zda je vůbec vhodné měřit množství redukovaných kilogramů nebo raději hodnotit zlepšení přidružených onemocnění. Přesnost hodnocení nadměrné hmotnosti pomocí BMI je také předmětem diskuzí, protože BMI neodráží podíl svalové hmoty. Přesné měření složení těla je možné pomocí duální rentgenové absorpciometrie. Ukazuje se, že BMI nepřesně klasifikuje až 25 % mužů a 40 % žen [13].
Úspěch, resp. efektivitu chirurgické intervence definují výše zmíněná doporučení sestavená Friedem et al [9]. Hodnotí se změny v hodnotách cukerného metabolizmu, korekce medikace, zlepšení kvality života aj. Je přesně definováno zlepšení DM2T, jeho remise i jeho vyléčení. Naplňuje se tak vlastně cíl metabolické chirurgie, jak jej formulovali Buchwald a Varco [1], kteří definovali metabolickou chirurgii jako operaci na zdravém orgánu s cílem zlepšení zdraví.
Typy operací a metabolické změny
Nejčastěji prováděnou operací ve světě v roce 2013 [14] byla SG, nazývaná také tubulizace žaludku (obr. 1). Principem je vytvoření úzké trubice o objemu cca 100 ml podél malé kurvatury žaludku. Jednoznačně potvrzeným hormonálním efektem SG je pokles hladiny orexigenního polypeptidu ghrelinu. V naší studii jsme potvrdili, že po SG došlo k signifikantnímu snížení hladiny glykemie nalačno a ghrelinu. Naproti tomu došlo k signifikantnímu zvýšení hladin adiponektinu [15]. Ve studii zaměřené na změny kostní denzity [16] jsme zjistili, že dochází ke zvýšení kostní denzity v obratlích a snížení kostní denzity v krčku stehenní kosti. K atraktivitě této operace přispívá její „relativní“ jednoduchost a významná redukce hmotnosti, ale také hormonální efekt. Podrobnější zhodnocení výsledků v horizontu 10 let ale nevyznívá až tak optimisticky [17]. Téměř polovina pacientů významně zvýšila svoji původně redukovanou hmotnost anebo podstoupila konverzi na gastrický bypass. Bude potřeba dalších dlouhodobých studií na reálné zhodnocení přínosu SG.
Image 1. Rukávová resekce žaludku. Fig.1. Sleeve gastrectomy. 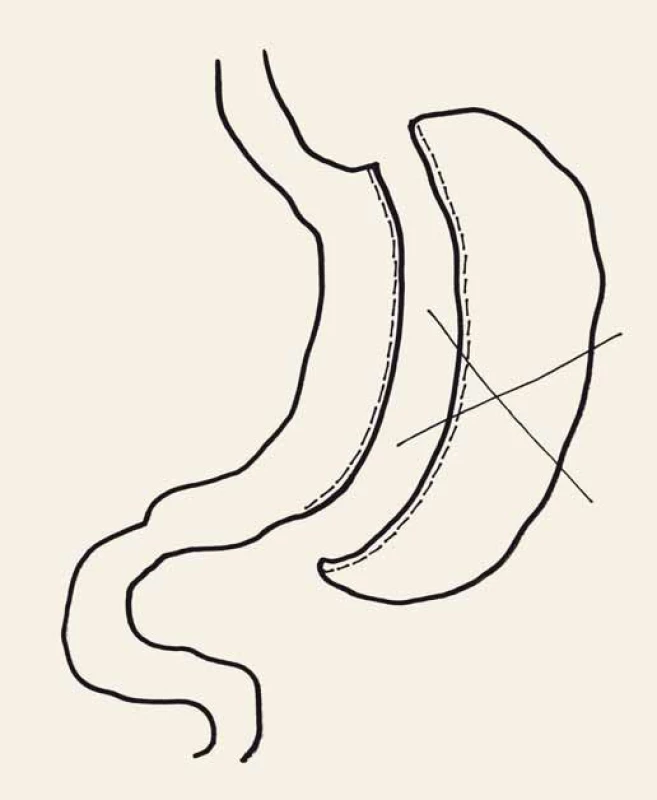
V námi sledovaném souboru pacientů po plikaci žaludku, která je v ČR prováděna podstatně častěji, než je tomu ve světě, jsme zjistili, že kromě signifikantního poklesu hmotnosti dochází také k významnému snížení hladin glykemie nalačno, glykovaného hemoglobinu, triglyceridů a leptinu. Plazmatické koncentrace ghrelinu, adiponektinu a HDL cholesterolu se významně zvýšily. Změny celkového cholesterolu, LDL cholesterolu a hladiny FGF-21 se významně nezměnily [18]. Principem této operace je zmenšení objemu žaludku na cca 100 ml invertováním stěny žaludku dovnitř s fixací pokračujícím stehem (obr. 2). Technika operace není zcela standardizována a dlouhodobější výsledky publikovali zatím jen Talebpour et al a Fried et al [19,20].
Image 2. Plikace žludku. Fig. 2. Gastric plication. 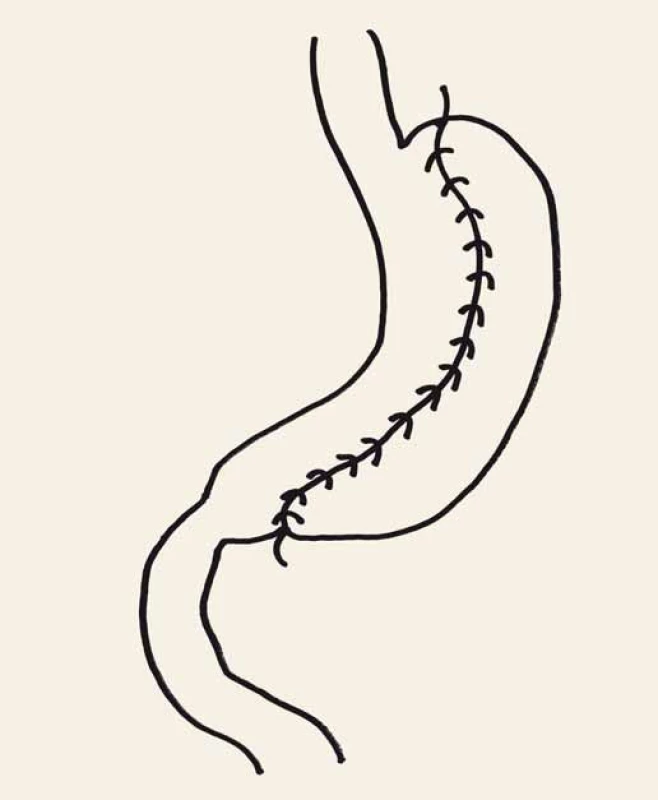
Bypass žaludku je v současnosti nejtradičnější a frekventně prováděnou operací na světě. Na malou část proximálního žaludku, která se oddělí od jeho zbytku, se našije anastomóza tenkého střeva, a vytvoří se tak tzv. alimentární rameno. Ve vzdálenosti 150–210 cm se našije další spojka – entero-enteroanastomóza. Potrava tak obchází duodenum a proximální jejunum a trávení tuků probíhá pouze v polovině délky tenkého střeva (obr. 3). Právě zkoumání jeho metabolických důsledků přivedlo Rubina k vytvoření teorie „horního a dolního střeva“. Dle našich zkušeností je úprava inzulinorezistence velmi rychlá a předchází redukci hmotnosti.
Image 3. Roux-Y gastrický bypass. Fig. 3. Roux-en-Y gastric bypass. 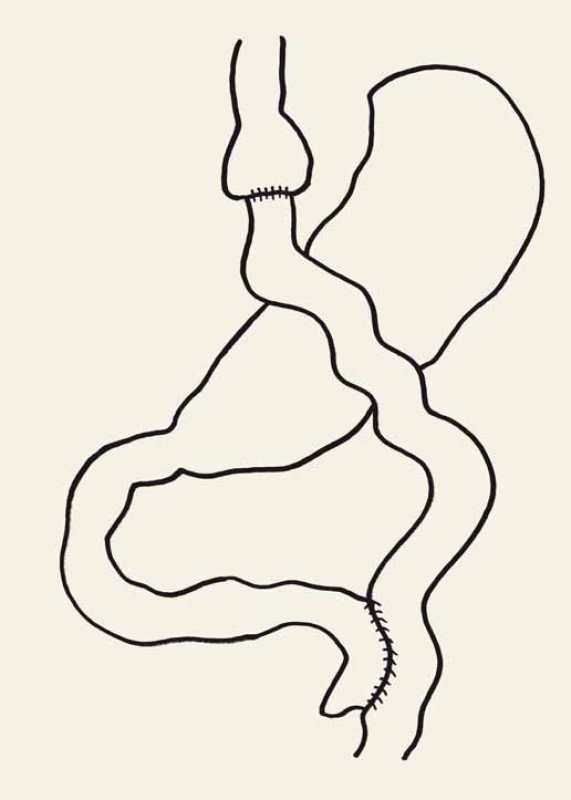
Relativně málo často prováděnou operací, ale s mimořádně významným pozitivním vlivem na DM2T, je BPD navržená Scopinarem v roce 1976 (obr. 4). Tenké střevo je zde rozděleno na dvě téměř stejné části a jen krátký, tzv. společný kanál tvoří úsek distálního ilea, takže je významně omezena resorpce tuků. Scopinaro dokumentoval až 100% normalizaci glykemií nalačno [21]. V rámci monitorování operovaných pacientů zjistil, že u pacientů z nižším BMI nedocházelo k redukci hmotnosti, ale jen ke zlepšení DM2T.
Image 4. Biliopankreatická diverze. Fig. 4. Biliopancreatic diversion. 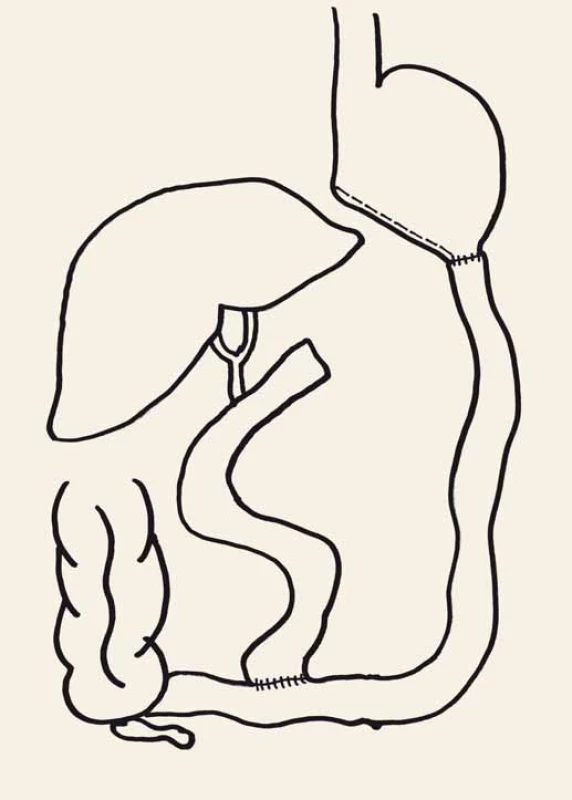
Výkonem, který slibuje významný metabolický efekt a také zásadní dlouhodobou redukci hmotnosti, je SADI-S (obr. 5) navržená španělskými autory [22].
Image 5. Duodenoileální anastomóza s rukávovou resekcí žaludku. Fig. 5. Single anastomosis duodeno-ileal bypass with sleeve gastrectomy. 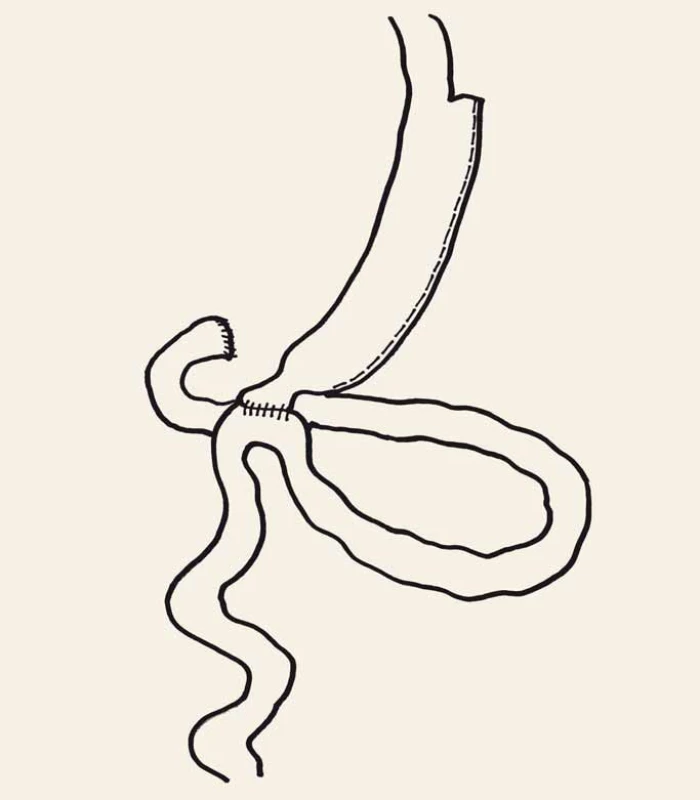
Technicky je jednodušší než BPD či BPD-DS a riziko malnutrice je nižší. Zatím nejsou k dispozici výsledky ani za pět let sledování, tudíž v jejím hodnocení musíme být opatrní. Ostatní v současnosti zaváděné typy operací, chirurgické nebo endoskopické, je potřeba považovat za experimentální [9].
Závěr
Změna bariatrické chirurgie na metabolickou chirurgii je dnes již akceptovaná. Chirurgická intervence má být součástí komplexní péče o obézního pacienta a jeho komorbidity. Byly popsány mnohé patofyziologické mechanizmy spojené s chirurgickou intervencí, ale i tak zůstává mnoho nejasného. Přesto můžeme konstatovat, že dnes je jasné, že bariatrická/ metabolická chirurgie významně pozitivně ovlivňuje nejen obezitu, ale také někdy dokonce především komorbidity. Její přínos v léčbě DM2T je významnější než v léčbě dalších metabolických onemocnění.
Poděkování
Za vytvoření schematických obrázků děkuji Mgr. Alžbete Holéczyové.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 26. 9. 2016
Přijato: 30. 10. 2016
MU Dr. Pavol Holéczy, CSc.
Chirurgické oddělení
Vítkovická nemocnice a. s.
Zalužanského 15
703 84 Ostrava
pavol.holeczy@vtn.agel.cz
Sources
1. Buchwald H, Varco RL. Metabolic surgery, New York: Grunt & Stratton 1978.
2. Buchwald H, Stoller DK, Campos CT et al.Partial ileal bypass for hypercholesterolemy. 20 - to 26-year follow-up of the first 57 consecutive cases. Ann Surg 1990; 212(3): 318–329.
3. Pories WJ, Swanson MS, MacDonald KG et al. Who would have thought it? An operation proves to be the most effective therapy for adult-onset diabetes mellitus. Ann Surg 1995; 222(3): 339–350.
4. Rubino F, Forgione A, Cummings et al. The mechanism of diabetes control after gastrointestinal bypass surgery reveals a role of the proximal small intestine in the pathophysiology of type 2 diabetes. Ann Surg 2006; 244(5): 741–749.
5. Buchwald H, Avidor Y, Braunwald E et al. Bariatric surgery: a systematic review and meta-analysis. JAMA 2004; 292(14): 1724–1737.
6. Buchwald H. The evolution of metabolic/ bariatric surgery. Obes Surg 2014; 24(8): 1126–1135. doi: 10.1007/ s11695-014-1354-3.
7. Sjöström L, Lindroos AK, Peltonen M et al. Lifestyle, diabetes, and cardiovascular risk factors 10 years after bariatric surgery. N Engl J Med 2004; 351(26): 2683–2693.
8. Rubino F, Nathan DM, Eckel RH et al. Metabolic surgery in the treatment algorithm for type 2 diabetes: a joint statement by international diabetes organisation. Diabetes Care 2016; 39(6): 861–877. doi: 10.2337/ dc16-0236.
9. Fried M, Yumuk V, Opper JM et al. Interdisciplinary European guidelines on metabolic and bariatric surgery. Obesit Facts 2013; 6(5): 449–468 doi: 10.1159/ 000355480.
10. Gastrointestinal surgery for severe obesity. Consens Statement 1991; 9(1): 1–20.
11. Busetto L, Dixon J, De Luca M et al. Bariatric surgery in class I obesity: a position statement from the International federation for the surgery of obesity and metabolic disorders (IFSO). Obes Surg 2014; 24(4): 487–519. doi: 10.1007/ s11695-014-1214-1.
12. Reinhold RB. Critical analysis of long-term weight loss following gastric bypass. Surg Gynecol Obstet 1982; 155(3): 385–394.
13. Scinta W. Measuring success: a comparison of weight loss calculations. Bariatric Times 2012; 9(7): 18–20.
14. Angrisani L, Santonicola A, Iovino P et al. Bariatric surgery worldwide 2013. Obes Surg 2015; 25(10): 1822–1832. doi: 10.1007/ s11695-015-1657-z.
15. Bužga M, Zavadilová V, Holéczy P et al.Dietary intake and ghrelin and leptin changes after sleeve gastrectomy. WideochirInne Tech Maloinwazyjne 2014; 9(4): 554–561. doi: 10.5114/ wiitm.2014.45437.
16. Adamczyk P, Bužga M, Holéczy P et al. Bone mineral density and body composition after laparoscopic sleeve gastrectomy in men: a short-term longitudinal study. Int J Surg 2015; 23 (Pt A): 101–107. doi: 10.1016/ j.ijsu.2015.09.048.
17. Felsenreich DM, Langer FB, Kefurt R et al. Weight loss, weight regain, and conversions to Roux-en-Y gastric bypass: 10-year results of laparoscopic sleeve gastrectomy. Surg Obes Relat Dis 2016; pii: S1550-7289(16)00066-6. doi: 10.1016/ j.soard.2016.02.021.
18. Bužga M, Holéczy P, Švagera Z et al. Laparoscopic gastric plication and its effect on saccharide and lipid metabolism: a 12-month prospective study. Wideochir Inne Tech Maloinwazyjne 2015; 10(3): 398–405. doi: 10.5114/ wiitm.2015.54103.
19. Talebpour M, Motamedi SM, Talebpour Aet al. Twelve year experience of laparoscopic gastric plication in morbid obesity: development of the technique and patient outcomes. Ann Surg Innov Res 2012; 6(1): 7. doi: 10.1186/ 1750-1164-6-7.
20. Fried M, Doležalová K, Buchwald JN et al. Laparoscopic greater curvature plication (LGCP) for treatment of morbid obesity in a series of 244 patients. Obes Surg 2012; 22(8): 1298–1307. doi: 10.1007/ s11695-012-0684-2.
21. Scopinaro N. Metabolická chirurgie u pacientů s BMI ≤ 35 kg/ m2. In: Fried M et al. Bariatrická a metabolická chirurgie. Praha: Mladá fronta 2011 : 221–222.
22. Sánchez-Pernaute A, Rubio MÁ, Cabrerizo L et al. Single-anastomosis duodenoileal bypass with sleeve gastrectomy (SADI-S) for obese diabetic patients. Surg Obes Relat Dis 2015; 11(5): 1092–1098. doi: 10.1016/ j.soard.2015.01.024.
Labels
Paediatric gastroenterology Gastroenterology and hepatology Surgery
Article was published inGastroenterology and Hepatology

2016 Issue 6-
All articles in this issue
- Dětská gastroenterologie a hepatologie
- Bariatrie
- Niektoré genetické determinanty celiakie, význam HLA typizácie v klinickej praxi a zastúpenie HLA-DQ haplotypov v súbore 306 detských pacientov
- Význam fekálního kalprotektinu v diagnostice a sledování dospělých a dětských pacientů s idiopatickými střevními záněty
- Současná bariatricko-metabolická chirurgie
- Endoskopický duodenojejunální bypass (EndoBarrier®) jako nový terapeutický přístup u obézních diabetiků 2. typu – efektivita a faktory predikující optimální efekt
- Výsledky bezinterferonové léčby virové hepatitidy C v ČR v reálné praxi
- Budesonid MMX (Cortiment® 9 mg) v léčbě ulcerózní kolitidy v reálné klinické praxi
- Doporučené postupy České gastroenterologické společnosti ČLS JEP pro diagnostickou a terapeutickou koloskopii
- Vídeňské ozvěny
- 1st National Congress of Gastrointestinal Oncologywith international participation
- Výběr z mezinárodních časopisů
- Kombinace sofosbuviru a velpatasviru (Epclusa®)
- Biosimilární infliximab v terapii anti-TNF naivních pacientů s IBD – jednoleté klinické sledování
- Gastroenterology and Hepatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Význam fekálního kalprotektinu v diagnostice a sledování dospělých a dětských pacientů s idiopatickými střevními záněty
- Budesonid MMX (Cortiment® 9 mg) v léčbě ulcerózní kolitidy v reálné klinické praxi
- Doporučené postupy České gastroenterologické společnosti ČLS JEP pro diagnostickou a terapeutickou koloskopii
- Endoskopický duodenojejunální bypass (EndoBarrier®) jako nový terapeutický přístup u obézních diabetiků 2. typu – efektivita a faktory predikující optimální efekt
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

