-
Medical journals
- Career
Gastrointestinální manifestace Henoch-Schönleinovy purpury napodobující akutní pankreatitidu
Authors: V. Kojecký
Authors‘ workplace: Interní klinika IPVZ, Krajská nemocnice T. Bati, a. s., Zlín
Published in: Gastroent Hepatol 2011; 65(2): 94-97
Category: Clinical and Experimental Gastroenterology: Case Report
Overview
Autoři popisují případ nemocné hospitalizované pro opakující se bolesti břicha, které byly provázeny mírnou elevací amyláz a přechodným exantémem. Stav byl zpočátku považován za akutní pankreatitidu a exantém za alergii na podané analgetikum. V průběhu hospitalizace však potíže trvaly. Hladina amyláz kolísala kolem horní hranice normy spolu s leukocytózou. Pankreas byl morfologicky plně normální, beze změn odpovídajících pankreatitidě a další vyšetření také neobjevila patologii, která by stav vysvětlovala. Pouze při gastroskopii byly patrné petechie a edém řas duodena. Za 10 dní po přijetí došlo k dalšímu výsevu vaskulitického exantému, purpury, s maximem na končetinách, což vedlo ke stanovení diagnózy atypicky probíhající Henoch-Schöleinovy purpury s dominujícím postižením zažívacího traktu. Autoři dále shrnují specifika gastrointestinálních projevů této vaskulitidy u dospělých.
Klíčová slova:
pankreatitida – purpura Henoch-Schöleinova – vaskulitidaHenoch-Schönleinova purpura je onemocnění typické pro dětský věk, kdy při charakteristických projevech nečiní diagnóza potíže. U starších osob je orgánová distribuce postižení jiná a projevy odlišné. Spolu s artritidou a nefritidou je u Henoch-Schönleinovy purpury postižení střeva pravidlem. Typicky se projevuje kolikovitými bolestmi břicha, průjmy, případně i enterorhagií. Manifestní postižení pankreatu je velmi vzácné a většinou uniká pozornosti. Nespecifické zažívací potíže s elevací amyláz mohou imitovat lehkou akutní pankreatitidu a při nevyhraněném klinickém obraze jsou příčinou diferenciálně diagnostických rozpaků.
Popis případu
30letá žena, doposud zdravá, byla přijata na chirurgické oddělení pro několik dní trvající bolesti břicha. Klinická symptomatologie spolu s elevací amyláz v moči (amyláza v séru 1,2 ukat/l, norma do 1,5 ukat/l, v moči 22,0 ukat/l, norma do 9,4 ukat/l), vyšší hodnotě CRP (40 mg/l, norma do 3 mg/l) a hraniční leukocytóze v krevním obraze (leukocyty 10,6 × 109/l) byly podkladem pro stanovení pracovní diagnózy: lehká forma akutní pankreatitidy. Sonografické vyšetření břicha neprokázalo na pankreatu a žlučových cestách žádné odchylky. Po zavedení dietního režimu bolesti částečně ustoupily a následně byla pacientka propuštěna do domácího ošetřování. Dva dny po propuštění se tlakové bolesti v epigastriu opět zvýraznily a přidružila se intenzivní bolest v oblasti dolní hrudní páteře. Praktickým lékařem byla zahájena terapie indometacinovými čípky. Dalšího dne si nemocná všimla výsevu makulopapulózních eflorescencí na kůži dolních končetin, který se v dalších dnech rozšířil i na končetiny horní a zbytek těla. Současně s tím se zvýraznily bolesti břicha a objevilo se zvracení. Nemocná posléze navštívila lékařskou pohotovost. Sloužící lékař stav zhodnotil jako alergickou reakci na indometacin a odeslal nemocnou k hospitalizaci na oddělení interní.
V objektivním nálezu při přijetí byl patrný „exantém“ a ojedinělé petechie na horních i dolních končetinách a také na kůži břicha s lehkou palpační bolestivostí v epigastriu. Z laboratorních vyšetření vyjímáme normální počet trombocytů (182 × 109/l), výraznou leukocytózu (18,2 × 109/l) a zvýšenou hodnotu CRP (42 mg/l), vyšší hodnotu močové amylázy (31,5 ukat/l) s normálními hodnotami v séru (1,1 ukat/l). Sloužící lékař ve shodě s odesílajícím lékařem soudil, že jde o alergickou reakci na indometacin. Byla zahájena antialergická terapie zahrnující hydrokortizon (celkem 300 mg i.v.) a kalcium gluconicum i.v. Do druhého dne exantém i bolesti břicha vymizely. Během následujících dvou dní se však opět objevily ve stejné intenzitě i se zvracením. Stav jsme zprvu považovali za odeznívající akutní pankreatitidu. Přes velmi pomalou realimentaci trvaly střídavé bolesti břicha i po týdnu v kolísající intenzitě. Sérové hladiny amylázy i lipázy trvale kolísaly na horní hranici normy a přetrvávaly. Zvýšená byla aktivita amylázy v moči (15–40 ukat/l). Výpočetní tomografie potvrdila normální poměry v dutině břišní a na pankreatu i v retroperitoneu. Další diferenciální diagnostiku jsme zaměřili na vyloučení méně běžných příčin poškození pankreatu. Byla vyloučena patologie v oblasti žlučníku, vývodných žlučových cest (normální sérový bilirubin, transaminázy, cholestatické enzymy, MRCP) a také vývodného systému pankreatu (pancreas divisum). Nebyly potvrzeny žádné metabolické odchylky (normální hodnoty kalcemie a lipoproteinů). Gastroskopické vyšetření vyloučilo možnost penetrujícího peptického vředu, avšak nález byl přesto neobvyklý. Vedle aftózních papul žaludečního antra (histologicky šlo o zánětlivou infiltraci proprie se žlázkovými abscesy) byly řasy descendentního duodena edematózní s petechiemi (obr. 1). Vzhledem k výše uvedenému endoskopickému nálezu jsme v diferenciální diagnóze zvažovali možnost pankreatitidy v rámci autoimunního onemocnění, jak tomu vzácně může být v průběhu systémového lupusu erytematodes dissiminatus, nebo polyarteriitis nodosa. Jiné známky těchto chorob však nebyly vyjádřeny a negativní výsledek imunologického vyšetření a protilátek činil tuto eventualitu za krajně nepravděpodobnou. V dalším průběhu hospitalizace (11. den) došlo k novému výsevu papulózního exantému na dolních končetinách a extenzorech. Jeho distribuce a vzhled (obr. 2) i chybění pruritu bylo typické pro vaskulitické postižení. Celkový klinický obraz, bolesti břicha, purpura, spolu se zpětně revidovanou anamnézou (časové souvislosti mezi potížemi, exantém) byly nejbližší Henoch-Schönleinově purpuře. Pátráním po vyvolávajícím momentu byl zjištěn asymptomatický empyém pravého maxilárního antra. Po jeho evakuaci a antibiotické léčbě (Augmentin) došlo velmi rychle během jednoho týdne k lokální úpravě stavu v pravé maxilární dutině, ale také k úplnému ústupu bolestí břicha, normalizaci pozitivních laboratorních známek zánětu (CRP 6,2 mg/l, FW 12/50) a úplné úpravě původně zvýšených hodnot močových amyláz. Při kontrole za 2 měsíce byla pacientka i bez dietních omezení bez potíží, s normálními laboratorními nálezy. Endosonografický nález na pankreatu byl plně fyziologický, bez známek chronické pankreatitidy.
Image 1. Edém a petechie v duodenu. Fig. 1. Oedema and petechiae in the duodenum. 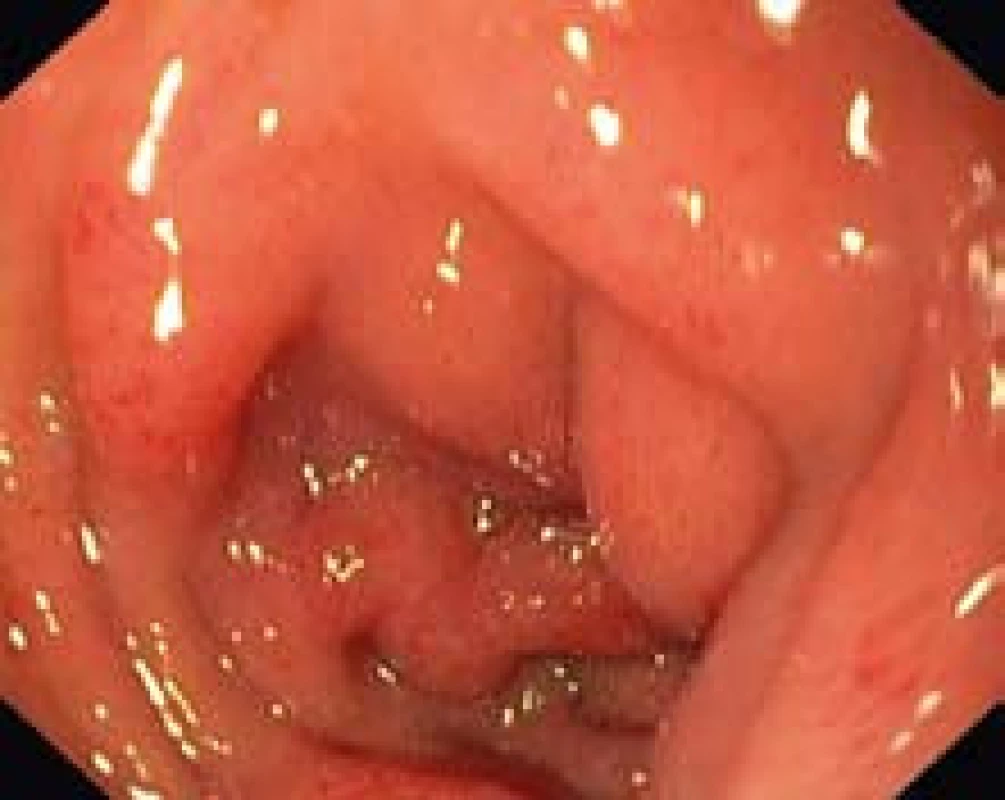
Image 2. Henoch-Schönleinova purpura na stehně. Fig 2. Henoch-Schönlein purpura in the thigh. 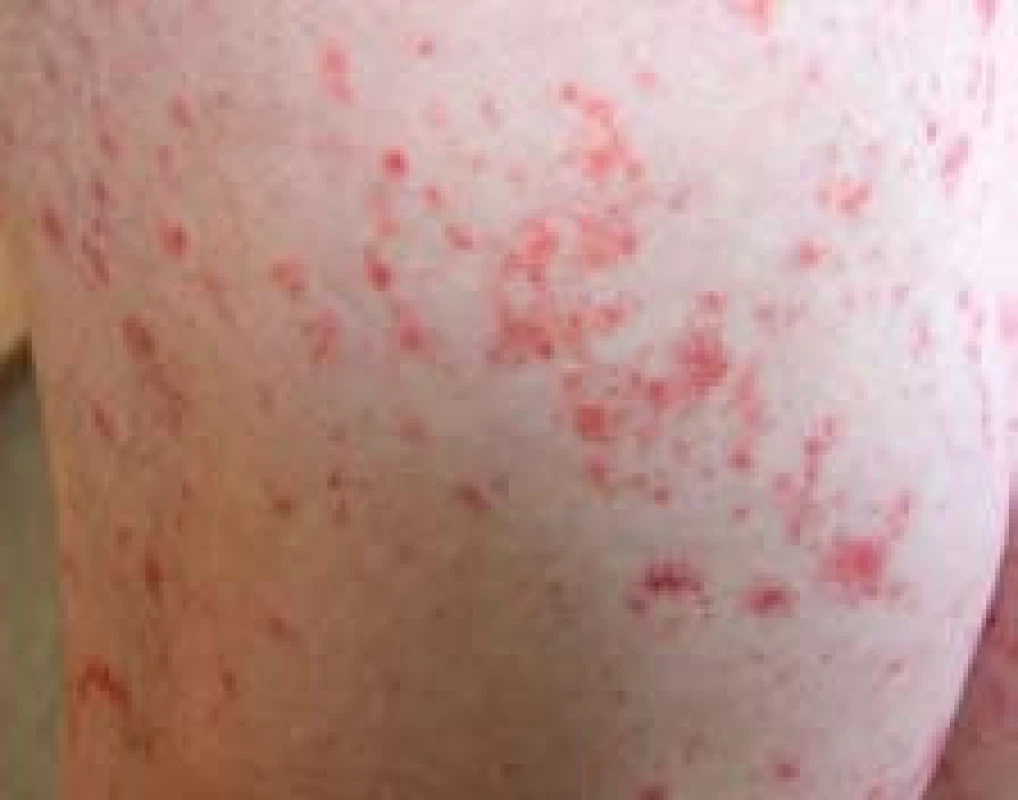
Diskuze
U nemocné se jednalo o imunokomplexovou vaskulitidu typu Henoch-Schönleinovy purpury při empyému maxilárního antra. Manifestace onemocnění byla velmi netypická, protože chyběly základní klinické příznaky, jako jsou krvavé průjmy a bolesti kloubů. Nebyl vyjádřen ani laboratorní nefritický syndrom. Exantém charakteru makulopapulózních eflorescencí a později purpury se objevoval přechodně. Velmi tak ztížil jeho klasifikaci a vedl k počáteční chybné interpretaci jako kožní alergické reakce na podávaná léčiva. Intermitentní gastrointestinální potíže byly necharakteristické a přes úvodní pracovní diagnózu lehké formy akutní pankreatitidy neodpovídal této diagnóze další průběh nemoci ani výsledky pomocných vyšetření a laboratorních nálezů. Domníváme se, že bolesti břicha a mírná elevace močových amyláz byly způsobeny postižením drobných cév trávicího traktu a pankreatu při probíhající vaskulitidě. Zůstává otázka, zda byl první exantém opravdu alergickou reakcí na indometacin nebo zda se jednalo o prvotní výsev vaskulitické purpury, jejíž další průběh byl modifikován přechodnou kortikoterapií.
Henoch-Schöleinova purpura (HSP) patří do skupiny tzv. leukoklastických vaskulitid vyvolaných depozity imunokomplexů do stěny malých a středních arteriol. Následně dochází k nekróze stěny s extravazací erytrocytů, neutrofilů a rozvojem lokálního zánětu. Orgánové příznaky jsou důsledkem zánětu a fokální ischemie v oblasti zásobované postiženou cévou.
HSP je onemocnění typické pro dětský věk (prevalence 10–22/100 000) [1]. Hlavní vyvolávající příčinou u dětí jsou respirační infekce (35–52 %). U dospělých je spektrum původců širší. Z infekcí to mohou být Campylobakteriózy, Shigelly, Samonelly, viry hepatitid A, B, cytomegalovirus. HSP byla popsána jako paraneoplastický projev při karcinomu plic, prostaty, lymfomech [2] a jako reakce na podávané léky (klaritromycin, kyselina acetylsalicylová) [3]. Typické projevy zahrnují urtikariální exantém, artralgie, nefritidu. V 50–60 % se objeví palpovatelná purpura, oligoarthritida (40–80 %). Postižení zažívacího traktu se projevuje kolikovitými bolestmi v epi - a mesogastriu, často spojenými s nauzeou, zvracením, průjmem či krvácením (50–70 %) (tab. 1) [2].
Table 1. Diagnostická kritéria HSP (EuLAR /PR eS). Tab. 1. HSP diagnostic criteria (EuLAR/PReS). 
U dospělých je HSP mnohem vzácnější (cca 0,3–1,4/100 000) [5] a klinická manifestace je odlišná od dětských pacientů. Starší osoby mají častěji renální a extrarenální projevy, zatímco v mládí dominují artritidy jen s minimálním kožním postižením [6].
Na bolesti břicha se zvracením a průjmem si stěžuje 1/2–3/4 nemocných. Bolest je kolikovitá v epi - a mesogastriu, zhoršuje se postprandiálně. Krvácení (ve 20–50 %) je většinou minimální. Pokud je významné, jde častěji o melénu než o enterorrhagii. Postižení zažívacího traktu může předcházet v 10–30 % případů kožnímu výsevu [2,6].
Endoskopicky bývají patrné okrsky slizniční hyperemie, petechie, až ekchymózy, hemorhagické eroze, afty. Změny postihují disperzně celý zažívací trakt, od jícnu po tlusté střevo, s maximem v distálním duodenu a tenkém střevě [7,8]. Dominantní postižení tenkého střeva je důsledkem specifického uspořádání cirkulace ve sliznici. Vrcholek střevního klku nemá kolaterální cirkulaci a je zásobován jen difuzí z hlouběji probíhající kapiláry tak jako klouby, chrupavka nebo epidermis, kde se HSP také projevuje. Uzávěr kapilár ve slizničních klcích vede k ischemii a nekróze vrcholku klku. Rozsah střevního postižení ozřejmí enteroskopie. Existují zkušenosti s endosonografií (zesílení sliznice a submukózy) a CT [7,9].
Nejčastější gastrointestinální komplikací u dětí je intususcepce tenkého střeva (v 1/10). Nejčastěji k ní dochází na ileu (50 %) a v oblasti ileokolické (40 %). Možné jsou i perforace změněného střeva. Obstrukce a vznik striktur je následkem pozdním.
Vaskulitida postihuje i jiné části zažívacího traktu. Na žlučníku může imponovat jako akutní cholecystitida [10]. Nekrózy v choledochu vedou ke strikturám žlučového stromu [11].
Postižení pankreatu v rámci HSP je velmi vzácné. V literatuře je od r. 1965 popsáno jen několik desítek případů [12]. Pankreatitida se obvykle manifestuje až po výsevu exantému, může mu však i přecházet. V drtivé většina má lehký průběh jen s elevací enzymů a bolestmi břicha, jako tomu bylo u naší nemocné.
U 80–90 % nemocných vymizí HSP sama i bez terapie. Důvodem k farmakoterapii je snaha o rychlé zmenšení potíží, omezení rizika vzniku komplikací. Nesteroidní antiflogistika mají jen symptomatický efekt. Vliv blokátorů kyselé žaludeční sekrece na hojení nebyl validně hodnocen. Steroidy jsou doporučovány v případě těžkého průběhu a při nefritidě. Redukují dobu do ústupu zažívacích potíží. Časná léčba steroidy snižuje riziko rozvoje nefritidy, může snížit počet chirurgických intervencí (intususcepce) a rekurencí onemocnění. Jednotný názor na přesnou indikaci steroidů však není [13].
V refrakterních případech byl použit cyklosporin A, i.v. imunoglobuliny, dapson, plasmaferéza. Jejich efektivita nebyla doposud studiemi validována.
Závěr
Diagnóza Henoch-Schöleinovy purpury není složitá u mladých jedinců s typickými projevy. U starších osob mohou být příznaky nespecifické a diagnostika obtížná. Snadno můžeme být mýleni nespecifickými příznaky a netypickou manifestací. Neuvážené použití steroidů bez jasné indikace může, jak tomu bylo u naší nemocné, klinický obraz dále zamlžit. Základem správné diagnózy je pečlivé zhodnocení anamnézy a všech klinických projevů bez nekritického spoléhání na jeden symptom.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.MUDr. Vladimír Kojecký, Ph.D.
Interní klinika IPVZ Zlín
Krajská nemocnice T. Bati, a. s.
Havlíčkovo nábřeží 600, 760 01 Zlín
kojecky@bnzlin.cz
Sources
1. Blanco R, Martinez-Taboada VM, Rodriguez-Valverde V et al. Henoch-Schönlein purpura in adulthood and childhood: two different expressions of the same syndrome. Arthr Rheum 1997; 40(5): 859–864.
2. Ebert EC. Gastrointestinal manifestations of Henoch-Schönlein Purpura. Dig Dis Sci 2008; 53(8): 2011–2009.
3. Borras-Blasco J, Enriquez R, Amoros F et al. Henoch-Schönlein purpura associated with clarithromycin. Case report and review of literature. Int J Clin Pharmacol Ther 2003; 41(5): 213–216.
4. Ozen S, Pistorio A, Iusan SM et al. EULAR/PRINTO/PRES criteria for Henoch-Schönlein purpura, childhood polyarteritis nodosa, childhood Wegener granulomatosis and childhood Takayasu arteritis: Ankara 2008. Part II: Final classification criteria. Ann Rheum Dis 2010; 69(5): 798–806.
5. Sohagia AB, Gunturu SG, Tong TR et al. Henoch-Schönlein purpura-a case report and review of the literature. Gastroenterol Res Pract Epub 2010 May 23.
6. Pillebout E, Thervet E, Hill G et al. Henoch-Schönlein Purpura in adults: outcome and prognostic factors. J Am Soc Nephrol 2002; 13(5): 1271–1278.
7. Chen MJ, Wang TE, Chang WH et al. Endoscopic findings in a patient with Henoch-Schönlein purpura. World J Gastro_enterol 2005; 11(15): 2354–2356.
8. Esaki M, Matsumoto T, Nakamura S et al. GI involvement in Henoch-Schönlein purpura. Gastrointest Endosc 2002; 56(6): 920–923.
9. Tai CM, Liou JM, Tsai MC et al. EUS features of duodenal lesions in Henoch-Schönlein purpura. Gastrointest Endosc 2005; 62(2): 307.
10. Hoffmann JC, Cremer P, Preiss JC et al. Gallbladder involvement of Henoch-Schönlein purpura mimicking acute acalculous cholecystitis. Digestion 2004; 70(1): 45–48.
11. Viola S, Meyer M, Fabre M et al. Ischemic necrosis of bile ducts complicating Schönlein-Henoch purpura. Gastroenterology 1999;117(1): 211–211.
12. Soyer T, Egritas O, Atmaca E et al. Acute pancreatitis: a rare presenting feature of Henoch Schönlein purpura. J. Paediatr Child Health 2008; 44(3): 152–153.
13. Weiss PF, Feinstein JA, Luan X et al. Effects of corticosteroid on Henoch-Schönlein purpura: a systematic review. Pediatrics, 2007; 120(5): 1079–1087.
Labels
Paediatric gastroenterology Gastroenterology and hepatology Surgery
Article was published inGastroenterology and Hepatology

2011 Issue 2-
All articles in this issue
- O čem také psal profesor Mařatka
- Jubilejní rok
- Etiologie a patogeneze ulcerózní kolitidy. Stále více otazníků než jasných odpovědí
- Doporučený postup pro vyšetření tenkého střeva u pacientů s Crohnovou chorobou
- Vliv albuminemie na farmakokinetiku infliximabu u nemocných s idiopatickými střevními záněty
- Biologická léčba nemocné s ulcerózní kolitidou v průběhu gravidity
- 10. výročí založení organizace ECCO a 6. ECCO kongres v Dublinu
- Endoskopická submukózní disekce v léčbě recidivující high-grade neoplazie v rektu
- Odběr bioptického materiálu při endoskopickém vyšetření gastrointestinálního traktu pro vybraná zánětlivá onemocnění
- Kvantitativní test ve screeningu kolorektálního karcinomu – pohled do blízké budoucnosti
- Gastrointestinální manifestace Henoch-Schönleinovy purpury napodobující akutní pankreatitidu
- Ohlédnutí za 15. hradeckými gastroenterologickými a hepatologickými dny
- Rozhovor s prof. dr. Petrem Dítě, DrSc., prezidentem EAGE (European Association for Gastroenterology and Endoscopy) a ředitelem 7. kurzu EAGE pro mladé gastroenterology
- Ostrava live endoscopy 18. 3. 2011
- Gastroenterology and Hepatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Odběr bioptického materiálu při endoskopickém vyšetření gastrointestinálního traktu pro vybraná zánětlivá onemocnění
- Doporučený postup pro vyšetření tenkého střeva u pacientů s Crohnovou chorobou
- Kvantitativní test ve screeningu kolorektálního karcinomu – pohled do blízké budoucnosti
- Etiologie a patogeneze ulcerózní kolitidy. Stále více otazníků než jasných odpovědí
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

