-
Medical journals
- Career
Těžké komunitní pneumonie v intenzivní péči
Authors: H. Bartoš 1; O. Džupová 2
Authors‘ workplace: Infekční oddělení, Masarykova nemocnice v Ústí nad Labem, 3. lékařská fakulta Univerzity Karlovy v Praze 1; Klinika infekčních nemocí, 3. lékařská fakulta Univerzity Karlovy a Nemocnice Na Bulovce, Praha 2
Published in: Epidemiol. Mikrobiol. Imunol. 69, 2020, č. 4, s. 159-163
Category: Original Papers
Overview
Cíl práce: Popsat charakteristiky pacientů s těžkým průběhem pneumonie, léčených na českých jednotkách intenzivní péče (JIP), a srovnat tento soubor s dostupnou evropskou a světovou literaturou.
Materiál a metodiky: Do prospektivní observační studie zahájené 1. 9. 2017 jsou zařazováni dospělí pacienti s komunitní pneumonií léčení na třech českých JIP. Jsou sledována demografická data, chronická komorbidita, klinické a laboratorní projevy, rentgenový nález, mikrobiologické nálezy, léčebné postupy a výsledky léčby.
Výsledky: Do 31. 5. 2019 bylo do studie zařazeno 74 pacientů, 21 žen a 53 mužů. Základní chronické onemocnění mělo 53 (71,6 %) nemocných. Pouze jeden pacient byl očkován proti chřipce a pneumokokovým infekcím. Hlavními příznaky byly kašel a dušnost shodně u 63 osob (85,1 %), patologický poslechový nález mělo 64 pacientů (86,5 %) a horečku pouze 23 pacientů (31,1 %). Bilaterální patologický rentgenový nález byl zjištěn u 34 osob (45,9 %). Nejčastějšími prokázanými patogeny byly Streptococcus pneumoniae u 22 nemocných (29,7 %) a viry chřipky u 16 pacientů (21,6 %). U 23 osob (31,1 %) nebyla etiologie prokázána. Pro úvodní empirickou léčbu byl použit nejčastěji cefalosporin 3. generace u 39 pacientů (52,7 %) a potencovaný aminopenicilin u 20 pacientů (27 %); úvodní léčba byla u 59 osob (79,7 %) hodnocena jako účinná. Ventilační podporu potřebovalo 46 nemocných (62,2 %), oběhovou podporu 40 pacientů (54,1 %) a eliminační metody 10 osob (13,5 %). Průměrná doba léčby na JIP byla 15,5 dne. Čtyřicet sedm pacientů (63,5 %) bylo propuštěno domů, 17 nemocných (23 %) bylo přeloženo do zařízení následné péče a 10 osob (13,5 %) zemřelo.
Závěry: Studie přinesla první výsledky charakterizující nemocné s těžkou komunitní pneumonií v České republice. Ve většině ukazatelů jsou charakteristiky našich pacientů srovnatelné s daty ze zahraničních studií, avšak liší se nízkou úrovní proočkovanosti proti hlavním respiračním patogenům – pneumokokům a chřipkovým virům. I přes správně zvolenou empirickou antibiotickou léčbu měla těžká pneumonie vysokou mortalitu a protrahovanou morbiditu.
Klíčová slova:
komunitní pneumonie – intenzivní péče – Streptococcus pneumoniae – chřipka
ÚVOD
Pneumonie je stále poměrně časté a závažné onemocnění. Incidence komunitních pneumonií u dospělých v Evropě se pohybuje podle různých studií v rozmezí 1,6–9,0 na 1 000 osob za rok [1]. V rozvinutých zemích je komunitní pneumonie nejčastější infekční příčinou sepse, septického šoku a úmrtí, s mortalitou v Evropě okolo 5–15 %, u pacientů přijatých s těžkou komunitní pneumonií do intenzivní péče dosahuje však až 40 % [2]. Podíl nemocných s těžkým průběhem komunitní pneumonie, kteří jsou léčeni na jednotkách intenzivní péče, je podle různých zdrojů 1,2–10 % [3].
V České republice onemocní pneumonií ročně více než 100 000 osob a asi 3 000 nemoci podlehnou [4]. V zahraniční literatuře lze najít desítky studií, zabývajících se problematikou těžkých komunitních pneumonií s nutností intenzivní péče, avšak v podmínkách ČR podobné práce zcela chybí. Cílem této studie bylo popsat demografické, epidemiologické, klinické a laboratorní charakteristiky nemocných s těžkou komunitní pneumonií, léčených v režimu intenzivní péče, jejich léčbu a léčebný výsledek.
MATERIÁL A METODY
Do prospektivní observační studie, provedené v období od 1. 9. 2017 do 31. 5. 2019, byli zařazeni dospělí pacienti s komunitní pneumonií léčení na třech pracovištích: Jednotce intenzivní péče (JIP) Infekčního oddělení Masarykovy nemocnice v Ústí nad Labem, Klinice anesteziologie, perioperační a intenzivní medicíny Masarykovy nemocnice v Ústí nad Labem a JIP Kliniky infekčních nemocí Nemocnice Na Bulovce v Praze. Podmínkou pro zařazení do studie bylo splnění klinických kritérií komunitní pneumonie a přijetí na JIP do 48 hodin od začátku hospitalizace.
Pneumonie je i v 21. století nejednoznačně definovaná, ale podle široce přijímané definice jde o akutní infekci plicního parenchymu způsobenou jedním či více patogeny [5]. Komunitní pneumonie je definována jako pneumonie u pacientů, kteří nepobývali v nemocnici nebo jiném zdravotnickém zařízení v předchozích 14 dnech [6]. Pro potřeby studie vycházíme z doposud široce přijímaných diagnostických kritérií, kdy pneumonie je definována jako nově zjištěný infiltrát na skiagramu hrudníku a alespoň dva klinické příznaky infekce dýchacích cest (kašel, dušnost, bolest na hrudi, horečka nad 38 °C, poslechový nález) [4]. Těžká komunitní pneumonie je pak v literatuře definována poměrně vágně jako komunitní pneumonie vyžadující léčbu v prostředí intenzivní péče, která je spojená s vyšší mortalitou [3].
U pacientů byly sledovány demografické parametry (pohlaví, věk), anamnestické údaje (komorbidita, očkování proti chřipce a pneumokokům, abúzus alkoholu a cigaret, BMI), příznaky onemocnění, základní biochemické a hematologické ukazatele, radiologický obraz, etiologické agens, použití antibiotik a metod intenzivní péče, délka hospitalizace a výsledek léčby v době ukončení hospitalizace.
Etiologie pneumonií byla prokazována adekvátními metodami. Bakteriální agens byla detekována pomocí hemokultivace, kultivace tracheálního aspirátu, sputa, bronchoalveolární laváže nebo empyému, polymerázové řetězové reakce (PCR) ze sputa nebo aspirátu a imunochromatografického průkazu antigenu v moči. Mykoplazmová a chlamydiová etiologie byla ověřena sérologickým vyšetřením párových sér. Chřipka byla diagnostikována pomocí PCR z nazofaryngeálního výtěru.
Úvodní antibiotická léčba byla hodnocena jako účinná, pokud byl následně prokázán citlivý patogen nebo vedla ke zlepšení klinického stavu a laboratorních ukazatelů při nezjištěné etiologii.
VÝSLEDKY
Kritéria pro zařazení do studie splnilo 74 pacientů, 21 žen (28,4 %) a 53 mužů (71,6 %). Průměrný věk byl 58,5 let, medián 62,5 let, věkové rozmezí 20–87 let. Základní chronické onemocnění jsme zaznamenali u 71,6 % nemocných, nejčastěji onemocnění plic a diabetes mellitus. Hlavními příznaky onemocnění byly kašel a dušnost shodně u 85,1 % a hyposaturace u 68,9 % osob. Patologický poslechový nález mělo 86,5 % a horečku pouze 31,1 % pa - cientů. Bilaterální patologický rentgenový nález byl zjištěn u 45,9 % osob. V tabulce 1 jsou uvedena demografická data, komorbidity, klinické příznaky a rentgenový obraz.
Table 1. Demografická data, komorbidity, klinické příznaky, rozsah rentgenového nálezu u pacientů s těžkou komunitní pneumonií (N = 74)
Table 1. Demographics, comorbidity, clinical symptoms, and x-ray findings of patients with severe community-acquired pneumonia (N = 74)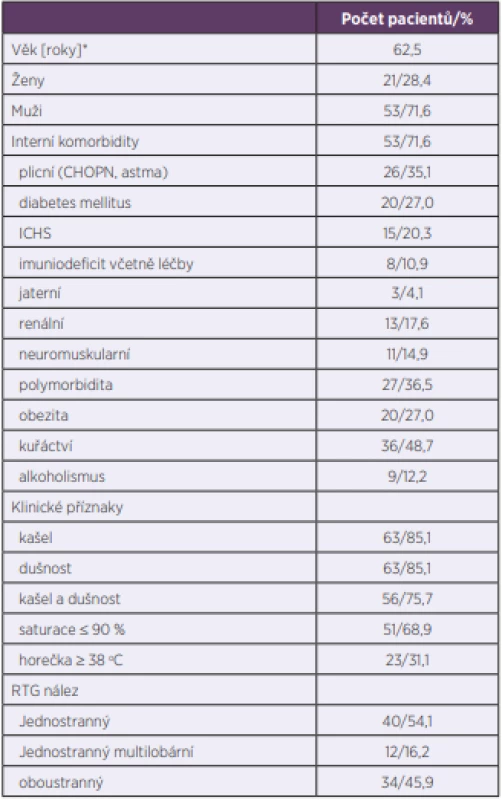
*U kvantitativních proměnných je uveden medián (25.–75. percentil).
*Data are medians for quantitative variables (25th and 75th percentiles).Tabulka 2 obsahuje přehled identifikovaných patogenů. Nejčastěji prokázanými původci pneumonie byly Streptococcus pneumoniae u 29,7 % a viry chřipky u 21,6 % nemocných. U 31,1 % osob nebyla etiologie prokázána. Pro úvodní empirickou léčbu byl použit nejčastěji cefalosporin 3. generace u 52,7 % a aminopenicilin s inhibitorem betalaktamázy u 27 % osob.
Table 2. Etiologie těžké komunitní pneumonie (N = 74)
Table 2. Etiology of severe community-acquired pneumonia (N = 74)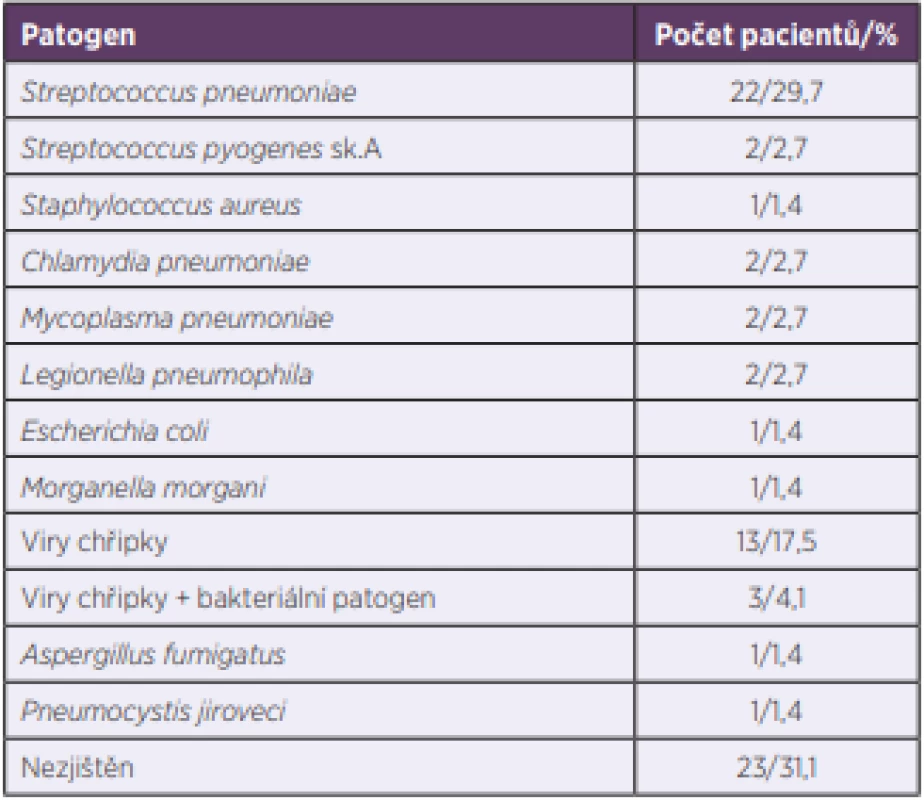
U 80 % pacientů byla úvodní léčba hodnocena jako účinná. V tabulce 3 je přehled antibiotik použitých pro iniciální léčbu.
Table 3. Empirická antibiotická léčba pacientů s těžkou komunitní pneumonií (N = 74)
Table 3. Empirical antibiotic therapy in patients with severe community-acquired pneumonia (N = 74)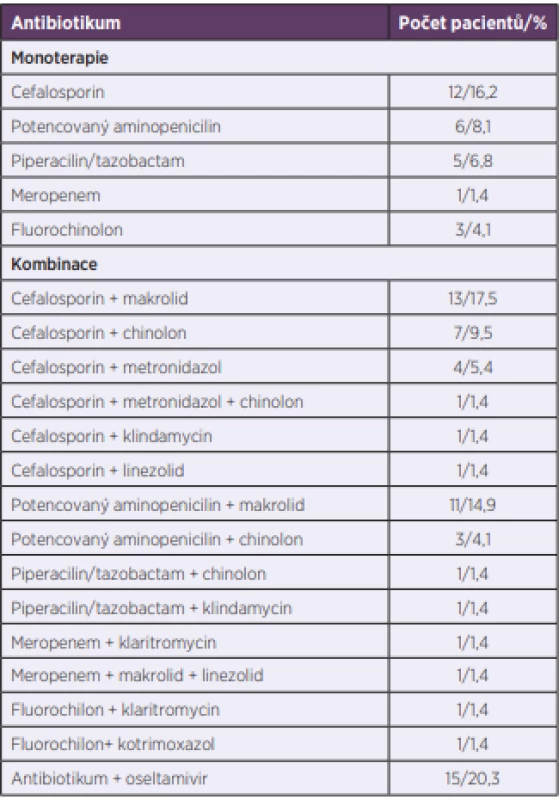
Respirační selhání bylo řešeno umělou plicní ventilací nebo neinvazivní ventilační podporou u 46 pacientů (62,2 %); medián doby trvání umělé plicní ventilace byl 11 dní, průměr 15,1 dne. K oběhovému selhání s nutností podávání vazoaktivních aminů došlo u 40 nemocných (54,1 %). Eliminační metody k náhradě funkce ledvin při jejich selhání byly použity u 10 pacientů (13,5 %).
Délka pobytu na JIP byla v rozmezí 1–83 dní s mediánem 11 dní a průměrem 15,5 ± 14,9 dne. Čtyřicet sedm pacientů (63,5 %) bylo propuštěno domů, 17 nemocných (23 %) bylo přeloženo do zařízení následné péče a 10 osob (13,5 %) zemřelo. Příčinou úmrtí byl nejčastěji septický šok a respirační selhání. Vybrané charakteristiky zemřelých pacientů jsou uvedeny v tabulce 4.
Table 4. Vybrané charakteristiky zemřelých pacientů
Table 4. Selected characteristics of patients who died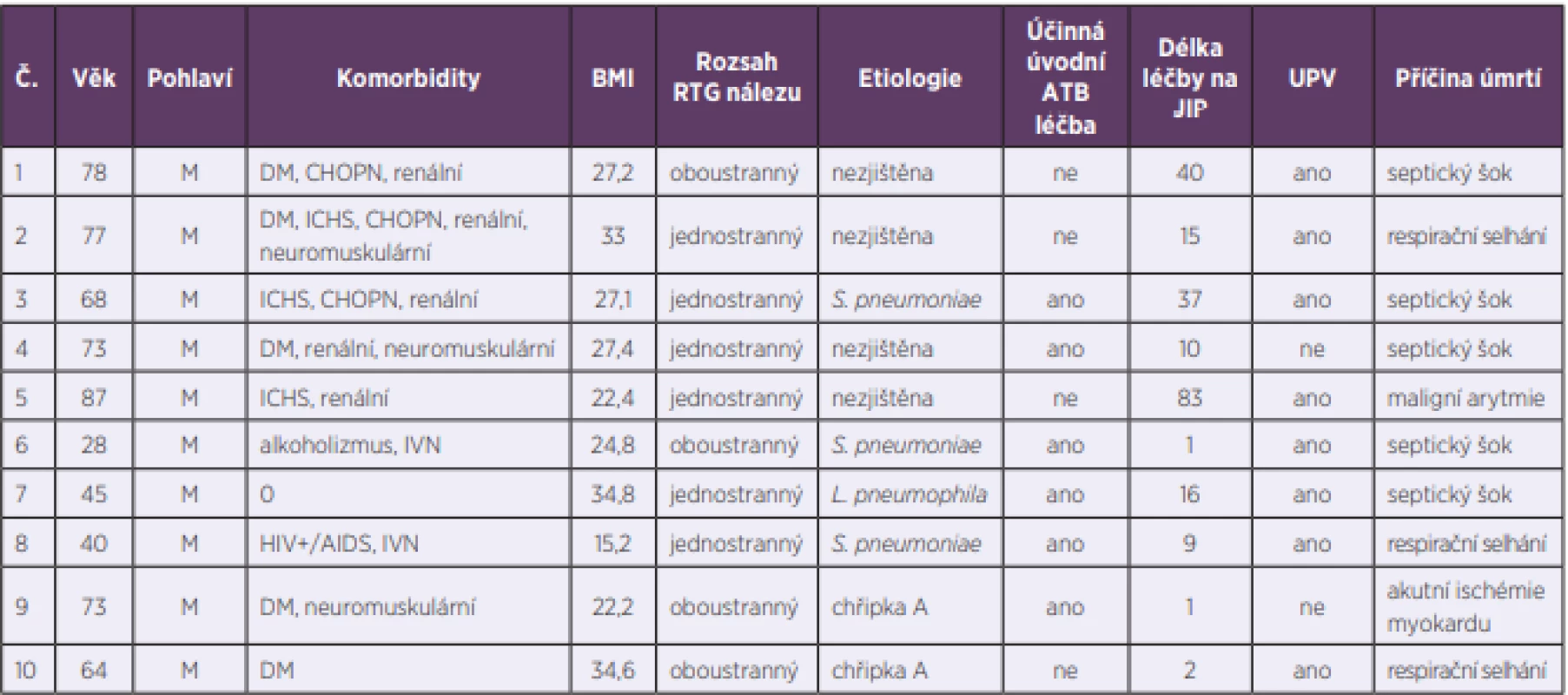
BMI – body mass index, RTG – rentgenový, DM – diabetes mellitus, CHOPN – chronická obstrukční plicní nemoc, ICHS – ischemická choroba srdce, IVN – intravenózní narkoman, HIV+/AIDS – infekce HIV ve stadiu AIDS, JIP – jednotka intenzivní péče, UPV – umělá plicní ventilace DISKUSE
Vzhledem k poměrně vágní definici závažné komunitní pneumonie je spektrum pacientů s pneumonií přijímaných do intenzivní péče odlišné nejen mezi zeměmi, ale dokonce i mezi jednotlivými pracovišti v rámci jednoho státu. Záleží totiž nejen na zkušenostech a vybavení jednotlivých pracovišť poskytujících intenzivní péči, ale třeba i na dostupnosti lůžek intenzivní péče v regionu. Je proto poměrně obtížné soubory pacientů s těžkou komunitní pneumonií validně porovnávat.
V našem souboru jednoznačně převažují muži (71,6 %). Incidence těžké komunitní pneumonie je u mužů v našem souboru 2,52krát vyšší než u žen. To je v souladu se zjištěním Torrese et al., že mužské pohlaví je samostatný rizikový faktor pro vznik pneumonie [2]. Ve studii, provedené na britské populaci, byla incidence komunitní pneumonie u mužů v souboru 1,31krát vyšší než u žen [7]. V dánské studii, zaměřené jen na pacienty ve věku 50–64 let, byla incidence u mužů 1,23krát vyšší [8]. U těžkých komunitních pneumonií je pravděpodobně podíl mužů ještě mnohem vyšší. Například ve studii z Barcelony, která je rozsahem i zaměřením velmi podobná naší studii, autoři zařadili 92 pacientů s těžkou komunitní pneumonií, z toho 75 % bylo mužů [9].
Většina prací, zaměřujících se na komunitní pneumonie, se shoduje na tom, že věk je významným rizikovým faktorem jejich vzniku. Incidence se významně zvyšuje v populaci nad 65 let [2, 4, 6, 10]. Průměrný věk v našem souboru byl 58,5 ± 17,6 roku, přičemž ve studiích, se kterými jsme naši práci porovnávali, to bylo 44,4 ± 5,8 [11] až 61,6 ± 19,1 roku [12].
Chronické interní komorbidity jsou rizikovým faktorem jak pro vznik pneumonie, tak i pro vznik těžké komunitní pneumonie [2, 4, 6, 10]. V našem souboru mělo anamnesticky známou komorbiditu 71,6 % nemocných. Ve studii z francouzského ostrova Réunion, kde autoři sledovali 112 nemocných s těžkou komunitní pneumonií z jednoho pracoviště, byla závažná komorbidita (chronická obstrukční plicní nemoc, onemocnění srdce, chronická renální insuficience, diabetes mellitus či neurologické onemocnění) zaznamenána v 77,4 % případů [13]. V již zmiňované studii z Barcelony autoři popsali závažnou komorbiditu dokonce v 83,1 % případů [9].
Nejčastějšími příznaky u našich pacientů s těžkou komunitní pneumonií byly kašel a dušnost, avšak horečku měla jen necelá třetina pacientů. Jiní autoři rovněž popisují dušnost u 75,2–88,7 % a kašel u 67,4–86,6 % nemocných, horečku zaznamenali u 33,7–82,4 % pacientů [9, 12, 14]. U dušného pacienta s kašlem je tedy nutné myslet v diferenciální diagnóze na pneumonii, i pokud je afebrilní. Oboustranný rentgenový nález plicních infiltrátů byl popsán v zahraničních studiích u 25,9–59,1 % nemocných s těžkou komunitní pneumonií [9, 11, 13], což koreluje s radiologickými nálezy u našich pacientů.
Dominanci bakterie Streptococcus pneumoniae v etiologii komunitní pneumonie potvrzují téměř všechny práce. V našem souboru byla původcem v 29,7 % případů. Podle metaanalýzy zabývající se etiologií komunitních pneumonií v Evropě od Woodheada et al., která zohlednila výsledky 41 různých evropských prospektivních studií, způsoboval Streptococcus pneumoniae 25,9 % pneumonií léčených v nemocnici a 21,7 % pneumonií léčených v režimu intenzivní péče [1]. Druhým nejčastějším patogenem v našem souboru byly viry chřipky A a B s 21,6 %, zatímco zmíněná evropská metaanalýza dává všem virům v etiologii závažných pneumonií jen 5,1 %. Jiné práce ale uvádějí podíl chřipkových virů na etiologii pneumonií 18–30 % [3, 6],což více odpovídá námi popsanému záchytu těchto virů. Vysvětlením nápadně nízkého výskytu virových pneumonií v evropských studiích zahrnutých do Woodheadovy metaanalýzy by mohla být skutečnost, že v roce 2002 virologická diagnostika nebyla ještě rutinně prováděna a často byla zachycena jen bakteriální agens sekundárně nasedající na proběhlou primární virovou pneumonii. Etiologické agens se v naší práci nepovedlo zachytit ve 31,1 % případů. To je výrazně větší úspěšnost, než uvádí citovaná evropská metaanalýza, kdy patogen nebyl identifikován ve 41,5 % případů těžkých komunitních pneumonií.
V našem souboru byla pro empirickou antibiotickou terapii zvolena monoterapie v 37,9 % případů, v ostatních případech byla použita kombinace antibiotik. Autoři španělské studie léčili monoterapií pouze 7,8 % pacientů [9]. To může být ovlivněno vysokou bakteriální rezistencí ve Španělsku a výrazně vyšším rizikem selhání monoterapie. Ve studii s nemocnými z Réunionu byla monoterapie použita, podobně jako u nás, u 38 % pacientů s těžkou komunitní pneumonií [13]. V práci portugalských autorů, hodnotící antibiotickou léčbu u 502 pacientů s komunitní pneumonií v intenzivní péči, dostalo monoterapii 24 % pacientů [15]. Na základě mikrobiologických výsledků hodnotili tito autoři úvodní antibiotickou léčbu jako nesprávnou nebo nedostatečně účinnou v 16 % případů. V naší práci jsme úvodní léčbu vyhodnotili jako nedostatečně účinnou v 20 % případů.
Farmakologickou nebo přístrojovou podporu selhávajících vitálních funkcí jsme museli využít u významné části našich pacientů. Podobná data poskytují již citované studie z Egypta a Španělska, kde nějakou formu ventilační podpory potřebovalo 53,7–57 % pacientů [9, 11]. V multicentrické brazilské studii zaměřené na těžké komunitní pneumonie bylo ventilováno 67 % pacientů [16]. Ve studii z Réunionu dostalo mechanickou ventilační podporu dokonce 82 % pacientů. V téže studii byly podávány vazoaktivní aminy k podpoře oběhu 48 % pacientů, tedy podobně často jako našim pacientům [13]. Ve španělské studii byly podány 36 % a v egyptské studii jen 14,8 % nemocných [9, 11]. Rozdílnost uvedených dat podle našeho názoru jen dále dokumentuje rozdílné spektrum pacientů napříč jednotlivými pracovišti.
Pouze jediný pacient z našeho souboru (mladý pacient s cystickou fibrózou) byl očkován proti chřipce a pneumokokům. Ve španělské práci popisující soubor pacientů s těžkou komunitní pneumonií bylo 10,9 % pacientů očkovaných proti pneumokokům a 34,9 % očkovaných proti chřipce [17]. Podle práce německých autorů očkování proti chřipce snižuje závažnost průběhu komunitních pneumonií během chřipkové sezony a zlepšuje přežití [18]. Ačkoliv data pro pneumokokovou vakcínu u dospělých nejsou tak přesvědčivá jako u dětí, je zřejmé, že u vysoce rizikové populace může očkování snížit závažnost komunitní pneumonie a tím i mortalitu [19, 20]. Nízký podíl očkovaných v našem souboru by mohl svědčit pro vysokou účinnost vakcín, je však spíše obrazem velmi nízké proočkovanosti populace proti hlavním respiračním patogenům. V Česku se proti pneumokokům nechalo mezi lety 2010–2017 naočkovat pouze 8 % lidí nad 65 let. Proti chřipce je očkováno každoročně kolem 6–7 % celkové populace a asi 25 % rizikové populace [21].
Průměrná délka pobytu na JIP v našem souboru byla 15,5 dne. V již zmiňovaných zahraničních studiích byla průměrná doba hospitalizace na JIP 6–15 dní [9, 11, 16].
Mortalita těžkých komunitních pneumonií zůstává, i přes pokrok v intenzivní medicíně, mikrobiologické diagnostice a antibiotické léčbě, nadále vysoká a dosahuje až 40 % [2]. Walden ve své práci uvádí, že mortalita pacientů s komunitní pneumonií přijatých do intenzivní péče je kolem 17 % a u pacientů s nutností umělé plicní ventilace až 24,4 % [22]. V naší práci jsme sledovali pouze nemocniční mortalitu, která činila 13,5 %. Dalších 23 % pacientů bylo přeloženo do následné péče a jejich prognózu, i když jsme ji ve studii nesledovali, hodnotíme jako neuspokojivou. Torres uvádí, že mortalita pacientů po prodělané komunitní pneumonii hodnocená za 90 dní od propuštění z nemocnice je až 14 % a je významně vyšší než u pacientů propuštěných po hospitalizaci z jiného důvodu [2]. Lze předpokládat, že u pacientů po těžké komunitní pneumonii propuštěných do následné péče či domů bude následná mortalita ještě vyšší.
ZÁVĚRY
Naše práce jako první v České republice popisuje soubor pacientů s těžkou komunitní pneumonií. Potvrzuje význam těžké komunitní pneumonie jako závažné zdravotní hrozby především u predisponovaných osob. Prokazuje, že i u nás hrají hlavní roli patogeny preventabilní očkováním – pneumokoky a viry chřipky, a upozorňuje na zcela nedostatečnou proočkovanost proti těmto patogenům. Na základě analyzovaných dat lze soudit, že základní demografické rozložení, komorbidity pacientů, průběh choroby a výsledky léčby se zásadně neliší od jiných evropských studií. Získaná data mohou být využita při aktualizaci národních doporučených postupů léčby komunitních pneumonií a k podpoře vakcinačních strategií.
Vznik článku byl podpořen z grantu Krajské zdravotní, a.s., IGA-KZ-2017-1-9.
Do redakce došlo dne 27. 12. 2019.
Adresa pro korespondenci:
MUDr. Hynek Bartoš
Sociální péče 3316/12a
400 11 Ústí nad Labem-Severní Terasa
e-mail: hynekbartos@gmail.com
Sources
1. Woodhead M. Community-acquired pneumonia in Europe: causative pathogens and resistance patterns. Eur Respir J, 2002;20(36):20–27.
2. Torres A. Community-acquired pneumonia: Changing paradigms about mortality. Community Acquir Infect, 2014;1 : 1–3.
3. Morgan AJ, Glossop AJ. Severe community-acquired pneumonia. BJA Education, 2016;16(5):167–172.
4. Kolek V, Jakubec P, Losse S. Diagnostika a léčba komunitní pnuemonie – v jednoduchosti je klíč k úspěchu. Vnitř Lék, 2017;63(11):770–775.
5. Mackenzie G. The definition and classification of pneumonia. Pneumonia, 2016;8 : 14.
6. Johnson P, Irving L, Turnidge J. Community-acquired pneumonia. MJA, 2002;176 : 341–347.
7. Rodriguez LA, Ruigomez A, Wallander MA, et al. Acid-suppressive drugs and community-acquired pneumonia. Epidemiology, 2009;20 : 800–806.
8. Kornum JB, Norgaard M, Dethlefsen C, et al. Obesity and risk of subsequent hospitalisation with pneumonia. Eur Respir J, 2010;36 : 1330–1336.
9. Ruiz M, Ewig S, Torres A, et al. Severe community-acquired pneumonia: risk factors and follow-up epidemiology. Am J Resp Crit Care Med, 1999;160 : 923–929.
10. Torres A, Peetermans W, Viegi G, et al. Risk factors for community-acquired pneumonia in adults in Europe: a literature review. Thorax, 2013;68 : 1057–1065.
11. Elshamly M, Nour M, Omar A. Clinical presentation and outcome of severe community-acquired pneumonia. Egyptian Journal of Chest Diseases and Tuberculosis, 2016;65 : 831–839.
12. Marrie T, Lau C, Wheeler S. Predictors of symptom resolution in patients with community-acquired pneumonia. Clinical Infectious Diseases, 2000;31 : 1362–1367.
13. Paganin F, Lilienthal F, Bourdin A, et al. Severe community-acquired pneumonia: assessment of microbial aetiology as mortality factor. Eur Respir J, 2004;24 : 779–785.
14. Brandenburg J, Marrie T, Coley C, et al. Clinical presentation, proces-ses and outcomes of care for patients with pneumococcal pneumonia. J Gen Intern Med, 2000;15 : 638–646.
15. Pereira R, Baptista JP, Froes F, et al. Impact of antibiotic therapy in severe community-acquired pneumonia: Data from the Infauci study. Journal of Critical Care, 2018;43 : 183–189.
16. Espinoza R, Silva J, Bergmann A, et al. Factors associated with mortality in severe community-acquired pneumonia: A multicenter cohort study. Journal of Critical Care, 2019;50 : 82–86.
17. Ferrer M, Travierso C, Cilloniz C, et al. Severe community-acquired pneumonia: characteristics and prognostic factors in ventilated and non-ventilated patients. PLoS One, 2018;13:e0191721.
18. Tessmer A, Welte T, Schmidt-Ott R, et al. Influenza vaccination is associated with reduced severity of community-acquired pneumonia. Eur Respir J, 2011;38 : 147–153.
19. Principi N, Esposito S. Prevention of Community-Acquired Pneumonia with Available Pneumococcal Vaccines. Int J Mol Sci, 2017;18(1):30.
20. Corcoles A, Ochoa-Gondar O, Llor C, et al. Protective effect of pneumococcal vaccine against death by pneumonia in elderly subjects. Eur Respir J, 2005;26 : 1086–1091.
21. Havlickova M, Druelles S, Jirincova H, et al. Circulation of influenza A and B in the Czech Republic from 2000–2001 to 2015–2016. BMC Infect Dis, 2019;19(1):160.
22. Walden AP, Clarke GM, McKechnie S, et al. Patients with community acquired pneumonia admitted to European Intensive Care Units: an epidemiological survey of the GenOSept cohort. Crit Care, 2014;18:R58.
Labels
Hygiene and epidemiology Medical virology Clinical microbiology
Article was published inEpidemiology, Microbiology, Immunology

2020 Issue 4-
All articles in this issue
- Těžké komunitní pneumonie v intenzivní péči
- Data z první vlny epidemie covidu-19 z ÚVN Praha
- Individualizované dávkování vankomycinu u geriatrických pacientů
- MAIT-bunky – ich biologický a medicínsky význam
- 29. Pečenkovy epidemiologické dny v Plzni, 2020
- Zomrel prof. MUDr. Štefan Straka, DrSc.
- Zdravotní gramotnost týkající se infekce HIV mezi adolescenty v České republice: případová studie ze dvou českých měst – Plzně a Českých Budějovic
- Epidemiology, Microbiology, Immunology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Data z první vlny epidemie covidu-19 z ÚVN Praha
- Těžké komunitní pneumonie v intenzivní péči
- Individualizované dávkování vankomycinu u geriatrických pacientů
- MAIT-bunky – ich biologický a medicínsky význam
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

