-
Medical journals
- Career
Haemophilus diseases in ENT in children before and after the introduction of Haemophilus influenzae type b vaccine
Authors: G. Forstová 1; M. Urík 1; P. Mikolášek 2; D. Pavlovská 3; A. Ševčíková 4; I. Šlapák 1
Authors‘ workplace: Klinika dětské otorinolaryngologie FN a LF MU, Brno 1; Klinika dětských infekčních nemocí FN a LF MU, Brno 2; Klinika dětské radiologie FN a LF MU, Brno 3; Oddělení klinické mikrobiologie FN, Brno 4
Published in: Čes-slov Pediat 2017; 72 (1): 20-24.
Category: Original Papers
Overview
Úvod:
Článek prezentuje výsledky studie, která zkoumala, jak se změnilo spektrum bakteriálních patogenů způsobujících akutní otitidy, meningitidy otogenního původu a epiglotitidy v dětském věku po zavedení povinného plošného očkování vakcínou proti Haemophilus influenzae b (dále Hib) v České republice.Materiál a metodika:
V rámci studie jsme sledovali 2 soubory pacientů. Kontrolní soubor tvořily děti narozené před rokem 2001, které nebyly očkované vakcínou proti Hib. Sledovaný soubor tvořily děti narozené po roce 2001, které byly očkované vakcínou proti Hib. Studie probíhala v letech 2002–2012. V každém souboru byly sledovány 3 skupiny dětí: 1. s akutní otitidou, 2. s otogenní meningitidou a 3. s epiglotitidou. Ve všech případech jsme provedli kultivaci odebraného materiálu s cílem identifikovat Hib jako původce onemocnění.Výsledky:
V kontrolním souboru bylo odebráno celkem 205 stěrů ze zevního zvukovodu ke kultivaci u dětí s akutní otitidou po paracentéze. Hib byl nalezen jako původce v 26,3 %. U meningitid otogenního původu byl Hib jako původce nalezen pouze v 1 případě. V tomto souboru se vyskytla epiglotitida u 8 dětí a ve všech případech byl původcem Hib. Ve zkoumaném souboru bylo odebráno celkem 201 stěrů ze zevního zvukovodu u dětí s akutní otitidou po paracentéze. Hib byl zachycen pouze ve 4,4 %. U meningitid otogenního původu nebyl Hib vykultivován ani v jednom případě. V souboru očkovaných dětí jsme epiglotitidu vůbec nezaznamenali.Závěr:
Z výsledků této studie je patrný významný pokles výskytu Hib jako původce u akutních otitid, otogenních meningitid a epiglotitid ve skupině očkovaných dětí vakcínou proti Hib. V souboru očkovaných dětí nebyl zaznamenán žádný případ meningitidy ani epiglotitidy způsobené Hib. Očkování zaručuje téměř kompletní ochranu před závažnými invazivními onemocněními, v našem případě před meningitidou a epiglotitidou a snižuje počet akutních otitid vyvolaných Hib.KLÍČOVÁ SLOVA:
Haemophilus influenzae b, akutní otitida, meningitida, epiglotitida, dětský věk, očkováníÚVOD
Infekce respiračního traktu tvoří téměř polovinu všech onemocnění v dětském věku. Příznaky i etiologie nákazy závisí na lokalizaci v dýchacím traktu. Záněty v dětském věku postihují často sliznici nosních dutin a nosohltanu a odtud se může zánět rozšířit do středouší [1].
Mezi nejčastější původce akutních zánětů středouší u dětí patří Streptococcus pneumoniae, Haemophilus influenzae a Moraxella catarrhalis [1]. Na Dětské otorinolaryngologické klinice FN v Brně byla provedena studie, zda a jak se změní spektrum patogenů akutních otitid a meningitid otogenního původu po zavedení povinného očkování proti H. influenzae b. Dále jsme sledovali také výskyt epiglotitidy v obou souborech. Vakcína byla do očkovacího kalendáře dětí zařazena od 1. 7. 2001.
H. influenzae je gramnegativní tyčinka, která se podle charakteru polysacharidů pouzdra třídí do 6 antigenních typů označovaných písmeny a–f [2].
Přenos infekce se děje vzdušnou cestou. Virulence kmene je podmíněna tvorbou pouzdra. Prudké infekce jsou vyvolány typem b [3].
V laboratorní diagnostice se využívá kultivace na krevním agaru se stafylokokovou čárou (satelitismus) a sérologické vyšetření – průkaz polysacharidového pouzderného antigenu v krvi (latex aglutinace, ELISA) [2].
Závažná celková hemofilová onemocnění způsobuje zejména H. influenzae b. Celková invazivní onemocnění probíhají většinou jako meningitida, epiglotitida či sepse. Predisponovány jsou zejména děti ve věku od 3 měsíců do 5 let [1]. Hemofilová meningitida u dětí zanechává až ve 30 % neurologické poruchy a poškození sluchu.
Meningitidy dělíme podle způsobu vzniku na primární, kdy k infekci dojde hematogenní cestou, a sekundární, kdy k zánětu dojde přestupem infekce z okolního ložiska (středouší, pneumatický systém spánkové kosti, vedlejší dutiny nosní).
V diagnostice sekundárních meningitid je důležitá anamnéza s výskytem opakovaných zánětů středouší či dutin. Diagnóza se stanoví na základě přítomnosti zánětlivého likvoru při lumbální punkci. Biochemické vyšetření likvoru u bakteriálních zánětů ukazuje zvýšenou bílkovinu a laktát, sníženou glukózu, cytologický nález vykazuje pleocytózu s nálezem polymorfonukleárních leukocytů. Cytologické vyšetření se provádí nejlépe do jedné hodiny po odběru, později dochází u buněk k destruktivním a deformačním změnám. Pokud nelze cytologické vyšetření provést do 45 minut, doporučuje se vitalitu buněk prodloužit přidáním kultivačního média nebo inaktivovaného AB séra [4].
Cílem vyšetření odebraného moku je průkaz infekčního agens přímo či kultivací nebo průkazem bakteriálního antigenu pomocí PCR a nasazení optimální léčby podle citlivosti. Vhodná antibiotika jsou zvolena podle věku, závažnosti zánětu a výsledků odběrů.
Sekundární meningitidy mají zpravidla protrahovanější průběh než primární. Komplikace jsou četné, akutní stadium může být provázeno edémem mozku. Bývá zrakové či sluchové postižení, centrální obrny. U dětí se po prodělané meningitidě může objevit psychomotorická retardace či hydrocefalus.
Při sekundární meningitidě je nutno provést sanaci primárního ložiska. Dále se koriguje vnitřní prostředí, případný edém mozku, jsou podávána antibiotika intravenózně, dexametazon jako prevence neurologických následků a hluchoty. Mezinárodní doporučení upřednostňují podávání dexametazonu ještě před podáním první dávky antibiotika a v jeho podávání pokračovat po dobu čtyř dnů. Lékem volby jsou cefalosporiny III. generace, popř. aminopeniciliny v kombinaci s inhibitory beta-laktamáz [5].
Akutní záněty středního ucha jsou frekventovaným onemocněním dětského věku. Uvádí se, že až 40 % dětí překoná alespoň jednou otitidu. Nejvyšší procento výskytu je u dětí do jednoho roku. Akutní zánět středního ucha u dětí vzniká většinou jako komplikace infekce horních cest dýchacích.
V terapii akutních otitid způsobených H. influenzae b zůstává lékem volby aminopenicilin, popř. s inhibitory beta-laktamáz. Při přecitlivělosti k penicilinu lze podat stabilní cefalosporiny nebo makrolidy [1].
Epiglotitida je akutní onemocnění s vysokými horečkami. Před zavedením očkování proti Hib se vyskytovala v každém ročním období u dětí od 2 do 7 let. Nemoc začíná náhle vysokou horečkou, dítě je dyspnoické, má stridor, občas kašel, zastřený hlas. Dolní čelist má mírně vysunutou vpřed, otevřená ústa, někdy i s protruzí jazyka. Dítě zaujímá sedící polohu s předklonem vpřed. Tato poloha umožnuje stabilizovat epiglotis tak, aby úplně neobturovala vchod do hrtanu. Každá změna polohy může způsobit ucpání hrtanového vchodu edematózní epiglotis a udušení dítěte. Intenzivní bolest hrdla vede k poruchám polykání, které se projevují dysfagií, sliněním a odmítáním potravy. V krevním obraze je leukocytóza s posunem doleva, etiologickou diagnózu potvrdí mikrobiologické vyšetření z dýchacích cest a hemokultura.
Terapie – v lehčích případech zabezpečíme rychlý transport pacienta na specializované oddělení, v těžších případech je potřebná okamžitá inhalace kyslíku, při zastavení dýchání intubace. Dítě hospitalizujeme a ve většině případů epiglotitida vyžaduje nazotracheální intubaci, která obvykle trvá 24 hodin. Vzhledem k bakteriální etiologii onemocnění jsou indikována širokospektrá antibiotika intravenózně, převážně cefalosporiny III. generace, ampicilin nebo amoxicilin, u kmenů produkujících β-laktamázu je vhodný amoxicilin s kyselinou klavulanovou, ampicilin se sulbaktamem [1, 6].
Od roku 2001 bylo v ČR zavedeno povinné očkování proti H. influenzae b dle vyhlášky č. 439/2000 Sb. jako prevence závažných Hib infekcí. Nejprve byla dětem podávána od 1. 7. 2001 tetravakcína ve čtyřech dávkách podle očkovacího kalendáře, poté od 1. 1. 2007 hexavakcína ve čtyřech dávkách podle očkovacího kalendáře. Hexavakcína obsahuje antigen připravený z polysacharidu pouzdra Hib [7, 8].
MATERIÁL A METODIKA
V rámci desetileté studie (2002–2012) byly odebrány výtěry ze zevního zvukovodu ke kultivaci u pacientů s akutní otitidou po paracentéze narozených před rokem 2001 a neočkovaných proti Hib, a dále u pacientů s akutní otitidou po paracentéze povinně očkovaných proti Hib a narozených od roku 2001. Sledovali jsme také počet meningitid otogenního původu, epiglotitid a spektrum původců v obou souborech. K průkazu Hib byla prováděna kultivace na krevním agaru se stafylokokovou čárou na mikrobiologii ve FN Brno. Transportní Amiesova půda zaručuje přežití odebraných mikrobů po dobu nejméně 48 hodin.
Kritéria zařazení do studie:
- Kontrolní soubor tvořily děti narozené před rokem 2001, neočkované proti Hib s akutní otitidou ošetřenou paracentézou, sekundární otogenní meningitidou nebo epiglotitidou.
- Zkoumaný soubor tvořily děti narozené od roku 2001, očkované proti Hib s akutní otitidou ošetřenou paracentézou, sekundární otogenní meningitidou nebo epiglotitidou.
VÝSLEDKY
- V kontrolním souboru neočkovaných dětí bylo odebráno celkem 205 stěrů ze zevního zvukovodu. Stěry byly odeslány na mikrobiologický rozbor. V souboru bylo 110 chlapců, 95 dívek ve věkovém rozpětí 0–7 let, průměrný věk byl 2,9 let. Mikrobiologické vyšetření určilo původce onemocnění, tyto výsledky byly dále vyhodnoceny.
U Hib neočkovaných pacientů s diagnózou akutní otitidy byl vykultivován z mikrobiologických stěrů nejvíce S. pneumoniae (45,5 %), H. influenzae b (26,3 %), S. pyogenes (9,2 %),M. catarrhalis (6,8 %). U meningitid otogenního původu byl zaznamenán u neočkovaných dětí ve 3 případech S. pneumoniae, ve 2 případech S. pyogenes, 2x S. aureus, v jednom případě byl vykultivován Hib a v jednom případě H. influenzae non b. Sekundární meningitida vznikla přestupem ložiska infekce z okolí při akutní mastoiditidě. Ve všech případech byla provedena antromastoidektomie, sanace primárního infekčního ložiska, v žádném případě nedošlo k trvalému poškození sluchu. Epiglotitidu jsme u neočkovaných dětí zaznamenali celkem v 8 případech. Vždy byl původcem Hib. Bylo provedeno mikrobiologické vyšetření, odebrána hemokultura.
- Ve zkoumaném souboru očkovaných dětí bylo odebráno celkem 201 stěrů ze zevního zvukovodu ke kultivaci. V souboru bylo 106 chlapců a 95 dívek, ve věkovém rozpětí 0–7 let, průměrný věk byl 2,6 let.
U Hib očkovaných dětí u akutní otitidy byl vykultivován nejvíce S. pneumoniae (52,2 %), S. pyogenes (10,4 %), S. aureus (8,9 %), M. catarrhalis (7,4 %), H. influenzae b byl u akutní otitidy u očkovaných dětí v mikrobiologických výtěrech zachycen pouze ve 4,4 %.
U meningitid otogenního původu u očkovaných dětí byl vykultivován 4x S. pneumoniae, 2x S. aureus, 2x S. koaguláza negativní, 2x S. agalactiae, 1x H. influenzae non b. Opět byla provedena vždy sanace primárního ložiska – antromastoidektomie, v žádném případě nedošlo k trvalému poškození sluchu. Epiglotitidu jsme ve zkoumaném souboru nezaznamenali.
Výsledky testů pro otitis media acuta u očkovaných a neočkovaných dětí uvádíme v tabulce 1. Náš komentář k tabulce 1: Hypotézu o shodné pravděpodobnosti výskytu patogenu u očkovaných a neočkovaných dětí zamítáme na hladině významnosti 0,05 pro H. influenzae b a S. aureus.
Table 1. Výsledky testů pro otitis media acuta u očkovaných a neočkovaných dětí. 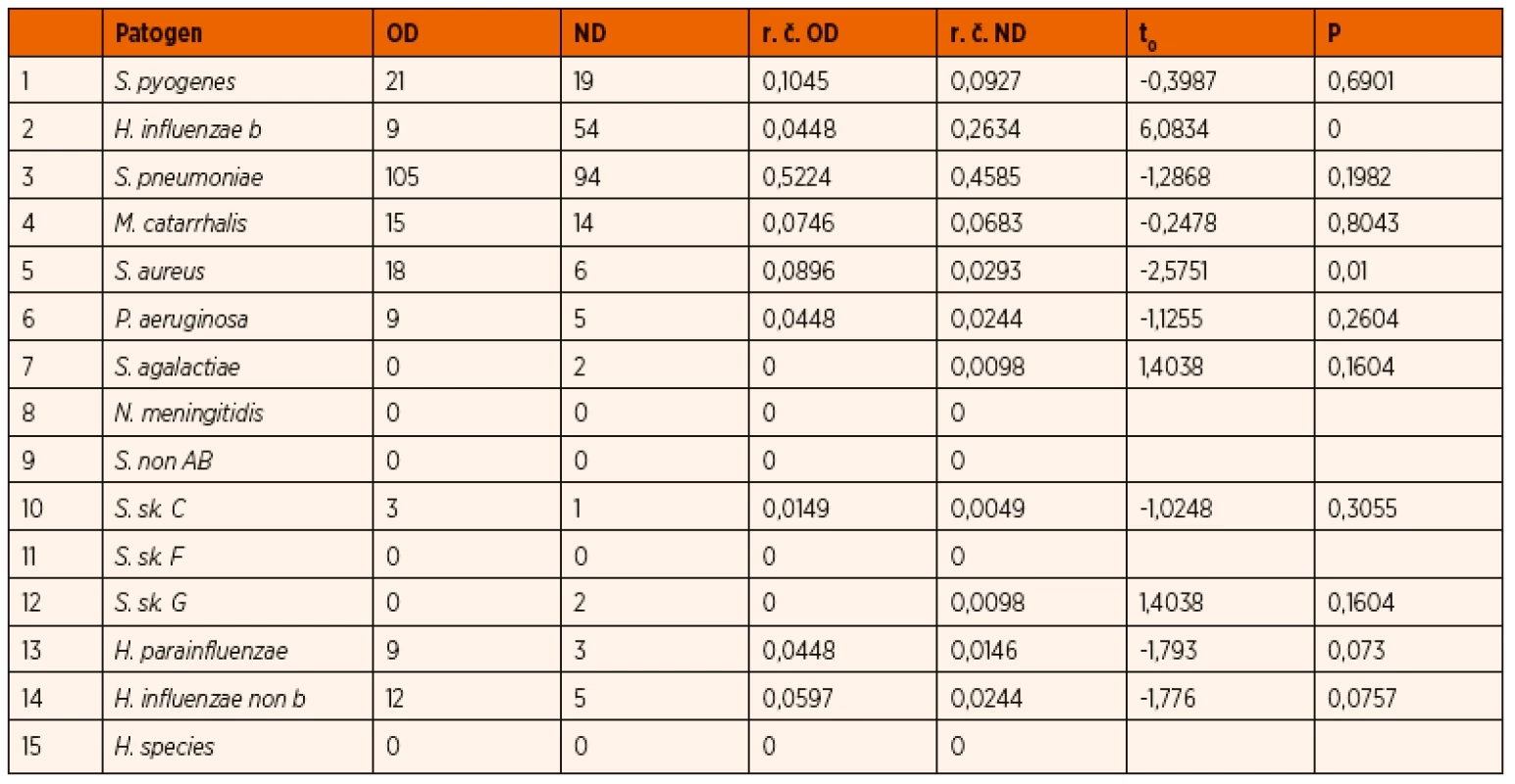
Vysvětlivky použitých symbolů: OD – počet očkovaných dětí ND – počet neočkovaných dětí r. č. OD, r. č. ND – relativní četnost očkovaných resp. neočkovaných dětí t0 – hodnota testové statistiky p – p-hodnota (porovnáváme ji se zvolenou hladinou významnosti α, je-li p ≤α, nulovou hypotézu zamítáme na hladině významnosti α) U meningitidy a epiglotitidy test nelze provést, protože se u očkovaných dětí vůbec nevyskytly.
Statistické zpracování dat
Rozdílnost ve výskytu jednotlivých chorob způsobených zkoumanými patogeny u skupiny očkovaných a neočkovaných pacientů byla zkoumána pomocí testu homogenity binomických rozložení. Nulová hypotéza tvrdí, že pravděpodobnost výskytu patogenu je u obou skupin stejná, zatímco alternativní hypotéza tvrdí, že je rozdílná. Hladina významnosti byla zvolena 0,05. Testy byly provedeny pomocí systému STATISTICA Cz 12 (citace: StatSoft, Inc. (2013). STATISTICA (data analysis software system), version 12. www.statsoft.com).
DISKUSE
Vakcinace Hib změnila četnost invazivních hemofilových onemocnění. Ve vyspělých zemích dosahovala četnost onemocnění před vakcinací 20–60/100 000 dětí ve věkové skupině do pěti let věku [10]. Po zavedení imunizace konjugovanými Hib vakcínami došlo k poklesu počtu invazivních hemofilových onemocnění o 70–95 % [8, 9, 10]. Z našich výsledků vyplývá taktéž pokles počtu hemofilových meningitid a epiglotitid u očkovaných dětí. V zemích, kde se vakcinace neprovádí, představuje uvedený původce spolu s pneumokoky a meningokoky klasickou triádu, která vyvolává většinu komunitně získaných purulentních meningitid. U dětí do pěti let věku byl Hib před očkováním původcem přibližně 60 –70 % těchto onemocnění. Smrtnost hemofilové meningitidy ve vyspělých zemích je poměrně nízká, závažné jsou ale následky jako např. hluchota či jiné neurologické komplikace, které se vyskytují přibližně u čtvrtiny nemocných. Zavedená vakcinace od roku 2001 snížila celkovou nemocnost v průběhu pěti let na pětinu, nejvýrazněji klesala ve věkové skupině 0–11 měsíců a 1–4 roky. V roce 2004 bylo hlášeno pouze 5 meningitid s úmrtím jednoho čtyřletého neočkovaného dítěte [4, 11].
V našem souboru u očkovaných dětí nebyl zaznamenán žádný případ meningitidy ani epiglotitidy způsobené Hib. U neočkovaných dětí byl zaznamenán jeden případ Hib meningitidy a 8 případů epiglotitidy ve sledovaném období.
Již od roku 1992 byla v České republice dostupná konjugovaná Hib vakcína. Individuální vakcinace nebyla příliš využívána. Podstatný zlom nastal v červenci 2001, kdy byla zahájena vakcinace kojenců proti Hib tetravakcínou TETRAct-Hib (záškrt, tetanus, dávivý kašel, Hib). Od roku 2007 se používá hexavakcína (záškrt, tetanus, dávivý kašel, Hib, přenosná dětská obrna, virová hepatitida B). Hib do té doby byl původcem přibližně 90 % všech invazivních hemofilových onemocnění [11, 15]. Přibližně 90 % těchto invazivních onemocnění se objevuje u dětí do pěti let věku. Děti do dvou měsíců věku jsou chráněny pasivním přenosem mateřských protilátek. Věková distribuce onemocnění souvisí s rychlou kolonizací nosohltanu dětí uvedeným mikrobem, ve věku dvou let je již kolonizováno přibližně 80 % dětí [12]. Z těchto důvodů vakcinace proti Hib musí být časná, už před spontánní kolonizací dětí. Po zahájení vakcinace je pozorován výraznější pokles počtu invazivních hemofilových onemocnění až při 90% proočkovanosti dětí ohrožených věkových skupin [12]. Ve všech zemích byl během 2–3 let po zahájení vakcinace pozorován strmý pokles počtu invazivních hemofilových onemocnění, většinou až na 5 % původně hlášených onemocnění.
Nejdelší zkušenosti s vakcinací mají ve Finsku, kde bylo zahájeno očkování od roku 1988 až 1989, a ve Švýcarsku, kde byla vakcinace zahájena v roce 1990 [13]. V průběhu devadesátých let byla Hib vakcinace dětí postupně zavedena ve většině rozvinutých zemí. Česká republika se mezi tyto země zařadila v roce 2001. Imunita je podmíněna přítomností baktericidních antikapsulárních protilátek, které jsou získány transplacentárně, po prodělaném onemocnění a po imunizaci [3].
ZÁVĚR
Na Dětské otorinolaryngologické klinice FN v Brně bylo během desetiletého období (2002–2012) zhodnoceno spektrum původců způsobujících akutní otitidy, sekundární meningitidy otogenního původu a epiglotitidy u dvou skupin pacientů. U dětí neočkovaných a u dětí očkovaných proti Hib.
Z výsledků studie je patrný pokles výskytu Hib v mikrobiologických nálezech u akutních otitid u očkovaných dětí proti mikrobiologickým nálezům u dětí neočkovaných.
V souboru očkovaných dětí nebyl zaznamenán případ meningitidy ani epiglotitidy způsobené Hib.
Očkování zaručuje téměř kompletní ochranu před závažnými invazivními onemocněními – meningitidami a epiglotitidami, a snižuje počet komplikací při běžných ORL infektech.
Podpora FN Brno, podpořeno MZ ČR – RVO (FNB, 65269705).
Došlo: 14. 6. 2016
Přijato. 20. 12. 2016
MUDr. Gabriela Forstová
Dětská otorinolaryngologická klinika FN
Černopolní 9
613 00 Brno
e-mail: gpeskova@email.cz
Sources
1. Máchalová M, Forstová G. Hrtan a průdušnice. Akutní zánět středouší. In: Šlapák I, a kol. Dětská otorinolaryngologie. Praha: Mladá fronta, 2013 : 54–56, 193–200.
2. Votava M. Hemofilové infekce. In: Votava M. Lékařská mikrobiologie speciální. Brno: Neptun, 2003 : 1–53.
3. Krbková L. Hemofilové infekce. In: Beneš J, a kol. Infekční lékařství. I. vyd. Praha: Galén, 2009 : 225–227.
4. Blechová Z. Hnisavé meningitidy nejmladších věkových skupin. Neurol pro praxi 2006; 3 : 131–133.
5. van de Beek D. Adjunctive dexamethasone in bacterial meningitis: a meta-analysis of individual patient data. Lancet Neurol 2010; 3 : 245–263.
6. Šašinka M, Šagát T, a spol. Pediatria. Košice: Status s.r.o., 1998 : 462–465.
7. Křížová P. Hemofilové vakcíny a jejich použití v České republice. Pediatr praxi 2001; 2 : 13–15.
8. Dagan R, Fraser D, Roitman M, et al. Effectivenes of a nationwide infant immunization program agains H. influenzae b. Vaccine 1999; 17 : 134–141.
9. Hobstová J. Hnisavé meningitidy v dětském věku. Praha: Galén, 1999.
10. Hobstová J, Petráš M, Kostřicová E, et al. Problematika meningitid vyvolaných H. influenzae b v souvislosti s plošnou vakcinací proti H. influenzae b. Klin mikrobiol inf lék 1998; 2 : 70–73.
11. Křížová P, Lebedová V. Sledování selhání vakcíny proti H. influenzae b. Praha: Zprávy CEM (SZÚ) 2003;12 (2): 76–77.
12. Křížová P, Lebedová V, Beneš Č. Vliv rutinní vakcinace v České republice na výskyt invazivních onemocnění způsobených H. influenzae b. Klin mikrobiol inf lék 2004; 3 : 118–123.
13. McVernon J, Johnson PDR, Pollard AJ, et al. Imunologic memory in H. influenzae b conjugate vaccine failure. Arch Dis Child 2003; 4 : 379–383.
14. Peltola H. H. influenzae b disease and vaccination i Europe:leasons learned. Pediatr Infect Dis 1998; 17 : 126–132.
15. Zjevíková A, Rožnovský L, Křížová P, Lebedová V. Hemofilová meningitida u řádně očkovaného dítěte. Klin mikrobiol inf lék 2004; 1 : 22–24.
16. Chaudhuri A. EFNS guideline on the management of community-acquired bacterial meningitis: report of an EFNS Task Force on acute bacterial meningitis in older children and adults. Eur J Neurol 2008; 15 (7): 649–659.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2017 Issue 1-
All articles in this issue
- Diagnostický a terapeutický postup u detských pacientov s prvou nekomplikovanou infekciou horných močových ciest
- Recidivující infekce močových cest – přínos diagnostiky a léčby dysfunkční mikce
- Včasná antibiotická terapia a riziko renálneho jazvenia u detí s prvou nekomplikovanou infekciou močových ciest
- Haemophilus diseases in ENT in children before and after the introduction of Haemophilus influenzae type b vaccine
- Nezvyčajná príčina hyperkalciémie u pacientky s primárne kortikorezistentným nefrotickým syndrómom – kazuistika
- Kvalita spánku detí a adolescentov s diabetes mellitus 1. typu
- Funkcia štítnej žľazy u obéznych detí
- Recidivující krvácení do trávicího ústrojí
- General Movements – vyšetření nezralého nervového systému
- Získaná kardiovaskulární onemocnění u Turnerova syndromu
- Febrilní křeče: doporučený postup pro vyšetření dítěte s nekomplikovanými febrilními křečemi. Adaptovaný doporučený postup American Academy of Pediatrics
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Haemophilus diseases in ENT in children before and after the introduction of Haemophilus influenzae type b vaccine
- Recidivující krvácení do trávicího ústrojí
- General Movements – vyšetření nezralého nervového systému
- Febrilní křeče: doporučený postup pro vyšetření dítěte s nekomplikovanými febrilními křečemi. Adaptovaný doporučený postup American Academy of Pediatrics
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

