-
Medical journals
- Career
Vývoj neonatální péče a zhodnocení zkušeností prvních pěti let operací rozštěpu rtu v neonatálním období
Authors: J. Vokurková 1,2; L. Elstnerová 3; O. Lukášová 2; I. Hufová 1
Authors‘ workplace: Klinika popálenin a rekonstrukční chirurgie FN Brno, LF MU Brno přednosta prof. MUDr. P. Brychta, CSc. 1; Klinika dětské chirurgie, ortopedie a traumatologie FN Brno, LF MU Brno přednosta prof. MUDr. P. Gál, Ph. D. 2; Pediatrická klinika FN Brno, LF MU Brno přednosta prof. MUDr. Z. Doležel, CSc. 3
Published in: Čes-slov Pediat 2011; 66 (6): 356-362.
Category: Original Papers
Overview
Cílem práce je zhodnotit prvních pět let zkušeností s neonatální operací rtu při rozštěpu obličeje a s pooperačním průběhem léčby na jednom pracovišti.
Metody:
Pacienti operovaní od února 2005 do února 2010 ve FN Brno pro rozštěp rtu, rtu a čelisti nebo celkový rozštěp (rtu, čelisti a patra) všech intenzit. Záznamy nemocnice o průběhu léčby a chirurgické protokoly byly vyhodnoceny retrospektivně.Výsledky:
Do souboru bylo zařazeno celkem 132 pacientů. Častěji se vyskytoval celkový rozštěp (56,1 %), u jednostranných byl častější rozštěp levostranný (63,3 %). Do jednoho týdne od porodu bylo operováno 62,9 % novorozenců, do 2 týdnů 30,3 %, zbývajících 6,8 % podstoupilo operaci mezi 15. a 28. dnem života. Mortalita ve sledované skupině byla 0 % a nevyskytla se žádná významná anesteziologická komplikace. Doba pooperační umělé plicní ventilace, délka podávání kyslíku, délka pobytu na JIP, celková doba hospitalizace a další sledované parametry se v průběhu uvedených let statisticky významně snížily (p = 0,001). Sledované parametry byly kratší u operací provedených v prvním týdnu života oproti operacím provedeným v dalších týdnech. Chirurgické komplikace nastaly pouze ve třech případech (2,3 %).Závěr:
Optimální doba pro neonatální rekonstrukci rtu a nosu pro rozštěpovou vadu je 2 dny po porodu. Podmínkou je vysoce specializované pracoviště s erudovaným týmem a špičkovým technickým vybavením. Časná neonatální operace rtu má pozitivní vliv na somatický vývoj dítěte, pozitivní psychosociální vliv na rodinu a tím zpětnou vazbou i na dítě.Klíčová slova:
neonatální sutura rtu, rozštěp rtu, celkový rozštěp, novorozenecÚVOD
Písemná sdělení o časné neonatální rekonstrukci rtu při rozštěpu lze v odborné literatuře dohledat od 60. let minulého století [1]. Jedná se vždy o uvedení zkušeností z izolovaných pracovišť, kde byly pro zavedení neonatální operace vhodné technické a personální podmínky [2–5]. S odchodem nositelů této myšlenky na mnoha místech nastal návrat k původnímu timingu operace rtu od 3 měsíců věku. Ani po téměř padesáti letech nepanuje v této otázce mezi specialisty na rozštěpovou problematiku celosvětový konsensus. V zahraničních studiích [6, 7] je preferována varianta, kdy sami rodiče rozhodnou o tom, zda své dítě nechají operovat ihned po porodu, nebo až s časovým odstupem, většinou po 3. měsíci věku. Žádná z novějších prací o neonatální operaci rozštěpu rtu neprokázala „škodlivost“ této metody. Přitom víme, že definitivní výsledek primární operace se dozvíme až po desítce let, po dokončení vývoje obličeje. Dílčí výsledky však můžeme s jinými přístupy srovnávat plnohodnotně. Současné všeobecné doporučení z nejvyspělejších amerických center pro rozštěpy je operovat do 3 měsíců věku [8]. Tedy ne od 3 měsíců, jak je naopak mnohdy proklamováno.
První neonatální sutura rtu v České republice byla provedena hlavní autorkou článku v únoru 2005 ve Fakultní nemocnici Brno, na Pracovišti dětské medicíny, které disponuje specializovaným týmem pro neonatální operace a léčbu a má multioborové přístrojové vybavení. Rodičům byly vždy podrobně vysvětleny výhody i nevýhody operací v různém časovém horizontu a po jejich rozhodnutí byl vyžadován písemný souhlas s vybranou metodou.
Cíl práce
Cílem práce je zhodnotit prvních pět let zkušeností s neonatální operací rtu při rozštěpu obličeje a s pooperačním průběhem léčby na jednom pracovišti.
METODY
Do souboru byli zařazeni novorozenci operovaní od 14. února 2005 do 28. února 2010 na jednom pracovišti a jedním plastickým chirurgem pro rozštěp rtu, rtu a čelisti, bez nebo s rozštěpem patra všech intenzit a lateralizace.
Děti byly přijaty na neonatologické oddělení den před plánovanou operací a bylo provedeno předoperační interní vyšetření neonatologem. Vždy byl vyžadován písemný informovaný souhlas rodičů s operací v novorozeneckém věku.
Operační zákrok v celkové anestezii byl u jednostranných forem rozštěpu prováděn modifikovanou metodou rotačně-posuvného laloku s drobným kožním klínkem nad vermiliem a vysunutím laloku pro prodloužení kolumely s primární modelací chrupavek měkkého nosu. U oboustranných forem byla prováděna modifikovaná sutura rotačně-posuvného laloku oboustranně v jedné době s rekonstrukcí spodiny nosní a primární remodelací alárních (dolních laterálních nosních) chrupavek bez prodloužení kolumely. Svalovina byla suturována vždy end to end uprostřed filtra. Sutura byla prováděna u všech typů ve třech vrstvách vstřebatelnými stehy a odstranitelnými kožními stehy. Stehy byly odstraňovány od 6. do 10. pooperačního dne.
Matky byly přijímány ke společné hospitalizaci s dítětem od 1. pooperačního dne, pokud si okolnosti nevyžádaly pozdější nástup.
Hospitalizační záznamy o průběhu léčby a chirurgické operační protokoly byly hodnoceny retrospektivně.
Pooperační sledování bylo zaměřeno na délku pooperační umělé plicní ventilace (UPV), nutnost podávat kyslík, délku pobytu na jednotce intenzivní péče (JIP), nástup enterální výživy včetně kojení, chirurgický průběh hojení rány, přidružené interní diagnózy a celkovou délku hospitalizace dítěte.
K výpočtu byly použity tyto statistické metody: u kategoriálních parametrů M-L chi square test a Fisherův test, u spojitých parametrů Mann-Whitney test a dále v některých případech i test Kruskal-Wallis ANOVA.
VÝSLEDKY
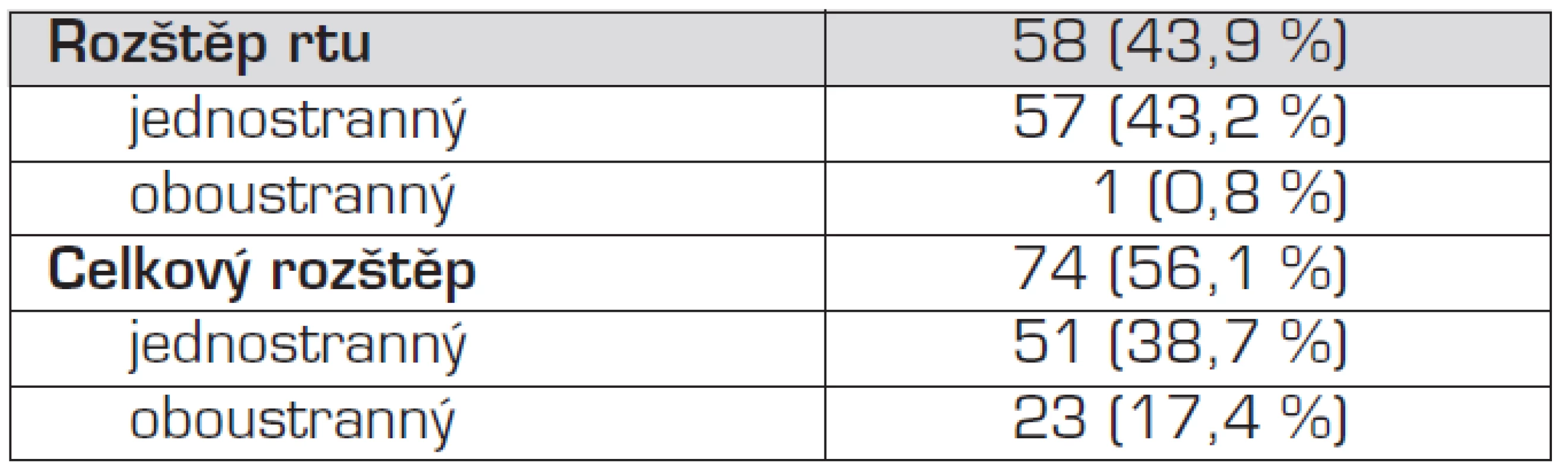
Celkem bylo hodnoceno 132 záznamů pacientů. Tito pacienti podstoupili operaci v novorozeneckém období – tedy do 28. dne života. Do skupiny byli zařazeni novorozenci operovaní pro rozštěp rtu při typickém rozštěpu rtu, rozštěpu rtu a čelisti nebo celkovém rozštěpu (rtu, čelisti a patra) všech intenzit jedno - nebo oboustranných. Do skupiny naopak nebyli zařazeni pacienti, u kterých byl diagnostikován rozštěp v rámci syndromu. Podle stáří v době operace byli roztříděni do 2 podskupin – děti operované v prvním týdnu života a děti operované v druhém až čtvrtém týdnu života. Počet pacientů a zastoupení jednotlivých typů rozštěpu ukazují tabulky 1 a 2.
Table 1. Počet pacientů v jednotlivých letech a zastoupení pohlaví u pacientů operovaných v neonatálním období. 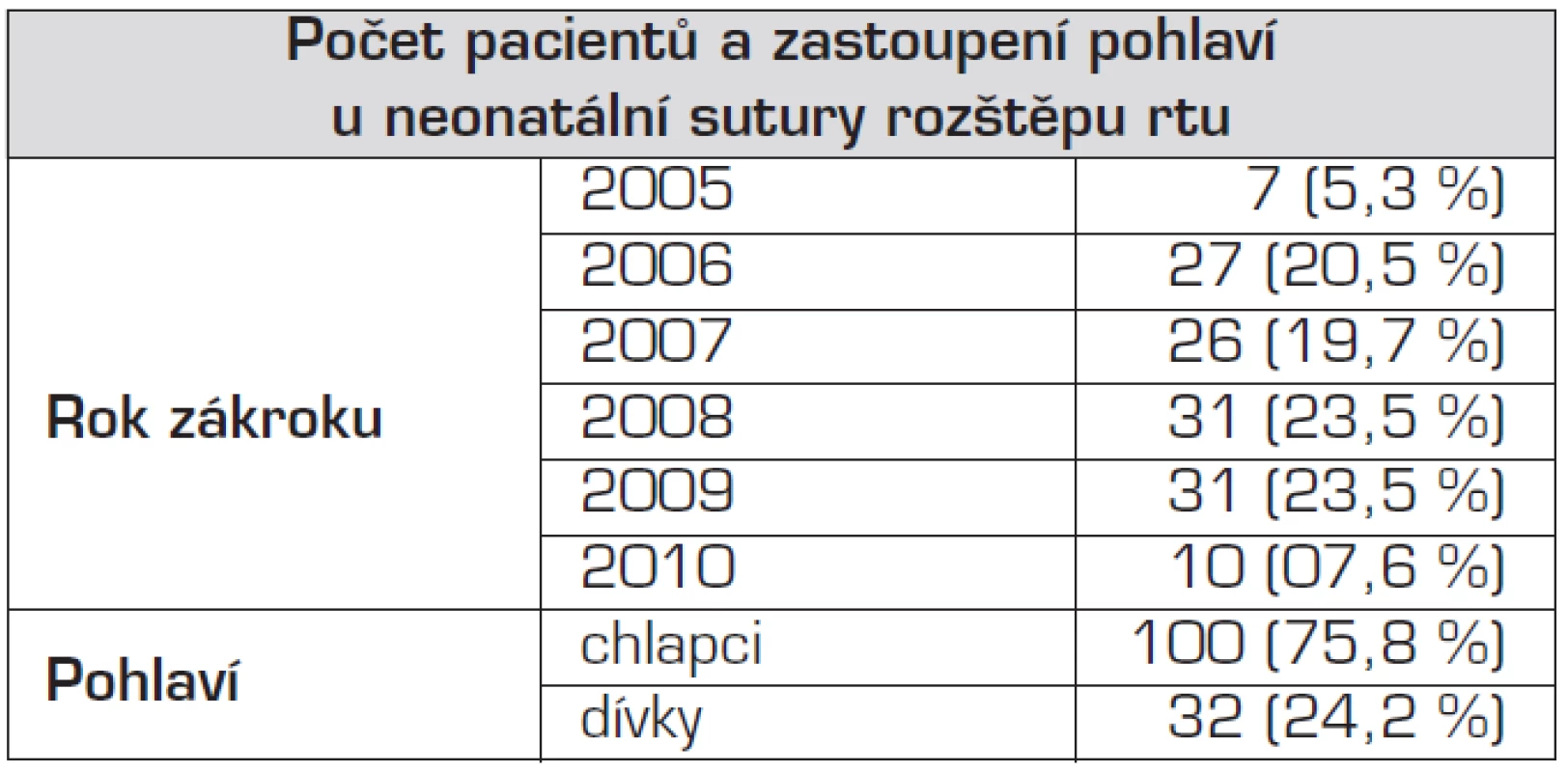
Image 1. Pacient s celkovým jednostranným rozštěpem před operací v 1. týdnu života. Fig. 1. Patient with a total unilateral cleft palate before the surgery in the first week of life. 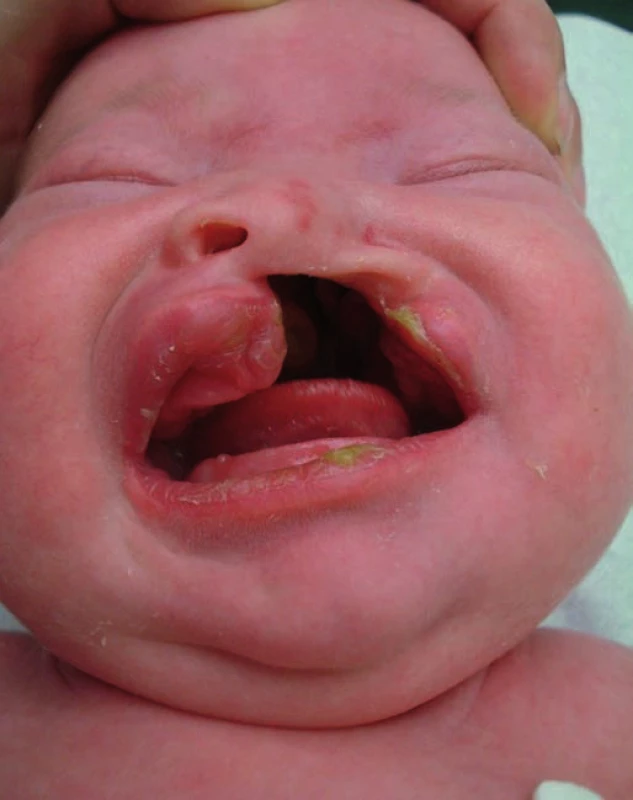
Image 2. Pacient tři roky po operaci. Fig. 2. Patient three years after the surgery. 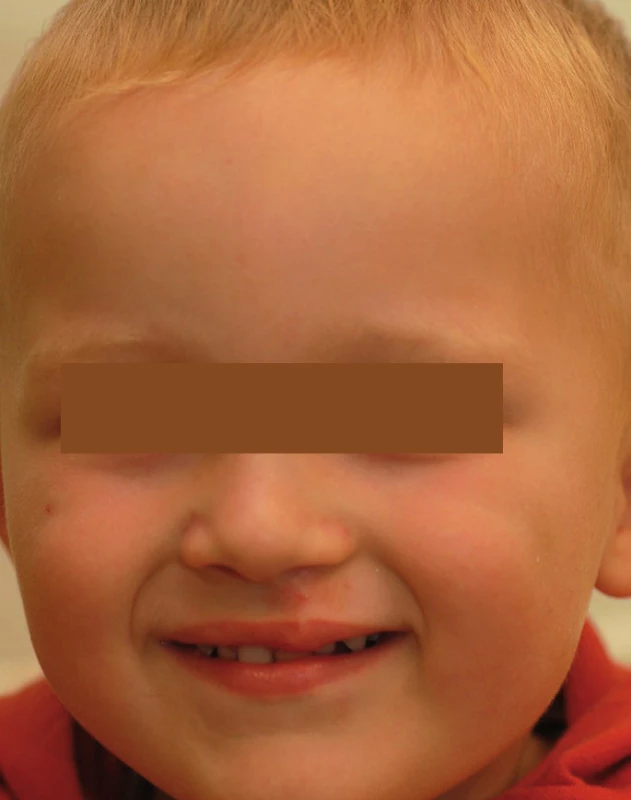
První rok po zavedení neonatálních rekonstrukcí byli operováni pouze pacienti narození ve FN Brno, u kterých byla provedena pozitivní prenatální diagnostika výskytu celkového rozštěpu. Od roku 2006 počet operovaných dětí narostl odesíláním z dalších porodnicko-gynekologických zařízení z celé Moravy a některých oblastí Čech. Prenatální diagnostika ve sledovaných letech 2006–2010 byla pozitivní u více jak 50 % pacientů, u zbývajících dětí nebyl rozštěp prenatálně diagnostikován a domluva o operaci probíhala s rodiči po porodu. Pro neúplnost údajů nebylo provedeno v tomto parametru statistické vyhodnocení. Další parametry již byly statisticky vyhodnoceny takto:
Gestace
Těhotenství průměrně trvalo 38,8 týdne (min-max 31,0–42,0) s mediánem 39,0 týdne. V prvním týdnu života bylo operováno 24 dětí (18,3 %) narozených v méně než 37. týdnu těhotenství.
Porodní hmotnost
Průměrná hmotnost novorozence při porodu byla 3203,6 g s mediánem 3200,0 g. Nejmenší novorozenec vážil 1700,0 g a nejtěžší 5170,0 g. Dětí s porodní hmotností pod 2500 g bylo v souboru 16 (12,2 %).
Následující text bude věnován timingu operace rozštěpu rtu a ukazatelům pooperační péče – délce umělé plicní ventilace (UPV) po operaci, délce podávání kyslíku, délce pobytu pacienta na JIP, celkové délce hospitalizace, zahájení enterální výživy po operaci a délce zavedení nazogastrické sondy, dále pak počtu chirurgických komplikací a přidružených interních diagnóz.
Timing operace
Do jednoho týdne od porodu bylo operováno 62,9 % novorozenců, do dvou týdnů 30,3 %, třetí až čtvrtý týden, tj. v druhé polovině neonatálního období, bylo operováno 6,8 % dětí. Vzhledem k malému počtu pacientů operovaných v 3.–4. týdnu života byla tato skupina pro další hodnocení spojena se skupinou pacientů operovaných v 2. týdnu. Hodnoty parametru v čase, tj. stáří pacienta v den operace, během jednotlivých let 2005–2010 klesaly, resp. posléze stagnovaly. Zatímco v roce 2005 byl průměrný věk operovaných dětí 13,4 dne (medián 12), v roce 2009 se věk snížil na 5,1 dne (medián 4,0). Všechny děti žijí a nevyskytla se žádná významná anesteziologická komplikace.
Pooperační péče
U výše uvedených parametrů (doba UPV po operaci apod.) došlo během sledovaných let ke statisticky významným změnám. Hodnoty všech parametrů se během let snižovaly (tab. 3). Současně délka UPV, podávání kyslíku, pobytu na JIP a délka celkové hospitalizace byly kratší u operací provedených dříve po porodu (tab. 4, grafy 1–4).
Table 3. Změna sledovaných parametrů pooperační péče v čase. 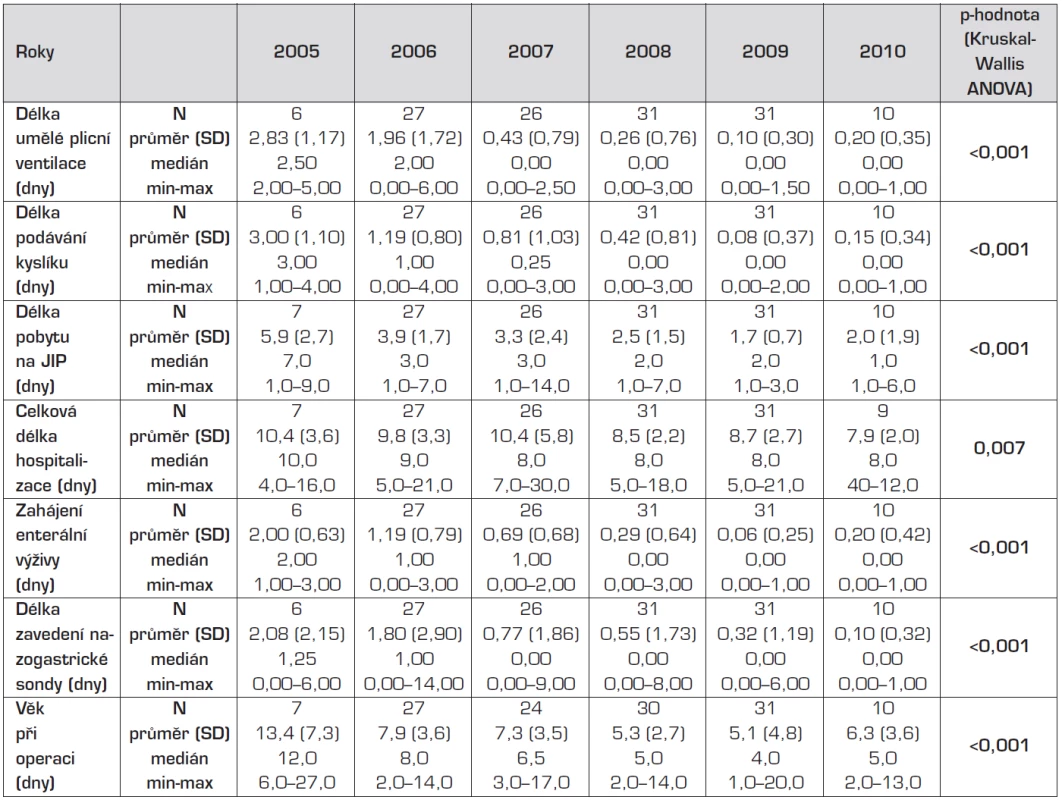
U všech parametrů došlo během sledovaných let ke statisticky významným změnám. Hodnoty všech parametrů se během let snižují. Table 4. Pooperační průběh u pacientů operovaných v 1. týdnu života a ve 2.–4. týdnu života. 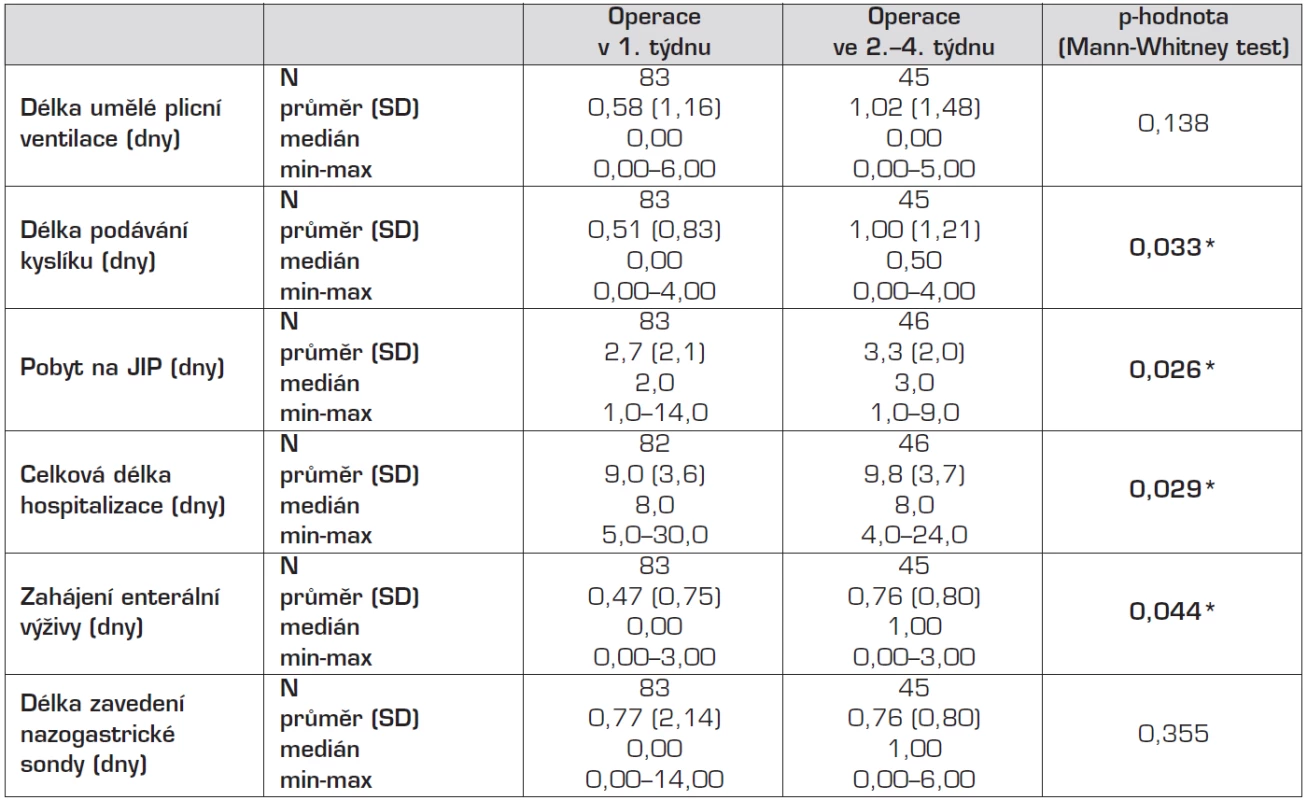
*Délka podávání kyslíku, pobytu na JIP, celkové doby hospitalizace i zahájení enterální výživy byla statisticky významně kratší u operace provedené dříve po porodu. Graph 1. Délka pobytu na JIP u pacientů operovaných v 1. týdnu života a ve 2.–4. týdnu života. 
Graph 2. Délka pobytu operovaných pacientů na JIP v průběhu sledovaných let. 
Graph 3. Délka umělé plicní ventilace po operaci rozštěpu rtu v průběhu sledovaných let. 
Graph 4. Zahájení enterální výživy po operaci rozštěpu rtu. 
Výživa
Výživě novorozenců a kojenců s rozštěpem rtu nebo celkovým rozštěpem je věnováno mnoho studií [9, 10]. V prezentované studii se v průběhu sledovaných let statisticky významně snížila doba potřebná k realimentaci novorozenců ústy z původních 2 dnů na 4 hodiny od operace. Současně bylo zahájení enterální výživy kratší u operace provedené dříve po porodu, tj. v prvním týdnu života. Sondování bylo nutné pouze u dětí s nejtěžší formou vady s širokým rozštěpem patra a hypoplazií tkání, přičemž u těchto dětí je poporodní adaptace na příjem stravy dlouhodobá i bez operace. Naopak dětí odcházejících domů plně nebo částečně kojených z prsu bylo 28 (21,2 %). Kromě dvou případů se jednalo o děti bez rozštěpu patra.
Hojení rány
U většiny pacientů (97,7 %) se nevyskytly žádné komplikace s hojením rtu a nosu. Sutury kožní i slizniční se hojily per primam a stehy na kůži byly odstraňovány v průměru 7. pooperační den. Chirurgické komplikace – parciální dehiscence červeně, resp. kůže rtu jedné strany při celkovém oboustranném rozštěpu – nastaly ve třech případech (2,3 %), a to v roce 2007 u dětí s nízkou porodní hmotností a hypoplazií tkání. U všech těchto dětí se jednalo o asymetrickou formu rozštěpu s výraznou rotační deviací premaxily. Současně u matek bylo v anamnéze dosledováno užívání nikotinu během těhotenství. Ve dvou případech byla provedena resutura v krátkodobé anestezii, jedna dehiscence se zhojila konzervativně.
Průběh adaptace a interní problémy
U žádného případu nebylo pediatry zaznamenáno zpomalení fyziologického vývoje novorozence. Problémy interního charakteru byly srovnatelné s fyziologickými dětmi. Zcela bez potíží bylo 111 dětí (84,1 %), přidružené potíže jako soor, respirační obtíže, anémii, dacryocystitis, konjunctivitis a další mělo 21 dětí (15,9 %). Hyperbilirubinémie byla přítomna u 21 dětí (15,9 %) a neovlivnila timing operace, hojení ani pooperační průběh.
Celková doba hospitalizace
Celková doba hospitalizace byla 9,3 dne s mediánem 8,0. Nejkratší doba byla 4 dny, nejdelší 0 dnů. Významně delší doba pobytu v nemocnici byla u dětí operovaných později po porodu. Také u dětí s nižší porodní hmotností byla hospitalizace statisticky významně delší. V současné době je tendence hospitalizaci dětí po neonatální sutuře rozštěpu rtu co nejvíce zkrátit.
DISKUSE
Přestože jsou novorozenecké operace rozštěpu rtu prováděny již několik desítek let, nejsou bezvýhradně přijímány všemi odborníky. Odpůrci provádění operací ihned po porodu argumentují rizikovější celkovou anestezií, horšími estetickými výsledky, dražším způsobem léčby apod.
Zároveň ale existují pracoviště, kde je neonatální sutura rtu úspěšně prováděna, a ve světové literatuře se stále častěji objevují studie vyvracející významně negativní vliv neonatální operace na dítě [11–15]. To vše je důvodem pro to, aby tato metoda nebyla zatracována. Naopak předkládanou studií si autoři kladou za cíl potvrdit, že operace v neonatálním období jsou ve všech případech orofaciálního rozštěpu pro dítě i jeho rodiče přínosem.
Nezbytnou podmínkou pro bezpečné provádění neonatálních operací je sofistikovaně vybavené pracoviště a erudovaný zdravotnický personál, tj. dětský anesteziolog, neonatolog, speciálně školený nelékařský zdravotnický tým a v neposlední řadě operatér – plastický chirurg s dlouhodobou zkušeností v léčbě rozštěpů.
Zásadní roli v timingu operace hraje rozhodnutí rodičů jako zákonných zástupců dítěte. Ti byli vždy podrobně seznámeni s dostupnými variantami chirurgické léčby včetně operace po 3. měsíci věku dítěte [16]. To, jakou metodu zvolili, rodiče potvrdili písemně.
První rok po zavedení neonatálních rekonstrukcí byli operováni pouze pacienti narození ve FN Brno, u kterých byla provedena pozitivní prenatální diagnostika výskytu celkového rozštěpu a jejichž rodiče zvolili tuto metodu léčby. Od roku 2006 počet operovaných dětí narostl odesíláním z dalších porodnicko-gynekologických zařízení z celé Moravy a některých oblastí Čech. (Pro spádovou oblast Čechy začala být prováděna neonatální operace rozštěpu rtu posléze také v Praze [17].)
Byli přijímáni pacienti se všemi typy rozštěpů včetně lehčích vad, kde si rodiče operaci přáli. Neonatology nebyla kladena významná překážka v indikacích k časné operaci u dětí s prematuritou, nízkou porodní hmotností nebo s přidruženou vadou.
Mortalita ve sledované skupině byla 0 % a nevyskytla se žádná významná anesteziologická komplikace. Pro dětské anesteziology, kteří jsou vyškoleni k uspávání dětí s jinými chirurgickými diagnózami, je uspávání dětí s orofaciálním rozštěpem další profesní specializací. V začátcích používání metody neonatální sutury rtu byly děti s těžkou formou rozštěpu rtu, čelisti a patra ponechány na umělé plicní ventilaci (UPV) několik hodin až dnů. Postupně se doba pooperační UPV a tím i délka pobytu v inkubátoru na JIP výrazně zkrátila. Díky tomu se významně zmenšil objem finančních prostředků potřebných na celkovou léčbu. Snížení celkové doby hospitalizace u operace rtu provedené krátce po porodu potvrdilo správnost hypotézy, že novorozenec je na velké změny fyziologicky vybaven a množství antistresových mediátorů z těla matky mu umožní lepší adaptaci během operace i v pooperačním období.
V průběhu sledovaných let se statisticky významně snížila doba potřebná k realimentaci novorozenců ústy z původních 2 dnů na 4 hodiny od operace. Snížení parametru souvisí s nabytými zkušenostmi a edukací zdravotnického týmu. Současně bylo zjištěno dřívější zahájení enterální výživy u dětí operovaných krátce po porodu, tj. v prvním týdnu života. Sondování probíhalo pouze u dětí s nejtěžší formou vady s hypoplazií skeletálních částí obličeje. U těchto dětí je poporodní adaptace na příjem stravy dlouhodobá i bez provedené operace. Naopak dětí, které byly po operaci přikládány k prsu a odcházely domů plně nebo částečně kojené, byla téměř čtvrtina. Jednalo se o děti bez rozštěpu patra, ve dvou případech však děti dokázaly vytvořit podtlak i s částečným rozštěpem patra. Většina dětí byla živena odstříkaným mateřským mlékem podávaným savičkou klasického typu, jen v některých případech šlo o speciální typ. Dřívější a úspěšnější alimentaci u neonatální sutury rtu považujeme za významný faktor svědčící o výhodnosti brzké operace v novorozeneckém věku. Nezanedbatelný je také pozitivní psychosociální vliv rané operace, kdy rodiče lépe přijímají postižení svého dítěte (což se zároveň pozitivně promítá do vývoje dítěte).
Děti byly propouštěny do domácí péče nejčastěji po odstranění kožních stehů ze rtu a po zaučení matky v péči o novorozence. Procvičování správného používání kruhového ústního svalu umožňuje dítěti lepší nácvik sání, podle foniatrů dochází i k rychlejšímu nástupu vývoje řeči.
ZÁVĚR
Základním pilířem léčby orofaciálního rozštěpu je chirurgický zákrok. Dobře provedená operace usnadní postiženému jedinci jeho další vývoj a po doléčení ostatními odborníky mu umožní vést zdravý a plnohodnotný život.
Optimální doba pro neonatální rekonstrukci rtu a nosu pro rozštěpovou vadu je 2 dny po porodu, resp. první týden života. Novorozenec má vysokou fyziologickou adaptabilitu, přetrvává zbylé fetální hojení rány a mnoho antistresových mediátorů z těla matky. Podmínkou pro operaci je vysoce specializované pracoviště s erudovaným týmem a špičkovým vybavením. Díky zkušenostem sehraného týmu je možné minimalizovat dobu umělé plicní ventilace po operaci, délku pobytu na JIP i délku celkové hospitalizace a urychlit nástup enterální výživy dítěte včetně kojení. Časná neonatální operace má vždy pozitivní psychosociální vliv na rodinu, a tím pozitivní zpětnou vazbou i na dítě.
Poděkování:
Autorky článku děkují za statistické vyhodnocení dat Mgr. Daně Králové.
Došlo: 29. 3. 2011
Přijato: 6. 8. 2011
Prim. MUDr. Jitka Vokurková, Ph.D.
FN Brno
Jihlavská 20
625 00 Brno – Bohunice
e-mail:
vokurkovajitka@gmail.com
Sources
1. Lewin ML. Management of cleft lip and palate in the United States and Canada. Plast Reconstr Surg 1964; 33 : 383–394.
2. Desai SN. Cleft lip repair in newborn babies. Ann R Coll Surg Engl 1990; 72 : 101–103.
3. Mcheik J, Levard G, Vergnes P, et al. Early repair for infants with cleft lip. Retrospective study of 263 cleft lip repairs. Ann Chir Plast Esthet 2002; 47 : 204–209.
4. Freedlander E, Webster MH, Lewis RB, et al. Neonatal cleft lip repair in Ayrshire: a contribution to the debate. Br J Plast Surg 1990; 43 : 197–202.
5. Mcheik JN, Sfalli P, Bondonny JM, et al. Early repair for infants with cleft lip and nose. Int J Pediatr Otorhinolaryngol 2006; 70 : 1785–1790.
6. Mcheik J, Levard G. Neonatal cleft lip repair: psychological impact on mothers. Arch Pediatr 2006; 13 : 346–351.
7. Slade P, Emerson D, Freedlander E. A longitudinal comparison of the psychological impact on mothers of neonatal and 3 month repair of cleft lip. Br J Plast Surg 1999; 52 : 1–5.
8. Parameters for Evaluation and Treatment of Patients with Cleft Lip/Palate or Other Craniofacial Anomalies. American Cleft Palate-Craniofacial Association. 1993, rev. 2009. In: http://www.acpa-cpf.org/teamcare/.
9. Clarren SK, Anderson B,Wolf LS. Feeding infants born with cleft lip, cleft palate, or cleft lip and palate. Cleft Palate J 1987; 24 : 244–249.
10. Weatherley-White RC, Kuehn D, Mirrett P, et al. Early repair and breast-feeding for infants with cleft lip. Plast Reconstr Surg 1987; 79 : 879–887.
11. Harris PA, Oliver NK, Slater P, et al. Safety of neonatal cleft lip repair. J Plast Surg Hand Surg 2010; 44 : 231–236.
12. Galinier P, Salazard B, Deberail A, et al. Neonatal repair of cleft lip: a decision-making protokol. J Pediatr Surg 2008; 43 : 662–667.
13. Boon L, Manicourt D, Marbaix E, et al. A comparative analysis of healing of surgical cleft lip corrected in utero and neonates. Plast Reconstr Surg 1992; 89 : 11–20.
14. Valentová-Strenáciková S., Malina R, Selecká P, et al. Changes in alveolar cleft width in children below one year of age with complete unilateral cleft palate and lip. Rozhl Chir 2011; 90 : 250–253.
15. Mcheik JN, Levard G. Growth in infants in the first two years of life after neonatal repair for unilateral cleft lip and palate. Int J Pediatr Otorhinolaryngol 2010; 74 : 465–468.
16. Dvořák Z, Veselý J, Konvičková E, et al. Standardy multidisciplinární péče o dítě s rozštěpem obličeje. Čes-slov Pediat 2009; 64 : 236–241.
17. Borský J, Tvrdek M, Kozák J, et al. Our first experience with primary lip repair in newborns with cleft lip and palate. Acta Chir Plast 2007; 49 : 83–87.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2011 Issue 6-
All articles in this issue
- Vývoj neonatální péče a zhodnocení zkušeností prvních pěti let operací rozštěpu rtu v neonatálním období
- Změny elektrické kožní vodivosti v důsledku bolestivého stimulu u novorozenců různých gestačních kategorií a srovnání se změnami vybraných fyziologických parametrů
- Nekrotizujúca enterokolitída donosených novorodencov – kazuistika a prehľad literatúry
- Používání léků mimo schválené indikace v pediatrii
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Nekrotizujúca enterokolitída donosených novorodencov – kazuistika a prehľad literatúry
- Používání léků mimo schválené indikace v pediatrii
- Změny elektrické kožní vodivosti v důsledku bolestivého stimulu u novorozenců různých gestačních kategorií a srovnání se změnami vybraných fyziologických parametrů
- Vývoj neonatální péče a zhodnocení zkušeností prvních pěti let operací rozštěpu rtu v neonatálním období
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career