-
Medical journals
- Career
Folikulární mucinóza. Popis případu
Authors: M. Niesnerová 1; M. Vysloužilová 2
Authors‘ workplace: SPEA Olomouc, s. r. o., zástupce ředitele – náměstek pro LPP MUDr. Petr Němeček 1; Dermatovenerologické oddělení, Vojenská nemocnice Olomouc, primářka MUDr. Kateřina Teplá 2
Published in: Čes-slov Derm, 95, 2020, No. 2, p. 70-74
Category: Case Reports
Overview
Autoři popisují případ 33letého muže s mnohočetnými projevy histologicky prokázané folikulární mucinózy. Léčba lokálními kortikoidy vedla pouze k mírnému zlepšení projevů. Celkové vyšetření neprokázalo ani po 14 měsících sledování známky lymfoproliferace. Práce poskytuje přehled současných poznatků o tomto onemocnění.
Klíčová slova:
folikulární mucinóza – mucinózy – mycosis fungoides
ÚVOD
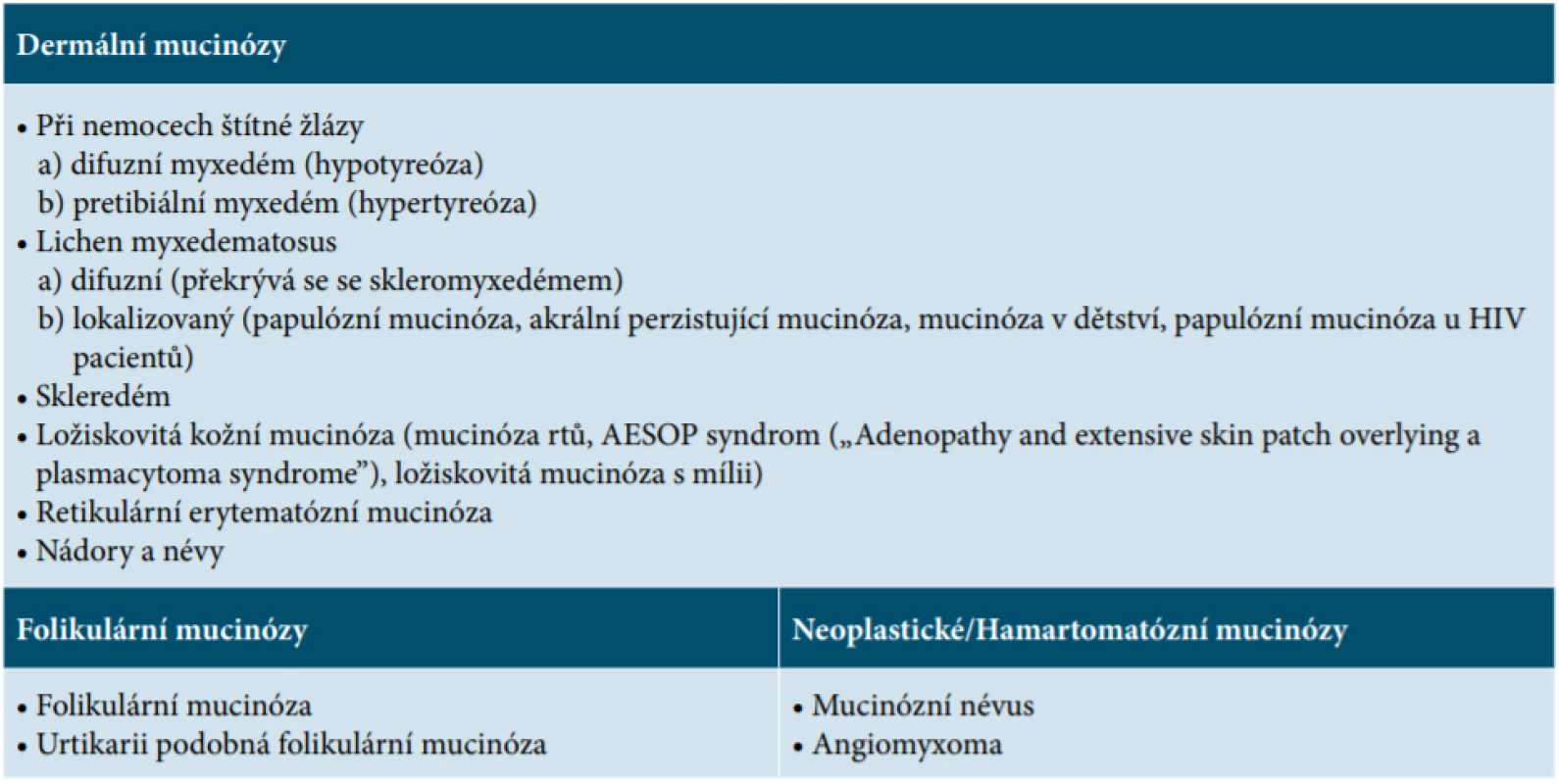
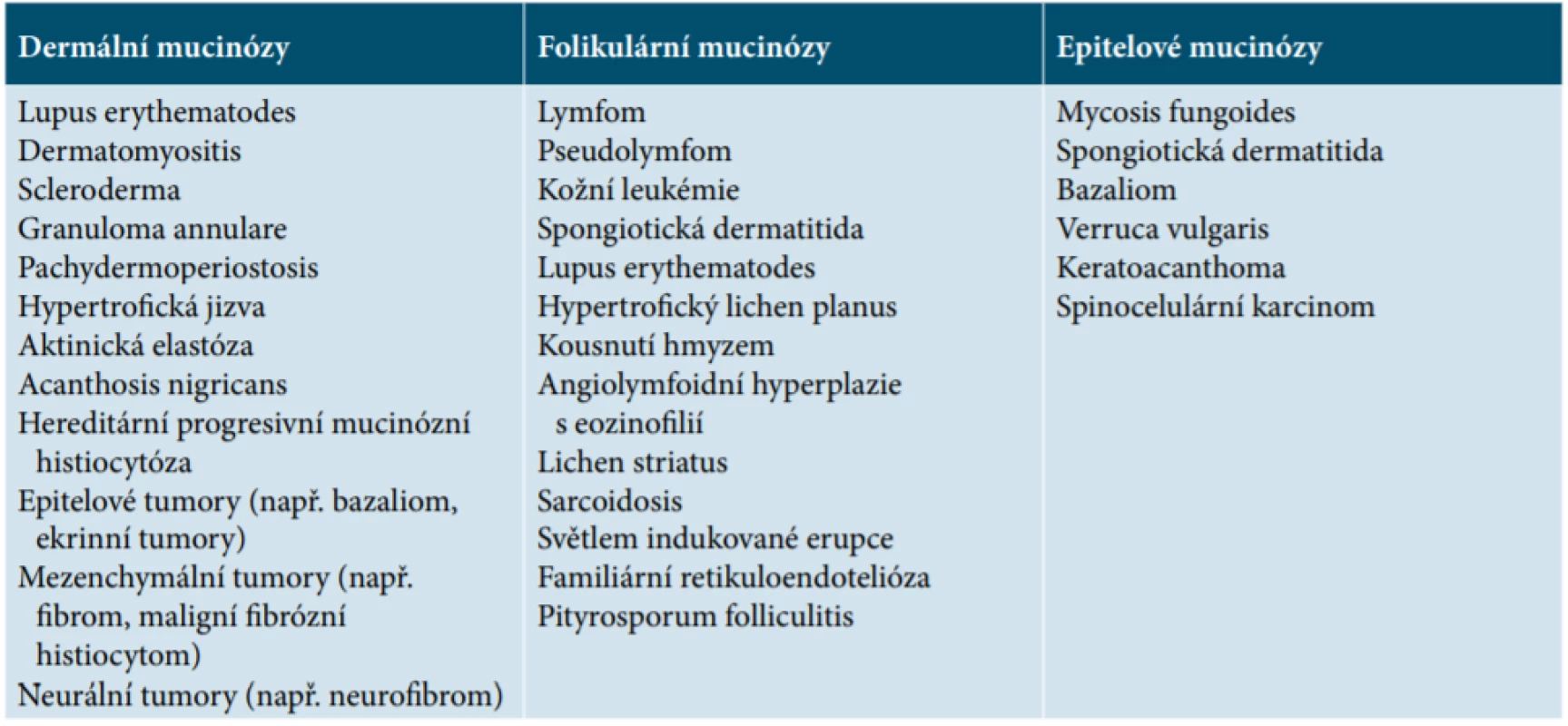
Kožní mucinózy přestavují heterogenní skupinu onemocnění, která je charakterizována hromaděním mukopolysacharidů (glykosaminoglykanů) v kůži [3, 16]. Mucin je bazofilní jemně granulovaný a vláknitý materiál [19]. Je to rosolovitá, amorfní směs kyselých glykosaminoglykanů, které s polysacharidy tvoří složitý polysacharidový komplex [3]. Glykosaminoglykany, mohou být více (kyselé glykosaminoglykany – např. kyselina hyaluronová, chondroitin-6-sulfát, heparin, dermatansulfát) či méně (neutrální glykosaminoglykany – např. kyselina sialová) sulfurované [3, 16]. Mucin je normální součástí mnoha lidských orgánů [13]. Je produkován v kůži za fyziologických podmínek v malém množství, patologicky pak u celé řady chorob, kromě mucinóz je prokazován také u řady zánětlivých dermatóz [13, 17, 18]. Může se hromadit v pojivové tkáni dermis (dermální mucinózy), v epidermis a z ní odvozených tumorů (epiteliální mucinózy) nebo v pilosebaceózních folikulech (folikulární mucinóza) [19]. Dermální mucin je produkován fibroblasty, dobře váže vodu a odděluje od sebe vazivové snopce koria [3, 16]. Je složený z kyselých glykosaminoglykanů. Epitelový mucin je složený z glykosaminoglykanů kyselých a neutrálních. Nachází se ve vlasových folikulech, potních žlázách a ve žlázových tumorech [16]. Příčina abnormální produkce mucinu dermálními fibroblasty není známá. Důležitou roli ve stimulaci fibroblastů, které vedou k syntéze glykosaminoglykanů hrají různé látky (např. imunoglobuliny, cytokiny – tumor nekrotizující faktor, interleukin-1 aj.). Depozita mucinu se dají histologicky prokázat speciálním barvením, např. alciánovou modří (kyselé glykosaminoglykany), toluidinovou modří, koloidním železem nebo metodou PAS (neutrální glykosaminoglykany) [3, 13, 16, 18]. Mucinózy rozdělujeme na kožní mucinózy primární a sekundární [3, 5, 13] (tab. 1, tab. 2). U primárních mucinóz je hlavním histologických znakem změn nález mucinu a tomu odpovídající charakteristický klinický obraz. Tyto kožní mucinózy jsou způsobeny zánětlivě-degenerativními nebo nádorově-hamartogenními procesy [3, 13]. U sekundárních mucinóz je nález mucinu náhodným a doprovodným znakem jiných dominantních změn. Za nejdůležitější asociované nálezy se považují paraproteinémie (skleromyxedém), diabetes mellitus (skleredém) a nemoci štítné žlázy (pretibiální myxedém, difuzní myxedém).
POPIS PŘÍPADU
Autoři popisují případ 33letého muže, který byl vyšetřen pro asi dva měsíce trvající projevy na těle. Datum vzniku prvních projevů neudával. Původně byl pacient léčen v místě bydliště zevními externy, po odhojení projevů však došlo k recidivě. Názvy zevních extern a délku léčby si pacient nepamatoval. Pacient se s ničím trvale neléčil, neužíval žádné léky, rodinná anamnéza byla negativní. Subjektivně byly projevy bez potíží. Při vstupním vyšetření byla patrná lichenifikovaná růžovočervenohnědá, mírně infiltrovaná a mírně se šupící numulární ložiska různé velikosti s maximem na zádech v oblasti lopatek, ale také na pažích, ramenou a mírně na hrudníku (obr. 1, obr. 2). Léčba antimykotiky a kortikosteroidními externy byla bez efektu a vznikla nová ložiska na těle i ve vousaté části obličeje. Byla odebrána probatorní excize. Histologické vyšetření ukázalo vlasové folikuly s hyperkeratoticko-parakeratotickým čepem, výraznou dezintegraci epiteliální stěny s depozity mucinu (alciánová modř), perifolikulárně nevelký infiltrát lymfocytů s malými monomorfními jádry s mírnou imigrací do stěny folikulu, interfolikulární epidermis s hyperkeratózou, parakeratózou, akantózou, papilomatózou a spongiózou, horní korium s perivaskulárně malými infiltráty malých monomorfních lymfocytů bez epidermotropismu (obr. 3).
Image 1. Mucinosis follicularis 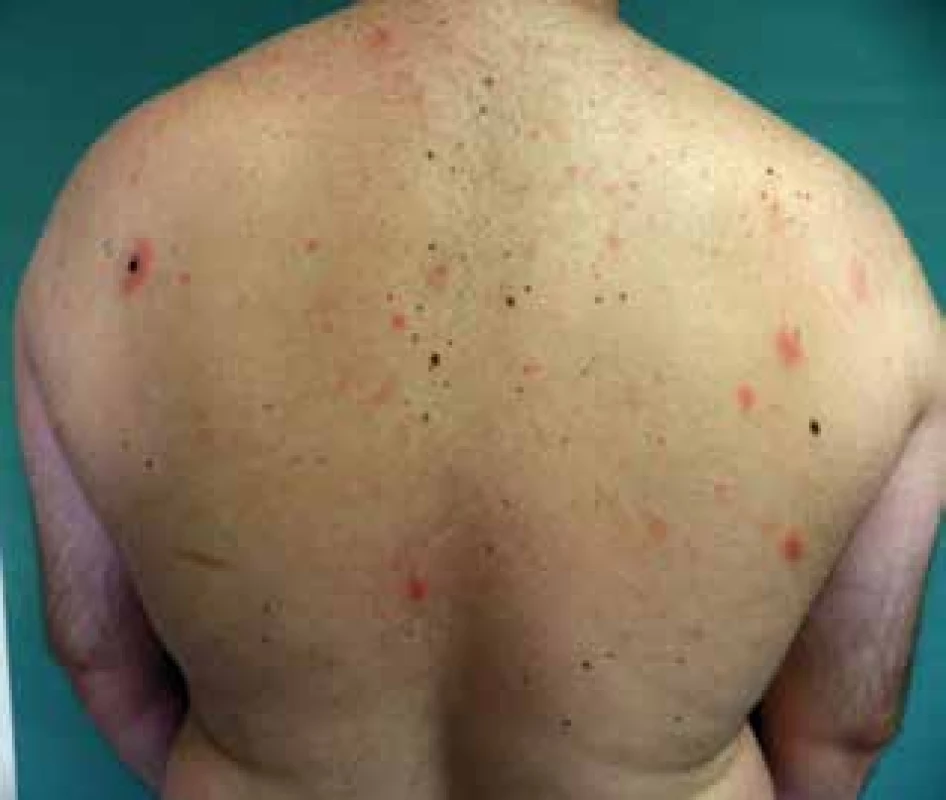
Image 2. Detail ložiska mucinosis follicularis 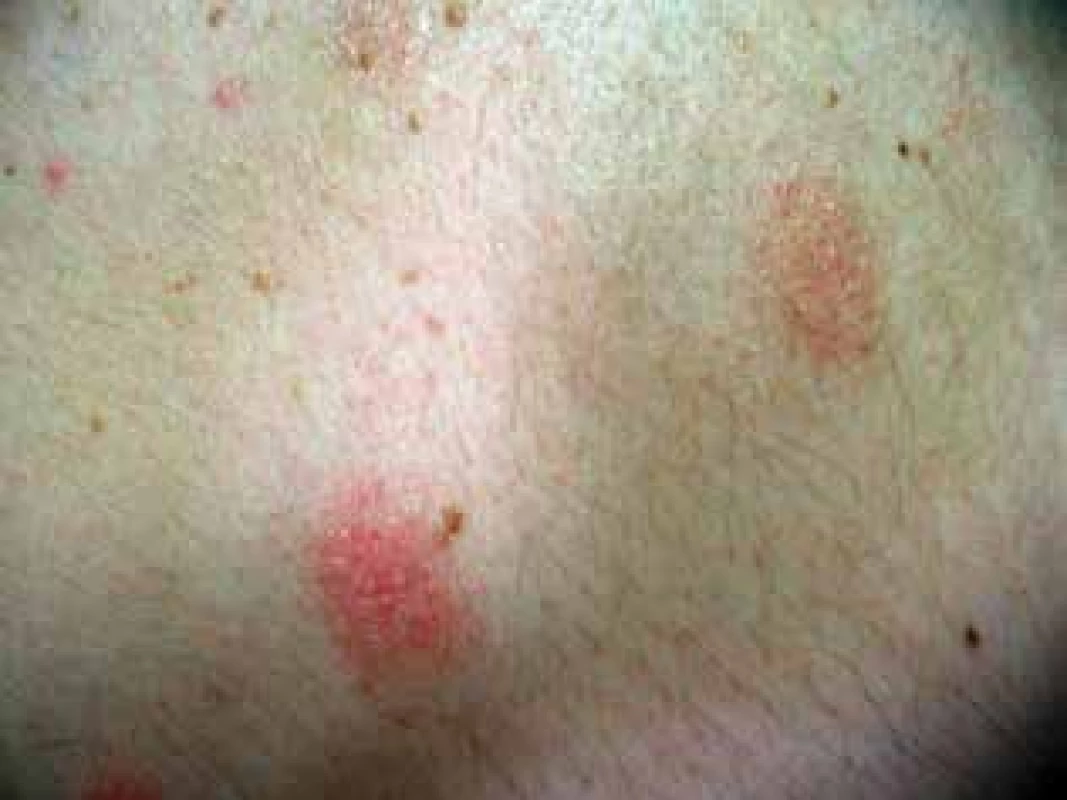
Image 3. Pozitivita mucinu (modře) ve folikulu (alciánová modř) 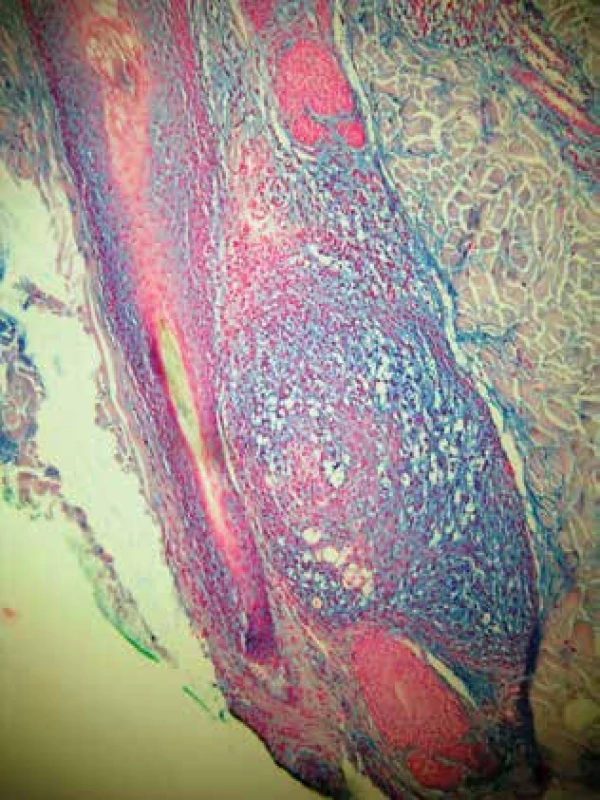
Závěr: folikulární mucinóza benigní subakutní formy, kdy přesvědčivé známky folikulotropní mycosis fungoides nejsou přítomny. Bylo doplněno podrobné laboratorní vyšetření. Kompletní biochemické vyšetření krve, C-reaktivní protein, hormony štítné žlázy, onkologické markery (CA 19-9, CEA, PSA, beta-2-mikroglobulin, alfa-1-fetoprotein) a antiborreliové protilátky byly negativní.
V krevním obraze byl nález leukocytózy 15,2∧9/l (4-9 ∧9/l) – pacient udával dlouhodobé nachlazení, jinak byl krevní obraz bez patologie. Z patologických nálezů byly zvýšené hodnoty IgE 426,3 kIU/l (35–200 kIU/l). Dále byl doplněn RTG snímek srdce a plic, který byl bez patologického nálezu, a sonografické vyšetření břicha, které prokázalo cholecystolithiázu a steatózu jater. Pacient byl o diagnóze řádně poučen a byly doporučeny pravidelné ambulantní kontroly. Pacient zevně nadále aplikoval kortikosteroidní externa a emoliencia, která byla bez většího efektu. Po jedenácti měsících došlo k tvorbě nových ložisek na čele, krku, trupu, horních a místy i dolních končetinách. Po dalších třech měsících, kdy pacient nadále aplikoval stávající zevní léčbu došlo k mírnému zlepšení stavu, k lehkému problednutí ložisek a ke zmírnění deskvamace. Nová ložiska se již netvořila. Kontrolní laboratorní odběry byly bez patologie, sonografické vyšetření břicha bylo beze změn. Pacient je nadále dispenzarizován v kožní ambulanci.
DISKUSE
Folikulární mucinóza je vzácná kožní mucinóza, která byla poprvé popsána v roce 1957 Pinkusem u 6 případů lokalizované alopecie jako alopecie způsobená folikulární degenerací s akumulací mucinu kolem pilosebaceózních žláz a byla pojmenována alopecia mucinosa [1, 9, 12, 14]. V roce 1959 byla přejmenována na folikulární mucinózu (FM), protože se ukázalo, že alopecie nemusí být vždy přítomna [1, 12]. Jedná se o zánětlivé onemocnění charakterizované klinicky více či méně infiltrovanými ložisky se šupením a ztrátou vlasů či ochlupení a histologicky akumulací mucinu v epitelu vlasových folikulů a mazových žláz [9, 14, 16]. FM je doprovázena perifolikuárním a perivaskulárním zánětlivým buněčným infiltrátem lymfocytů, histiocytů a eozinofilů. Patogeneze do značné míry zůstává neznámá. Jde o tkáňovou reakci systému [19]. Předpokládá se, že dochází k buněčným změnám v postižených strukturách, které vedou k následné produkci mucinu. Roli pravděpodobně hraje i buněčně zprostředkovaná imunitní reakce v postiženém folikulu (kdy nacházíme velké množství T lymfocytů, makrofágů a Langerhansových buněk) [1]. Klinicky se většinou jedná o růžové, relativně ostře ohraničené, lehce vyvýšené folikulárně vázané papuly a ložiska se zejícími folikulárními ústími, někdy s hyperkeratotickými čepy či šupinou, z kterých lze někdy vytlačit hlenovitý materiál [2, 13, 14, 16]. V ochlupeném místě dochází ke ztrátě vlasů (alopecie) [16]. Tato málo zánětlivá forma je poměrně klinicky charakteristická. Ložiska mohou být solitární nebo mnohočetná. Subjektivně může být někdy přítomen pruritus [2]. Nejčastější lokalizací projevů je kštice, obličej, šíje a ramena, často se ale také nacházejí na trupu a horních končetinách [13, 16]. Klinické projevy nemusí být ale typické, jsou popsány formy akneiformní, nodulární, erytrodermické, dále projevy mohou připomínat kopřivku, chronický ekzém, alopecia areata či jizvící alopecii [8, 12, 14]. Definitivní diagnóza vychází z histologického nálezu [16]. Materiál se barví alciánovou modří nebo železem [19]. Rozlišujeme dvě základní formy [1, 12]:
- formu primární (idiopatická, benigní), která může mít akutní a chronický průběh;
- formu sekundární (symptomatická, maligní) [1, 8, 12, 13, 14].
Primární forma s akutním průběhem se vyskytuje obvykle u dětí a mladších dospělých, většinou jsou přítomny solitární nebo nečetná ložiska a má sklon ke spontánní remisi v době od 2 měsíců do 2 let [1, 13]. Při hojení dochází k obnovení růstu vlasů, nedochází k atrofii [2]. Tato forma je nejčastější [13]. Primární forma s chronickým průběhem se vyskytuje u starších dospělých, bývá přítomno více diseminovaných lézí často s polymorfním vzhledem, průběh bývá protrahovanější i několik let a jsou častější recidivy [1, 14].
Sekundární forma se vyskytuje ve vyšším věku a bývá asociována s jinými benigními (ekzém, kousnutí hmyzem, lichen planus, lupus erythematodes, alopecia areata, sarkoidóza, lichen striatus) či maligními procesy (zejména mycosis fungoides, ale také Hodgkinův lymfom, Sézaryho syndrom, B-buněčný kožní lymfom, T-buněčný lymfom, anaplastický velkobuněčný lymfom, metastatický renální karcinom z jasných buněk) [1, 4, 8, 12].
Klasifikace obou forem je obtížná pro časté překrývání klinických, histopatologických, imunohistochemických i molekulárně biologických znaků [12]. Neexistují jednoznačná kritéria, která by spolehlivě předpověděla progresi onemocnění [1, 11]. Při solitárních lézích se předpokládá benigní průběh, ale nemusí tomu tak být vždy [1]. Zkušenost ukazuje, že podle věků pacientů, lokality lézí, trvání či rozšíření projevů nemůžeme spolehlivě rozlišit, zda se jedná o primární či sekundární formu, proto prognózu stanovujeme s opatrností [12, 16]. Doporučuje se dlouhodobé sledování pacientů v délce minimálně 5 let, eventuálně je nutné s časovým odstupem opakovat biopsie [1, 2, 12]. Asi u 15–30 % pacientů s FM se rozvine mycosis fungoides, některé publikace udávájí až 50 %, kdy se jedná o zvláštní variantu a subtyp – folikulotropní mycosis fungoides a představuje asi 10 % všech případů mycosis fungoides [3, 8, 10, 12, 15]. Vznik mycosis fungoides může předcházet, vyskytnout se současně či vzniknout roky po diagnóze FM [12, 14]. Pokud dojde k rozvoji mycosis fungoides, vyskytne se většinou do 5 let, ale jsou popsány i případy, kdy došlo ke vzniku až po 15 letech [12]. Mycosis fungoides spojená s FM mívá agresivnější průběh a horší prognózu než klasické formy [4]. Také má odlišný klinický vzhled. Pravidelně bývá totální alopecie a jsou popisována infiltrovaná ložiska v oblasti obočí se ztrátou ochlupení. Kožní tumory vznikají de novo nebo v místech předchozích ložisek [15]. Přežití 5 let je 80% [10, 15]. Neexistuje standardní postup léčby, přestože se běžně používá několik způsobů léčby [7, 12]. U primárních forem můžeme pacienty jen sledovat, často dochází během 2–24 měsíců ke spontánní remisi [1, 12]. Používají se topické, intralezionální i systémové kortikosteroidy, perorální isotretinoin, dapson, indometacin, minocyklin, cyklofosfamid, metotrexát, topický bexaroten, interferon alfa, antimalarika, PUVA terapie, UVA záření či RTG záření [1, 4, 7, 9, 12, 20]. Žádný lék nemá jednotný výsledek a zhodnocení je obtížné i vzhledem k možné spontánní regresi. U léčby sekundárních forem se jedná zejména o terapii základní choroby [12]. U dětí, i když je FM asociována s mycosis fungoides, se předpokládá benigní neagresivní průběh, neměla by být srovnávána s folikulotropní mycosis fungoides, a proto by u této věkové skupiny měl být volen méně agresivní terapeutický přístup [1, 6]. V případech, u nichž existují v této věkové kategorii pochybnosti, je rozumné pacienta pečlivě sledovat [6].
ZÁVĚR
Folikulární mucinóza je onemocnění, při kterém dochází k hromadění hlenovitých substancí. Klinické projevy jsou často necharakteristické, definitivní diagnóza proto vychází z histologického nálezu a klinicko-patologické korelace. Nutná je dlouhodobá dispenzarizace pacientů, protože vždy musíme počítat s možným rizikem vzniku maligního lymfomu.
Poděkování
Autoři článku tímto děkují panu doc. MUDr. Lumíru Pockovi, CSc., za poskytnutí histologické dokumentace včetně popisu a fotografií.
Čestné prohlášení
Autoři v souvislosti s tématem práce v posledních 12 měsících nespolupracovali s žádnou farmaceutickou firmou.
Do redakce došlo dne 7. 2. 2020
Adresa pro korespondenci:
MUDr. Marie Niesnerová
SPEA Olomouc, s.r.o.
Nám. Národních hrdinů 2
771 11 Olomouc
e-mail: MarjenkaN@seznam.cz
Sources
1. AKINSANYA, A. O., TSCHEN, J. A. Follicular mucinosis: A Case Report. Cureus, 2019, 24, 11(5), p. e4746.
2. BRAUN-FALCO, O. Braun-Falco’s Dermatology. 3rd ed. Springer Medizin Verlag Heidelberg, 2009, p. 1270–1271.
3. CETKOVSKÁ, P., PIZINGER, K., ŠTORK, J. Kožní změny u interních onemocnění. 1. vyd. Praha: Grada Publishing, 2010, p. 80, 83, 167–168.
4. CLARK-LOESER, L., LATKOWSKI, J. Follicular mucinosis associated with mycosis fungoides. Dermatology Online Journal, 2004, 10(3), p. 22.
5. DRLÍK, L., POCK, L., PAŤAVOVÁ, V. Retikulární erythematózní mucinóza. Dermatologie pro praxi, 2011, 5(3), p. 150.
6. GIBSON, L. E., DAVIS, D. M. Follicular mucinosis in childhood. Journal of the American Academy of Dermatology, 2013, 69(6), p. 1054–1055.
7. HEYL, J., MEHREGAN, D., KADO, J., CAMPBELL, M. A case of idiopathic follicular mucinosis treated with bexarotene gel. International Journal of Dermatology, 2014, 53, p. 838–841.
8. ISHIDA, M., IWAI, M., YOSHIDA, K., KAGOTANI, A., OKABE, H. Adult T-cell leukemia/lymphoma accompanying follicular mucinosis: a case report with review of the literature. Internat. J Clin. Exp Pathol, 2013, 6(12), p. 3014–3018.
9. KIM, K. R., LEE, J. Y., KIM, M. K., YOUN, T. Y. Successful treatment of Recalcitrant Primary Follicular Mucinosis with Indomethacin and Low-dose Intralesional Interferon Alpha. Ann Dermatol., 2009, 21(3), p. 285–287.
10. LANGEROVÁ, E. Mycosis fungoides a klinické varianty Mycosis fungoides. Dermatologie pro praxi, 2016, 10(2), p. 93.
11. PARKER, S. R. S., MURAD, E. Follicular mucinosis: Clinical, histologic and molecular remission with minocycline. J Am Acad Derm, 2010, 62(1), p. 139–141.
12. PASSOS, P. C., ZUCHI, M. F., FABRE, A. B., MARTINS, L. E. Follicular mucinosis. An Bras Dermatol., 2014, 89(2), p. 337–339.
13. POCK, L. Kožní mucinózy. Čes-slov derm, 2006, 81(6), p. 313–325.
14. POCK, L., BRZOŇOVÁ, I., JABLONSKÁ, D., ČÍŽKOVSKÁ, I. Mucinosis follicularis. Čes-slov derm, 2002, 77(1), p. 31–34.
15. SZAKOS, H., PIZINGER, K. Mycosis fungoides – folikulotropní varianta. Čes-slov derm, 2010, 85(1), p. 29–31.
16. ŠTORK, J. et al. Dermatovenerologie. 1. vyd. Praha: Galén, 2008, p. 269–270.
17. ŠTORK, J., VOSMÍK, F. Klinický případ: Erytémy trupu. Čes-slov derm, Repetitorium, 1997, 72(5), p. 205–206.
18. ŠTORK, J., VOSMÍK, F. Retikulární erytematózní mucinóza – ložiskový typ (popis případu). Čes-slov derm, 1992, 67(1-2), p. 73–75.
19. WEEDON, D. Skin Pathology. 2nd ed. Churchill Livingstone, 2004, p. 406, 414.
20. WOLFF, K. et al. Fitzpatrick’s Dermatology in General Medicine. 7th ed. The McGraw-Hill Companies, 2008, p. 772, 1390.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2020 Issue 2
Most read in this issue- Darierova choroba: současný pohled. Část I.
- Mnohočetné kožní noduly. Stručný přehled
- Folikulární mucinóza. Popis případu
- Pleomorfní leiomyosarkom. Popis případu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career