-
Medical journals
- Career
Klinický případ: Perianální eroze – stručný přehled
Authors: O. Kodet 1,2,3; L. Lacina 1,2,3; I. Krajsová 1; J. Štork 1
Authors‘ workplace: Dermatovenerologická klinika 1. LF UK a VFN, Praha přednosta prof. MUDr. Jiří Štork, CSc. 1; Anatomický ústav 1. LF UK, Praha přednosta prof. MUDr. Karel Smetana, DrSc. 2; BIOCEV – Biotechnologické a biomedicínské centrum Akademie věd a Univerzity Karlovy ve Vestci u Prahyvedoucí laboratoře prof. MUDr. Karel Smetana, DrSc. 3
Published in: Čes-slov Derm, 94, 2019, No. 1, p. 30-33
Category:
Overview
Autoři popisují případ 72leté pacientky s 1 rok trvajícími perianálními erozemi, histologické vyšetření prokázalo sekundární formu extramamární Pagetovy choroby. V diskusi je popsána základní etiologie, patogeneze a diagnostika onemocnění. Základ terapie je radikální chirurgická léčba, ale může se uplatnit radioterapie nebo lokální terapie např. imiquimodem. Prognóza onemocnění je v zásadě dobrá, ale odvíjí se od míry postižení.
Klíčová slova:
sekundární morbus Paget – extramamární – diagnóza
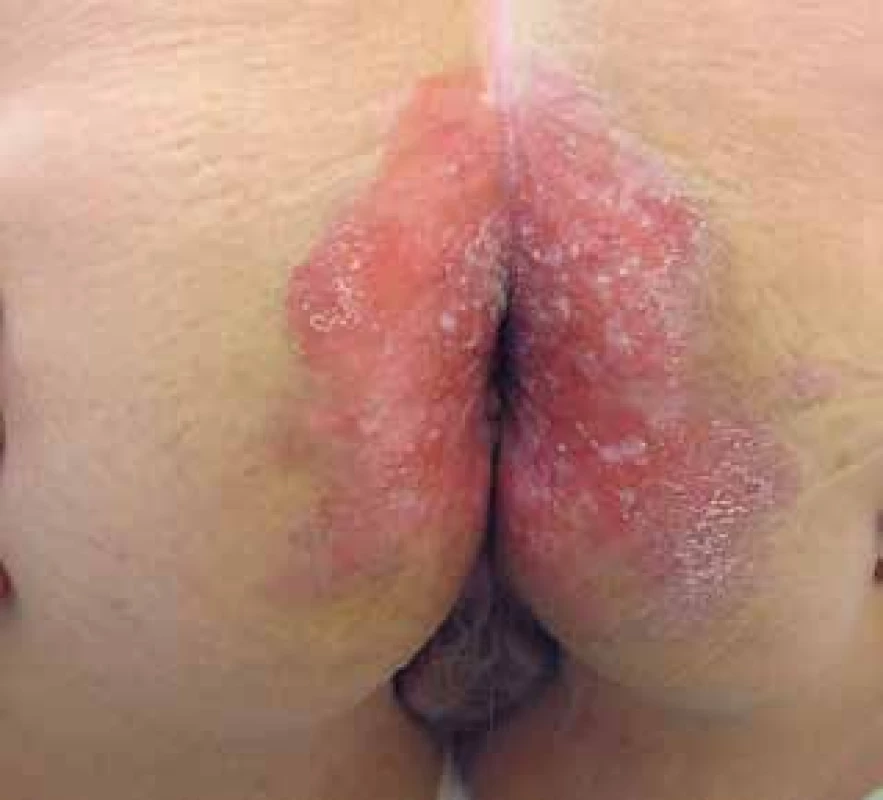
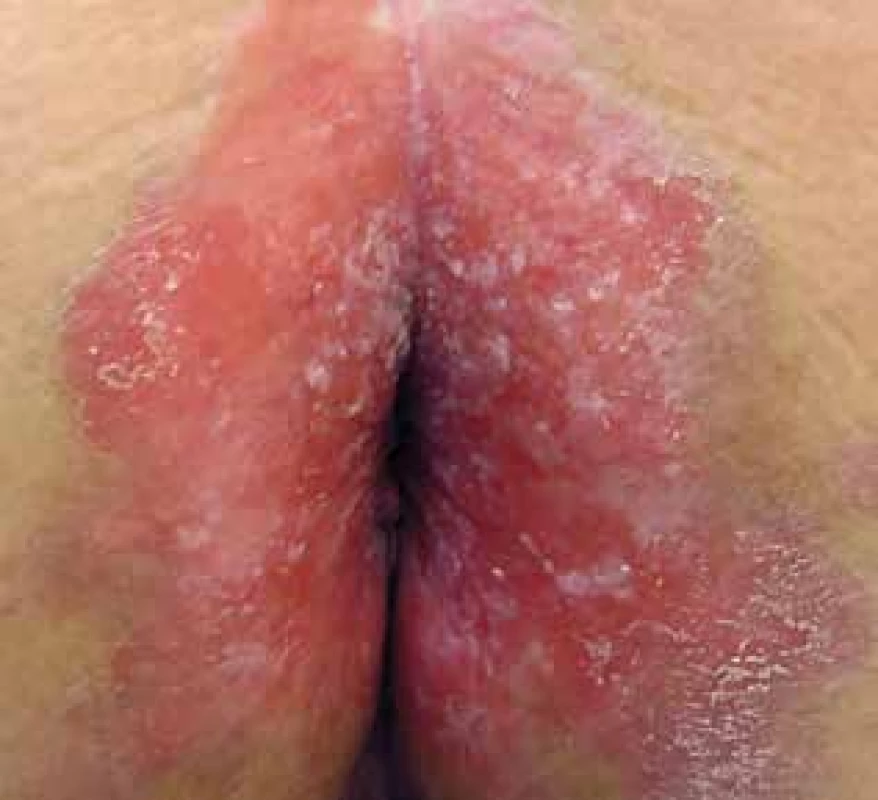
K vyšetření se dostavila 72letá pacientka pro rok trvající perianální eroze. V rodinné anamnéze neudávala kožní onemocnění, otec zemřel na karcinom tlustého střeva v 68 letech. Sama pacientka se dlouhodobě s ničím neléčila, neužívala žádné léky. Obtíže začaly před rokem, kdy se objevily erytematózní až erodované plochy v širším okolí konečníku, které se zpočátku spontánně hojily, ale postupně se stávaly trvalými i přes dlouhodobou aplikaci lokálních kortikosteroidů. V poslední době pozorovala i bodovité krvácení z ložiska. Při vyšetření byla patrna symetrická erodovaná plocha bez infiltrace zasahující od konečníku až na mediální stranu hýždí (obr. 1 a 2). Byla provedena biopsie z okraje ložiska (obr. 3 a 4).
HISTOPATOLOGIE
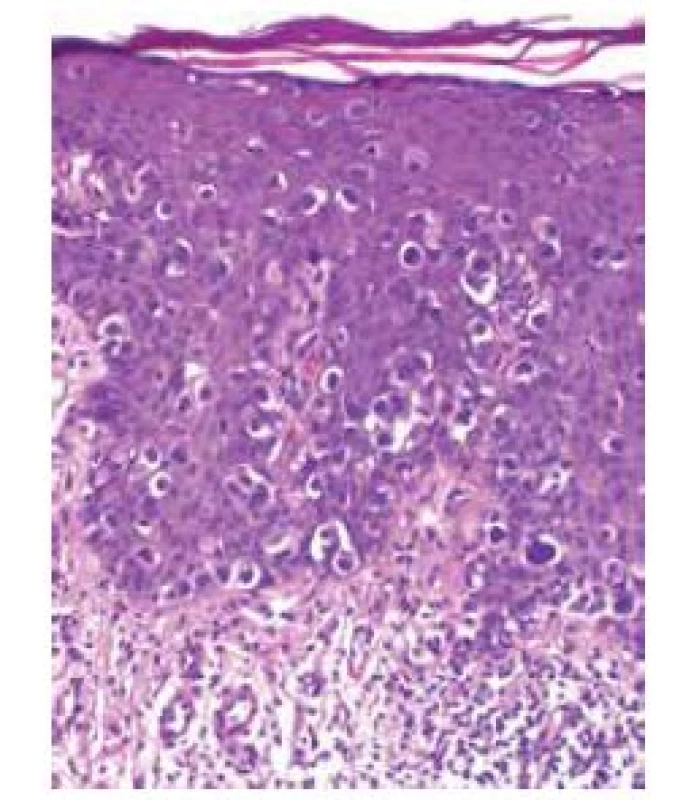
Epidermis je nepravidelně akantotická s úseky parakeratózy v rohové vrstvě, vykazuje přítomnost středně velkých až velkých atypických místy vícejaderných epiteloidních buněk s objemnou světlou cytoplazmou, místy se přibarvující metodou PAS, které prostupují jednotlivě i ve shlucích celou šíři epidermis. Místy jsou patrny i četné mitózy. V horním koriu je patrné prosáknutí, perivaskulárními mononukleárními infiltráty s účastí eozinofilů. Imunohistochemické vyšetření prokázalo pozitivitu keratinu 7 a keratinu 20 v nádorových buňkách.
Závěr
Extramamární morbus Paget.
PRŮBĚH
Imunohistochemické vyšetření s průkazem pozitivity keratinu 7 a keratinu 20 poukázalo na možnou souvislost s karcinomem anorekta či tlustého střeva. Vzhledem k výsledku histologického vyšetření a lokalizaci projevů v krajině konečníku bylo pacientce doporučeno kolonoskopické vyšetření. Na kontrolní vyšetření na naše pracoviště se již nedostavila.
DISKUSE A STRUČNÝ PŘEHLED
Extramamární morbus Paget
Pagetova choroba (morbus Paget) představuje relativně vzácnou formu epidermotropního karcinomu vycházejícího z vývodů apokrinních žláz. Klasickou formu Pagetovy choroby, typicky lokalizovanou na prsní bradavce, popsal již v roce 1874 sir James Paget [13]. Obdobný nález lokalizovaný mimo prsní dvorec, na zevním genitálu muže, popsal poté Radcliffe Crocker v roce 1889 [1]. Takto byly vymezeny doposud plně akceptované dvě základní varianty onemocnění, a to forma mamární a extramamární, které spojuje obdobný histologický nález, ne však již plně samotná histogeneze onemocnění [12].
Extramamární morbus Paget (EMP) je vzácné postižení, které se vyskytuje v oblastech bohatých na apokrinní potní žlázy, jako je vulva, perineální, skrotální a perianální oblast, vzácněji v oblasti pupku či axil [2, 14, 18]. Může být primární, poté vzniká jako intraepiteliální adenokarcinom vycházející z apokrinních žláz, nebo sekundární v důsledku pagetoidního šíření z invazivních či in situ neoplastických ložisek karcinomu kolorekta či urogenitální oblasti. Přesná incidence EMP je neznámá, spíše se jedná o výskyt či soubory jednotlivých případů zdokumentovaných v literatuře. Onemocnění postihuje převážně ženy (cca 4 : 1) bílé rasy v pátém až osmém deceniu. U asijské rasy je převaha mužského pohlaví. EMP představuje přibližně 6,5 % všech kožních forem Pagetovy choroby a přibližně asi jen 1 % všech nádorů anogenitální oblasti [2, 3, 11, 18].
Přesná patogeneze EMP je stále předmětem kontroverze ohledně jednotné histogeneze onemocnění. Přibližně asi čtvrtina případů vzniká z apokrinních žláz. Samotný výskyt apokrinních žláz je na kůži poměrně omezen a dlouhodobě přetrvávala představa vycházející z distribuce apokrinních žláz na embryonálním podkladě mléčné lišty. Mléčná lišta, která se zakládá již v průběhu 4. embryonálního týdne, spojuje axilární oblast s inguinální a anogenitální lokalitou, což odpovídá i nejčastějším lokalizacím EMP. V řadě případů je ale souvislost se strukturami původní mléčné lišty nejasná i vzhledem k anatomické lokalizaci. Onemocnění může vycházet i z periuretrálních, ekrinních, perianálních nebo Bartholiniho žláz vulvy, navíc některé práce poukazují i na možný vznik z rezidentních kmenových buněk epidermis a adnex [7, 8, 10, 13]. Asi v 15 % případů se jedná o sekundární formu Pagetovy choroby, která má vztah ke karcinomu močového měchýře, konečníku, děložního hrdla, prostaty nebo močové trubice, kde dochází k epidermotropnímu šíření nádoru
[7, 10, 18]. Některé práce poukazují i na vztah s výskytem tzv. Tokerových buněk, což jsou vzácné, světlé intraepidermální elementy v okolí ústí mlékovodů a vyskytují se i v oblasti vulvárních tkáních [12].Typické léze EMP jsou erytematózní, deskvamující, někdy infiltrovaná, ložiska, obvykle dobře ohraničené od okolí, dosahující velikosti několika centimetrů. V pozdějším stadiu jsou přítomny krusty, eroze až ulcerace, a projevy se šíří do okolí. Léze EMP jsou často považovány za zánětlivé nebo infekční onemocnění kůže a před diagnózou jsou často aplikovány různé topické terapie. Mnohdy dochází k opožděné diagnostice až okolo 2 let průběhu onemocnění [8, 11, 18]. Nejčastějším subjektivním projevem EMP je pruritus, pálení, bolestivost a pocit otoku postižené lokality [11]. Léze mohou být v okrajích až hypopigmentované nebo naopak i hyperpigmentované [4]. Dlouhotrvající léze mohou být změněny opakovanou traumatizací nebo i sekundární infekcí.
Vedle klinického obrazu je nutné se diagnosticky opřít o histologické vyšetření biopsie z ložiska. Histologicky jsou patrny středně velké až velké, okrouhlé buňky s objemnou světlou cytoplazmou, s atypickými pleomorfními jádry a velkými jadérky (Pagetovy buňky), které prostupují jednotlivě či ve shlucích nepravidelně akantotickou epidermis, případně adnexa a mohou prostupovat i do koria. V počátečních fázích onemocnění jsou buňky uspořádány jednotlivě nebo v malých skupinách, někdy s tvorbou až drobných žláz v bazální vrstvě epidermis. Může být postižena celá tloušťka epidermis, i když největší koncentrace nádorových buněk je v dolní části epidermis. Na rozdíl od většiny případů klasické Pagetovy choroby postihující mléčnou žlázu, Pagetovy buňky v EMP obsahují mucin, což může být potvrzeno barvením Alcianovou modří nebo metodou PAS. Imunohistochemické vyšetření se často používá k diagnostice Pagetovy nemoci a k identifikaci pravděpodobného původu neoplastického procesu. Buňky obvykle exprimují markery ekrinního i apokrinního původu včetně typických markerů epitelových buněk, především keratinů s nízkou molekulovou hmotností (CK). Dalším typickým znakem je tzv. GCDFP-15 (gross cystic disease fluid protein 15) a karcinoembryonální antigenů (CEA). S100 protein je negativní. Imunohistochemické vyšetření může poměrně dobře i odlišit primární a sekundární formu EMP. Primární (ale i mamární) Pagetova choroba je GCDFP-15 pozitivní, CK7 pozitivní (může být i negativní) a CK20 negativní. Sekundární Pagetova nemoc, která se rozšířila ze základního karcinomu je GCDFP-15 negativní, CK7 pozitivní, navíc ale i CK20 pozitivní [12].
Diferenciální diagnostika EMP zahrnuje kontaktní dermatitidu, plísňovou (kvasinkovou) infekci, seboroickou dermatitidu, psoriázu, lichen sclerosus, erozivní lichen planus, pemphigus vegetans. Z maligních onemocnění je nutné myslet na mycosis fungoides, nebo i maligní melanom (u hyperpigmentované formy). Perianální nebo vulvární EMP může být rovněž špatně diagnostikována jako leukoplakie, dlaždicobuněčný karcinom, bazocelulární karcinom, akuminátní kondylomata, nebo i kožní projevy u morbus Crohn.
U pacientů s EMP je chirurgie stále považována za zlatý standard léčby. Podle doporučení je bezpečnostní resekční vzdálenost 2 cm, ačkoli se považuje i 1centimetrový okraj jako dostatečně radikální u lézí s klinicky dobře ohraničenými okraji. Při použití Mohsova mikrografického chirurgického (MMS) výkonu s cílenou histologickou kontrolou resekčních okrajů byla zaznamenána nižší míra recidivy [9, 17]. Samotná terapie však závisí na typu EMP. U sekundární formy se odvíjí na typu a míře postižení primárním karcinomem [15].
Radioterapie může být použita pro neoperovatelné léze nebo jako adjuvantní léčba před chirurgickým výkonem, a to i v případě pooperačních recidivy [16]. Lokální aplikace cytotoxických léků (bleomycin, 5-fluorouracil) není dostatečné účinná, ale může pomoci ke zmenšení ložiska před operačním řešením [7]. Lokálně aplikovaný imunomodulátor imiquimod byl úspěšně použit v malém počtu případů EMP v počátečním stadiu onemocnění, ale i jako adjuvantní terapie před radikálních chirurgickým výkonem [5, 7]. V menší míře a s rozdílnou úspěšností se v literatuře diskutuje efekt CO2 laseru, fotodynamické terapii nebo lokálně aplikovaných retinoidů [7].
I přes časté recidivy onemocnění je prognóza relativně příznivá a pětiletého přežití dosahuje až 85 %. Snížená délka přežití je spojena se zvýšenou hladinou CEA v séru, mírou invaze nádoru, přítomností nádorových uzlů v primární lézi a přítomností metastáz [8]. Spontánní regrese byla popsána v literatuře po částečné chirurgické excizi. Metastatické postižení u EMP je spíše vzácné, ale může se šířit do regionálních lymfatických uzlin a hematogenně do vnitřních orgánů [6].
Do redakce došlo dne 17. 1. 2019
Adresa pro korespondenci:
MUDr. Ondřej Kodet, Ph.D.
U Nemocnice 499/2
128 00 Praha 2
e-mail: ondrej.kodet@vfn.cz
Sources
1. BUNKER, C. B., DOWD, P. M. Henry Radcliffe Crocker, M.D., F.R.C.P., (1845–1909), physician to the Skin Department of University College Hospital. Int J Dermatol, 1992, 31(6), p. 446–450.
2. CASTELLI, E., WOLLINA, U., ANZARONE, A. et al. Extramammary Paget Disease of the Axilla Associated With Comedo-like Apocrine Carcinoma In Situ. Am J Dermatopathol, 2002, 24(4), p. 351–357.
3. COHEN, J. M., GRANTER, S. R., WERCHNIAK, A. E. Risk stratification in extramammary Paget disease. Clin Exp Dermatol, 2015, 40(5), p. 473–478.
4. CORAS-STEPANEK, B., VON PORTATIUS, A., DYALL-SMITH, D. et al. Dermatoscopy of pigmented extramammary Paget disease simulating melanoma. J Am Acad Dermatol, 2012, 67(4), p. e144–146.
5. DOS SANTOS, J. S., BONAFE, G. A., PEREIRA, J. A. et al. Rare perianal extramammary Paget disease successfully treated using topical Imiquimod therapy. BMC Cancer, 2018, 18(1), p. 921.
6. FUJISAWA, Y., UMEBAYASHI, Y., OTSUKA, F. Metastatic extramammary Paget’s disease successfully controlled with tumour dormancy therapy using docetaxel. Br J Dermatol, 2006, 154(2), p. 375–376.
7. HARTMAN, R., CHU, J., PATEL, R. et al. Extramammary Paget disease. Dermatol Online J, 2011, 17(10), p. 4.
8. HATTA, N., YAMADA, M., HIRANO, T. et al. Extramammary Paget’s disease: treatment, prognostic factors and outcome in 76 patients. Br J Dermatol, 2008, 158(2), p. 313–318.
9. HENDI, A., BRODLAND, D. G., ZITELLI, J. A. Extramammary Paget’s disease: surgical treatment with Mohs micrographic surgery. J Am Acad Dermatol, 2004, 51(5), p. 767–773.
10. CHANDA, J. J. Extramammary Paget’s disease: prognosis and relationship to internal malignancy. J Am Acad Dermatol, 1985, 13(6), p. 1009–1014.
11. LAM, C., FUNARO, D. Extramammary Paget’s disease: Summary of current knowledge. Dermatol Clin, 2010, 28(4), p. 807–826.
12. MCDANIEL, B., CRANE, J. S. Paget Disease, Extramammary, in StatPearls. 2018: Treasure Island (FL).
13. PAGET, J. On the disease of the mammary areola preceding cancer of the mammary gland. St Bartholomews Hosp Rep, 1874, 10, p. 87–89.
14. REMOND, B., ARACTINGI, S., BLANC, F. et al. Umbilical Paget’s disease and prostatic carcinoma. Br J Dermatol, 1993, 128(4), p. 448–450.
15. SATO, S., NAKAMURA, Y., TERAMOTO, Y. et al. A novel approach for inguinal lymph node dissection without inguinal skin incision for invasive extramammary Paget disease. Dermatol Ther, 2015, 28(6), p. 351–354.
16. TOLIA, M., TSOUKALAS, N., SOFOUDIS, C. et al. Primary extramammary invasive Paget’s vulvar disease: what is the standard, what are the challenges and what is the future for radiotherapy? BMC Cancer, 2016, 16, p. 563.
17. WOLLINA, U., GOLDMAN, A., BIENECK, A. et al. Surgical Treatment for Extramammary Paget’s Disease. Curr Treat Options Oncol, 2018, 19(6), p. 27.
18. ZALESKI, M., FERRINGER, T. Extramammary Paget disease. Cutis, 2015, 95(6), p. 308, 315–316.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2019 Issue 1
Most read in this issue- Invazivní metody při léčbě žilní insuficience
- Klinický případ: Perianální eroze – stručný přehled
- Diagnostika maligního melanomu s využitím celotělového skenu
- Kerion Celsi u dítěte – možnosti diagnostiky a léčby
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career