-
Medical journals
- Career
Pretibiální myxedém
Authors: J. Čechovičová; L. Drlík
Authors‘ workplace: Dermatovenerologické oddělení, Šumperská nemocnice, a. s. přednosta prim. MUDr. Lubomír Drlík
Published in: Čes-slov Derm, 89, 2014, No. 5, p. 230-232
Category: Case interpretation
Overview
Pretibiální myxedém se vyskytuje u 1–10 % pacientů s Gravesovou chorobou. Onemocnění je řazeno mezi mucinózy. Autoři uvádějí případ 43leté ženy po oboustranné tyreoidektomii pro tyreotoxikózu s kožními projevy na extenzorových stranách bérců. Úspěšná léčba spočívala v lymfodrenážní a lokální kortikosteroidní terapii.
Klíčová slova:
pretibiální myxedém – tyreopatie – depozita mucinu – léčbaÚVOD
Lokalizovaný neboli pretibiální myxedém (synonymum tyreoidní dermopatie) je jedním z klinických příznaků Gravesovy choroby (spolu se strumou, exoftalmem, tyreoidní akropachií). Obvykle se objevuje v pozdějších stadiích tohoto onemocnění, nebo dokonce až po terapii tyreostatiky a úpravě funkce štítné žlázy. Velmi vzácný je výskyt u eutyreoidních osob [13]. Kožní projevy tyreoidní dermopatie jsou obvykle asymptomatické a mají spíše kosmetický význam. Závažnější formy jsou spojovány s elefantiázou. Pretibiální myxedém je většinou asociován se závažnou oftalmopatií (exoftalmus, pozitivní Graefeho příznak). Oftalmopatie obvykle předchází kožní nález [5]. Pretibiální myxedém patří mezi dermální mucinózy, častěji se vyskytující u žen, pro které je charakteristické nahromadění glykosaminoglykanů v kůži. Koexistence myxedému a Graves-Basedowovy choroby byla popsána Sollierem v roce 1891 [15].
POPIS PŘÍPADU
Nemocná byla 43letá žena, která v listopadu 2012 podstoupila oboustrannou tyreoidektomii pro tyreotoxikózu při Gravesově-Basedowově chorobě. Asi rok trpěla palpitacemi, návaly horkosti. Podle ultrazvukového vyšetření štítné žlázy byly rozměry pravého i levého laloku 25 x 30 x 60 mm (normální hodnota u dospělé ženy 15 x 20 x 50 mm). Rovněž došlo k rozvoji exoftalmu. Předoperačně byl podáván thiamazol v dávce 60 mg/den, laboratorní odběry před operací vykázaly hodnoty TSH 0,01 mIU/l (norma 0,2–5), fT4 5,7 pmol/l (norma 12–24), anti TPO 2627 kU/l (norma 60–120), anti TG 282 kU/l (norma do 60), TRAK (TSH – receptor antibody) 30 U/l (norma do 2). Dále osobní anamnéza zahrnovala vertebrogenní algický syndrom, hlubokou žilní trombózu pravé dolní končetiny, erysipel pravého bérce. V rodinné anamnéze udávala psoriázu u otce, vitiligo u otcovy sestry, hypotyreózu u bratra, bércové vředy u babičky. Užívala levotyroxin 200 μg/den, derivát vitaminu D3 1 μg/den, calcium carbonicum, biotin, kyselinu pantotenovou a zinek.
Pacientka byla vyšetřena pro suspektních lymfatické otoky na bércích, které trvaly asi jeden rok, byly výraznější večer, intermitentně pozorovala i zarudnutí. U pacientky nebyly klinicky zjevné známky chronické žilní nedostatečnosti.
Při vyšetření byly přítomny tuhé symetrické otoky na přední straně bérců se strangulačními rýhami od ponožek, Stemmerovo a Homansovo znamení bylo oboustranně negativní, na extenzorových stranách bérců se nacházely tuhé žlutohnědé noduly a kůže vzhledu pomerančové kůry (obr. 1). Pacientka byla obézní (body mass index 33,8 kg/m2), byl patrný exoftalmus, límečkovitá klidná jizva na přední straně krku. Interní vyšetření včetně rentgenového vyšetření srdce a plic a základních laboratorních odběrů bylo v mezích normy. Pro koexistenci tyreopatie a nálezu na bércích bylo vysloveno podezření na pretibiální myxedém. Probatorní excize z levého bérce prokázala v rozsahu celého koria mohutná depozita mucinu bez známek fibrotizace (obr. 2). K trvalé medikaci byl přidán diosmin, lokálně betamethason dipropionas v masti na noc do okluze. Elastická bandáž dolních končetin byla nakládána denně spolu s přístrojovou lymfodrenážní terapií 1krát denně. Za několik dnů došlo k podstatné regresi lokálního nálezu.
Image 1. Klinický obraz pretibiálního myxedému – tuhé žlutohnědé infiltráty na extenzorové straně bérců 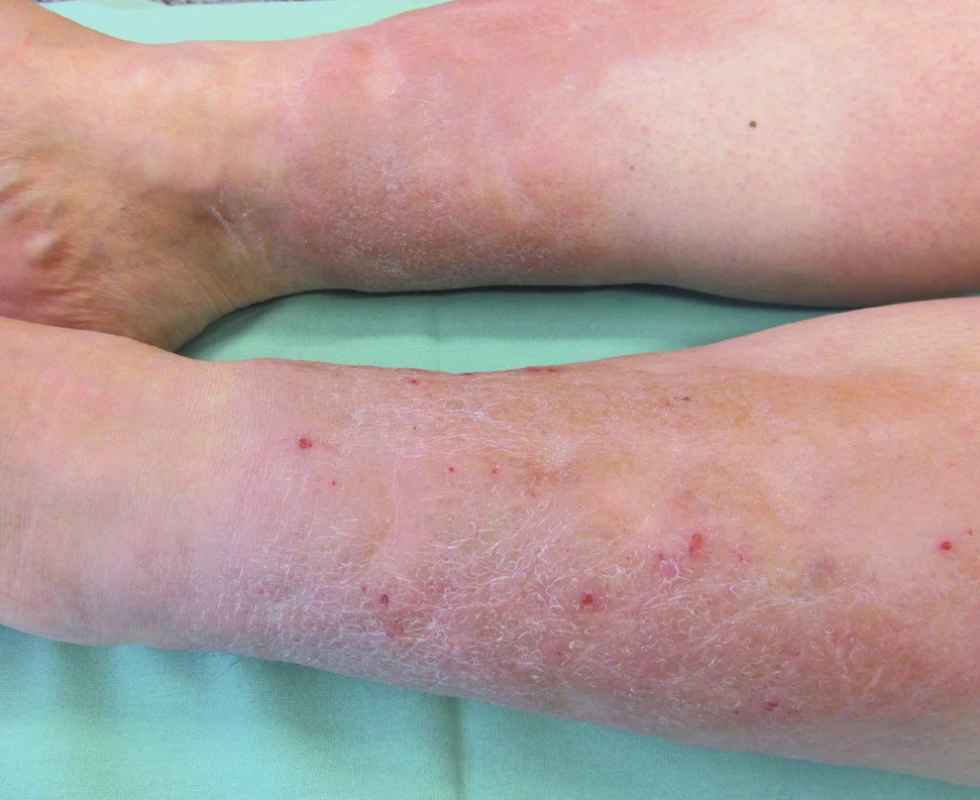
Image 2. Histologický nález pretibiálního myxedému 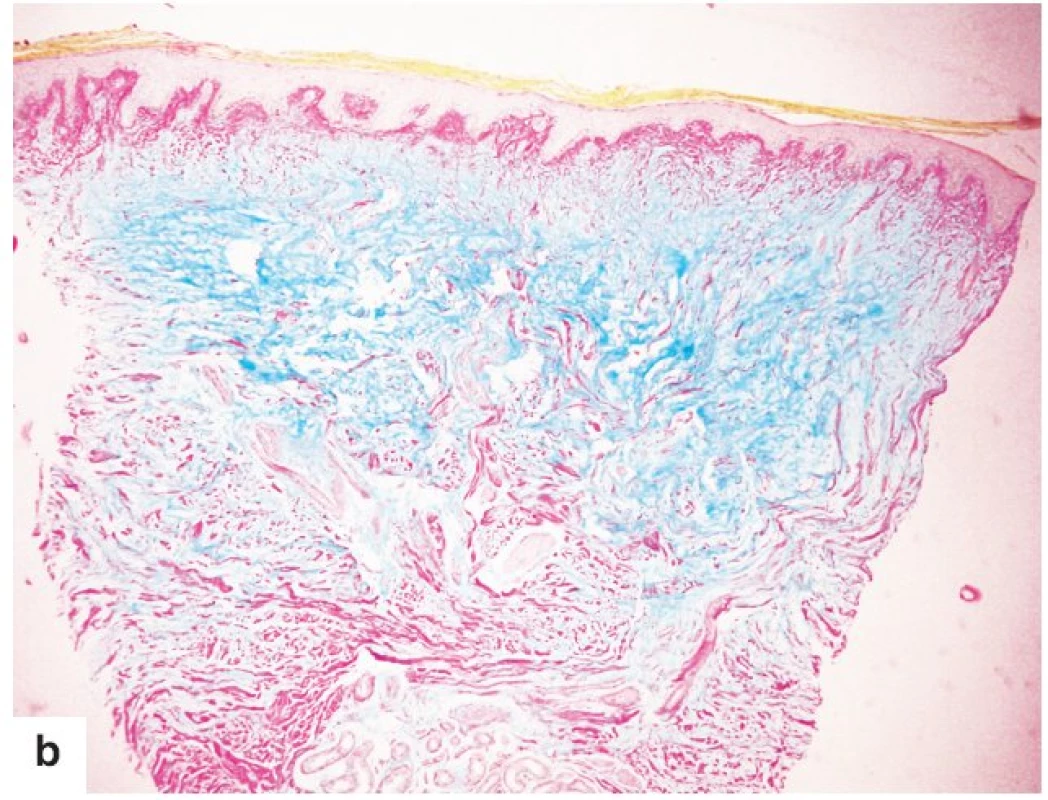
a) výrazný edém koria s projevem fenestrace mezi kolagenními snopci (HE, původní zvětšení 40krát) b) v horních dvou třetinách koria jsou intersticiální depozita mucinu (alciánová modř, původní zvětšení 40krát). DISKUSE
Pretibiální myxedém se vyskytuje u 1–10 % pacientů s Gravesovou chorobou [2]. Existuje několik klinických forem pretibiálního myxedému: nestlačitelný edém, ložisková forma, nodulární forma a nejzávažnější charakteru elefantiázy. Často nenápadný kožní nález může být lékařem přehlédnut vzhledem k dominujícímu očnímu postižení pacienta.
U pacientů s hypertyreózou, po tyreoidektomii nebo medikamentózní léčbě tyreostatiky dochází nejprve ke vzniku pretibiálních edémů na podkladě místního zmnožení hydrofilních glykosaminoglykanů, které vytváří noduly načervenalé či v barvě kůže, někdy žlutohnědé a voskové s výraznou kresbou folikulárních ústí, které dávají povrchu kůže v rozsahu změn typický vzhled pomerančové kůry [14]. V místě kožního postižení může být i hypertrichóza, popsána byla rovněž lokalizovaná hyperhidróza. Pretibiální lokalizace je nejčastější, nejspíše v souvislosti s častými mikrotraumaty v této lokalizaci, depozita mucinu se mohou vyskytovat i na pažích, krku, předloktích, na palcích nohou, v místech po popáleninách nebo chirurgických jizvách. Atypické lokality jsou spojovány s Koebnerovým fenoménem [4, 12]. Objevuje se rovněž v terénu chronické stasis dermatitis. Nejzávažnější klinická varianta je označována jako elephantiasis nostras verrucosa s nánosem hyperkeratóz, která vzniká u méně než 1 % případů, např. po terapii radiojódem [6]. Tyreoidální akropachie je hypertrofická osteoartropatie představující vzácný příznak hypertyreózy projevující se otokem měkkých tkání rukou a nohou, periostálním zbytněním rukou, nohou a dlouhých kostí se vznikem paličkovitých prstů někdy v kombinaci s nálezem exoftalmu a myxedému [3]. Všichni pacienti s lokalizovaným myxedémem mají v séru vysokou koncentraci protilátek proti TSH receptoru, udávající závažnost autoimunitního postižení.
Ve stimulaci fibroblastů a zvýšené tvorbě glykosaminoglykanů se uplatňují mechanismy buněčné i humorální imunity. Aktivace fibroblastů probíhá stimulací TSH receptorů na jejich povrchu protilátkami proti TSH receptoru nebo zánětlivým procesem. Dermis je infiltrována lymfocyty – více lymfocyty typu T, tyto aktivované T lymfocyty (např. následkem traumatu) uvolňují cytokiny (včetně IL-1α a TGF-ß), a stimulují tak syntézu glykosaminoglykanů. Další možný způsob aktivace fibroblastů je přes insulin-like growth factor-I receptor (IGF-IR). Sekundárně vzniká obstrukce lymfatické mikrocirkulace, která tak může celou imunitní reakci potencovat [5]. Histologické vyšetření popisuje depozita mucinu v dermis (barvení alciánovou modří), hojné fibroblasty, pouze v menší míře aktivní kolagenovou síť z krátkých a dlouhých vláken [1]. Pretibiální myxedém je třeba odlišit od „lymfedematózní mucinózy při chronické obezitě“ vyskytující se na bércích obézních osob [8, 11]. Dále diferenciální diagnostika zahrnuje sekundární edém vznikající jako důsledek chronické lymfatické obstrukce nebo žilní nedostatečnosti, diabetickou dermopatii, lichen amyloidosus, lichen planus hypertrophicus.
Základem terapie tyreotoxikózy je stabilizace tyreostatiky a betablokátory. V ČR je jako definitivní řešení při vyšším riziku relapsů tyreotoxikózy upřednostňována totální tyreoidektomie s následnou substituční terapií L-tyroxinem. Protilátky proti TSH receptoru mohou však zůstat zvýšené i několik let po tyreoidektomii. Léčba radiojódem je populární v USA, u nás se provádí spíše výjimečně. Při průkazu aktivní endokrinní orbitopatie se nasazuje imunosupresivní terapie prednisonem.
Léčení pretibiálního myxedému je obtížné, úprava hladin hormonů štítné žlázy nevede k regresi myxedému. U mírných forem nevyžadujících léčbu dosáhne asi 50 % pacientů kompletní remise do několika let. U závažnějších forem se v terapii uplatňují kortikosteroidy zevně (lze podpořit okluzivním krytím) či intralezionálně. Chirurgické řešení není vhodné, neboť často dochází k recidivě nemoci [3]. Oktreotid (antagonista insulin-like growth factor 1) snižuje tvorbu hyaluronové kyseliny fibroblasty. Pentoxifylin inhibuje prozánětlivé cytokiny, proliferaci fibroblastů a tvorbu glykosaminoglykanů. V terapii se může uplatnit plazmaferéza, fotochemoterapie, aplikace intravenózních imunoglobulinů, opichy hyaluronidázou. Elastická komprese (případně i lymfodrenážní terapie) je vhodná v léčbě pretibiálního myxedému, který je provázen lymfatickým otokem [1, 2, 9, 10].
Poděkování doc. Pockovi, CSc. za histologické nálezy a zaslání jejich obrazové dokumentace k případu.
Do redakce došlo dne 5. 2. 2014.
Adresa pro korespondenci:
MUDr. Jana Čechovičová
Dermatovenerologické oddělení,
Šumperská nemocnice, a. s.
Nerudova 640/41
787 52 Šumperk
email: jana.cechovicova@seznam.cz
Sources
1. BURGDORF, W. H. C., PLEWIG, G., WOLFF, H. H. Braun – Falco’s Dermatology, 3rd edition, Springer, Heidelberg, 2009, p. 1265–1266, ISBN 978-3-540-29312-5.
2. BURNS, T., BREATHNACH, S., COX, N. et al. Rook’s Textbook of Dermatology. 8th edition, Wiley-Blackwell: Singapore, 2012, p. 62.8–62.9, ISBN 978-1-4051-6169-5.
3. CETKOVSKÁ, P., PIZINGER, K., ŠTORK, J. Kožní změny u interních onemocnění. Grada: Praha, 2010, s. 90, ISBN 978-80-247-1004-4.
4. COUDERC, E., CANTE, V., RENAUD, O. et al. Graves’ dermopathy on the big toe. Ann. Dermatol. Venereol., 2013, 140, 5, p. 382–385.
5. FATOURECHI, V. Pretibial myxedema: pathophysiology and treatment options. Am. J. Clin. Dermatol., 2005, 6, 5, p. 295–309.
6. GOPIE, P., NARAYNSINGH, V. Severe pretibial myxedema. Int. J. Low Extrem. Wounds, 2011, 10, 2, p. 91–92.
7. CHEN, CH. T., LIN J. CH. Elephantiasic pretibial myxoedema. Indian J. Med. Res., 2013, 137, 3, p. 568.
8. RONGIOLETTI, F., DONATI, P., AMANTEA, A. Obesity – associated lymphoedematous mucinosis. J. Cutan. Pathol., 2009, 36, 10, p. 1089–1094.
9. SHINOHARA, M., HAMASAKI, Y., KATAYAMA, I. Refractory pretibial myxoedema with response to intralesional insulin-like growth factor 1 antagonist (octreotide): downregulation of hyaluronic acid production by the lesional fibroblasts. Br. J. Dermatol., 2000, 143, 5, p. 1083–1086.
10. TARASU, N., HIGA, H., KINJOU, Y. Treatment of pretibial myxedema (PTM) with topical steroid ointment application with sealing cover (steroid occlusive dressing technique: steroid ODT) in Graves’ patients. Intern. Med., 2010, 49, 7, p. 665–669.
11. TOKUDA, Y., KAWACHI, S., MURATA, H. Chronic obesity lymphoedematous mucinosis: three cases of pretibial mucinosis in obese patients with pitting oedema. Br. J. Dermatol., 2006, 154, 1, p. 157–161.
12. TONG, D. W., HO, K. K. Pretibial myxoedema presenting as a scar infiltrate. Australian J. Dermatol., 1998, 39, 4, p. 255–257.
13. VERMA, S., RONGIOLETTI, F., BRAUN–FALCO, M. Preradial myxedema in a euthyroid male: A distinct rarity. Dermatol. Online J., 2013, 19, 4, p. 9.
14. VIKTORINOVÁ, M., DITRICHOVÁ, D. Kožní projevy interních chorob. Interní medicína pro praxi., 2005, 5, p. 242–249.
15. WATSON, E. M. Localized (pretibial) myxoedema. Can. Med. Assoc. J., 1946, 54, 3, p. 260–265.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2014 Issue 5-
All articles in this issue
- Pretibiální myxedém
- Cheyletiellóza – málo známá parazitóza
-
Up-to-date Situation with Gonorrhoea:
Prague STI Center Results – Antimicrobial Susceptibility Monitoring - Struktura a funkce ekrinních potních žláz a možnosti ovlivnění produkce potu
- Závažná reakce typu generalizovaného bulózního fixního lékového exantému po nimesulidu – popis případu
- Czech-Slovak Dermatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Struktura a funkce ekrinních potních žláz a možnosti ovlivnění produkce potu
- Pretibiální myxedém
- Cheyletiellóza – málo známá parazitóza
- Závažná reakce typu generalizovaného bulózního fixního lékového exantému po nimesulidu – popis případu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


