-
Medical journals
- Career
Miliaria pustulosa
Authors: N. Tancurinová 1; I. Žampachová 1; L. Pock 2
Authors‘ workplace: Východočeské dermatologické centrum Homea, spol. s. r. o. 1; Dermatohistopatologická laboratoř, Praha 2
Published in: Čes-slov Derm, 86, 2011, No. 3, p. 148-152
Category: Case Reports
Overview
Miliaria (syn.
potničky ) jsou relativně častým onemocněním ekrinních potních žláz, které se objevuje za podmínek zvýšené vlhkosti a teploty prostředí. Miliaria jsou způsobena obstrukcí ekrinních vývodů, která má za následek únik potu do epidermis či dermis. Rozlišujeme 3 typy miliarií v závislosti na úrovni blokády duktu: miliaria crystallina, miliaria rubra spolu s variantou miliaria pustulosa, miliaria profunda. Uvádíme případ 34letého pacienta s diagnózou miliaria pustulosa.Klíčová slova:
miliaria – ekrinní potní žlázy – miliaria crystallina – miliaria rubra – miliaria pustulosa – miliaria profundaÚVOD
Ekrinní potní žlázy slouží díky své sekreční činnosti k termoregulaci lidského organismu v případě zvýšení tělesné teploty. Jejich další funkcí je podíl na zachování rovnováhy minerálů a elektrolytů a hydratace rohové vrstvy. V neposlední řadě je to také exkrece toxických látek a některých systémových léčiv projevující se například jako vedlejší kožní účinky některých chemoterapeutik [2]. Ekrinní potní žlázy pokrývají v počtu 1,6–4 miliony prakticky celý povrch lidského těla, s výjimkou nehtového lůžka, modifikované kůže červeně rtů, malých stydkých pysků, klitorisu, glans penis a vnitřního listu prepucia [1]. V největším počtu jsou zastoupeny na dlaních a ploskách. Modifikovanou formou ekrinních potních žláz jsou apoekrinní potní žlázy, které byly poprvé popsány Saltem et al. v roce 1987. Nacházejí se v axilách dospělých jedinců a nejspíše hrají důležitou úlohu při vzniku axilární hyperhidrózy [2]. Sekreční část ekrinní potní žlázy je stočena do klubíčka obklopeného myoepiteliálními buňkami v úrovni hlubšího koria [1]. Na rovný vývod v koriu navazuje akrosyringium, spirálovitě stočený úsek v epidermis, který ústí volným potním pórem, bez návaznosti na pilosebaceózní jednotku, na kožní povrch. Ekrinní pot je sterilní, hypotonický roztok obsahující sodík, chlór, draslík, vápník, bikarbonáty, antimikrobiální peptidy, proteolytické enzymy, glukózu, kyselinu mléčnou, ureu, amoniak, epidermální růstový faktor, cytokiny, imunoglobuliny aj. Při maximální stimulaci může tělo vyprodukovat až tři litry potu za hodinu [2]. Pach potu je dán především jeho bakteriálním rozkladem [7]. Inervace potních žláz je zajištěna postgangliovými sympatickými vlákny, terminálním mediátorem je acetylcholin, αα - a ββ-adrenergní stimulace hraje nepatrnou úlohu [3]. Podle lokalizace a stupně potní odpovědi a dráhy jejího vybavení rozlišujeme pocení termoregulační, gustatorní, emocionální, farmakologické a reflexní. Sekrece potu je stimulována teplotou krve a centry v hypotalamu [7].
Relativně častým onemocněním ekrinních potních žláz jsou miliaria (syn. potničky). Jejich vznik je dán zpocením s následným uzávěrem vývodů potních žláz za podmínek zvýšené teploty a vlhkosti prostředí. Podle lokalizace obstrukce od stratum corneum po dermo-epidermální junkci se rozlišují různé formy miliarií: miliaria crystallina, miliaria rubra, zahrnující variantu miliaria pustulosa, a miliaria profunda (tab. 1).
Table 1. Miliaria – tři základní typy [2] ![Miliaria – tři základní typy [2]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/ce951c525900882885598dfe29247602.jpg)
KAZUISTIKA
Pacientem byl 34letý muž s bezvýznamnou rodinnou anamnézou, který se před objevením kožních obtíží trvale s ničím neléčil a žádné léky neužíval. V anamnéze udával alergii na cefuroxim a ciprofloxacin. Jako své povolání uvedl práci zámečníka. Pacient byl do naší ambulance doporučen v listopadu 2009 svou praktickou lékařkou pro ekzém nereagující na terapii.
Časově udával pacient vznik výsevu v srpnu 2010. První projevy se objevily na hrudníku a v oblasti beder, následně došlo postupně ke generalizaci projevů na šíji, břicho, paže, předloktí a na zadní strany bérců. Projevy svědily, až pálily. Pacient vyhledal kožního lékaře v místě bydliště na přelomu září a října 2009. Z lokální léčby mu byla předepsána magistraliter leniens mast s dexametazonem a celkově byl nasazen levocetirizin v dávce 5 mg/den (Xyzal tbl.). Díky této terapii však nedošlo ke zlepšení obtíží a léčba byla upravena na 0,01% mast s mometazon furoátem 1krát denně (Elocom ung.) a k celkové terapii byl přidán bisulepin 2 mg na noc (Dithiaden tbl.). Dále již nedošlo k další progresi projevů, ale výsev nemizel. U praktické lékařky byly provedeny na konci října základní laboratorní odběry, které neukázaly významnější odchylky od normy, mimo lehce zvýšenou sedimentaci FW 9/25.
Při první návštěvě v naší ambulanci měl pacient normostenické postavy na šíji (obr. 1), trupu, pažích, v loketních jamkách, lumbosakrálně a na zadních stranách bérců úporně svědivý červený papulozní výsev s četnými drobnými pustulkami na zánětlivé spodině bez folikulární vazby (obr. 2). Na základě cílených dotazů ve vztahu k počátku výsevu pacient uvedl, že v letním období pracoval jako zedník a zámečník, měl i 12hodinové směny, a o víkendu byl zaměstnán na pile, kde řezal dřevo. Po celou dobu tedy prováděl extrémně fyzicky náročnou práci a pohyboval se v prostředí o vysoké teplotě. Pacient měl ve zvyku při práci nosit flanelovou či džínovou košili a vypít 6–7 litrů vody denně.
Image 1. Vícečetný výsev drobných papulek a pustul na zánětlivé spodině na šíji pacienta s miliaria pustulosa 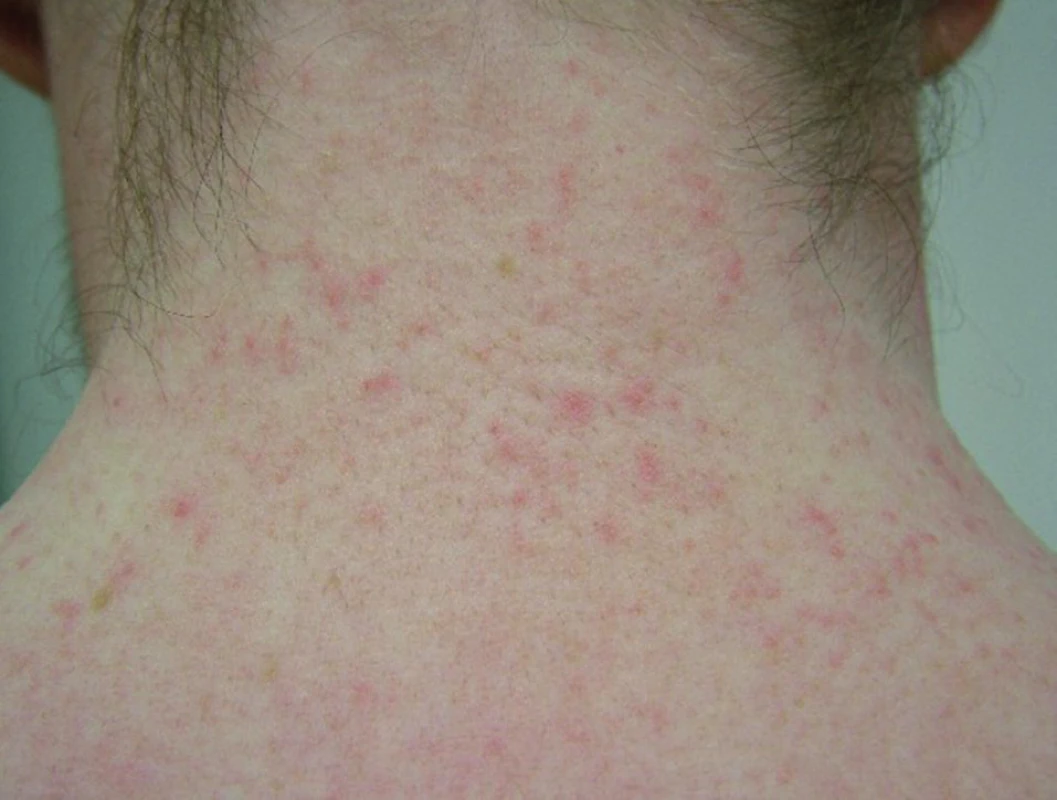
Image 2. Detail drobných papulopustulek na zánětlivé spodině bez folikulární vazby 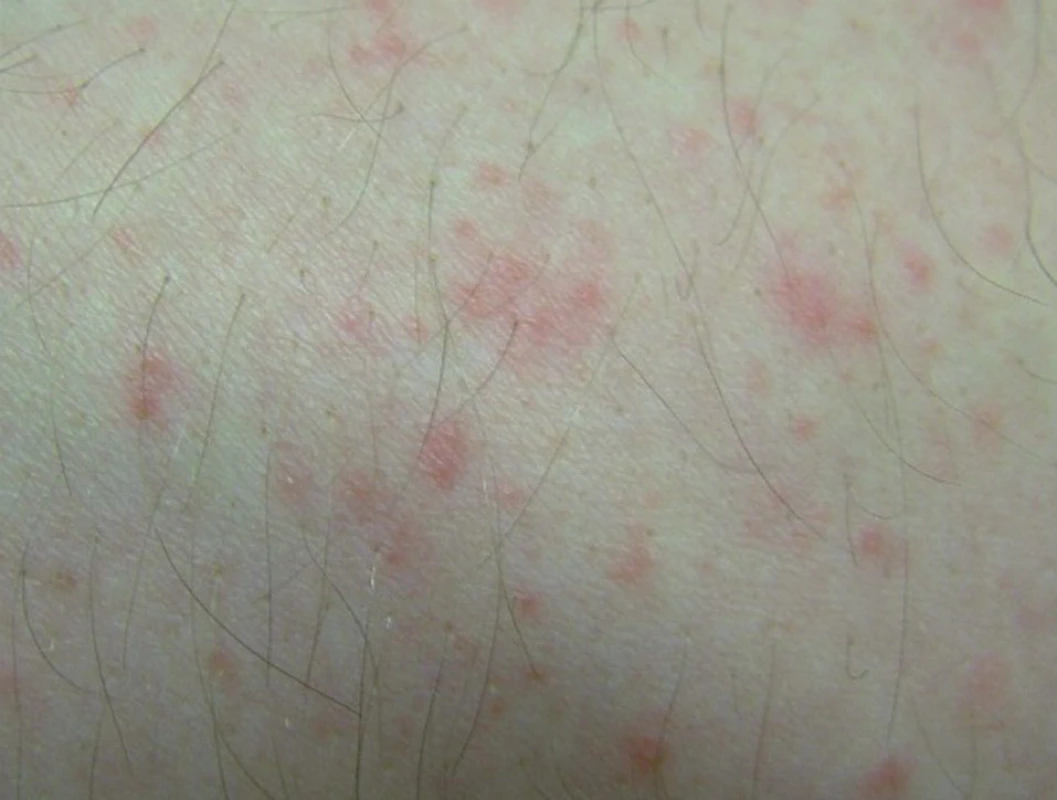
Bylo provedeno bakteriální kultivační vyšetření obsahu pustuly a probatorní biopsie projevu z oblasti nad loketní jamkou. V histologickém nálezu bylo popsáno široce dilatované akrosyringium s pustulou polynukleárů, které byly v menším počtu přítomny i v okolním horním koriu, spolu s nečetnými lymfocyty (obr. 3, 4). Kultivačně byl zachycen pouze Staphylococcus epidermidis ojediněle, mykologicky byl nález negativní. Na základě těchto skutečností byla stanovena diagnóza miliaria pustulosa. Pacientovi byla vysvětlena etiologie a charakter jeho onemocnění ve vztahu k nutnosti dodržování určitých léčebných a preventivních režimových opatření – omezit fyzickou námahu v teple, volit vzdušný bavlněný, lehký oděv s výměnou při zapocení, vypít 2–3 litry tekutin denně. Z lokální léčby byl pacientovi předepsán k mytí antiseptický mycí gel s 0,1% hexamidinem a 0,03% chlorkresolem (Cyteal sol.) a k aplikaci na ložiska magistraliter tekutý pudr s lihem a cloroxinem. Žádná celková terapie nasazena nebyla. Při kontrolním vyšetření za 3 týdny, kdy pacientovi pracovní nasazení umožnilo dodržovat veškerá doporučení, byl pacient zcela bez subjektivních obtíží a se zbytkovým výsevem v oblasti vnitřních stran paží.
Image 3. Pustula v akrosyringiu V dolní polovině koria je dilatovaný vývod potní žlázy (HE, 40x). 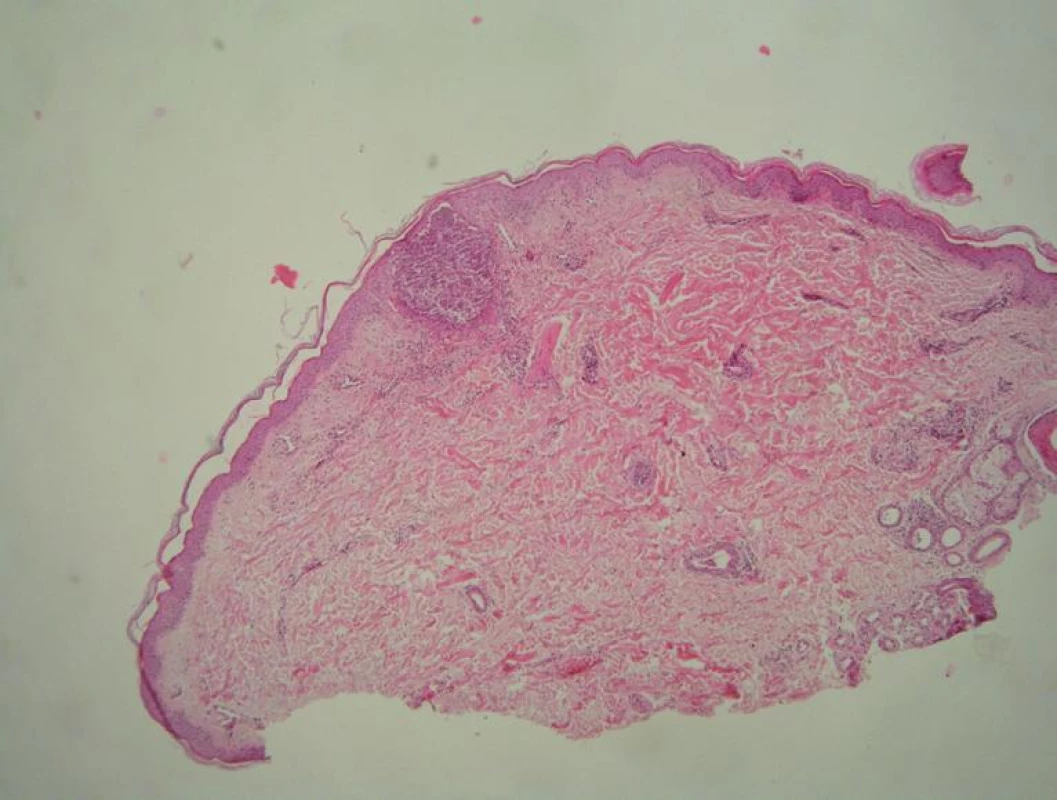
Image 4. Detail pustuly v akrosyringiu (HE, 200x) V dolní polovině koria je dilatovaný vývod potní žlázy (HE, 40x). 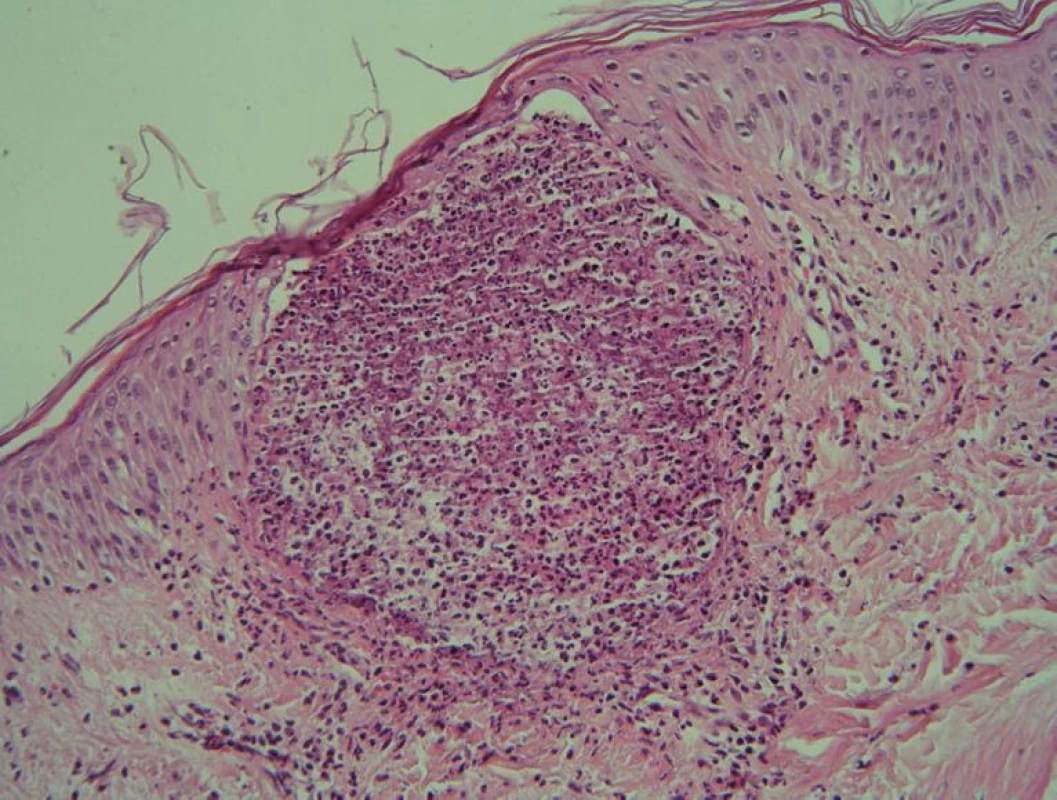
DISKUSE
Miliaria, jejichž klinický charakter je dán retencí ekrinního potu v různých úrovních kůže, byla poprvé popsána Robinsonem v roce 1884 [10]. Primárním stimulem pro vznik miliarií jsou podmínky spojené s nadměrným pocením, jako je vysoká teplota a vlhkost. Dalším zhoršujícím faktorem je okluze oděvem, bandáží apod., která nadále přispívá k nadměrné hydrataci stratum corneum. U predisponovaných pacientů, jako jsou především novorozenci s nedovyvinutými ekrinními vývody, vede již samotná macerace stratum corneum k přechodné blokádě akrosyringia. Byly dokonce popsány také případy kongenitálních miliaria crystallina [2]. V případě delšího trvání výše uvedených podmínek dochází k ucpání ekrinních vývodů s nahromaděním a následným únikem potu do příslušné vrstvy kůže a okolí pod místem blokády. Pokud je obstrukce ve stratum corneum jako u miliaria crystallina, vyvolá únik potu pouze vznik intrakorneální či subkorneální vezikuly s nepatrným doprovodným zánětem a léze jsou asymptomatické. Naproti tomu v případě miliaria rubra, která jsou provázena svěděním, má pot uniklý subkorneálně za následek spongiózu a chronický periduktální zánětlivý infiltrát v dolní části epidermis a papilární dermis. U asymptomatických miliaria profunda je ruptura vývodu přítomna pod dermo-epidermální junkcí spolu s nálezem lymfocytárního infiltrátu v přilehlém okolí a spongiózou intraepidermálního úseku duktu [10]. Častým nálezem u miliarií je také PAS-pozitivní materiál blokující akrosyringium, který se u starších lézí mění na keratinovou zátku, a jak se zjistilo, hraje důležitou roli v patogenezi. Jedná se o extracelulární polysacharidovou substanci, kterou produkuje specificky Staphylococcus epidermidis. Toho je také možno vykultivovat ve stěru z pustuly miliarií, jejíž obsah bývá jinak ve většině případů sterilní [2]. Miliaria se obecně vyskytují u všech ras a obou pohlaví stejně. Miliaria crystallina a miliaria rubra se mohou vytvořit v každém věku, avšak častěji je vídáme u kojenců, miliaria profunda naopak více u dospělých než u dětí.
Miliaria crystallina (syn. sudamina) jsou charakterizována difuzním výsevem asymptomatických, drobných, povrchových, čirých vezikul na nezánětlivé spodině velikosti 1–2 mm. Nejčastěji jsou postiženi novorozenci mladší 2 týdnů (velká retrospektivní studie na 5387 japonských novorozencích udává výskyt v 4,5 %, s maximem ve věku 1 týdne) [10]. Obvyklou lokalitou výsevu je hlava, krk a horní polovina trupu. U dospělých pacientů se miliaria crystallina vyskytují na trupu a většinou se objevují po několika dnech či týdnech od vystavení se nadměrnému teplu a vlhku, zejména v období léta či v tropech. Dále jsou častější projevy u febrilních pacientů a u medikamentózně navozených stavů nadměrného pocení (betablokátory, opiáty, sympatomimetika) [4]. Léze spontánně ustupují bez nutnosti terapie během několika hodin či dnů s následnou jemnou deskvamací.
Miliaria rubra (syn. prickle heat, lichen tropicus) jsou nejčastější formou miliarií. Primární léze jsou malé, červené papuly či papulovezikuly se zánětlivou spodinou. Projevy obvykle svědí či pálí. Vznik je individuální v průběhu dnů či měsíců od přesunu do horkého, vlhkého prostředí. U novorozenců je typický výskyt ve věku 1–3 týdnů po narození, a to zejména v oblasti flexur, často je také postižen obličej a kštice. Naproti tomu dospělí pacienti mají výsev nejčastěji na trupu a krku s možností výskytu i na jiných částech těla, vyjma obličeje a volárních oblastí. Postupně se v postižených partiích vyvíjí anhidróza, trvající někdy i týdny, která v případě generalizace projevů může vést k vyčerpání v důsledku selhání termoregulace. Miliaria rubra mají také tendenci spontánně vymizet v chladnějším prostředí během několika dnů, terapie není většinou nutná. Typický je výskyt miliaria rubra u pacientů s Morvanovým syndromem, vzácným autoimunitním onemocněním charakterizovaným neuromyotonií, těžkou insomnií, halucinacemi, bolestí, ztrátou hmotnosti a hyperhidrózou [8]. Miliaria pustulosa jsou variantou miliaria rubra, která se vyznačuje výsevem četných pustul s obsahem sterilního hnisu. Tento typ miliarií se vyvíjí zejména u chronických a těžších případů [2]. U této formy je také četnější sekundární impetiginizace projevů. V analytické studii pustulózních výsevů novorozenců indických autorů z roku 2002 byla miliaria pustulosa označena za vůbec nejčastější neinfekční pustulózní erupci novorozeneckého věku. Nejčastěji postižené byly flexury a lokality kryté oděvem. Po 3–4 dnech pobytu v chladnějším prostředí v lehkém bavlněném oděvu došlo u všech pacientů k výraznému ústupu projevů [6]. Při opakujících se epizodách miliaria pustulosa v dětském věku je třeba pomýšlet na pseudohypoaldosteronismus I. typu, což je autosomálně recesivní, život ohrožující onemocnění vyznačující se mineralokortikoidní rezistencí vedoucí k nadměrné ztrátě soli ekrinní sekrecí. Hypotéza týkající se příčiny vzniku těchto pustulózních erupcí hovoří o přímém postižení ekrinních duktů potem o vysoké koncentraci chloridu sodného [9].
Miliaria profunda většinou vídáme pouze v tropech jako důsledek opakujících se výsevů miliaria rubra. Kvůli hlubšímu uložení okluze jsou klinickým nálezem asymptomatické, bílé papule velikosti 1–3 mm, začínající se tvořit během několika minut po zpocení a trvající pouze přechodně, obvykle 1–2 hodiny po odeznění stimulu. Miliaria profunda mají tendenci k výskytu na trupu a končetinách a mohou být provázena lokální hypo - či anhidrózou, spolu s kompenzatorní hyperhidrózou obličeje. Problém nastává, pokud dojde k uzavření velkého počtu ekrinních potních žláz, neboť je následně pacient ohrožen výrazným narušením termoregulace. Projevy jsou hyperpyrexie, slabost, axilární a inguinální adenopatie, nauzea, mdloby a kolaps. V takovýchto případech pak hovoříme o „ tropical anhidrotic asthenia“ [5].
Terapie miliarií obecně spočívá v přesunu do chladnějšího prostředí a vyhýbání se činnosti vedoucí k nadměrnému pocení po dobu několika dnů či týdnů. Lokálně použitý bezvodý lanolin může pomoci v rozpouštění keratinových zátek u miliaria profunda. Dále je možno v lokální léčbě použít antiseptické mycí gely, tekuté pudry, vysušující lotia, kortikoidy a antibiotika. Rovněž celkové retinoidy, antibiotika a vitamin A a C jsou uváděny jako jedny z možností terapie. V diferenciální diagnostice miliaria rubra či pustulosa je nutno vyloučit u dětí erythema toxicum neonatorum, neonatální cefalickou pustulózu, kandidózu a další vzácnější vezikulo-pustulózní onemocnění novorozenců. U dospělých je pak v diferenciální diagnostice třeba pomýšlet především na folikulitidu a kandidózu [2].
ZÁVĚR
Cílem této práce bylo podrobnější seznámení s problematikou miliarií, relativně častým onemocněním potních žláz, včetně jejich vzácnější formy miliaria pustulosa, kterou trpěl náš pacient po dobu 4 měsíců do stanovení diagnózy. Závěrem je nutné zmínit komplikace miliarií. V případě miliaria rubra a pustulosa je to sekundární infekce, jako jsou impetigo či periporitis staphylogenes, onemocnění s mnohočetnými abscesy ekrinních potních žláz u novorozenců. A konečně nejvýznamnější, v některých případech dokonce život ohrožující komplikací týkající se především miliaria profunda, je již zmiňovaná tropická anhidrotická astenie, projevující se intolerancí vysokých teplot a fyzické námahy, nauzeou, tachykardií, vyčerpáním a kolapsem. Takto klinicky vyjádřené komplikace jsou vídány například u vojáků sloužících v tropických oblastech a pracovníků provozů s extrémní teplotou [2].
Do redakce došlo dne 18. 10. 2011.
Kontaktní adresa:
MUDr. Natálie Tancurinová
Východočeské dermatologické centrum Homea,
spol. s r. o.
J. Palacha 1461
530 02 Pardubice
e-mail: natalie.tancurinova@seznam.cz
Sources
1. ARENBERGER, P., OBSTOVÁ, I. Obecná dermatovenerologie. 1. vydání. Praha: Czechopress Agency, 2001, s. 15, ISBN 80-902632-4-0.
2. BOLOGNA, J. L., JORIZZO , J. L., RAPINI, R. P. Dermatology. Second edition. New York: Mosby, 2008, p. 540–544, ISBN 9781416029991.
3. BRAUN-FALCO, O., PLEWIG, G., WOLFF, H. H. Dermatológia a venerológia. 1. slov. a české vyd. Martin: Osveta, 2001, s. 901–902, ISBN 80-8063-080-1.
4. HAAS, N., MARTENS, F., HENZ, B. M. Miliaria crystallina in an intensive care setting. Clin. Exp. Derm., 2004, 29, p. 32–34.
5. KIRK, J. F., WILSON, B. B., CHUN, W., COOPER, P. H. Miliaria profunda. J. Am. Acad. Dermatol., 1996, 35, 5, p. 854–856.
6. NANDA, S., REDDY, B. S. N., RAMJI, S., PANDHI, D. Analytical study of pustular eruptions in neonates. Pediatric Dermatology, 2002, 19, 3, p. 210–215.
7. ŠTORK, J. et al. Dermatovenerologie. 1. vydání, Praha: Galén Karolinum, 2008, s. 10, ISBN 978-80-7262-371-6.
8. TABANELLI, M., PASSARINI, B., LIGUORI, R. Erythematous papules on the parasternal region in a 76-year-old man. Clin. Exp. Derm., 2008, 33, p. 369–370.
9. URBATSCH, A., PALLER, A. S. Pustular miliaria rubra: A specific cutaneous finding of type I pseudohypoaldosteronism. Pediatric Dermatology, 2002, 19, 4, p. 317–319.
10. WENZEL, F. G., HORN, T. D. Continuing medical education: Nonneoplastic disorders of the eccrine glands. J. Am. Acad. Dermatol., 1998, 38, 1, p. 1–17.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2011 Issue 3
Most read in this issue- Pityriasis rubra pilaris
- Miliaria pustulosa
- Význam diagnostické hypoalergenní diety u pacientů s atopickým ekzémem
- Dispenzarizace pacientů s maligním melanomem
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

