-
Medical journals
- Career
Syndrom diabetické nohy – z pohledu diabetologa
Authors: V. Fejfarová; A. Jirkovská
Authors‘ workplace: Centrum diabetologie IKEM, Praha přednostka prof. MUDr. T. Pelikánová, DrSc.
Published in: Čes-slov Derm, 84, 2009, No. 5, p. 242-249
Category: Reviews (Continuing Medical Education)
Overview
Syndrom diabetické nohy je řazen mezi pozdní komplikace diabetu. Ovlivňuje nejen kvalitu života, ale i morbiditu a mortalitu nemocných s touto diagnózou. Léčba syndromu diabetické nohy by měla být vždy komplexní. Na terapii by se měl podílet kromě diabetologa, rentgenologa, cévního či všeobecného chirurga, protetika, dietologa, edukační a podiatrické sestry, psychologa i dermatolog.
Klíčová slova:
syndrom diabetické nohy – hojení ranÚVOD
Léčba akutních či chronických ran (25) i léčba syndromu diabetické nohy (SDN) by měla být mezioborovou záležitostí a obvykle se na ní podílí celá řada specialistě (diabetologů, intervenčních radiologů, chirurgů, protetiků, mikrobiologů, ortopedů, podiatrických sester, atd.) včetně dermatologě a angiologě. SDN nezahrnuje pouze diabetické ulcerace, ale i deformity, Charcotovu osteoartropatii, neuropatické fraktury apod., a je definován jako destrukce tkání nohy spojená s neurologickými abnormalitami (diabetickou neuropatií) a s rězným stupněm ischemické choroby dolních končetin (ICHDK; 12). V České republice je počet pacientě se SDN 5,6 % nemocných s diabetes mellitus 1. a 2. typu (www.uzis.cz).
PATOGENEZE SDN
Na vzniku SDN se podílí celá řada faktorů. Některé z nich může pacient ovlivnit sám nebo je lze ovlivnit kvalitní péčí o nemocného ve specializovaných pracovištích či pod dohledem jednotlivých odborníkě (schéma 1).
Schéma 1. Patogeneze rozvoje diabetických ulcerací. 
K nejvýznamnějším faktorům, které mohou přispět k rozvoji diabetických ulcerací, řadíme diabetickou neuropatii (porucha vedení nervovými vlákny), ICHDK, infekci tkání a poruchu imunitních funkcí v rámci diabetu, která zpomaluje hojení ran (14).
DEFORMITY A HYPERKERATÓZY
Diabetická neuropatie vede k poruše autonomních, motorických a senzorických nervových vláken. Tyto abnormality zapříčiní mimo jiné i poruchu inervace interoseálních svalů a následně jejich autoři. Mění se biomechanické vlastnosti dolní končetiny. Dochází k rozvoji deformit, např. ke vzniku kladívkových prstů, k prominencím metatarzálních hlaviček a ke ztrátě podélné či příčné klenby (12; obr. 1).
Image 1. Deformity dolních končetin u pacienta se SDN. 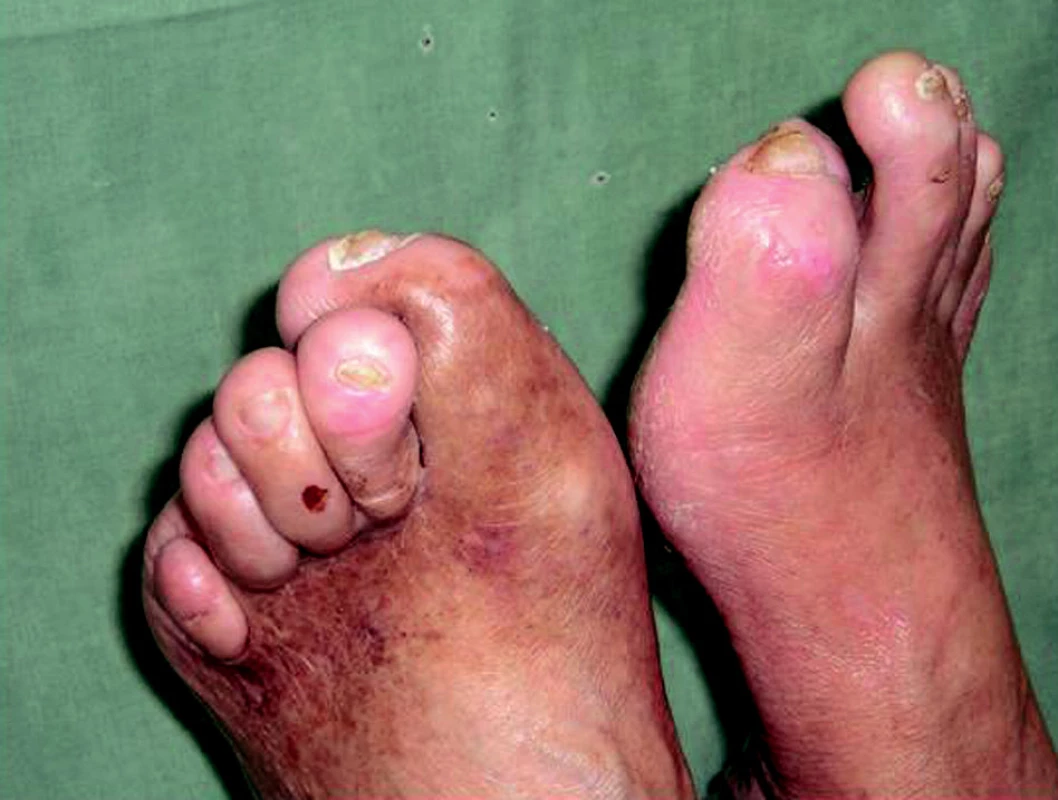
Při opakovaných došlapech se mohou, zejména v oblastech deformit, tvořit hyperkeratózy (obr. 2). Hyperkeratózy jsou pro pacienty s neuropatií nebezpečné tím, že stlačují hlubší struktury kůže, zvyšují plantární tlak (zhruba o 70 %; 14), vedou k ischémii a mohou tak přispět k rozvoji diabetických ulcerací. Navíc uvnitř hyperkeratóz mohou vznikat hematomy (obr. 2), nekrózy, z nichž se posléze mohou také rozvíjet tyto typy ran. Hyperkeratózy také v některých případech vytváří tzv. „fenomén ledovce“, tj. překrytí ulcerace lokalizované v hlubších vrstvách.
Image 2. Hyperkeratózy u nemocného s těžkou distální senzomotorickou neuropatií. Drobné krvácení do hyperkeratózy na LDK. 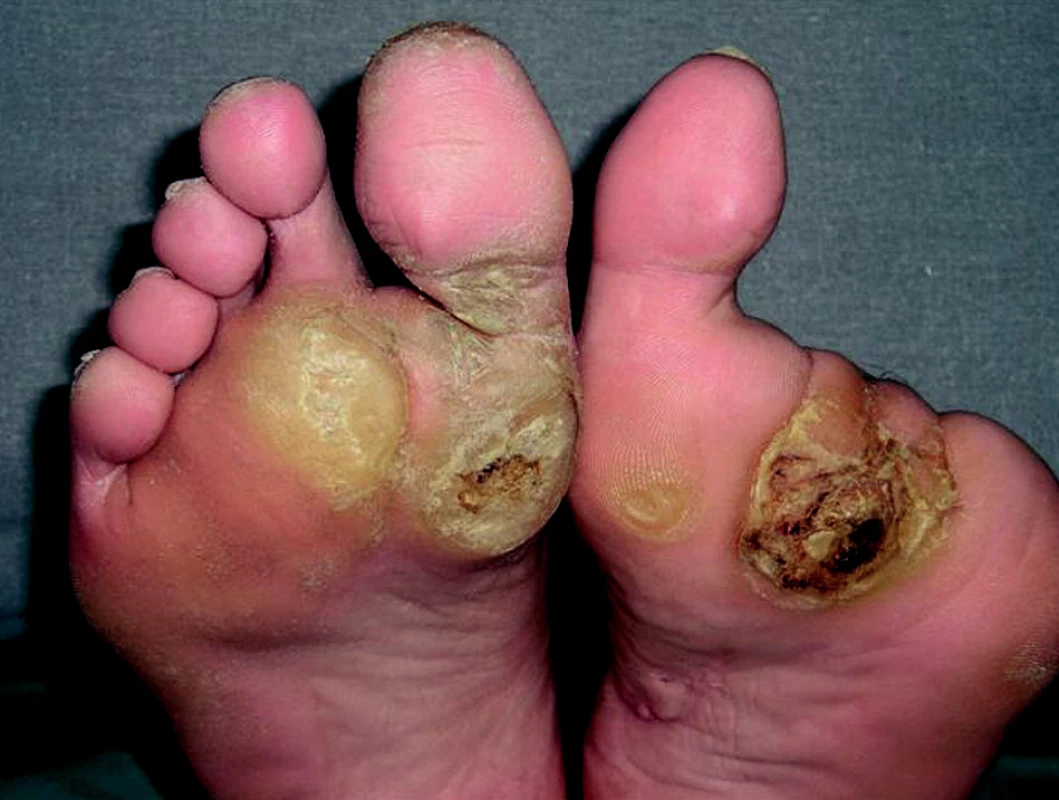
Prevence a léčba
Pokud se vyskytují na dolních končetinách pouze deformity, je nutné pacienta řádně edukovat, co se týče péče o dolní končetiny, a poučit ho o nutnosti nošení vhodné diabetické či individuální ortopedické obuvi a speciálních vložek do bot, které snižují plantární tlaky.
Preventivní péče o dolní končetiny zahrnuje pravidelné mytí dolních končetin, promazávání nohou neparfémovaným krémem či speciálními krémy nebo emulzemi. Denně je nutné dolní končetiny bedlivě prohlédnout. Nový neobvyklý nález by měl pacient vždy konzultovat se svým ošetřujícím lékařem, nejlépe diabetologem, nebo v podiatrické ambulanci.
Pokud se u pacienta vyskytuje ztluštělá kůže chodidel, je vhodné jednou týdně obrousit dolní končetiny jemnou pemzou či pilníkem. Výrazné hyperkeratózy je vždy nutné pravidelně odstraňovat skalpelem či bruskou při speciální pedikúře prováděné sestrou vyškolenou v podiatrii. Na změny vyskytující se v oblasti hyperkeratóz ve smyslu hematomu, nekrózy či již zmíněného fenoménu ledovce je nutné upozornit příslušného odborníka. Chemické rozpouštění hyperkeratóz např. salicyláty je upacientů s diabetickou neuropatií rizikové především z hlediska šíření infekce a poškození hlubších tkání (5).
DIABETICKÉ ULCERACE
Diabetické ulcerace se vyskytují až u 10 % všech nemocných s diabetes mellitus (12). Podle několika studií existuje řada rizikových faktorů, které mohou přispět k rozvoji diabetických ulcerací (12):
- předchozí ulcerace, amputace
- senzomotorická neuropatie
- trauma způsobené nepatřičnou obuví, chůze naboso, cizí tělesa v obuvi
- biomechanické faktory – omezená kloubní hybnost, kostní prominence, nožní deformity a osteoartropatie
- hyperkeratózy
- tinea pedis, interdigitální mykóza nebo onychomykóza (27)
- ICHDK – stenózy lokalizované především distálně od kolene
- socio-ekonomické aspekty – nízká sociální úroveň, nedostupná zdravotní péče, non-compliance, nedostatečná edukace
Diabetické ulcerace lze rozdělit podle etiologie na:
- neuropatické
- ischemické
- ulcerace kombinované etiologie
Závažnost diabetických ulcerací lze posuzovat podle různých klasifikací. Nejznámějšími z nich jsou klasi fikace diabetických ulcerací podle Wagnera (tab. 1; 31), která ovšem nepodchycuje závažnost ICHDK, a Texaská klasi fikace (tab. 2; 1).
Table 1. Wagnerovská klasifikace diabetických ulcerací 
Table 2. Texaská klasifikace diabetických ulcerací 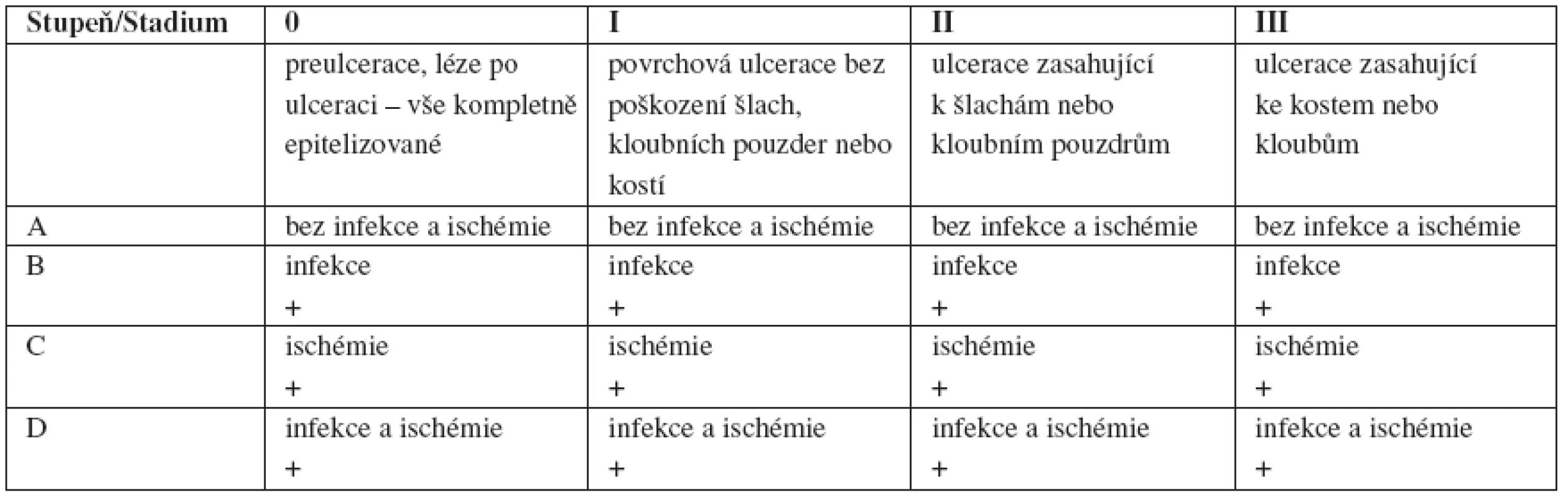
Většina diabetických ulcerací je in fikována bakteriálními (9) nebo mykotickými agens. Podle výsledků řady studií (2, 7, 16) se vdiabetických ulceracích obvykle nachází vyšší počet bakteriálních agens (2–3 baktérie; 9) v porovnání s nediabetickými ranami (11, 21, 32). Povrchové ulcerace jsou ve většině případů in fikovány grampozitivními patogeny, hlubší ulcerace (Wagner 3) gramnegativními patogeny, u menšího procenta pacientů v kombinaci s anaeroby (14).
Přítomnost infekce nemusí být klinicky plně vyjádřena, může se manifestovat pouze mírnými lokálními příznaky např. sekrecí z rány, zápachem apod. (22). Závažnější infekční komplikace se lokálně projevují flegmónou, otokem, prohloubením diabetické ulcerace nebo abscesem (obr. 3; 12, 14). Systémově se infekce u SDN projevuje zvýšenou tělní teplotou, elevací zánětlivých markerů – zejména CRP, leukocytů a neutro filů a ostatními septickými změnami (14). Ovšem jak teplota, tak zánětlivé parametry mohou být zvýšeny při závažné infekci pouze mírně.
Image 3. Infekční komplikace v rámci SDN. 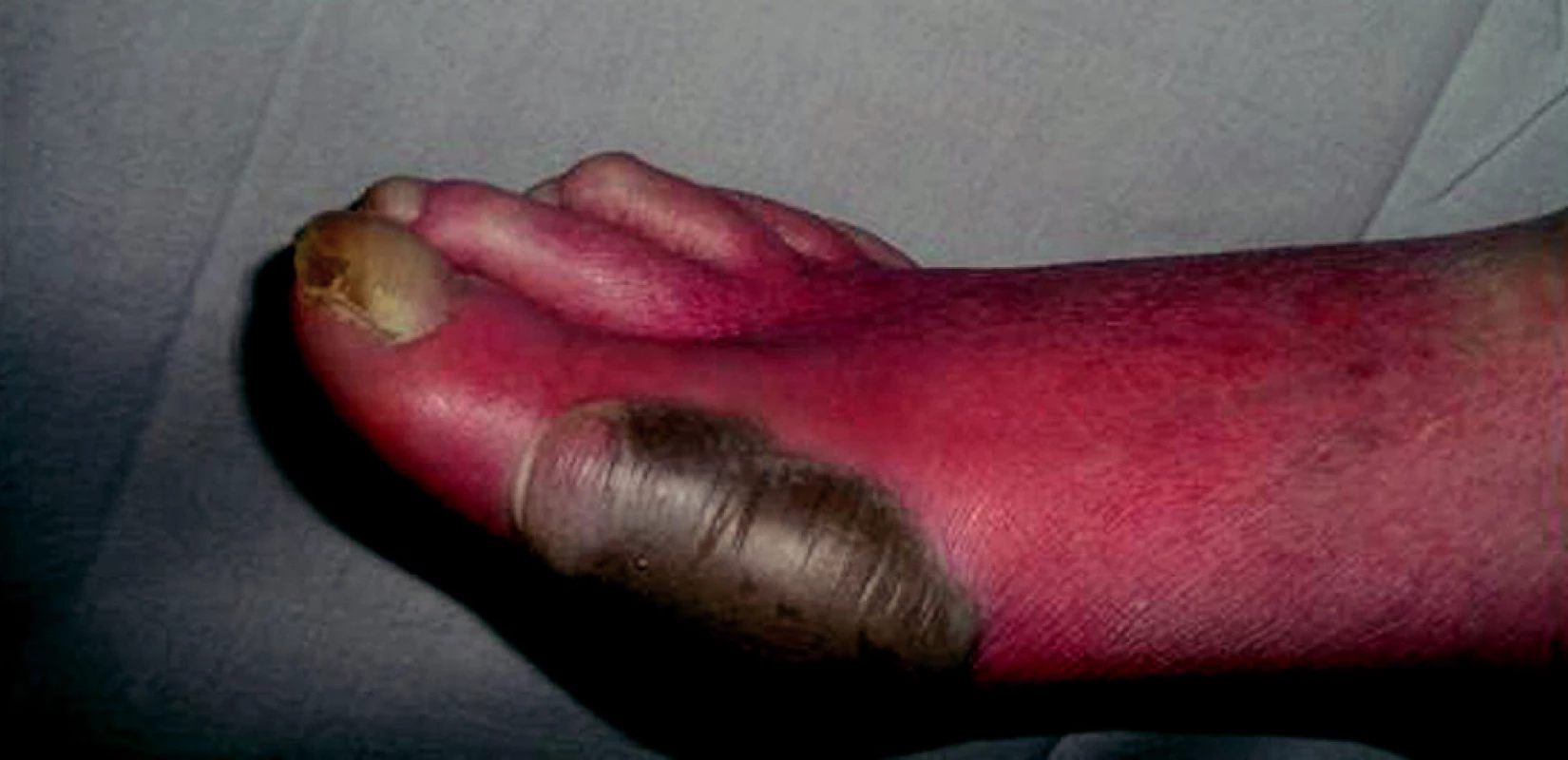
Infekce měkkých tkání může progredovat v infekční postižení hlubších struktur, kam spadá fasciitida, tendinitida a osteomyelitida (OM). OM lze diagnostikovat rentgenologicky a pomocí laboratorních známek zánětu (zvýšení CRP, hladin leukocytů). U některých sporných případě můžeme při diagnostice použít i leukoscan. Podle guidelines pro diagnostiku a léčbu SDN stačí ke stanovení diagnózy OM splnit 3 z následujících kritérií (12):
- přítomnost flegmóny
- při sondáži kost na spodině rány
- pozitivní bakteriologický nález z hlubokých tkání
- RTG a/nebo scintigrafické známky OM
- histologicky potvrzená OM
Obvykle je nutno infekci v rámci SDN léčit rychle a radikálně, jelikož může ohrozit nejen končetinu pacienta, ale může dokonce ohrozit člověka i na životě. Zvláště riziková je infekce v rámci SDN u transplantovaných a dialyzovaných pacientů (17, 18).
Neuropatické ulcerace
Neuropatické ulcerace (obr. 4) vznikají u pacientů na základě přítomnosti těžší formy distální sensomotorické neuropatie, která vede k výrazné redukci citlivosti dolních končetin na dotek, bolest, chlad a teplo. Na základě působení vnějších sil (např. cizích předmětů v obuvi, působení tepla na chodidla při ohřevu nohou) dojde k oděrkám nebo k rozvoji puchýřů, popálenin, omrzlin, které se následně mění nebo prohlubují v diabetické ulcerace.
Image 4. Neuropatické ulcerace. 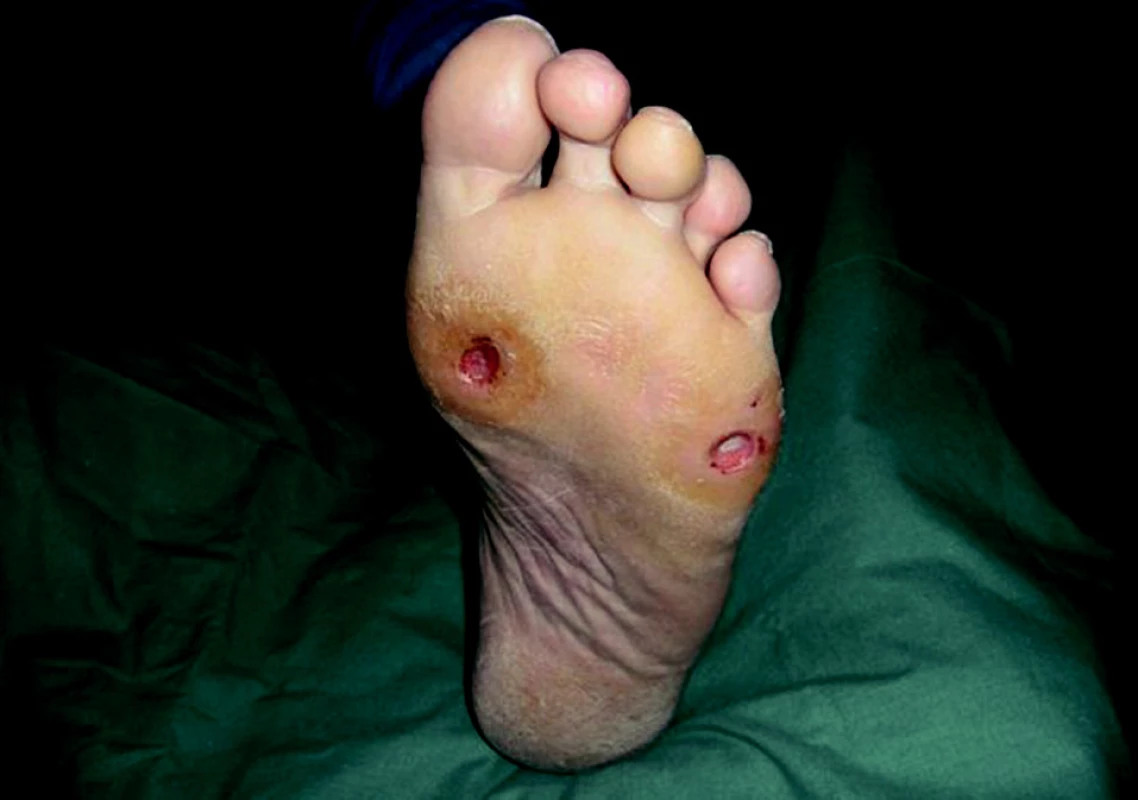
Nejčastěji se neuropatické ulcerace nachází v oblastech s vyšším plantárním tlakem, který se vyskytuje především v oblasti deformit a v predominantních místech, kterými jsou u pacientů s diabetem především oblasti hlaviček metatarzálních kostí a kalkanea (2).
Léčba neuropatických ulcerací:
Jelikož k rozvoji diabetických ulcerací přispívá velkou měrou abnormální distribuce tlaků na chodidle dolní končetiny, je nejdůležitější součástí terapie neuropatických diabetických ulcerací odlehčení postižené končetiny. Odlehčení napomáhá odstranit maximální tlaky působící na chodidlo dolní končetiny. Vhodně zvolená metoda odlehčení dolních končetin napomáhá stabilizovat a léčit abnormality dolních končetin, stabilizovat dolní končetiny v požadované poloze, snižovat riziko šíření infekce imobilizací tkání a kloubů a urychlovat hojení SDN. Odlehčení dolních končetin je zprostředkováno pomocí profylaktické obuvi se speciálně upravenou vložkou, pomocí terapeutické obuvi (poloviční boty; obr. 5) nebo pomocí jiných, méně obvyklých odlehčovacích pomůcek, mezi něž řadíme ortézu „Walker“, „AirCast“ a v neposlední řadě i snímatelnou kontaktní fixaci (obr. 6; 12). Nejlepších terapeutických výsledků dosahuje aplikace kontaktních fixací (3, 10, 19, 20). Kontaktní fixace (Total Contact Cast – TCC) je schopna redistribuovat vertikální tlaky působící na chodidla dolních končetin a vyloučit maximální tlaky na exponovaná místa. Podle většiny studií urychluje TCC hojení ulcerací – již během 1–2 měsíců dochází ke zhojení 70–100 % ulcerací (3, 24). TCC je určena k léčbě neuropatických či neuroischemických ulcerací, akutní nebo subakutní Charcotovy osteoartropatie, patologických fraktur, atd.
Image 5. Terapeutická obuv – „poloviční bota“. 
Image 6. Snímatelná kontaktní fixace (TCC – Total Contact Cast). 
Odlehčovací pomůcky je nutné aplikovat hned při vzniku ulcerace. Abychom zabránily rozvoji komplikací SDN, měl by být pacient vždy řádně poučen o nošení dané pomůcky.
Během terapie dbáme i o celkový stav pacienta – na jeho kompenzaci diabetu (glykemické profily, HbA1c), sledujeme lipidové spektrum, koagulaci, krevní tlak, renální funkce a snažíme se o redukci hmotnosti u obézních nemocných; případně adekvátně léčíme i zjištěnou ischémii dolních končetin.
Vzhledem k časté přítomnosti infekce v diabetických ulceracích je součástí terapie SDN léčba antibiotiky. Používají se v případě, kdy se u pacienta vyskytnou klinické známky infekce (lokální flegmóna, zvýšená sekrece z ulcerace, zápach z rány, progrese ulcerace) nebo se objeví systémové známky infekce – leukocytóza, zvýšené CRP, febrilie), klinicky závažný kultivační nález nebo OM. Výběr antibiotik je postaven převážně na empirických zkušenostech; v pozdějších fázích léčby se řídí mikrobiální citlivostí nalezených patogenů (12). Empirická ATB terapie by měla obsahovat terapeutika zaměřená zejména proti stafylokokům a streptokokům, které převažují v kultivačních nálezech ze stůrů (2, 16), nebo širokospektrá agens, pokud předpokládáme výskyt gramnegativních patogenů či anaerobů v diabetických ulceracích (22).
Dalším bodem terapie neuropatických ulcerací je lokální léčba. Ta spočívá v debridementu (odstranění okolních hyperkeratóz a snesení nekrotických a fibrinových povlaků ze spodiny rány) a následné aplikaci vhodného lokálního dezinficiens, antiseptika (vždy ale ve zředěném stavu vzhledem k riziku cytotoxicity a možného poškození při diabetické neuropatii) nebo lokálního krytí podle typu ulcerace a fáze hojení. Na rozdíl od jiných kožních ulcerací se však u SDN musí brát při lokální terapii vždy ohled na vliv hluboké infekce (často chronické osteomyelitidy), poruch imunity, abnormálního plantárního tlaku a diabetické neuropatie. Proto nelze aplikovat lokální prostředky vlhkého hojení podle stejných pravidel jako u ostatních typů chronických ran v jiných lokalizacích nebo jako u nediabetiků. Proto pro čištění ran se upřednostňuje ostrý debridement před enzymatickým či chemickým, případně lze použít biologický debridement, tzv. maggot (larvální; 23) terapii, jejíž výhodou je šetrné odstranění nekrotických hmot a zachování granulací. Obecně je nevhodné používat okluzivní krytí. K podpoře granulací aplikujeme do diabetických ulcerací lokální prostředky vybrané podle intenzity sekrece rány a lokalizace ulcerace. V závěrečné fázi hojení a při hojení povrchových vředů doporučujeme používat silikonové materiály, foamy, mřížky s iodovými sloučeninami, se stříbrem, chlorhexidinem, apod. V moderní léčbě SDN se mohou využít i biopreparáty, alternativní prostředky hojení ran (33), V.A.C. terapie (Vacuum assisted closure – léčba negativním tlakem; 4), která je schopna patřičně odsávat nadbytečný sekret z rány, působit antiedematózně a podporovat granulace. Perspektivní je použití bioinženýrských technik při výrobě např. kožních krytů a xenotransplantátů včetně acelulární porcinní dermis.
Ischemické ulcerace
Tyto ulcerace vznikají zejména na podkladě těžších forem ICHDK. U pacientů se mohou vyskytnout klaudikace, chladná až lividní akra a klidové ischemické bolesti. I menší vnější síly (např. tlak podložky) v kombinaci s těžkou ischémií dolních končetin vedou k rozvoji ischemických defektů, dekubitů a následně gangrén části dolní končetiny. Zmíněné ischemické defekty se vyskytují zejména v oblasti prstů dolních končetin a pat.
Léčba ischemických ulcerací:
U pacientů s ischemickými ulceracemi zkontrolujeme vždy kvalitu cévního zásobení dolních končetin (nepřímo pomocí klinických příznaků – chybějící pulsace na dolních končetinách, chladnější akra, chybějící ochlupení bérců, v některých případech přítomnost klaudikací /nebo klidových ischemických bolestí, ischemických lézí; přímo neinvazivním vyšetřením Dopplerovských indexů nebo měřením transkutánní tenze kyslíku; invazivním vyšetřením angiografií nebo MR či CT angiografií). Základem léčby ischemických defektů je revaskularizace dolních končetin pomocí perkutánní transluminální angioplastiky (PTA) či bypassů. Dále během terapie dbáme na ovlivnění rizikových faktorů ICHDK, jakými jsou kouření, hypertenze, obezita, hyperlipoproteinémie, hyperkoagulace apod.
Medikamentózní terapie ICHDK je omezena na antiagregancia (kyselinu acetylsalicylovou, ticlopidin, clopidogrel), která se používají i jako následná terapie po revaskularizaci. Pokud nelze provést revaskularizační výkon, je pacient dále léčen symptomaticky – provádí pravidelnou RHB dolních končetin, která zprostředkuje uvolnění endogenních mediátorů vyvolávajících dilataci rezistentního cévního řečiště periferně od okluze. V krajním případě lze provést u nerevaskularizovatelných pacientů, kteří mají závažné klidové bolesti nebo ischemické gangrény hrozící vysokou amputací, lumbální sympatektomii. Ovšem u pacientů s diabetickou neuropatií by neměla být indikována (14). Jako novější alternativa léčby ICHDK se v poslední době nabízí aplikace kmenových buněk.
Ostatní kroky v terapii ischemických ulcerací jsou obdobné jako u pacientů s neuropatickými ulceracemi. Výjimkou je lokální debridement, který se snažíme obvykle provádět velmi šetrně pro častou bolestivost ischemických defektů a riziko progrese gangrény. V některých případech je vhodné použít enzymatickou formu čištění ran nebo larvální terapii. V lokální terapii nejčastěji využíváme z antiseptik a dezinficiencií ředěný betadinový roztok. Lokální terapeutika se aplikují podle typu rány – preparáty s jodem se využívají k sušení ran, terapeutika se stříbrem spíše u infikovaných ran. K čištění ran u revaskularizovaných končetin se mohou používat i algináty.
Odlehčení dolních končetin je zajištěno nošením terapeutické obuvi nebo ortézy „Walker“. Kontaktní fixace se u těžce ischemické končetiny nepoužívají, jelikož hrozí vysoké riziko otlaků a progrese ischemických nálezů.
Kombinované ulcerace
Mechanismus vzniku, postup v diagnostice a léčbě jsou shodné s informacemi uvedenými u neuropatických a ischemických vředů. Je nutné podotknout, že neuroischemické ulcerace jsou v praxi nejčastější.
CHARCOTOVA OSTEOARTROPATIE
Další součástí SDN je Charcotova osteoartropatie (ChaO). Jedná se o destruktivní onemocnění kostních a kloubních struktur na dolních končetinách u pacientů s těžkou distální senzomotorickou a autonomní neuropatií vedoucí k odvápnění a patologickým deformitám či frakturám kostí v postižené oblasti.
Existuje mnoho teorií vysvětlujících možný mechanismus vzniku ChaO (25). Podle jedné z nejznámějších dochází vlivem ztráty vnímání propriocepce a bolesti v kombinaci s opakovanými mechanickými traumaty k destrukci kostí (6, 30). Další teorie tvrdí, že původem destrukce kostí je tvorba AV shuntů na podkladě autonomní neuropatie, které postupně vedou k hyperémii dolní končetiny a periartikulární osteopenii. K těmto abnormalitám se přidružují poruchy interoseálních svalů, zvýšení tlaků působících na patu a plantu, aktivace osteoklastě apod. Vše vede k rozvoji mikrofraktur (30).
Klasifikaci ChaO je možno provádět podle klinických příznaků, na základě aktivity procesu (8) nebo na základě lokalizace patologických změn (28; viz schéma 2).
Schéma 2. Klasifikace Charcotovy osteoartropatie podle Sanderse. Tučná čára znázorňuje normální distribuci tlaků v noze. Tečkované čáry zobrazují distribuci tlakě u rozličných typů Charcotovy osteoartropatie. Typ I – Charcotova osteoartropatie v metatarzofalangeálních a interfalangeálních kloubech, Typ II v tarzometatarzálních kloubech, Typ III v tarzálních kloubech, Typ IV – v hlezenném kloubu a Typ V – v patní kosti. 
Podle klinických příznaků lze ChaO dělit na akutní, subakutní a chronickou formu. Akutní ChaO se projevuje jednostranným otokem a/nebo bolestivostí a/nebo zarudnutím dolní končetiny (obr. 7), také se může u pacientů pomalu rozvíjet i deformita dolní končetiny. Nejspecifičtějším příznakem ChaO je přítomnost vyššího rozdílu kožních teplot na obou dolních končetinách –rozdíl teplot vyšší než 1,5–2 ºC.
Image 7. Akutní Charcotova osteoartropatie. 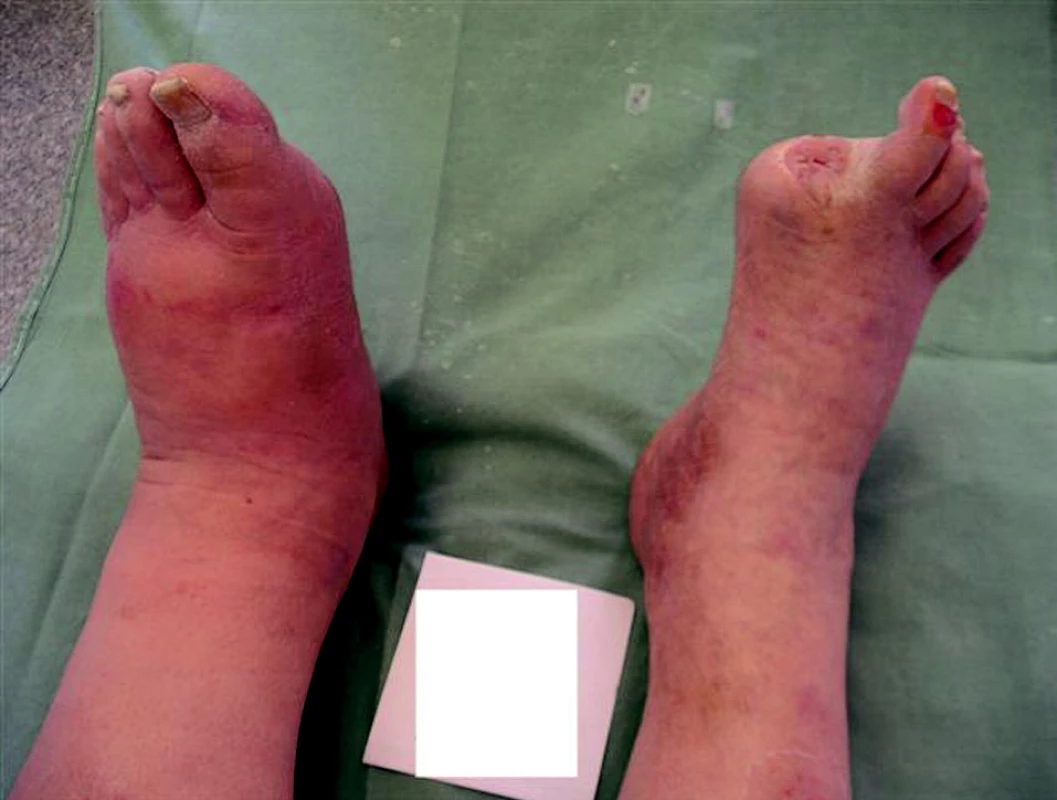
Po stabilizaci deformit, redukci otoků, při zlepšení ostatních příznaků akutní ChaO a parametrů vyšetřovacích metod dochází k přechodu akutní ChaO v subakutní a chronické stadium.
Postup a léčba
U pacientů se suspektní ChaO sledujeme nejen celkový stav nemocného (viz dříve), ale i závažnost distální senzomotorické neuropatie, autonomní neuropatie a rozdíl kožních teplot na dolních končetinách.
Diagnostika ChaO se provádí pomocí rozdílu kožních teplot mezi končetinami a RTG vyšetřením (zánik mezikloubních štěrbin, patologické zlomeniny, lokální osteoporóza, periostální reakce). Ovšem RTG změny se projevují s odstupem cca 3 týdně od počátku onemocnění. Přesnější a časnější diagnostika ChaO se provádí pomocí dynamické scintigraře kostí. Během scintigrafie je sledována perfuze, parametry intenzity kostního metabolismu a akumulace radiofarmaka ve skeletu (15). K diagnostice ChaO mohou přispět i abnormální laboratorní parametry kostního metabolismu (Ca, kostní izoenzym ALP, hydroxyprolin, ICTP, atd).
Léčba akutní ChaO spočívá v rekalcifikační terapii (kalcitonin nebo bisfosfonáty, vápník, event. i vitamín D) a v maximálním odlehčení dolní končetiny pomocí kontaktní fixace a pojizdného vozíku v případě postižení obou dolních končetin (13). V pozdějších fázích (po zmenšení rozdílu kožních teplot) se převádí pacient z kontaktní fixace na ortézu a po vyrovnání kožních teplot a zlepšení parametrů zobrazovacích metod na speciální ortopedickou kotníkovou obuv kombinovanou se speciálními vložkami. Délka léčby akutní ChaO je závislá na její lokalitě. Rychleji se hojí ChaO lokalizovaná v předonoží (cca 6–12 měsíců) v porovnání s osteoartropatií lokalizovanou v oblasti tarzů či kalkanea (cca 12–24 měsíců; 29).
ZÁVĚR
Závěrem lze shrnout, že péče o pacienty se syndromem diabetické nohy je nejen finančně, ale i personálně náročná, jelikož klade velké nároky na multidisciplinární tým starající se o tyto pacienty. Je vhodné pravidelně navazovat spolupráci s dalšími specialisty. Dermatologové obvykle provádí diferenciální diagnostiku a léčbu kožních onemocnění, mykotického postižení dolních končetin a spolupracují na výzkumu v oblasti léčby infekce a hojení ran.
Došlo do redakce: 28. 8. 2009
MUDr. Vladimíra Fejfarová, Ph.D.
Centrum diabetologie, IKEM
Vídeňská 1958
140 21, Praha 4
E-mail: vlfe@medicon.cz
Sources
1. ARMSTRONG, DG., LAVERY, LA., HARKLESS, LB.. Validation of a diabetic wound classification system. The contribution of depth, infection, and ischemia to risk of amputation. Diabetes Care, 1998, 21(5), p. 855-9.
2. Armstrong, DG., Lipsky, BA. Diabetic foot infection: stepwise medical and surgical management. Int Wound, J, 2004, 1(2), p. 123-132.
3. Armstrong, DG., Nguyen, HC., Lavery, LA. et al. Off-loading the diabetic foot wound. Diabetes Care, 2001, 24, p. 1019-1022.
4. Bém, R., Fejfarová, V., Jirkovská, A. Terapie syndromu diabetické nohy pomocí řízeného podtlaku. Praktický lékař, 2006, 86, p. 268-270.
5. BENTLEY, J., BISHAI, P., FOSTER, A. et al. Clinical competence in sharp debridement: an innovative course. Br J Community Nurs, 2005, 10(3), p.S6-S13.
6. Bower, AC., Allman, RM. Pathogenesis of the neuropathic joint: neurotraumatic vs. neurovascular. Radiology, 1981, 139, p. 349-354.
7. Cavanagh, PR., Lipsky, BA., Bradbury, AW. et al. Treatment for diabetic foot ulcers. Lancet, 2005, 366, p. 1725-1735.
8. Eichenholtz, SN. Charcot joints. Springfield , III.: Thomas, 1966.
9. Fejfarova, V., Jirkovska, A., Petrov, V. et al. Comparison of microbial findings and resistance to antibiotics between transplant patients, patients on hemodialysis, and other patients with the diabetic foot. J Diabetes Complications, 2004, 18(2), p. 108-112.
10. Helm, PA., Walker, SC., Pallium, G. Total contact casting in diabetic patients with neuropathic foot ulcerations. Arch Phys Med Rehabil, 1984, 65, p. 691-693.
11. Hunt, JA. Foot infection in diabetes is rarely due to a single microorganism. Diabetic Med, 1992, 9, p. 749-752.
12. International Working Group on the The diabetic foot. The diabetic foot Infections. In International Consensus on the Diabetic, 1999.
13. Jirkovská, A. Aktuální problematika syndromu diabetické nohy. In: Trendy soudobé diabetologie, Praha, Galén, 1.vydání, 2001, s. 51-87.
14. Jirkovská, A. Syndrom diabetické nohy, 1.vyd. Praha, Maxdorf, 2006.
15. Jirkovská, A., Hosová, J., Wosková, V. Diagnostika akutní a subakutní Charcotovy osteoarthropatie u diabetiků. Praktický lékař, 1998, 12, p. 661-664.
16. Jude, EB., Unsworth, PF. Optimal treatment of infected diabetic foot ulcers. Drugs Aging, 2004, 21(13), p. 833-850.
17. Kalkem, AJ., Pirsch, JD., Heisey, D. et al. Foot problems in the diabetic transplant recipient. Clin. Transplant, 1996, 10, p. 503-510.
18. Kleinveld, HA., Hak-Lemmers, HLM., Stalenhoef, AFH. et al. Improved measurement of low-density-lipoprotein susceptibility to copper-induced oxidation: application of a short procedure for isolating low-density lipoprotein. Clin Chem, 1992, 38, p. 2066-2072.
19. Laing, P. Diabetic foot ulcers. Amer J Surg, 1997, 167, p. 31S-36S.
20. Lavery, LA., Baranoski, S., Ayello, EA. Options for Off-Loading the Diabetic Foot. Advances in Skin&Wound Care, 2004, 17, p. 181-186.
21. Lavery, LA., Walker, SC., Harkless, LB. et al. Infected Puncture Wounds in Diabetic and Nondiabetic Adults. Diabetes Care, 1995, 18(12), p. 1588-1591.
22. Lipsky, BA. Evidence-based antibiotic therapy of diabetic foot infections. FEMS Immunol Med Microbiol, 1999, 26(3-4), p. 267-276.
23. MUMCUOGLU, KY. Clinical applications for maggots in wound care. Am J Clin Dermatol, 2001, 2, p. 219-227.
24. Piagessi, A., Macchiarini, S., Rizzo, L. An off-the-shelf instant contact casting device for the management of diabetic foot ulcers: a randomized prospective trial versus traditional fiberglass cast. Diabetes Care, 2007, 30(3), p. 586-90.
25. POSPÍ·ILOVÁ, A., FRANCÒ, M. Akutní a chronické rány – etiologie, rozdíly v hojení a léčba. čes-slov Derm, 2008, 83(5), p. 232-244.
26. Rajbhandari, SM., Jenkins, RC., Davies, C. et al. Charcot neuroarthropathy in diabetes mellitus. Diabetologia, 2002, 45(8), p. 1085-1096.
27. Rich, P. Special patient population: Onychomycosis in the diabetic patient. J Am Acad Dermatol, 1996, 35, p. S10-S12.
28. Sanders, LJ., Frygberg, RG. Diabetic neuropathic osteoarthropathy: The Charcot foot. In: Frykberg RG (ed). The high risk foot in diabetes mellitus. New York: Churchill Livingstone, 1991, s. 297-338.
29. Sinacore, DR. Acute Charcot arthropathy in patients with diabetes mellitus: healing times by foot location. J Diabetes Complications, 1998, 12, p. 287 - 293.
30. Sommer, TC., Lee, TH. Charcot foot: The diagnostic dilemma. Am Fam Physician, 2001, 4(9), p. 1591-1598.
31. Wagner, FW. The diabetic foot. Orthopedics 1987, 10, p. 163-172.
32. Wheat, LJ., Allen, SD., Henry, M. et al. The diabetic foot infections, Bacteriologic Analysis. Arch Intern Med, 1986, 146, p. 1935-1940.
33. YAMAGUCHI, Y., YOSHIDA, S., SUMIKAWA Y. et al. Rapid healing of intractable diabetic foot ulcers with exposed bones following a novel therapy of exposing bone marrow cells and then grafting epidermal sheets. BJD, 2004, 151(5), p. 1019-1028.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2009 Issue 5-
All articles in this issue
- Syndrom diabetické nohy – z pohledu diabetologa
- Význam atopických epikutánních testů a dalších vyšetřovacích metod v diagnostice potravinové alergie na kravské mléko a pšeničnou mouku u pacientů s atopickým ekzémem ve věku nad 14 let
- Primárna kožná aktinomykóza u dvoch pacientov liečená klindamycínom
- Kožné metastázy ako iniciálny prejav karcinómu z buniek obličky
- Koinfekce syfilis a HIV
- Czech-Slovak Dermatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Koinfekce syfilis a HIV
- Primárna kožná aktinomykóza u dvoch pacientov liečená klindamycínom
- Kožné metastázy ako iniciálny prejav karcinómu z buniek obličky
- Syndrom diabetické nohy – z pohledu diabetologa
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

