-
Medical journals
- Career
Primární kožní difuzní velkobuněčný B-lymfom dolních končetin: Popis případu a přehled literatury
: Tichý M. J.tichý M. 1,2 2; A. Hluší 3; J. Urbánek 1
: Klinika chorob kožních a pohlavních LF UP a FN Olomouc přednostka doc. MUDr. D. Ditrichová, CSc. 1; Ústav patologické anatomie LF UP a FN Olomouc přednosta doc. MUDr. Martin Tichý, CSc. 2; Hematoonkologická klinika LF UP a FN Olomouc přednosta prof. MUDr. K. Indrák, DrSc. 3
: Čes-slov Derm, 83, 2008, No. 2, p. 73-76
: Case Reports
Primární kožní difuzní velkobuněčný B-lymfom dolních končetin (PCLBCL) se řadí mezi kožní lymfomy z B-buněk s poměrně agresivním biologickým chováním. Autoři popisují případ PCLBCL u 68letého pacienta a současně podávají ucelenou charakteristiku klinických, morfologických a imunofenotypických vlastností PCLBCL s přehledem aktuální literatury.
Klíčová slova:
WHO-EORTC klasifikace kožních lymfomů – difuzní velkobuněčný B-lymfom dolních končetin – diferenciální diagnostikaÚvod
Jako primární kožní lymfomy jsou definovány všechny T - a B-lymfomy, které se v době diagnózy manifestují pouze v kůži (14). Kožní lymfomy (CL) jsou druhým nejčastějším místem výskytu extranodálních non-hodgkinských lymfomů. Jejich roční incidence je uváděna 1 : 100 000.
Klasifikace maligních lymfomů prošly mnohaletým vývojem (10, 11, 12, 15). Přibližně v posledním desetiletí se soustředila pozornost na vypracování samostatné klasifikace pro primární lymfomy kůže. Důvodem pro tyto aktivity bylo zjištění, že CL mají odlišné biologické vlastnosti a prognózu ve srovnání s jejich morfologicky identickými uzlinovými protějšky (1, 11, 12). Menší agresivita CL tedy vyžadovala i vypracování odlišných terapeutických schémat.
V současné době je pro klasifikaci primárních kožních lymfomů používána tzv. WHO-EORTC klasifikace, která je výsledkem dohody pracovní skupiny pro CL (14). K prognosticky nejméně příznivým primárním kožním lymfomům patří difuzní velkobuněčný B-lymfom dolních končetin (PCLBCL – primary cutaneous large B-cell lymphoma). Předkládáme vlastní pozorování.
Popis případu
68letý muž s 3měsíční anamnézou postupně progredujících subjektivně asymptomatických červeno-lividních tuhých papulí a nodulů na pravém bérci a stehně (obr.1) byl odeslán svým praktickým lékařem k vyšetření na kožní kliniku. Na základě klinického obrazu a anamnézy bylo vysloveno podezření na PCLBCL a byla provedena probatorní excize k histologické verifikaci diagnózy.
1. Lividní nodulární infiltráty na dolních končetinách. 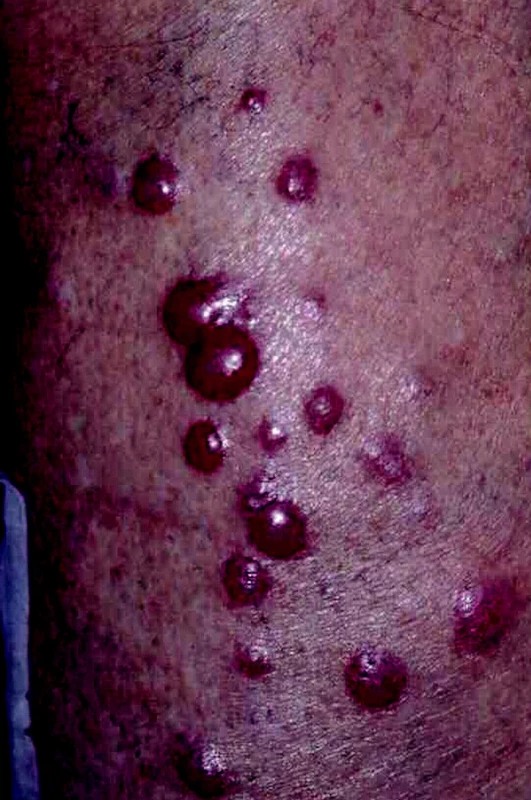
Materiál byl po fixaci v 10% formalínu zpracován obvyklým způsobem se zalitím do parafínu, řezy barveny hematoxylin-eozinem a vyšetřeny imunohistochemicky s použitím těchto primárních protilátek:
CD20 (klon 26, Dako)
CD79α (klon CB117, Dako)
CD10 (klon 56C6, Novocastra)
CD5 (klon 4C7, Novocastra)
CD3 (polyklonální, Dako)
CD68 (klon PG-M1, Dako)
Bcl2 (klon bcl-2/100, Biogenex)
Bcl6 (klon PG-B6p, Dako)
Ki67 (klon MIB-1, Dako)
MUM1 protein (klon MUM1p, Dako)
CD30 (klon Ber-H2, Dako)
Jako detekční systém byl použit DAKO Envision+systém, Peroxidase (DAB).
Mikroskopicky šlo o kožní částici s atrofickou epidermis a difuzním lymfoidním infiltrátem v koriu a přilehlém podkoží. Od epidermis byl infiltrát oddělen úzkou vrstvou nepoškozeného kolagenního vaziva („Grenz zóna“) (obr. 2). Lymfoidní elementy byly objemné, s hypochromními, lehce polymorfními jádry a většinou jedním centrálně uloženým jadérkem, méně často s několika periferně uloženými jadérky (obr. 3). Imunohistochemické vyšetření prokázalo expresi CD20 (obr. 4), CD79α, bcl2 (obr. 5), a z části MUM1 proteinu. Ostatní detekované antigeny (CD10, CD5, bcl6, CD3, CD30, CD68) byly negativní. Proliferační aktivita byla vysoká, index Ki67 70–80 % (obr. 6). Doprovodnou populaci tvořily malé T-lymfocyty (CD3+, CD5+) lokalizované hlavně na periferii infiltrátu, dále disperzně histiocyty (CD68+). Diagnostický závěr – difuzní velkobuněčný B-lymfom dolních končetin.
2. HE 40x. Kožní částice s difuzním lymfoidním infiltrátem v dermis a vyjádřenou Grenz zónou. 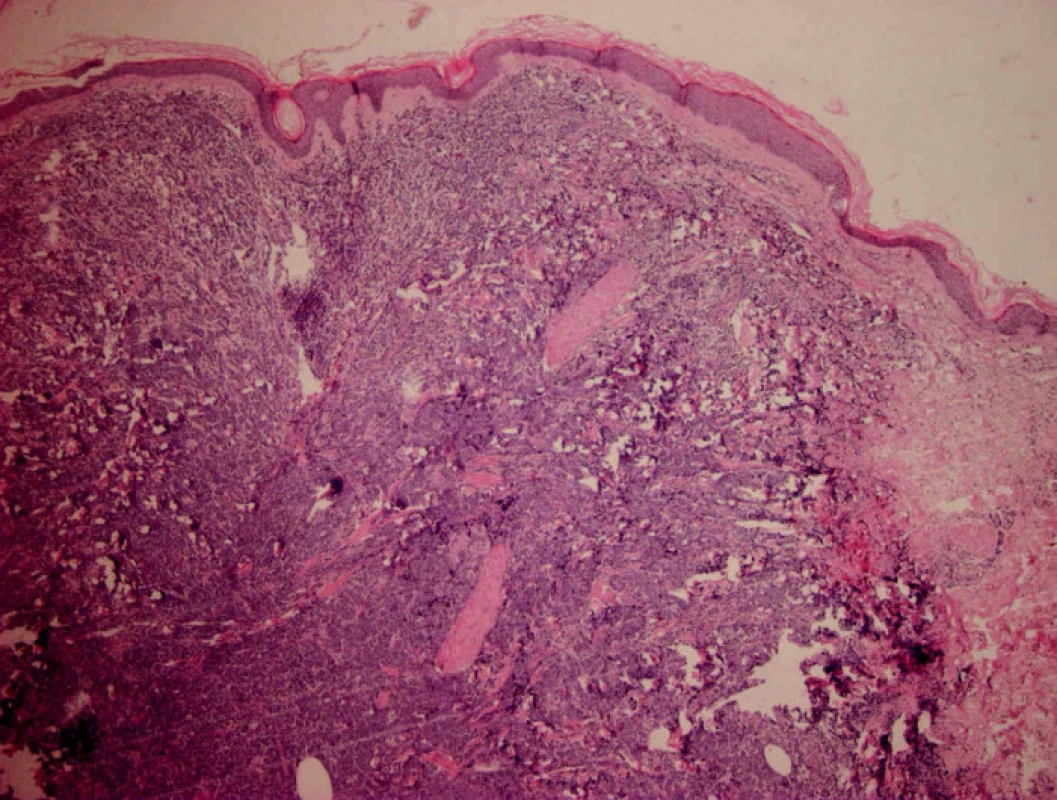
3. HE 400x. Monotónní populace velkých lymfoidních elementů imunoblastického typu. 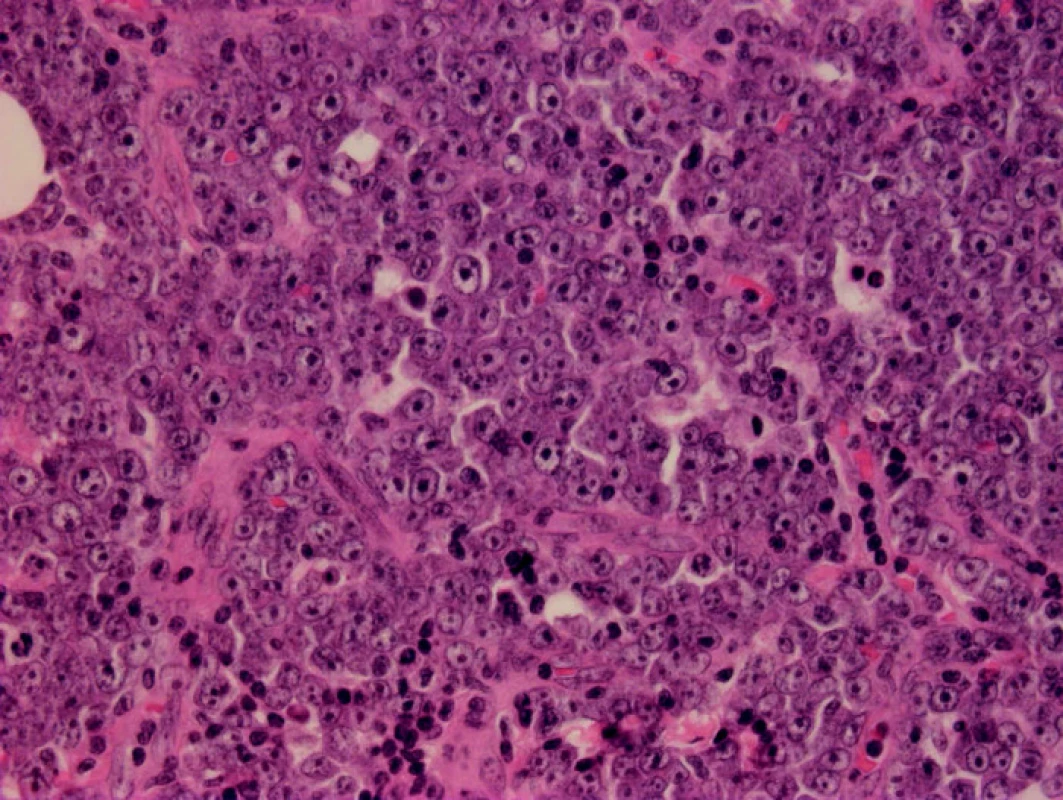
4. Bcl2 200x. Výrazná pozitivita bcl2 proteinu v nádorových buňkách. 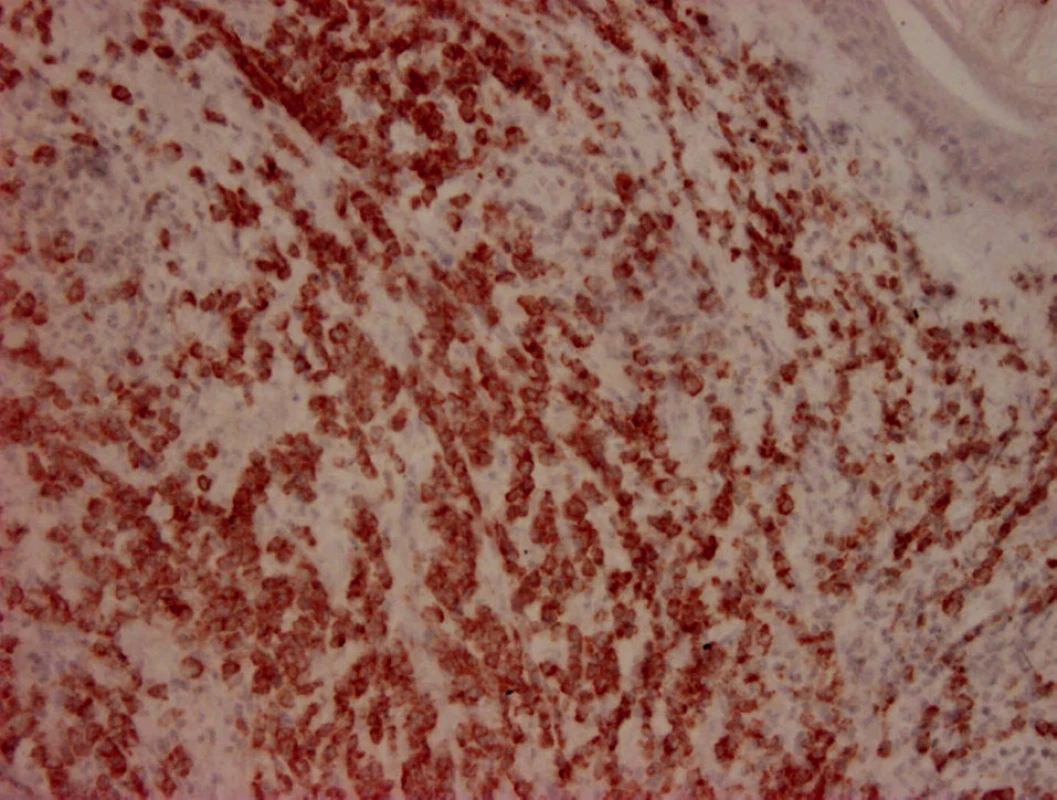
5. CD20 400x. Membránová pozitivita CD20 antigenu v nádorových buňkách. 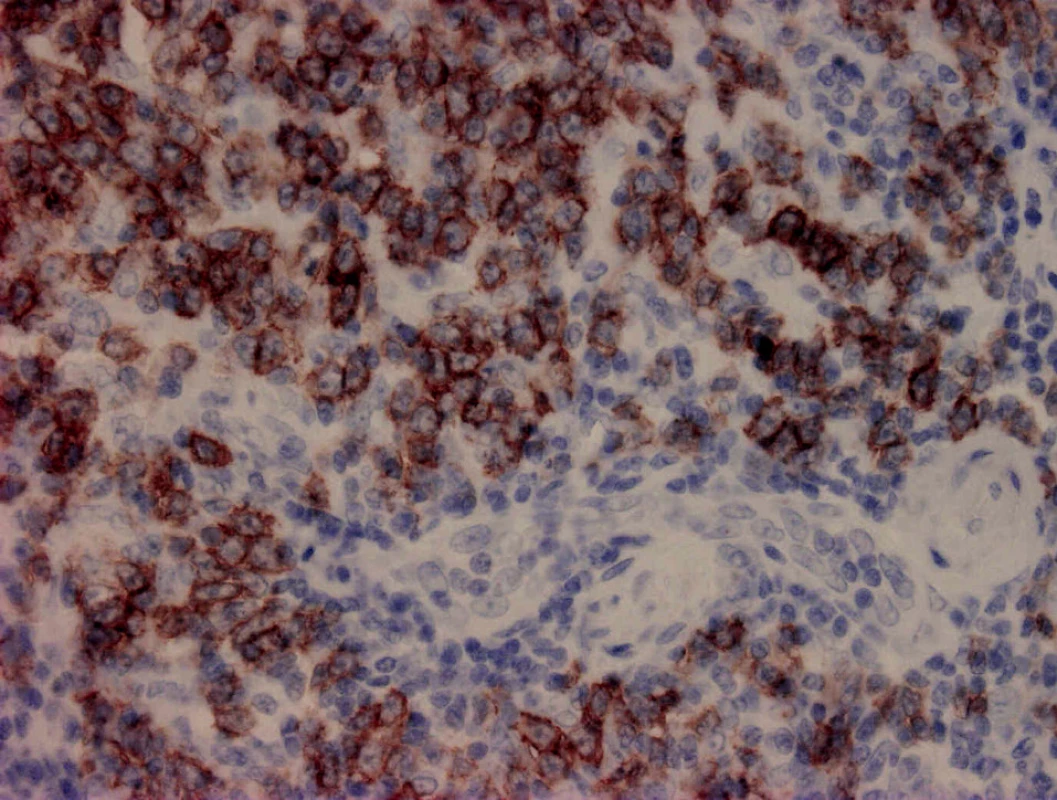
6. Ki67 200x. Výrazná proliferační aktivita nádorových buněk. 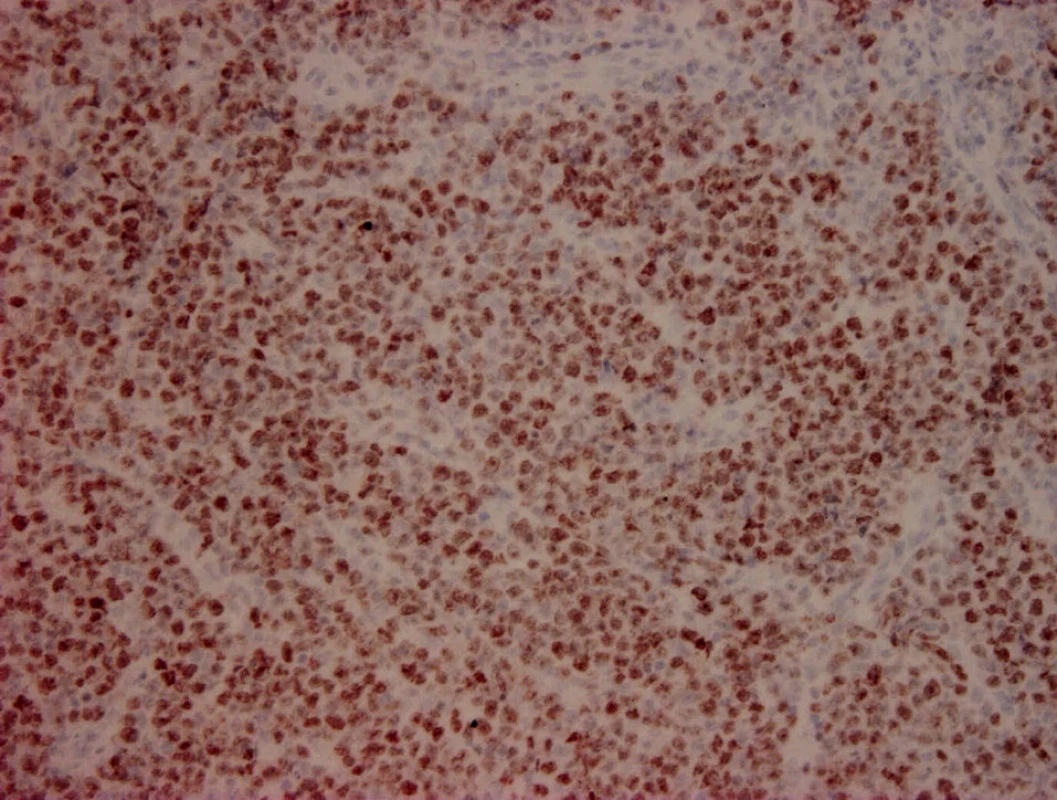
Pacient byl dále podroben komplexnímu vyšetření, které bylo ve spolupráci s hematoonkologem zaměřeno na vyloučení sekundárního postižení kůže v rámci diseminace uzlinového lymfomu. Laboratorní vyšetření (krevní obraz + diferenciál, biochemická vyšetření včetně LDH a β2-mikroglobulinu) bylo v normě stejně jako výsledek biopsie kostní dřeně. CT vyšetření plic, mediastina a břicha rovněž vyloučilo extrakutánní postižení a diagnóza PCLBCL byla definitivně potvrzena.
U pacienta bylo na hematookologii aplikováno celkem 6 cyklů chemoterapie CVeP (cyklofosfamid, vepesid, prednison), po které došlo pouze k částečné regresi kožních lézí. Následovala radikální normofrakcionovaná radioterapie do celkové dávky 50 Gy, po které došlo k úplnému vymizení kožních lézí. Za 1 měsíc po ukončení léčby se objevil relaps choroby ve formě solitárního uzlovitého útvaru na pravém stehně. Léze byla excidována a histologicky vyšetřena. Mikroskopický a imunofenotypický obraz byl shodný s prvním bioptickým vyšetřením. Následovala další chemoterapie – 2krát CVeP, 4krát Mabthera (rituximab), 1krát AraC (cytosinoarabinosid), 3krát CHOP (antracyklin, doxorubicin, vinkristin, cyklofosfamid, prednison) – bylo dosaženo kompletní remise. Další relaps onemocnění v podobě solitárního nodulárního ložiska na paži se objevil přibližně po roce. Histologický a imunofenotypický obraz zůstal stejný i v tomto ložisku. Následnou lokální radioterapií v celkové dávce 40 Gy byla opět navozena několikaměsíční remise. Přibližně po 6 měsících se opět objevila recidiva onemocnění, tentokrát ve formě vícečetných hlouběji uložených na pohmat tuhých nodulů na obou bércích. I v tomto případě bylo histologické vyšetření identické. Bylo aplikováno 5 cyklů chemoterapie CVeP a následně po další progresi s tvorbou nových kožních lézí 3 cykly Mabthera. Přibližně 39 měsíců od vzniku prvních příznaků onemocnění byla PET-CT vyšetřením prokázána extrakutánní diseminace do ingvinálních lymfatických uzlin. Na postiženou oblast byla aplikována radioterapie do celkové dávky 50 Gy s rozvojem výrazné postiradiační dermatitidy. Za 3 měsíce po průkazu diseminace lymfomu do ingvinálních uzlin byly při kontrolním sonografickém vyšetření břicha zjištěny pakety uzlin v retroperitoneu. Chemoterapie byla doprovázena řadou vedlejších účinků, zejména poruchou renálních funkcí, minerálovým rozvratem a alterací vědomí. Při intenzivní podpůrné terapii došlo k částečné úpravě komplikací. Vzhledem k celkovému stavu již další chemoterapie nebyla aplikována a pacient byl umístěn na oddělení dlouhodobě nemocných.
Diskuse
Většina primárních kožních lymfomů z B-buněk se vyznačuje indolentním chováním, s výjimkou difuzního velkobuněčného B-lymfomu. PCLBCL dolních končetin reprezentuje vyhraněný typ lymfomu s dobře definovanými klinickými, histopatologickými, imunohistochemickými a molekulárně biologickými vlastnostmi. Patří mezi primární kožní lymfomy s agresivnějším biologickým chováním a poměrně nepříznivou prognózou. 5leté přežití nemocných se pohybuje okolo 55 % (3). Typicky postihuje starší osoby nad 70 let věku, častěji ženy (3, 13). Na kůži dolních končetin, velmi vzácně na trupu a na hlavě, vytváří solitární nebo vícečetné tuhé papuly a noduly červenolividní barvy. Přítomnost mnohočetných lézí a poměrně často přítomná extrakutánní diseminace prognózu zhoršují (3). Mírnější průběh mají vzácné případy PCLBCL s lézemi mimo dolní končetiny (3).
V histopatologickém obraze dominují difuzní infiltráty expandující do podkoží, v nichž prevaluje monotónní populace velkých lymfoidních buněk vzhledu centroblastů a imunoblastů (3, 14). Proliferační aktivita bývá vysoká. Nádorové buňky exprimují pan B-markery CD20 a CD79a, monotypický sIg a (nebo) cIg, bcl2 protein, a to i v lokalizacích mimo dolní končetiny (2, 4). Variabilní bývá exprese bcl6 proteinu a MUM1/IRF4 proteinu (8, 9).
Translokace t(14;18) není navzdory silné expresi bcl2 proteinu detekována (2). Mezi časté abnormality patří chromozomální nestabilita 18q a 7p, ztráta 6q a podle posledních studií i translokace myc, bcl6 a IgH genů (5, 6).
V diferenciální diagnóze je nutno odlišit zejména morfologicky blízký primární kožní folikulární lymfom (PCFCL – primary cutaneous follicle center cell lymphoma), který se vyznačuje mnohem příznivější prognózou. Zásadní pro odlišení PCFCL a PCLBCL je rozdílný imunofenotyp nádorových buněk, zejména negativita bcl2 a MUM1/IRF4 proteinu a v části případů i pozitivita bcl6 a CD10 v PCFCL (14). Pozornost je nutné vždy zaměřit na vyloučení sekundárního postižení kůže při generalizaci uzlinového difuzního velkobuněčného B-lymfomu s ohledem na rozdílné prognostické a terapeutické aspekty obou onemocnění (12).
V léčbě je indikována chemoterapie, která je však často limitována věkem nemocných a přidruženými chorobami. Pouze u malého počtu pacientů se solitárními lézemi je alternativní metodou aktinoterapie event. chirurgická excize (3). Jako nadějné se ukazují léčebné výsledky rituximabu (anti CD20 monoklonální protilátka) stejně jako u dalších primárních kožních lymfomů z B-buněk, v indikaci PCLBCL však zatím chybějí rozsáhlejší zkušenosti s touto metodou léčby (7).
Prezentovaný případ PCLBCL je zcela typický jak po stránce morfologické, tak svým průběhem a potvrzuje oprávněnost samostatného vyčlenění této jednotky.
Došlo do redakce: 20. 9. 2007
MUDr. Martin Tichý, Ph.D.
Klinika chorob kožních a pohlavních LF UP
a FN Olomouc
I. P. Pavlova 6
775 20 Olomouc
E-mail: tichy.martin.jun@fnol.cz
Sources
1. Cetkovská P. Nová WHO-EORTC klasifikace kožních lymfomů. Čes-slov Derm, 2006, 81(2), p. 69-76.
2. Goodlad JR, Krajewski AS, Batstone PJ, et al. Primary cutaneous diffuse large B-cell lymphoma: prognostic significance and clinicopathologic subtypes. Am J Surg Pathol, 2003, 27, p. 1538-1545.
3. Grange F, Bekkenk MW, Wechsler J, et al. Prognostic factors in primary cutaneous large B-cell lymphomas: a European multicenter study. J Clin Oncol, 2001,19, p. 3602-3610.
4. Grange F, Petrella T, Beylot-Barry M, et al. Bcl-2 protein expression is the strongest independent prognostic factor of survival in primary cutaneous large B-cell lymphomas. Blood, 2004,103, p. 3662-3668.
5. Hallermann C, Kaune KM, Gesk S, et al. Molecular cytogenetic analysis of chromosomal breakpoints in the IGH, MYC, BCL6 and MALT1 gene loci in primary cutaneous B-cell lymphomas. J Invest Dermatol, 2004, 123, p. 213-219 .
6. Hallermann C, Kaune K, Siebert R, et al. Cytogenetic aberration patterns differ in subtypes of primary cutaneous B-cell lymphomas. J Invest Dermatol, 2004,122, p. 1495-1502.
7. Heinzerling LM, Urbanek M, Funk JO, et al. Reduction of tumor burden and stabilization of disease by systemic therapy with anti-CD20 antibody (rituximab) in patients with primary cutaneous B-cell lymphoma. Cancer, 2000, 89, p. 1835-1844.
8. Hoefnagel JJ, Dijkman R, Basso K, et al. Distinct types of primary cutaneous large B-cell lymphoma identified by gene expression profiling. Blood, 2005, 105, p. 3671-3678.
9. Hoefnagel JJ, Vermeer MH, Janssen PM, Fleuren GJ, Meijer CJLM, Willemze R. Bcl-2, Bcl-6 and CD10 expression in cutaneous B-cell lymphoma: further support for a follicle centre cell origin and differential diagnostic significance. Br J Dermatol, 2003, 149, p. 1183-1191.
10. Jaffe ES, Harris NL, Stein H, Vardiman JW(Eds). World Health Organization Classification of Tumors: Pathology and Genetics of Tumours of Hematopoietic and Lymphoid Tissues. Lyon, France: IARC Press, 2001.
11. Tichý M j, Tichý M. Primární lymfomy kůže – aktuální pohled. Čes-slov Derm, 2000, 75(6), p. 312-318.
12. Tichý M j., Tichý M, Brychtová S. Nové diagnostické, prognostické a terapeutické aspekty primárních kožních lymfomů. Klin Onkol, 2006, 19(5), p. 245-251.
13. Vermeer MH, Geelen FAMJ, van Haselen CW, et al. Primary cutaneous large B-cell lymphomas of the legs: a distinct type of cutaneous B-cell lymphoma with an intermediate prognosis. Arch Dermatol, 1996, 132, p. 1304-1308.
14. Willemze R, Jaffe ES, Burg G, et al. WHO-EORTC classification for cutaneous lymphomas. Blood, 2005, 105, p. 3768-3785.
15. Willemze R, Kerl H, Sterry W, et al. EORTC classification for primary cutaneous lymphomas: a proposal from the Cutaneous Lymphoma Study Group of the European Organization for Research and Treatment of Cancer (EORTC). Blood, 1997, 90, p. 354-371.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2008 Issue 2
Most read in this issue- Amelanotic and Acrolentiginous Melanoma
- Atopic Patch Tests – Methods and Significance
- Squamous Cell Carcinoma in 61-Year-Old Burn Scar
- Primary Cutaneous Diffuse Large B-cell Lymphoma, Leg Type: A Report of a Case and Review of the Literature
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

