-
Medical journals
- Career
Melanom vulvy
Authors: M. Arenbergerová 1; A. Fialová 1; E. Pojezná 1; P. Šefrnová 1; P. Arenberger 1; A. Havránková 2; T. Vedral 3; M. Šimková 4; M. Košťálová 4
Authors‘ workplace: Dermatovenerologická klinika 3. LF UK a FNKV, Praha, přednosta prof. MUDr. P. Arenberger, DrSc. 1; Gynekologicko-porodnická klinika 3. LF UK a FNKV, Praha, přednosta doc. MUDr. E. Kučera, CSc. 2; Chirurgická klinika 3. LF UK a FNKV, Praha, přednosta prof. MUDr. R. Gürlich, CSc. 3; Klinika nemocí kožních a pohlavních LF UK a FN, Hradec Králové, přednosta doc. MUDr. K. Ettler, CSc. 4
Published in: Ceska Gynekol 2013; 78(4): 351-355
Overview
Cíl studie:
Melanom vulvy představuje druhou nejčastější malignitu vulvy. V článku se zaměříme na tři případy pacientek s vulvárním melanomem, které byly řešeny chirurgickou excizí, biopsií sentinelové uzliny a následně radikální ingvinální lymfadenektomií.Typ studie:
Kazuistika.Název a sídlo pracoviště:
Dermatovenerologická klinika 3. LF UK a FNKV, Praha.Metodika:
Spolehlivou diagnostickou metodu představuje biopsie léze. Stále více se k upřesnění diagnostiky a sledování pigmentových projevů v čase využívá digitální dermatoskopie.Výsledky:
Melanom vulvy podle různých zdrojů tvoří 3,6 % až 10 % maligních vulvárních neoplazií. Epidemiologické studie uvádějí, že poměr kožních a vulvárních melanomů je 71 : 1.Závěr:
Nové diagnostické metody, jako je digitální dermatoskopie nebo biopsie sentinelové uzliny, přinášejí stále větší pokrok při zpřesnění diagnostiky pacientek s vulvárním melanomem.Klíčová slova:
melanom vulvy – terapie – sentinelová uzlina – dermatoskopieÚVOD
Melanom je druhá nejčastější malignita na vulvě, ale představuje jen 2 % všech ženských melanomů [7]. Průměrný věk pacientek s tímto nádorem je 56 let. Wechter et al. ukázali, že se vulvární melanom může nacházet na klitorisu (26 %), na klitorisu s přerůstáním na labia (21 %), na labium minor (11 %) a labium major (5 %), obě labia pak postihuje v 16 % [14]. Histologické subtypy jsou zastoupeny ve 45 % povrchově se šířícím melanomem, ve 30 % akrolentiginózním melanomem, v 10 % nodulárním a v 15 % není možné melanom histologicky jednoznačně klasifikovat. Při primárním vyšetření se melanom vyznačuje nejčastěji hnědočernou barvou, modrou či modročernou barvou, anebo je růžový v případě amelanotické léze. Ve sledování Wechtera byla průměrná hloubka invaze 2,8 mm, z toho 58 % nádorů bylo primárně ulcerovaných, což signifikantně zhoršuje prognózu pacientek. Jen 15 % melanomů bylo odhaleno při rutinním gynekologickém vyšetření, ostatní melanomy způsobovaly subjektivní obtíže, jako svědění (23 %), otok, vznik uzlíku (23 %), krvácení (17 %), bolest (17 %), dysurii (7 %) a výtok (3 %).
Dosud publikované studie ukazují, že v době diagnózy má 60–65 % pacientek pouze lokální onemocnění, přibližně 33 % má postižení regionálních lymfatických uzlin a 5–6 % má již vzdálené metastázy [12, 13]. Pětileté celkové přežití pacientek s melanomem se pohybuje kolem 30–35 %. Metastázy se mohou objevit kdykoliv, popsány byly metastázy i 13 let po primární excizi. Nejdůležitějšími prognostickými parametry jsou tloušťka nádoru, ulcerace a stav sentinelové uzliny.
V diferenciální diagnostice melanomu vulvy je třeba pomýšlet na pigmentový névus vulvy, slizniční lentigo, trombotizovaný hemangiom, seboroickou veruku nebo spinaliom. Při diagnostice melanomu vulvy se opíráme o klinické vyšetření, nově i o dermatoskopii. Digitální dermatoskopie je kontaktní vyšetření speciální osvětlenou lupou s plochým polarizovaným filtrem, které dokáže projev zvětšit až 100krát, při eliminaci reflexe světla pomůže pozorovat i hlubší partie kůže. Takový obraz vyhodnotí vlastním analytickým systémem a uloží. Archivované snímky je pak možné pozorovat v čase a přesně určit jejich změnu.
Při podezřelém nálezu, jako je přítomnost regrese (namodralý nádech), asymetrie, nehomogenní barva, větší průměr než 5 mm nebo změna obrazu v čase, je léze indikována k biopsii. I výsledek biopsie musíme interpretovat obezřetně. V ojedinělých případech, např. u melanomu vznikajícího z pigmentového névu, může být biopsie provedena z benigní tkáně, tedy z pigmentového névu a výsledek je pak falešně negativní.
První volbou u vulvárního melanomu je chirurgická excize. V minulosti byly tyto léze léčeny parciální nebo radikální vulvektomií z důvodu eliminace satelitních metastáz doplněnou o oboustrannou ingvinální lymfadenektomii.
Nyní se preferuje více šetrný chirurgický zásah. Rozhodující pro volbu tzv. bezpečnostních lemů je hodnota Breslowa, tedy hloubka invaze nádoru. Pro Tis melanomy je doporučen ochranný lem 0,5 cm, pro melanomy s tloušťkou do 1 mm je to 1 cm a pro melanomy nad 2 mm má být ochranný lem 2 cm.
Provedení elektivní ingvinální lymfadenektomie v různém rozsahu (jednostranná, oboustranná, povrchová, hluboká) je dodnes nejasné [3]. Na jedné straně tak může být zvýšeno riziko lokoregionální recidivy, na druhé straně pak zbytečné komplikace spojené s tímto výkonem. Většina pracovišť zabývajících se chirurgickým řešením melanomu dnes již rutinně provádí biopsii sentinelové uzliny k detekci okultních metastáz i v případě vulvárního melanomu.
Pacientky se zvýšeným rizikem relapsu jsou léčeny adjuvatní imunoterapií interferonem alfa. Inoperabilní metastázy v lymfatických uzlinách lze řešit aktinoterapií. Terapií první volby u pa-cientek ve stadiu IV se vzdálenými metastázami je chemoterapie (dakarbazin v mono - nebo polychemoterapii). Nově se ke slovu dostává biologická léčba. U melanomů vulvy se využívá léčba namířená proti mutovanému genu c-kit (mutace c-kit je přítomna u 35 % melanomů vulvy). Tato léčba je českým pacientkám nabízena zatím jen v rámci klinických studií [11]. Registrovaným preparátem zvyšujícím protinádorovou aktivitu imunitního systému u metastazujícího maligního melanomu je neutralizátor „brzdy imunitního systému“ CTLA-4 ipilimumab (Yervoy).
KAZUISTIKA 1
Sedmasedmdesátiletá pacientka byla poslána na oddělení gynekologie pro 6 měsíců trvající zbytnění klitorisu spojené s bolestí, svěděním a krvácením [9]. Při fyzikálním vyšetření bylo patrné namodralé zbarvení klitorisu, který byl exulcerován, krvácel na povrchu a byl uzlovitě zvětšen do průměru asi 2 cm (obr. 1A). Histologické vyšetření z provedené parciální excize potvrdilo maligní melanom, Breslow 4 mm. Při vyšetření nebyly nalezeny žádné další pigmentace ani ložiska melanomu jinde na těle, kožní fototyp II, doporučeno bylo ultrazvukové vyšetření tříselných uzlin, počítačové tomografie břicha a RTG snímek plic. Všechna provedená vyšetření byla negativní a neprokazovala rozšíření choroby. Proto byla doporučena parciální vulvektomie s peroperačním lymfatickým mapováním. Sentinelová uzlina byla nalezena pouze v pravém třísle. Palpačně byly peroperačně zjištěny tři uzliny velikosti čočky, a proto byl výkon rozšířen i o povrchovou exenteraci pravého třísla se ziskem 12 uzlin. Vlevo se sentinelová uzlina neobjevila. Melanom se odstranil modifikovanou parciální vulvektomií. Histologické vyšetření neprokázalo ani v sentinelové uzlině, ani v ostatních uzlinách metastatické postižení. Melanom klitorisu byl hodnocen jako nodulární, maligní, exulcerovaný o průměru 14 mm, Breslow 5 mm, Clark IV s okraji bez nádoru více než 3 cm (obr. 1B). V pooperačním období se objevil lymfedém pravé dolní končetiny, který v mírné formě i přes léčbu přetrvával. Pacientka se k dalším kontrolám již nedostavila.
Obr. 1A Klinický obraz melanomu klitoris 
Obr. 2A Klinický obraz melanomu vulvy u dvacetileté pacientky 
KAZUISTIKA 2
Dvacetiletá pacientka měla několik let pigmentovou skvrnu v těsné blízkosti klitorisu. V poslední době si všimla jejího vyvýšení, tlaku a dyskomfortu při sexuálním styku. Klinicky šlo o růžový nodulus s hnědočernou asymetrickou pigmentací (obr. 2A). V dermatoskopu byl patrný šedomodrý závoj, asymetrie a excentrická hyperpigmentace (obr. 2B). Byla provedena excize tumoru, ale – přes poučení pacientky na její přání – se zachováním klitorisu, a biopsie sentinelové uzliny v levém třísle. V sentinelové uzlině byla nalezena mikrometastáza melanomu a následně byla provedena i exenterace lymfatických uzlin ingvinálně vlevo. V dalších dvou lymfatických uzlinách byly přítomny mikrometastázy melanomu. U pacientky byla vzhledem ke stadiu IIIA podle AJCC klasifikace iniciována adjuvantní terapie interferonem alfa. Hned v prvním měsíci došlo k výraznému nechutenství a úbytku na váze o více než 10 % celkové hmotnosti a interferon alfa byl vysazen. Pacientka je dva roky v následné dispenzární péči s pravidelnými klinickými kontrolami doplňovanými zobrazovacími metodami.
Obr. 1B Histologický obraz nodulárního melanomu klitoris 
Obr. 2B Dermatoskopický obraz melanomu vulvy s modrým závojem a excentrickou hyperpigmentací 
KAZUISTIKA 3
Pacientka, 65 let, byla odeslána spádovou gynekoložkou pro tmavou skvrnu na přechodu labium minor a labium major (obr. 3A). Pacientka si nebyla vědoma, že by na tomto místě dříve měla pigmentaci. Podle dermatoskopu byl nález zhodnocen jako melanom (obr. 3B) a indikován k excizi a biopsii sentinelové uzliny. Předoperační staging (RTG plic, ultrazvuk břicha a spádových ingvinálních uzlin) byl bez patologie. V lokální anestezii byla provedena excize tumoru a biopsie sentinelové uzliny z pravého třísla. Histologicky šlo o povrchově se šířící melanom s tloušťkou 0,65 mm a nález v sentinelové uzlině neodhalil nádorové buňky. Pacientka s nemocí ve stadiu IA podle AJCC klasifikace prošla krátkou rekonvalescencí a byla zařazena do dispenzární péče.
Obr. 3A Klinický obraz povrchově se šířícího maligního melanomu vulvy 
Obr. 3B Dermatoskopický obraz melanomu vulvy, globulární struktura – hrudky pigmentu 
DISKUSE
Vulvární melanom představuje až 10 % malignit na vulvě. Metastazování se děje v 70 % do spádových lymfatických uzlin. Časté jsou i satelitní nebo intranzitní metastázy (obr. 4). Cestou hematogenní se melanom vulvy šíří do jater, plic, mozku a kostí. Maligní melanom se může objevit i na dalších gynekologických orgánech, a to primárně, nebo metastaticky. Gupta a spol. (2004) popisují 23 případů maligního melanomu ovaria [5]. Wechter a spol. (2004) zase uvádějí 20 případů vulvárního melanomu [14]. Alexander a spol. (2004) zdokumentovali první případ metastazujícího vulvárního melanomu u těhotné ženy s placentární metastázou a zdravým novorozencem [2]. Luxman a spol. (1997) pozorovali zřejmě první případ metastáz do endometria a myometria z primárního ložiska na vulvě [10]. Chung a spol. (1980) udávají 19 případů vaginálního melanomu s maximem výskytu v dolní třetině vaginy [8].
Image 1. Satelitní metastázy melanomu vulvy 2 roky po vulvektomii 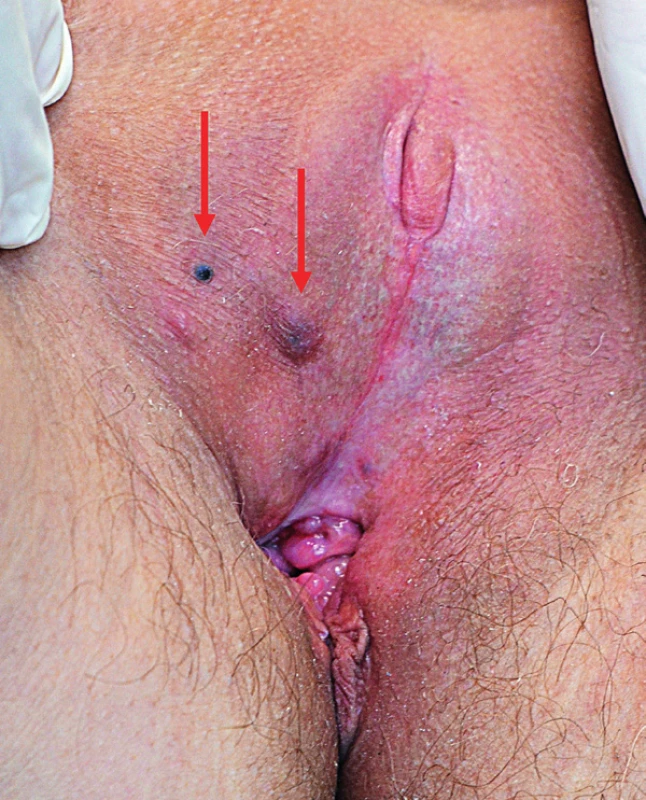
Není jasné, proč se melanomy vyskytují na místech chráněných před sluncem. Vulvární melanom se chová biologicky podobně jako kožní melanom a má i podobné prognostické ukazatele, přestože jeho patogeneze je pravděpodobně jiná. Etiologicky zde hraje roli genetická predispozice (15 % žen), pigmentový névus genitálu (10 % melanomů vulvy vznikne na podkladě preexistujícího pigmentového névu), přítomnost atypických pigmentových névů jinde na těle a imunosuprese [14].
Vulva je lymfaticky drénována především do třísel, a to nejprve do povrchových lymfatických uzlin, pak přes fascia cribriformis do hlubokých uzlin ve fossa ovalis [4]. Tradičně byl vulvární melanom léčen stejně jako spinaliom radikální vulvektomií s oboustrannou exenterací třísel. Značná morbidita (lymfedém 30–70 %, zřeknutí se pohlavního styku až v 75 %, hojení per secundam int., cystokéla, rektokéla, inkontinence moči, striktura vaginy, dyspareunie apod.) spojená s tímto výkonem však vedla ke snahám tento výkon omezit [1, 6]. Vyšetření sentinelové uzliny umožňuje odhalit nemocné s vysokým rizikem relapsu onemocnění, u kterých je vhodné provést exenteraci regionálních lymfatických uzlin a u nichž je indikována následná adjuvantní léčba [6]. U ostatních je možné provést jen lokální excizi s 2cm okraji zdravé tkáně a monitorováním regionálních uzlin pomocí sonografie či počítačové tomografie. Důležitá je také přesnost detekce metastáz nebo mikrometastáz v sentinelové uzlině. Původní detekce při barvení hematoxylin-eozinem se dnes doplňuje imunohistochemickým vyšetřením (S100 protein, HMB 45, Melan A) a zatím spíše experimentálně se používají molekulárně biologické metody (RT-PCR).
Nové diagnostické metody, jako je digitální dermatoskopie nebo biopsie sentinelové uzliny, přinášejí stále větší pokrok při zpřesnění diagnostiky pacientek s vulvárním melanomem.
Podpořeno z výzkumného projektu P 27/2012 Univerzty Karlovy, 3. lékařské fakulty v Praze.
MUDr. Monika Arenbergerová, Ph.D.
Dermatovenerologická klinika FNKV a 3. LF UK
Šrobárova 50
100 34 Praha 10
e-mail: arenbergerova@email.cz
Sources
1. Abramova, L., Parekh, J., Irvin, WP., et al. Sentinel node biopsy in vulvar and vaginal melanoma: presentation of six cases and a literature review. Ann Surg Oncol, 2002, 9, p. 840–846.
2. Alexander, A., Harris, LM., Grossman, D., et al. Vulvar melanoma: Diffuse melanosis and metastasis to the placenta. J Am Acad Dermatos, 2004, 50, p. 293–298.
3. Creasman, WT., Phillips, JL., Menck, HR. A survay of hospital management practices for vulvar melanoma. J Am Coll Surg, 1999, 188, p. 670–675.
4. Ghurani, GB., Penalver, MA. An update on vulvar cancer. Am J Obstet Gynecol, 2001, 185, p. 294–299.
5. Gupta, D., Deavers, MT., Silva, EG., et al. Malignant melanoma involving the ovary: a clinicopathologic and immunohistochemical study of 23 cases. Am J Surg Pathol, 2004, 28, p. 771–780.
6. Gutzmer, R., Al Ghazal, M., Geerlings, H., et al. Sentinel node biopsy in melanoma delays recurrence but does not change melanoma-related survival: a retrospective analysis of 673 patients. Br J Dermatol, 2005, 153, p. 1137–1142.
7. Chang, AE., Karnell, LH., Menck, HR. The National Cancer Data Base report on cutaneous and noncutaneous melanoma: a summary of 84, 836 cases from the past decade. The American College of Surgeons Commision on Cancer and the American Cancer Society. Cancer, 1998, 83, p. 1664–1678.
8. Chung, A., Casey, M., Flannery, J., et al. Malignant melanoma of the vagina-report of 19 cases. Obstet Gynecol, 1980, 55, p. 720.
9. Kost‘álová, M., Kost‘ál, M., Ettler, K., et al. Melanoma clitoridis. Int J Dermatol, 2007, 46, p. 393–395.
10. Luxman, D., Jossiphov, J., Cohen, JR., et al. Uterine metastasis from vulvar malignant melanoma. A case report. J Reprod Med, 1997, 42, p. 244–246.
11. Omholt, K., Grafström, E., Kanter-Lewensohn, L., et al. KIT pathway alterations in mucosal melanomas of the vulva and other sites. 2011, 17, p. 3933–3942.
12. Ragnarsson-Olding, BK., Kanter-Lewensohn, LR., Lager-lof, B.,et al. Malignant melanoma of the vulva in a nationwide, 25-year study of 219 Swedish females: clinical observations and histopathologic features. Cancer, 1999, 86, p. 1273–1284.
13. Ragnarsson-Olding, BK., Nilsson, BR., Kanter-Lewen-sohn, LR., et al. Malignant melanoma of the vulva in a nationwide, 25-year study of 219 Swedish females: predictors of survival. Cancer, 1999, 86, p. 1285–1293.
14. Wechter, ME., Gruber, SB., Haefner, HP., et al. Vulvar melanoma: A report of 20 cases and review of the literature. J Am Acad Dermatol, 2004, 50, p. 554–562.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2013 Issue 4-
All articles in this issue
- Nepenetrující poranění močového měchýře při antiinkontinenční operaci (TVT)
- Profylaktické užití antiinfekčních léčiv v gynekologii
- Solubilní Toll-like receptor 2 v pupečníkové krvi u těhotenství komplikovaných předčasným odtokem plodové vody
- Rýchla detekcia najbežnejších chromozómových aneuploídií z plodovej vody v druhom trimestri tehotnosti využitím QF-PCR
- Peripartální život ohrožující krvácení – intenzivní péče a hematologická léčba
- Léčba noční polyurie desmopresinem
- Aktuální otázky asistované reprodukce v České republice
- Teoretická a praktická náplň oboru klinická embryologie
- Gynekologicko-porodnická klinika FNKV před padesáti lety a dnes
- Diagnostika minimálních karcinomů prsní žlázy
- Laparoskopické řešení borderline tumorů ovaria u žen ve fertilním věku
- Spolupráce mamologa a radiodiagnostika při managementu mamárních lézí ve FNKV
- Retrospektivní analýza efektivity diagnostiky ektopické gravidity transvaginálním ultrazvukovým vyšetřením
- Význam stanovování cirkulujících nádorových buněk v diagnostickém a léčebném procesu u karcinomu ovaria
- Postavení cílené léčby v managementu ovariálního karcinomu
- Melanom vulvy
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Melanom vulvy
- Laparoskopické řešení borderline tumorů ovaria u žen ve fertilním věku
- Léčba noční polyurie desmopresinem
- Peripartální život ohrožující krvácení – intenzivní péče a hematologická léčba
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

