-
Medical journals
- Career
Ultrazvuk v urogynekologii
: J. Mašata; K. Švabík; A. Martan
: Gynekologicko-porodnická klinika VFN a 1. LF UK, Praha, přednosta prof. MUDr. A. Martan, DrSc.
: Ceska Gynekol 2012; 77(4): 292-298
Cíl studie:
Cílem naší studie bylo popsat úlohu a význam ultrazvukového vyšetření v urogynekologii.Typ studie:
Přehled literatury.Pracoviště:
Gynekologicko-porodnická klinika 1. LF UK a VFN Praha.Materiál a metodika:
Přehled standardizace ultrazvukového vyšetření v urogynekologii a přehled praktického základního využití pro diagnostiku dysfunkcí dolního urogenitálního traktu a pro monitorování efektu chirurgické léčby a pro diagnostiku komplikací.Závěr:
Ultrazvukové vyšetření je excelentní metoda pro vyšetření dolního urogenitálního traktu, vhodná nejen pro diagnostiku, ale i pro monitorování výsledků operační léčby.Klíčová slova:
ultrazvuk, transperineální ultrazvuk, introitální ultrazvuk, komplikace chirurgické léčby.ÚVOD
Ultrazvukové vyšetření je důležitou pomocnou vyšetřovací metodou v urogynekologii. V posledních letech prakticky vytlačilo radiologické vyšetření (boční řetízkovou uretrocystografii). Doporučuje se provádět transabdominální, transperineální, introitální a endoanální sonografie. Základní úlohou ultrazvukového vyšetření je popis uložení a mobility hrdla močového měchýře a vyšetření pánevního dna. Kromě jiného může ultrazvukové vyšetření prokázat přítomnost divertikulu uretry, cystu ve stěně pochvy, cizí těleso v močovém měchýři, abnormální nález na děloze (myom atd.), vyšetřit stěnu močového měchýře a integritu svěračů rekta a zjistit přítomnost defektů svalů pánevního dna.
V České republice byla provedena standardizace ultrazvukového vyšetření v roce 1997 [14], je podobná německé, která byla schválena urogynekologickou společností (DAUG) na zasedání v Curychu [25]. Další zasedání německé urogynekologické společnosti se konalo v Berlíně v roce 2003 a provedlo revizi a modifikaci doporučení na základě současných znalostí a výzkumu a nové doporučení bylo publikováno v roce 2005 [30]. Do nového doporučení bylo zařazeno i endoanální ultrazvukové vyšetření [30]. Nově zařadila ultrazvukové vyšetření do své standardizace i ICS (International Continence Society) a IUGA (International Urogynecological Associations) [9]. Přesto nadále různí autoři užívají rozdílné ultrazvukové techniky a měření, což znesnadňuje porovnání jednotlivých studií.
ANATOMICKÉ STRUKTURY ZOBRAZOVANÉ PŘI UROGYNEKOLOGICKÉM VYŠETŘENÍ
Při UZ vyšetření můžeme vizualizovat tyto orgány: močový měchýř, uretru, stydkou kost, pochvu, konečník, dělohu [10] a svalstvo pánevního dna [7, 8]. V závislosti na užité sondě, její frekvenci a úhlu projekce je možné zachytit rozdíly mezi jednotlivými obrazy. Introitální a transperineální přístup umožňují panoramatický pohled do malé pánve. Na rozdíl od transperineálního není při introitálním přístupu znázornění stydké kosti tak dobré.
Pokroky v ultrazvukové technice a zvýšená kvalita rozlišení zlepšily kvalitu zobrazení pánevních struktur, takže se nepovažuje za nutné nadále používat k zvýraznění uretry Foleyův katétr. Zavedení 3D/4D technik umožnilo i vyšetření m. levator ani [7, 8].
TECHNIKA ULTRAZVUKOVÉHO VYŠETŘENÍ
Nejčastěji je používán transperineální a introitální přístup. Má výhodu v tom, že je možné využívat stejné ultrazvukové sondy, které jsou vhodné pro gynekologii a porodnictví.
Výběr vhodné ultrazvukové frekvence závisí na vyšetřovací sondě a zvoleném přístupu. Při transperineálním UZ vyšetření je to hlavně frekvence 3,5–5 MHz, při introitálním ev. vaginálním vyšetření 5–7,5 MHz.
Při introitálním vyšetření se hůře zobrazuje celá symfýza, proto je jako referenční bod používán pouze dolní okraj symfýzy. K dosažení spolehlivých výsledků při introitálním vyšetření je nezbytné udržet ultrazvukovou sondu ve stejné poloze v klidu i v průběhu Valsalvova manévru, kašli nebo maximální volní kontrakci svalů pánevního dna.
Zavedení sondy při endosonografii je spojeno s anatomickými změnami v uložení uretry a močového měchýře. Vaginální a rektální vyšetření k diagnostice změn uložení a mobility uretry se již nedoporučuje [14, 17].
Abdominální ultrazvukové vyšetření poprvé užil White a kol. [31] ke znázornění UVJ a dospěl k závěrům, že jde o vyšetření rychlé a bezpečné, minimálně zatěžující pacientku, které vylučuje radiační zátěž. Tohoto přístupu užil i Bhatia a kol. [1], který srovnával uložení UVJ u inkontinentních žen před operací a po ní a zaregistroval statisticky významné rozdíly mezi skupinami [17].
Vyšetření abdominálním přístupem je obtížné u obézních žen, dále pak u žen s výraznou cystokélou, poklesem močového měchýře – kdy je UVJ při zvýšeném nitrobřišním tlaku za symfýzou. Dnes se tento přístup většinou opouští, užívá se při sledování paravaginálního defektu a při měření objemu močového měchýře a rezidua.
SOUČASNÉ MOŽNOSTÍ VYUŽITÍ ULTRAZVUKOVÉHO VYŠETŘENÍ V UROGYNEKOLOGII
Ultrazvukové vyšetření umožňuje komplexní vyšetření dolního genitálního traktu.
K základním možnostem ultrazvukového vyšetření patří:
- a) Uložení hrdla močového měchýře (uretrovezikální junkce – UVJ) v klidu a při Valsalvově manévru a při kontrakci svalů pánevního dna. Zároveň se může hodnotit otevření vnitřního ústí uretry v klidu a při Valsalvově manévru (vezikalizace – funneling). Únik moči: kompletní otevření uretry při kašli nebo při Valsalvově manévru, při kontrakci močového měchýře, nebo při mikci.
- b) Postmičkní reziduum: viz postmikční reziduum (objem moči).
- c) Interkurentní pánevní patologie: tj. děložní a adnexální patologie.
- d) Uložení dělohy: anteverze, retroverze; flexe v úrovni děložního isthmu.
- e) Abnormality močového měchýře: tj. tumor, cizí těleso.
- f) Abnormality uretry: tj. divertikly.
- g) Pooperační vyšetření: tj. uložení a mobilita hrdla močového měchýře, uložení síťky, pásky nebo implantátů.
- h) Defekty pánevního dna/levátorů: elevace hrdla močového měchýře při kontrakci svalů pánevního dna.
- i) Sestup pánevních orgánů: vizualizace sestupu močové měchýře, děložního hrdla a rekta v průběhu Valsalvova manévru nebo při kašli.
- j) 3D a 4D ultrazvukové vyšetření významných morfologických abnormalit, jako jsou defekty levátoru nadměrná distenze (roztažitelnost) puborektálního svalu a levátorového hiátu („ballooning“).
- k) Synchronní ultrazvukové vyšetření močového měchýře nebo uretry se současným měřením vezikálního a abdominálního tlaku v průběhu plnicí a mikční cystometrie.
- l) Anální ultrazvuk (endosonografie): toto vyšetření je považováno za zlatý standard při vyšetření integrity análního sfinkteru. U žen s defekty análního sfikteru je vysoká incidence defekačních symptomů.
HODNOCENÍ ULOŽENÍ A MOBILITY HRDLA MOČOVÉHO MĚCHÝŘE
Výsledky ultrazvukového vyšetření dolního urogenitálního traktu ženy lze vyjádřit kvantitativně nebo kvalitativně. Kvantitativní parametry jsou důležité pro porovnání změn (například před - a pooperační vyšetření) a jsou také důležité pro posouzení přesnosti (kvality) vyšetření pro vědecké účely. Pro sledování dolního urogenitálního traktu jsou doporučeny parametry znázorněné na obr. 1–2. V praxi nejčastěji používáme měření rotačního úhlu gama a přímky p pro popis uložení hrdla močového měchýře v klidu a při Valsalvově manévru. Další velmi jednoduchou možností popisu uložení a sestupu hrdla močového měchýře je měření přímky H – vzdálenost mezi UVJ a horizontální linií, která vychází z dolního okraje symfýzy (obr. 3). Při tomto měření můžeme velmi rychle kvantifikovat velikost sestupu uretry. V ideálním případě by měl být Valsalvův manévr standardizován, ale uznává se, že v současné době nemáme k dispozici odpovídající neinvazivní metodu. Stále nebylo dosaženo konsenzu pro kritérium nadměrné mobility hrdla močového měchýře k nálezu urodynamické stresové inkontinence [11].
1. Ultrazvukové parametry dolního močového traktu [15, 17] ![Ultrazvukové parametry dolního močového traktu [15, 17]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/6631eb67a14b5cff3eac24b96075eae5.jpg)
Sledované parametry: úhel alfa – inklinace – úhel, který svírá osa uretry s kolmicí spuštěnou z UVJ; úhel beta – zadní uretrovezikální úhel; úhel gama – úhel, který svírá středová osa symfýzy s přímkou spojující dolní okraj spony a UVJ; Vzdálenosti: p – úsečka, která tvoří spojnici mezi dolním okrajem symfýzy a UVJ; h – vzdálenost mezi UVJ a horizontální linií, která vychází z dolního okraje symfýzy; Další parametry: osa X – prochází středem symfýzy a spojuje její horní a dolní okraj; osa Y – je kolmá na osu X a vychází z dolního okraje symfýzy; x – je definována jako vzdálenost mezi osou Y a hrdlem močového měchýře; y – je definována jako vzdálenost mezi osou X a hrdlem močového měchýře Obr. 2a. Ultrazvukové měření úhlu gama a přímky p. Schéma 
Obr. 2b. UZ měření úhlu gama a přímky p u pacientky s hypermobilní uretrou; obrázek vlevo – v klidu (úhel gama 55 ° a přímka p 27 mm), obrázek vpravo - při maximálním Valsalvově manévru (úhel gama 140°, přímka p 14 mm) 
2. Měření vzdálenosti H (v klidu je hrdlo močového měchýře 28,9 mm nad horizontálou, při maximálním Valsalově manévru 4,1 mm pod horizontálou – sestup hrdla je tedy 33 mm) 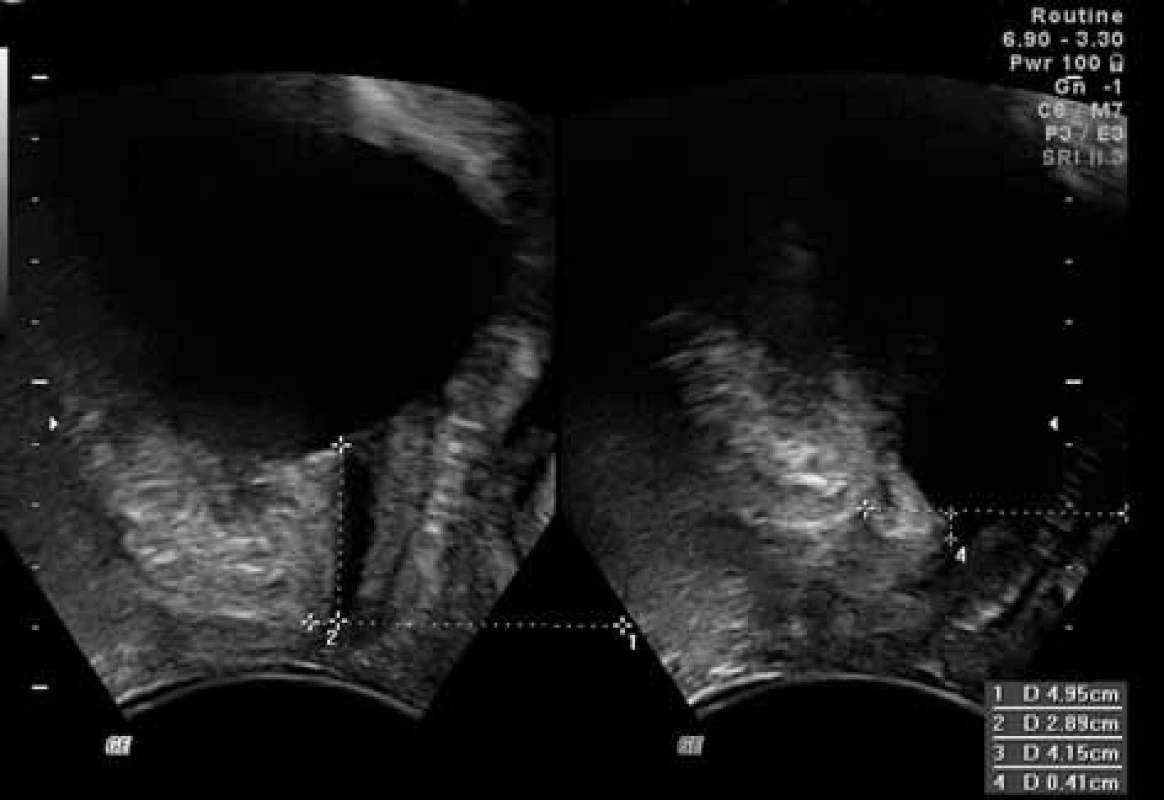
Při vlastním provádění ultrazvukového vyšetření uložení a mobility hrdla močového měchýře musíme také dbát na správnou techniku provedení vyšetření – nadměrný tlak ultrazvukové sondy může výrazně dislokovat klidové uložení uretry (obr. 4) nebo také významně omezit pohyblivost uretry.
3. Dislokace uretry při nadměrném tlaku ultrazvukové sondy; obrázek vlevo – nadměrný tlak sondy, symfýza je blízko u sondy a uretra je elevována; obrázek vpravo – minimální tlak sondy, uložení uretry není ovlivněno 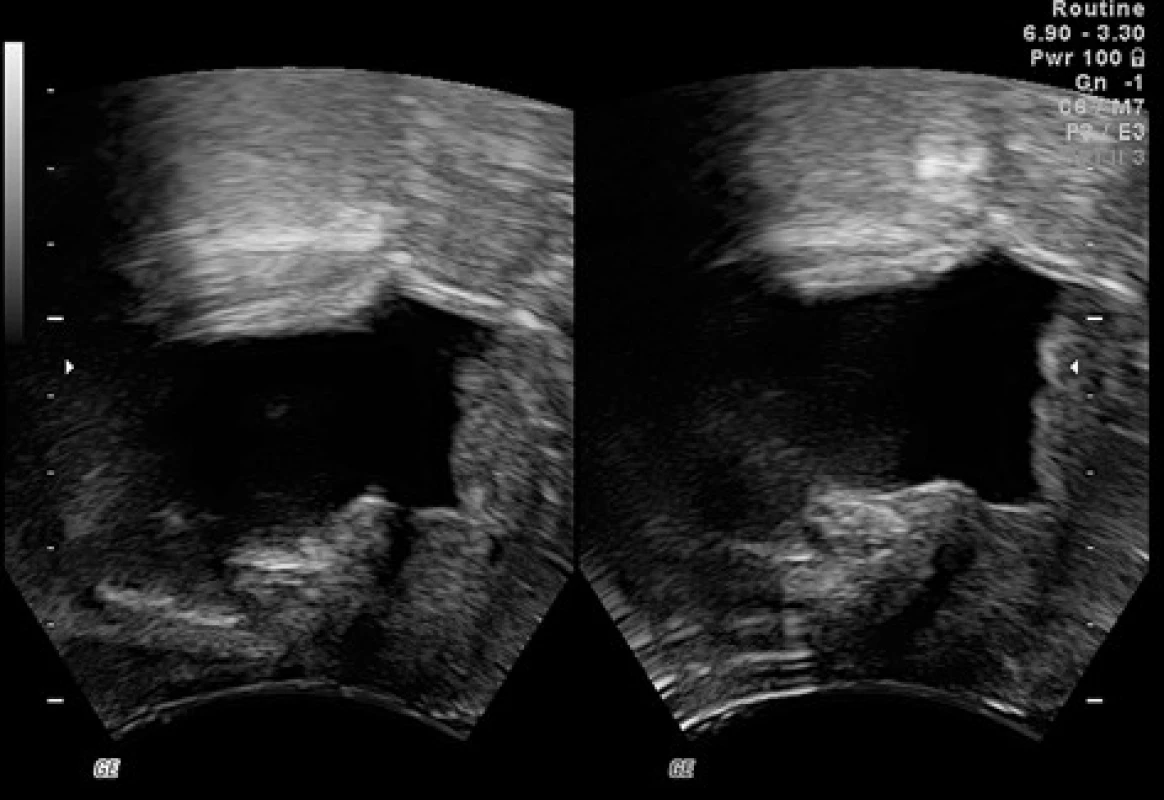
Při vědeckých studiích lze provádět současné měření intrarektálního tlaku a za pomoci speciálního software nebo moderních urodynamických přístrojů lze současně provádět UZ vyšetření s měřením intrarektálního tlaku – tzn. intraabdominálního tlaku (obr. 5).
4. UZ vyšetření s měřením intrarektálního tlaku, tzn. intraabdominálního tlaku; obrázek vlevo: uložení uretry na začátku měření; obrázek vpravo: uložení uretry při úniku moči při intraabdominálním tlaku 21 cm H<sub>2</sub>O. Dolní obrázek: tlaková křivka s označením místa křivky, kterému odpovídají UZ obrazy – modré kolmice) 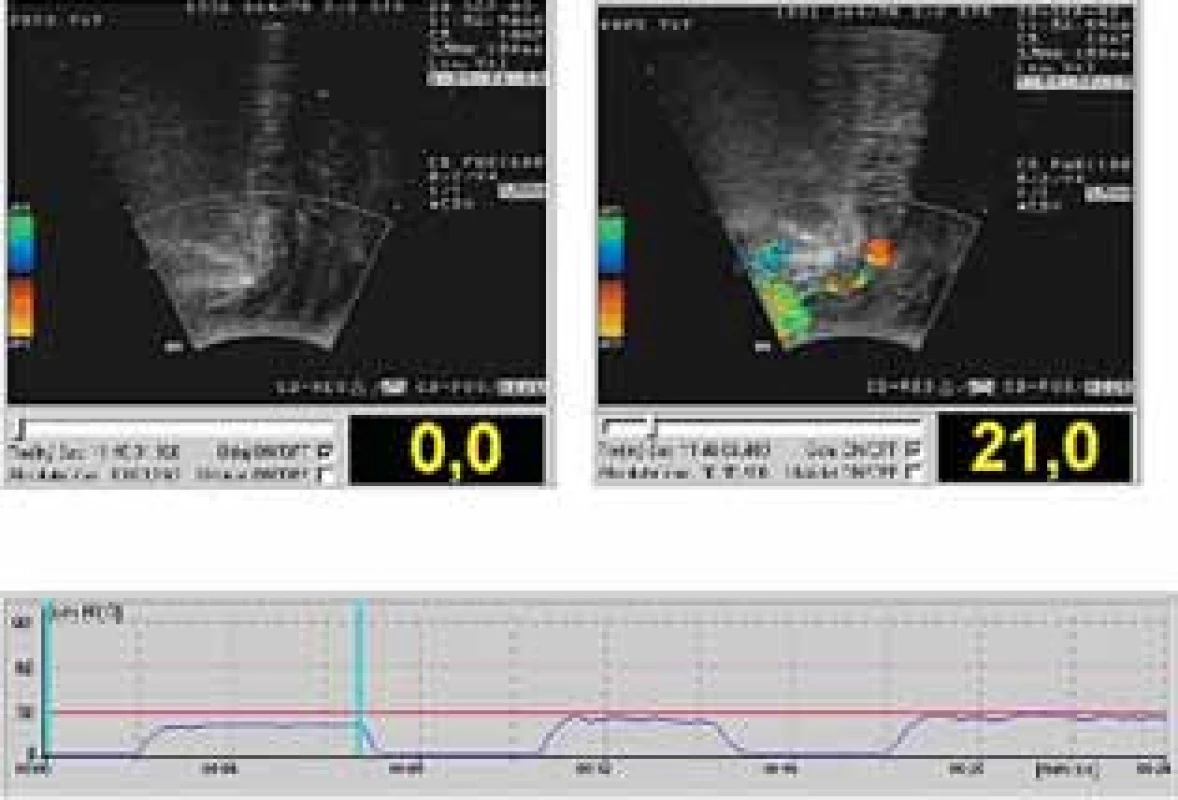
Uložení a mobilitu uretry můžeme hodnotit i kvalitativně (pokleslá, fixovaná, hypermobilní) a pohyb hrdla močového měchýře (vertikální, rotační, bez sestupu). Výše uvedené termíny jsou deskriptivní a nemají přesnou definici.
POLOHA PACIENTKY
Poloha pacientky ovlivňuje výsledky vyšetření. Ve stoje leží vnitřní ústí uretry níže a je i větší zadní uretrovezikální úhel. Nicméně rozdíly jsou minimální a důležité je, aby se vyšetření vždy provádělo ve stejné poloze. Preferuje se supinní poloha pacientky. Vyšetření ve stoje se doporučuje pouze při selhání průkazu vezikalizace uretry.
NÁPLŇ MOČOVÉHO MĚCHÝŘE
Náplň močového měchýře má pouze malý efekt na změny uložení uretry. V některých studiích byla prokázána vyšší mobilita uretry při prázdném močovém měchýři [6]. Doporučená náplň močového měchýře pro sledování uložení a mobility UV junkce při Valsalvově manévru a při maximální kontrakci svalů pánevního dna je 300 ml tekutiny [25, 26, 30], i když pro samotné hodnocení mobility UVJ není tato náplň bezpodmínečně nutná.
Sílu stěny močového měchýře hodnotíme po jeho vyprázdnění (náplň menší než 50 ml). Hodnocení vezikalizace uretry a změny jejího průběhu při Valsalvově manévru provádíme při naplněném močovém měchýři (300 ml).
ULTRAZVUKOVÉ ZOBRAZENÍ VEZIKALIZACE URETRY
Za limitující faktor UZ vyšetření se považovalo horší zobrazení vezikalizace uretry.
Ultrazvuková kontrastní média zvýšila senzitivitu ultrazvukového vyšetření a umožnila diagnostikovat vezikalizaci uretry [26, 27]. Další práce prokázaly, že lze spolehlivě určit vezikalizaci uretry při detailním introitálním ultrazvukovém vyšetření bez použití kontrastního média [20].
Senzitivita ultrazvukového vyšetření při diagnostice vezikalizace se liší podle ultrazvukového přístupu.
V četných pracích se určuje pouze semikvantitativní hodnocení přítomnosti vezikalizace. Někteří autoři popisují takzvanou klidovou vezikalizaci – otevření uretry v klidu (obr. 6). Naopak Shaer [26] popisuje vezikalizaci jako oddálení vnitřních okrajů proximální uretry a průnik moče při zvýšeném intraabdominálním tlaku (obr. 7). Někteří autoři považují za vezikalizaci otevření uretry nad určitou mez – 3 mm [28]. Nadále přetrvávají metodologické nejasnosti při popisu a zobrazení proximální uretry.
5. Otevření vnitřního ústí uretry – klidová vezikalizace 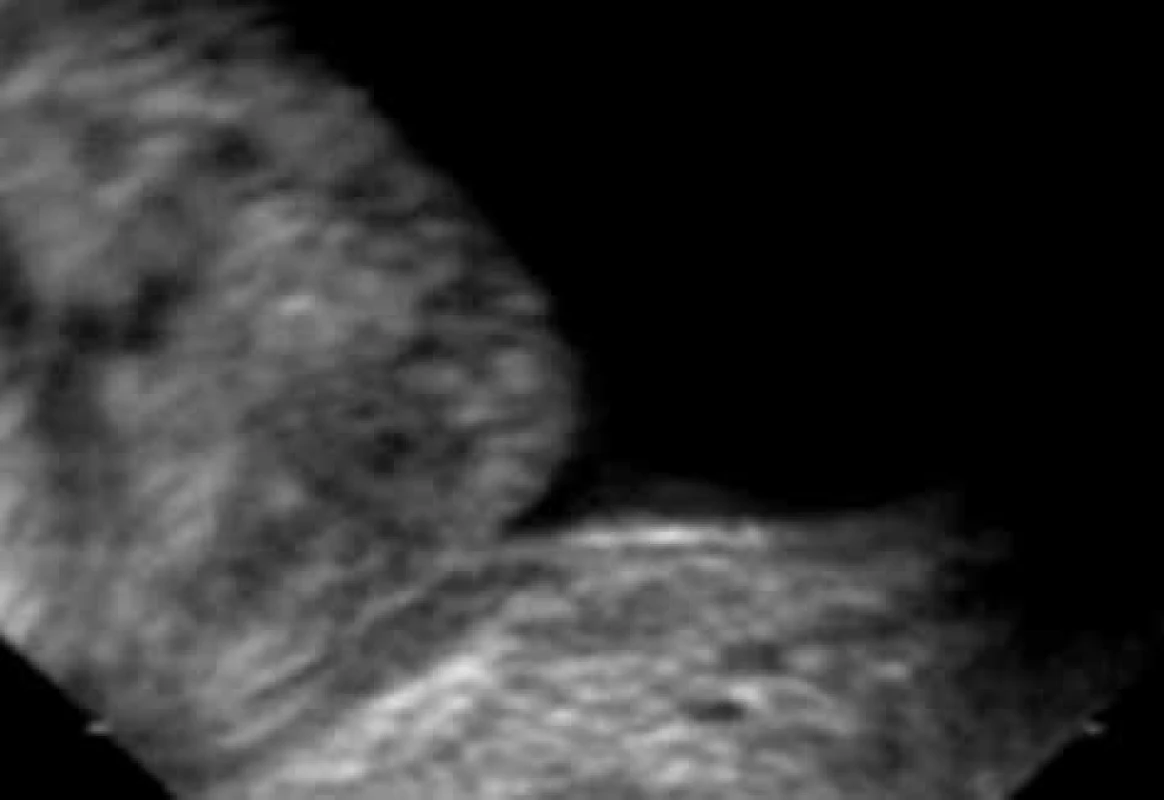
6. Otevření celé uretry při Valsalvově manévru spojené s únikem moči 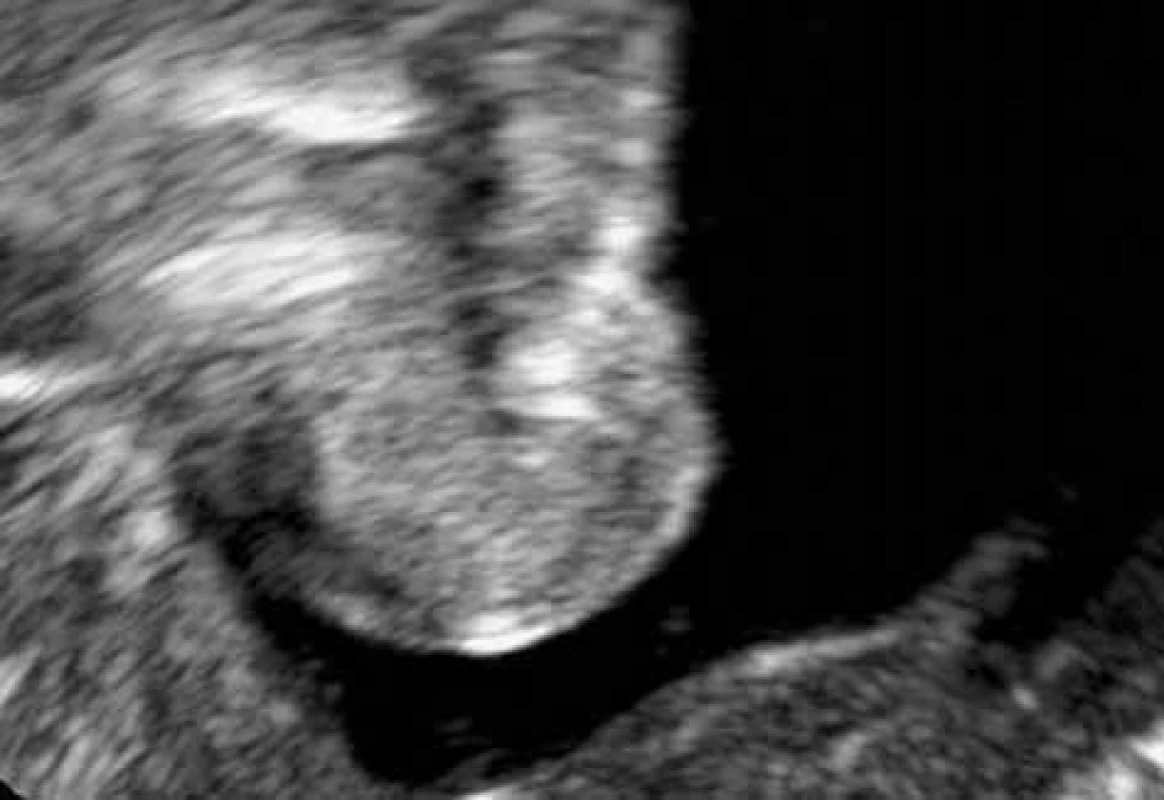
Při vyšetření uretry je možné diagnostikovat i přítomnost dalších patologií, jako divertiklu nebo parauretrálních cyst (obr. 8).
7. Optimální uložení a mobilita uretry po Burchově kolpopexi; obrázek vlevo – v klidu; obrázek vpravo – při maximálním Valsalvově manévru 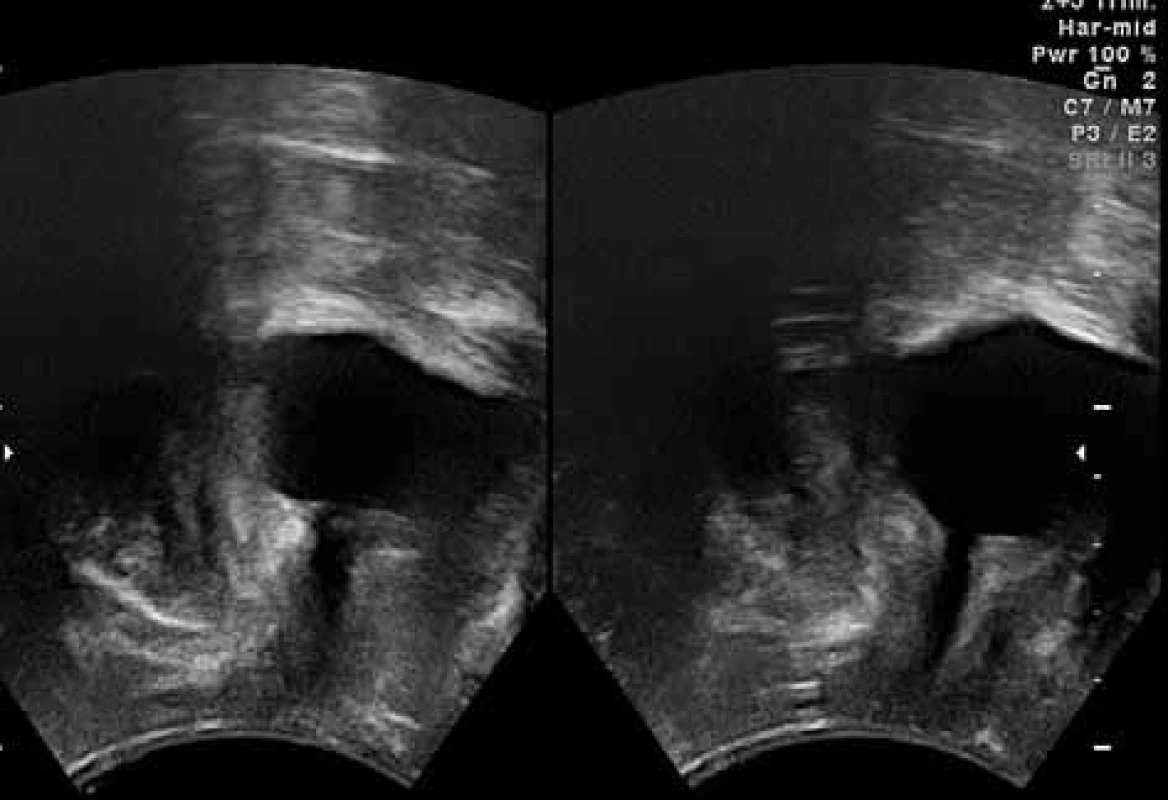
VYUŽITÍ ULTRAZVUKU PRO SLEDOVÁNÍ POOPERAČNÍCH ZMĚN
Ultravzuk je považován za excelentní metodu pro vyhodnocení změn po urogynekologických operacích [4, 16, 18, 19, 21, 23, 29]. Při hodnocení výsledků závěsných operací (kolpopexe podle Burche) je hlavním kritériem pooperační uložení a mobilita hrdla močového měchýře (obr. 8–9). Sledujeme nadměrnou elevaci uretry, která může být příčinou různých pooperačních obtíží (de novo urgence, retence, opakovaných infekcí močových cest (IMC) (obr. 9). Nevýhodou Burchovy kolpopexe je i riziko následného sestupu poševních stěn, které se pohybuje až kolem 30 % (obr. 9). Ultrazvuk je vhodný i k diagnostice dalších časných i pozdních pooperačních komplikací – hematomů, abscesů atd.
8. Výrazná hyperkorekce po Burchově kolpopexi s cystokélou (uretra označená šipkou, šipka je „nalepená“ na stydkou sponu – označeno plnou čarou) 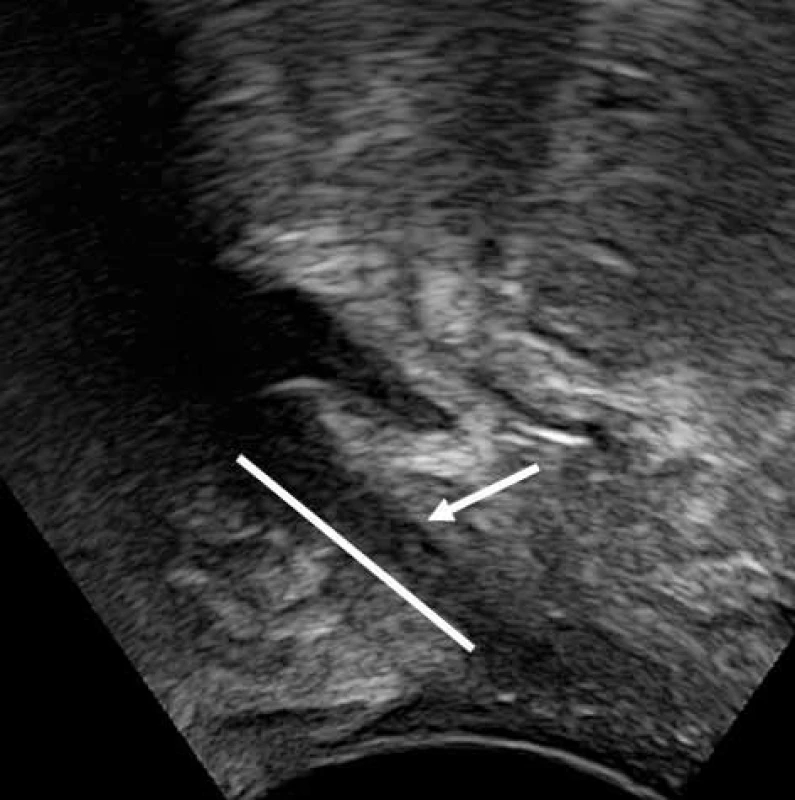
V posledních 10 letech klasické operace pro léčbu stresové inkontinence nahradily různé metody tahuprostých pásek (TVT). TVT operace jsou v současnosti považovány za zlatý standard pro léčbu stresové inkontinence moči. Pásky jsou vysoce echogenní a jejich okraje můžeme snadno identifikovat při ultrazvukovém vyšetření [2]. Běžně je možné porovnat uložení a mobilitu pásky vzhledem k uretře (obr. 10–12). Na základě UZ vyšetření byla opakovaně popsána a vysvětlena funkce pásky a její efekt na dolní genitální trakt [3, 4, 13, 21, 22, 24]. Ultrazvuk se používá i k porovnání různých operačních technik pro zavedení pásky – retropubický x transobturatorní. U transobturatorního přístupu se porovnává ještě technika vedení pásky zevnitř – ven (in – out) a zvenku – dovnitř (out – in) [5, 12]. V běžné klinické praxi se hodnotí uložení pásky – běžné v dolní polovině uretry (obr. 10). Uložení v jiných částech uretry, nebo pod bazí močového měchýře (obr. 11) je spojeno s abnormální funkcí pásky, rekurencí stresové inkontinence moči nebo vznikem de novo urgence. Přítomnost klidové deformace uretry nad páskou se hodnotí jako známka přílišného dotažení pásky. Dalším příznakem nadměrného dotažení pásky je výrazná vezikalizace uretry při Valsalvově manévru, nebo nadměrné zalamování uretry (kinking) (obr 12). Ultrazvukově lze také zjistit abnormální uložení pásky v utretře nebo v močovém měchýři.
9. Normální lokalizace TVT pásky 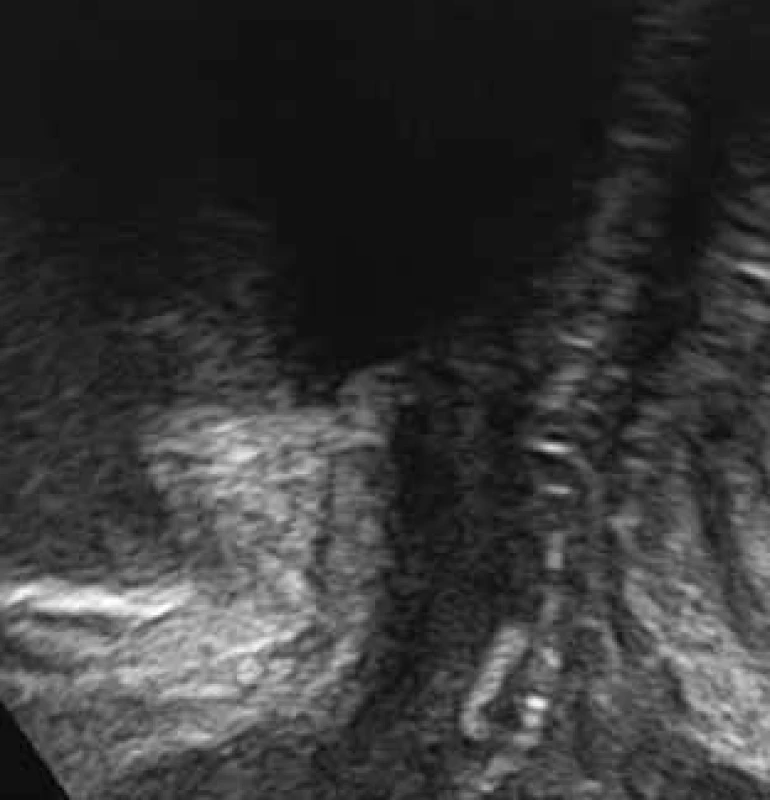
10. Uložení pásky v oblasti hrdla močového měchýře; páska označena šipkou 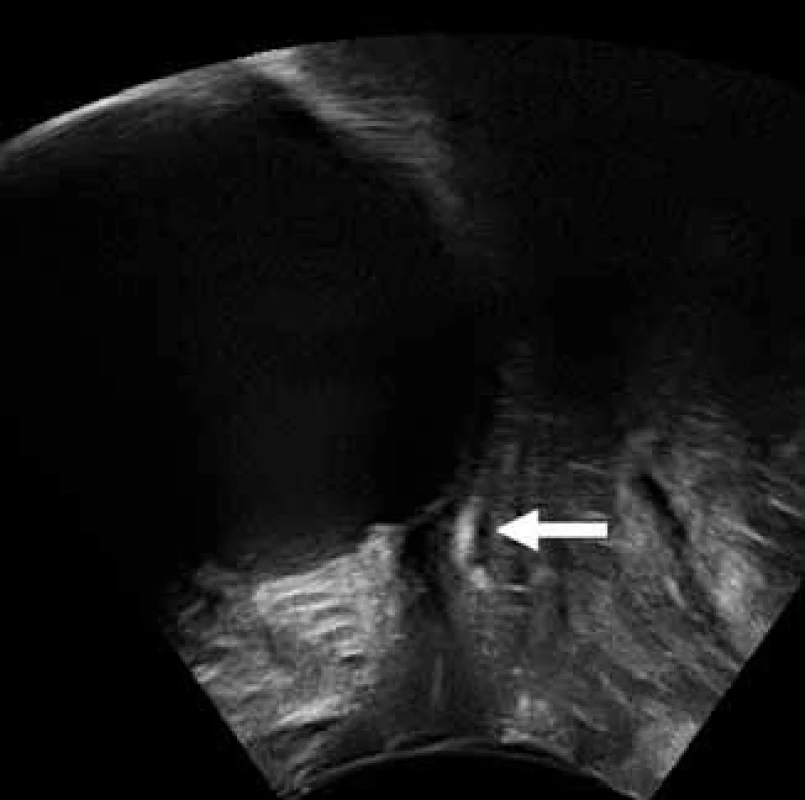
11. Kinking uretry při Valsalvově manévru po TVT operaci; průběh uretry označen hvězdičkami; páska označena šipkou 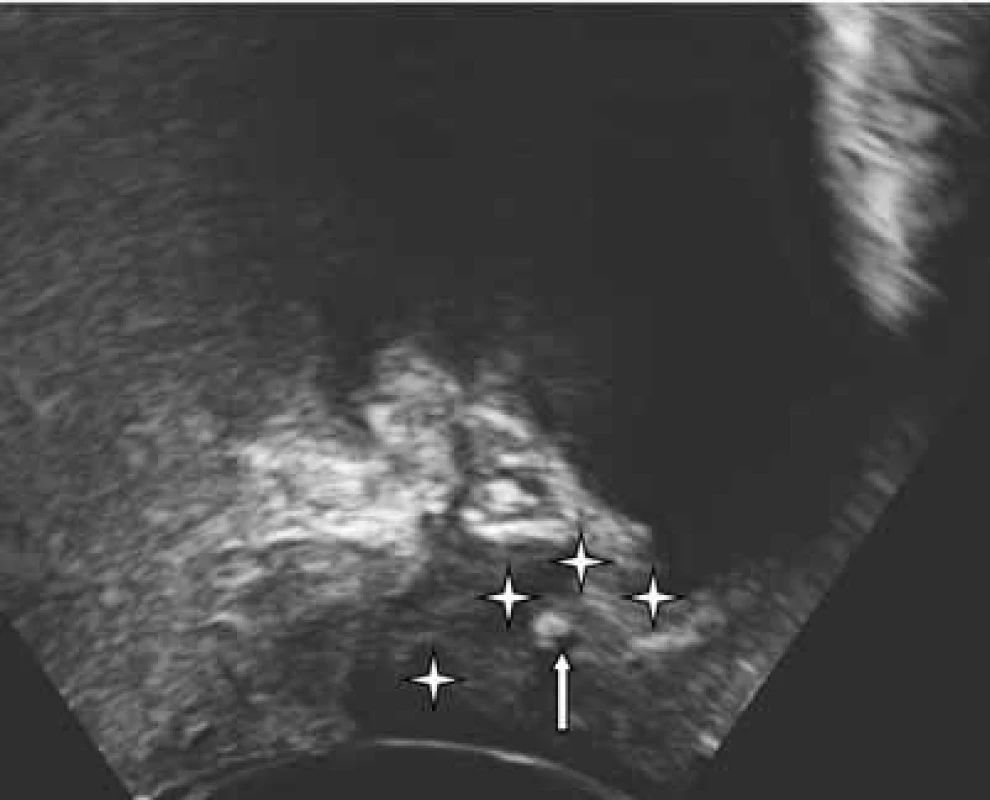
Dalším možným řešením inkontinence moči, zvláště u pacientek s insuficiencí vnitřního sfinkteru (ISD), je aplikace speciálních látek – „bulking agent“ pod sliznice uretry. Podle typu látky se zobrazují jako hyperechogenní (obr. 13), nebo hypoechogenní okrsek (obr. 14). Při podrobném vyšetření uretry hodnotíme lokalizace a rozložení látky ve stěně uretry a na základě ultrazvukového vyšetření lze popsat i eventuální příčinu selhání operace. Ultrazvuk využíváme i při hodnocení výsledku operačního řešení sestupu pochvy a dělohy. V posledních letech se i operační postupy pro léčbu sestupu značně změnily. Do rekonstrukční chirurgie se zavádějí postupy s využitím implantátů – sítěk. Ultrazvukově, na rozdíl od jiných zobracovaních metod (CT, NMR) můžeme opět hodnotit uložení síťky.
12. UZ zobrazení „bulking agent“ (Urodex) – rovnoměrné rozložení); Urodex se zobrazuje jako hyperechogenní úvar ve stěně uretry – označeno šipkou 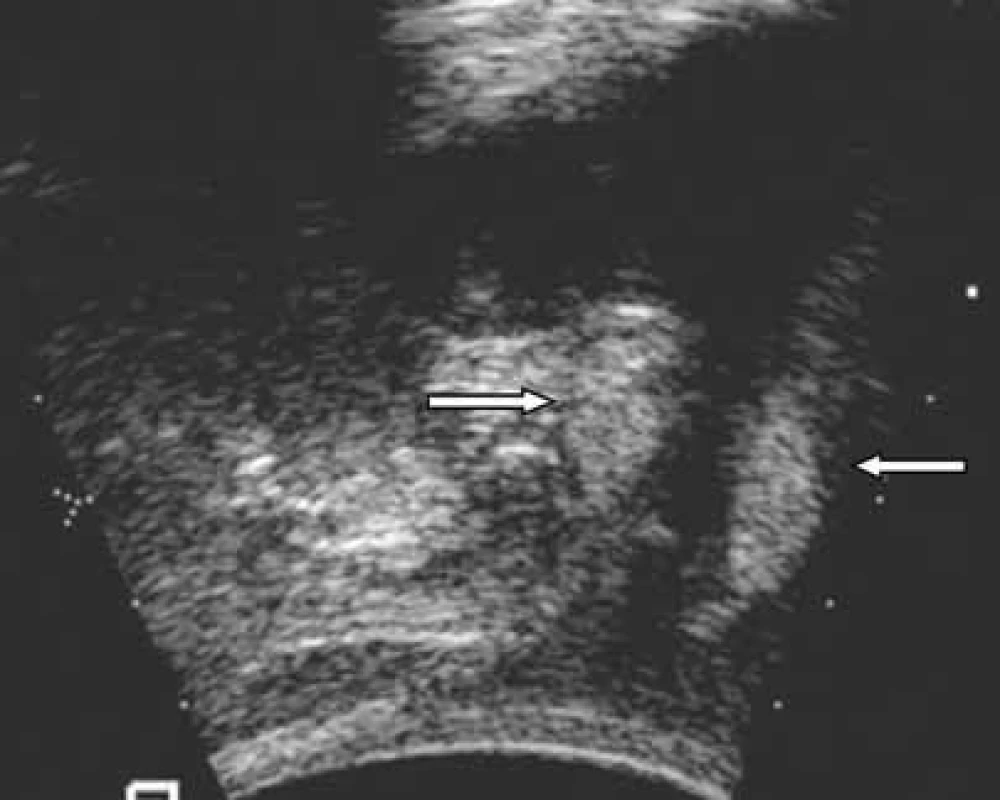
13. UZ zobrazení „bulking agent“ (Bulkamid) – rovnoměrné rozložení; Bulkamid se zobrazuje jako hypoechogenní ložiska ve stěně uretry – označeno šipkou 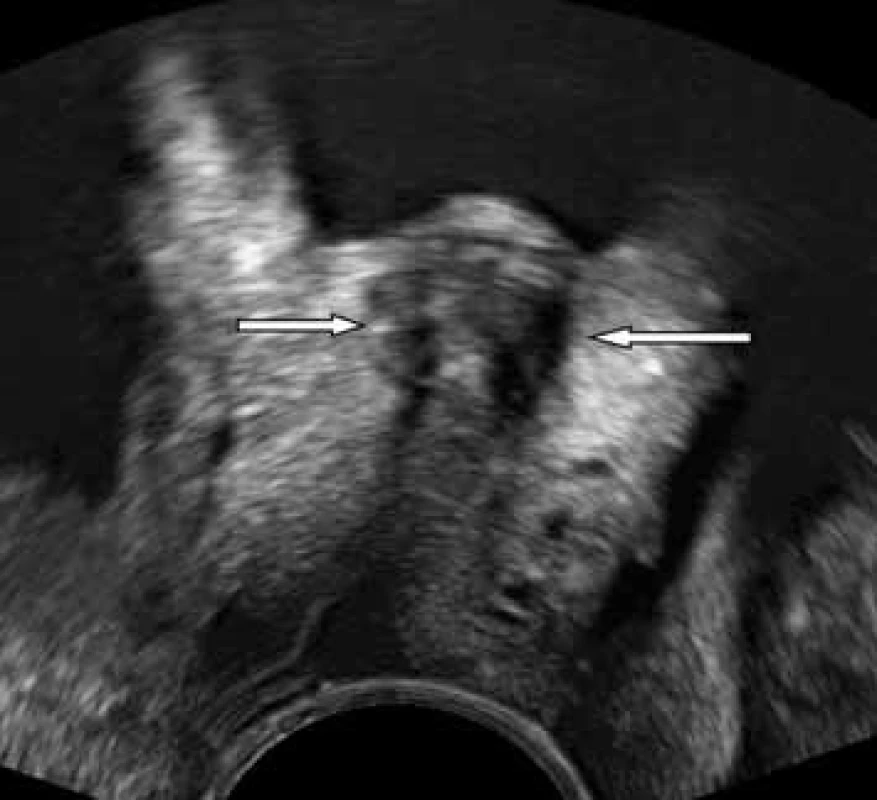
Při běžném ultrazvukovém vyšetření sledujeme i stěnu močového měchýře a jeho obsah. Běžně lze zobrazit přítomnost cizího tělesa nebo je možné zachytit i patologie stěny močového měchýře – tumory, divertikly aj.
ZOBRAZENÍ REKTA
Endoanální sonografie je indikována při vyšetření inkontinence stolice, nádorech, bolestech v oblasti rekta. Toto vyšetření je nezbytné v rámci předoperačního a pooperačního vyšetření pacientek, které podstupují reparaci ruptury análního sfinkteru.
Pro endoanální ultrazvukové vyšetření je nezbytná vysokofrekvenční sonda 10Mhz s panoramatickým úhlem 360 °. Vyšetření análního sfinkteru transperineálně není kvalitou ekvivalentní endoanálnímu vyšetření. V případě, že nemáme k dispozici odpovídající vybavení, můžeme orientačně transperineálně vyšetřit anální sfinkter. Další možností je analýza transperineálně nasnímaného 3D/4D obrazu.
Přesnost, specificita a senzitivita endoanálního ultrazvukového vyšetření při detekci defektů sfinkterů se pohybuje mezi 83–100 %. V mnoha případech však morfologický nález nekoreluje s funkcí análního sfinkteru.
DEFEKTY PÁNEVNÍHO DNA A M. LEVATOR ANI
Při ultrazvukovém vyšetření můžeme nepřímo vyšetřit funkci svalů pánevního dna na základě elevace hrdla močového měchýře při kontrakci svalů pánevního dna.
Současný výzkum zahrnuje možnosti využití 3D a 4D ultrazvukového vyšetření pro diagnostiku významných morfologických abnormalit, jako jsou defekty levátoru [7] a nadměrná distenze (roztažitelnost) puborektálního svalu a levátorového hiátu („ballooning“) [8]. Jiné potenciální možnosti využití 4D ultrazvukového vyšetření je nutné ověřit dalším výzkumem.
Publikace o UZ mají zahrnovat tyto informace:
- a) Pozici pacientky
- má vliv na měřené parametry – vstoje: UVJ je níže, úhel beta je větší, zvýrazní vezikalizaci uretry,
- většinou je preferována supinní pozice pacientky, pokud však nenajdeme vezikalizaci u pacientky s GSI, je nutné doplnit ji vyšetřením vstoje.
- b) Objem močového měchýře a tekutiny užité k náplni (doporučeno 300 ml).
- c) Hodnocení síly stěny močového měchýře má být prováděno na prázdném močovém měchýři.
- d) Spontánní či arteficiální náplň.
- e) UZ přístroj.
- f) Popis UZ sondy, užitá frekvence.
- g) Orientace obrazu.
- h) Metoda – přístup (introitální, transperineální, vaginální, rektální, abdominální).
V současnosti je doporučován hlavně přístup perineální a introitální a endoanální sonografie pro vyšetření integrity rekta [15, 17].
Doc. MUDr. Jaromír Mašata, CSc.
Gynekologicko-porodnická klinika
VFN a 1. LF UK
Apolinářská 18
128 51 Praha 2
Sources
1. Bhatia, NN., Ostergard, DR., McQuown, D. Ultrasonography in urinary incontinence. Urology, 1987, 29, 1, p. 90–94.
2. Dietz, H., Mouritsen, L., Ellis, G., et al. Does the tension-free vaginal tape stay where you put it? Am J Obstet Gynecol, 2003, 188, 4, p. 950–953.
3. Dietz, H., Mouritsen, L., Ellis, G., et al. How important is TVT location? Acta Obstet Gynecol Scand, 2004, 83, 10, p. 904–908.
4. Dietz, H., Wilson, P. The ‘iris effect’: how two-dimensional and three-dimensional ultrasound can help us understand anti-incontinence procedures. Ultrasound Obstet Gynecol, 2004, 23, 3, p. 267–271.
5. Dietz, H., Barry, C., Lim, Y., et al. TVT vs Monarc: a comparative study. Int Urogynecol J Pelvic Floor Dysfunct, 2006, 17, 6, p. 566–569.
6. Dietz, HP., Wilson, PD. The influence of bladder volume on the position and mobility of the urethrovesical junction. Int Urogynecol J Pelvic Floor Dysfunct, 1999, 10, 1, p. 3–6.
7. Dietz, HP. Quantification of major morphological abnormalities of the levator ani. Ultrasound Obstet Gynecol, 2007, 29, 3, p. 329–334.
8. Dietz, HP., Shek, C., De Leon, J., et al. Ballooning of the levator hiatus. Ultrasound Obstet Gynecol, 2008, 31, 6, p. 676–680.
9. Haylen, BT., de Ridder, D., Freeman, RM., et al. An International Urogynecological Association (IUGA)/International Continence Society (ICS) joint report on the terminology for female pelvic floor dysfunction. Int Urogynecol J Pelvic Floor Dysfunct, 21, 1, p. 5–26.
10. Haylen, BT., McNally, G., Ramsay, P., et al. A standardised ultrasonic diagnosis and an accurate prevalence for the retroverted uterus in general gynaecology patients. Aust N Z J Obstet Gynaecol, 2007, 47, 4, p. 326–328.
11. Lewicky-Gaupp, C., Blaivas, J., Clark, A., et al. “The cough game”: are there characteristic urethrovesical movement patterns associated with stress incontinence? Int Urogynecol J Pelvic Floor Dysfunct, 2009, 20, 2, p. 171–175.
12. Long, C., Hsu, C., Lo, T., et al. Ultrasonographic assessment of tape location following tension-free vaginal tape and transobturator tape procedure. Acta Obstet Gynecol Scand, 2008, 87, 1, p. 116–121.
13. Lukacz, E., Luber, K., Nager, C. The effects of the tension-free vaginal tape on voiding function: a prospective evaluation. Int Urogynecol J Pelvic Floor Dysfunct, 2004, 15, 1, p. 32–38; discussion 38.
14. Martan, A., Masata, M., Halaska, M. [Ultrasound examination of the lower urinary tract in women]. Ces Gynek, 1997, 62, 6, p. 350–352.
15. Martan, A., Masata, J., Halaska, M., et al. [Ultrasound imaging of the lower urinary tract in post-menopausal women with urinary stress or combined type of incontinence before and after intravaginal administration of estriol]. Ces Gynek, 1999, 64, 1, p. 6–9.
16. Martan, A., Masata, J., Halaska, M., et al. Ultrasound imaging of the lower urinary system in women after Burch colposuspension. Ultrasound Obstet Gynecol, 2001, 17, 1, p. 58–64.
17. Martan, A., Mašata, J., Halaska, M. Inkontinence moči a ultrazvukové vyšetření dolního močového ústrojí u žen. PanMed, Praha, 2001, 190.
18. Martan, A., Masata, J., Halaska, M., et al. Ultrasound imaging of paravaginal defects in women with stress incontinence before and after paravaginal defect repair. Ultrasound Obstet Gynecol, 2002, 19, 5, p. 496–500.
19. Martan, A., Masata, J., Svabik, K., et al. Curative effect of tension-free vaginal tape-secur* procedure-correlation with changes in ultrasound measurements. Int Urogynecol J, 2009, 20, 8.
20. Masata, J., Martan, A., Halaska, M., et al. Ultrasound imaging of urethral funneling. Neurourol Urodyn, 1999, 18, p. 317–318.
21. Masata, J., Martan, A., Svabik, K., et al. Ultrasound imaging of the lower urinary tract after successful tension-free vaginal tape (TVT) procedure. Ultrasound Obstet Gynecol, 2006, 28, 2, p. 221–228.
22. Mutone, N., Mastropietro, M., Brizendine, E., et al. Effect of tension-free vaginal tape procedure on urodynamic continence indices. Obstet Gynecol, 2001, 98, 4, p. 638–645.
23. Petri, E., Koelbl, H., Schaer, G. What is the place of ultrasound in urogynecology? A written panel. Int Urogynecol J Pelvic Floor Dysfunct, 1999, 10, 4, p. 262–273.
24. Sarlos, D., Kuronen, M., Schaer, G. How does tension-free vaginal tape correct stress incontinence? Investigation by perineal ultrasound. Int Urogynecol J Pelvic Floor Dysfunct, 2003, 14, 6, p. 395–398.
25. Schaer, G., Koelbl, H., Voigt, R., et al. Recommendations of the German Association of Urogynecology on functional sonography of the lower female urinary tract. Int Urogynecol J Pelvic Floor Dysfunct, 1996, 7, 2, p. 105–108.
26. Schaer, G., Perucchini, D., Munz, E., et al. Sonographic evaluation of the bladder neck in continent and stress-incontinent women. Obstet Gynecol, 1999, 93, 3, p. 412–416.
27. Schaer, GN., Koechli, OR., Schuessler, B., et al. Improvement of perineal sonographic bladder neck imaging with ultrasound contrast medium. Obstet Gynecol, 1995, 86, 6, p. 950–954.
28. Skala, C., Emons, G., Krauss, T., et al. Postoperative funneling after anti-incontinence surgery – a prognostic indicator? Part 1: colposuspension. Neurourol Urodyn, 2004, 23, 7, p. 636–642.
29. Tunn, R., Petri, E. Introital and transvaginal ultrasound as the main tool in the assessment of urogenital and pelvic floor dysfunction: an imaging panel and practical approach. Ultrasound Obstet Gynecol, 2003, 22, 2, p. 205–213.
30. Tunn, R., Schaer, G., Peschers, U., et al. Updated recommendations on ultrasonography in urogynecology. Int Urogynecol J Pelvic Floor Dysfunct, 2005, 16, 3, p. 236–241.
31. White, RD., McQuown, D., McCarthy, TA., et al. Real-time ultrasonography in the evaluation of urinary stress incontinence. Am J Obstet Gynecol, 1980, 138, 2, p. 235–237.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2012 Issue 4-
All articles in this issue
- The rational preoperative diagnosis of ovarian tumors – imaging techniques and tumor biomarkers (review)
- Review of current classification and terminology of vulvar disorders
- Ultrasound in urogynecology
- The vaginal tension-free tape procedure solving stress urinary incontinence in woman
- Vaginal prolapse and levator ani avulsion injury
- Office hysteroscopy – management and results
- Endometriosis
- Laparoscopic lymph-node dissection in gynecological surgery
- Laparoscopic uterus sparing treatment of uterine fibroids
- In vitro fertilization – analysis of data in Czech National Assisted Reproduction Register from years 2007-2011
- Acute or expectant management in premature labour with preterm premature rupture of the membranes?
- Childbirth analgesia and anesthesia in the Czech Republic in 2012 The 20th anniversary of post-gradual education
- Comparison of short term results of TVT-O and TVT-S in the surgical treatment of stress urinary incontinence
- Atypical pain in the uterine rupture
- Epidemiology of genital warts in female population of Czech Republic
- Validity of the oncological cytodiagnostics and colposcopy examination versus biopsy in cervical carcinoma prevention
- Detection of fetal major structural anomalies at the 11-14 ultrasound scan in an unselected population
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Endometriosis
- Vaginal prolapse and levator ani avulsion injury
- The rational preoperative diagnosis of ovarian tumors – imaging techniques and tumor biomarkers (review)
- Ultrasound in urogynecology
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

