-
Medical journals
- Career
Dentální implantologie při léčbě následků parézy nervus facialis v dětském věku
Authors: P. Prachár; S. Bartáková; P. Černochová; J. Vaněk
Authors‘ workplace: Stomatologická klinika LF MU a FN u sv. Anny, Brno
Published in: Česká stomatologie / Praktické zubní lékařství, ročník 113, 2013, 5, s. 120-125
Category: Original Article – Clinical Study
Věnováno prof. MUDr. Martině Kukletové, CSc., k životnímu jubileu
Overview
Úvod a cíl:
Práce se zabývá problematikou případu parézy n. facialis v dětském věku a následcích vzniklých na podkladě tohoto onemocnění. Autoři rozdělují hypodoncie na získané a dědičné. Z nich vyčleňují hypodoncie získané na podkladě agens, kam patří i paréza n. facialis. Dále popisují etiopatogenezi a charakteristiku parézy n. facialis. Ukazují souvislost mezi onemocněním a parézou n. facialis. Dále popisují souvislost vývoje stálé dentice a poškození zubních zárodků. Tato poškození odpovídají časovému rozložení ve vývoji dentice.Metody:
Autoři ukazují příklad onemocnění parézy n. facialis vzniklého v sedmi letech věku. Šlo o juvenilní jednostrannou parézu. Byly zde hypodoncie pravé a nepravé, které byly výsledkem poškození v daném věku. Mimo problematiku zubů zde byla problematika vývoje dolní čelisti a měkkých tkání obličeje. U pacienta byl stanoven celý léčebný plán s několika stomatologickými odbornostmi.Výsledky:
Jako první se přistoupilo k extrakcím nevyhovující dentice, která byla v důsledku nevyvinutí zubních zárodků neschopna dalšího protetického využití. Následovala augmentace alveolu, především v horizontálním rozměru, s částečným vertikálním zvýšením do výšky kostních sept zubů kryjících defekt. Dále byly inzerovány dentální implantáty do takto upravené dolní čelisti společně s implantací do oblasti pravé hypodoncie. Následovalo estetické doplnění měkkých tkání epitézou. Pacient byl dále hodnocen pomocí rtg zobrazení s odstupem po dobu deseti let od začátku terapie.Závěr:
Paréza n. facialis je onemocnění, kde z pohledu stomatologie dochází k velmi závažnému poškození zubních zárodků ve spojitosti s věkem. Časté jsou zde augmentační techniky pro doplnění defektního alveolu, především v horizontálním směru, s následným ošetřením pomocí dentálních implantátů. Následně defekt měkkých tkání obličeje postižené strany nás vede k doplnění měkkých tkání v ústech za pomocí epitézy. Autoři tak kladou důraz na komplexnost ošetření s ohledem na postižení nejen stálé dentice, ale také okolních struktur.Klíčová slova:
paréza n. facialis – hypodoncie – dentice – augmentace – implantaceÚVOD
Chybění dentice terminologicky členíme na aplazii, oligodoncii a anodoncii. Aplazie zubu je vrozené nevyvinutí zubu. Oligodoncie je neúplný počet zubů; chybění většího počtu zubů. Anodoncie je vrozené nevyvinutí zubů; chrup není vytvořen. Obecně přijímáme pojem hypodoncie jako pojem nadřazený.
Ve většině případů hovoříme o chybění zubů ve stálé dentici. Výjimečně hovoříme o hypodoncii v dočasné dentici. Zde však taková porucha má prognosticky horší numerický rozměr ve stálé dentici. Právě u celkových onemocnění, např. ektodermální dysplazie, jsou hypodoncie v dočasné dentici první známkou těžkých hypodoncií – oligodoncií, někdy anodoncií – ve stálé dentici [17, 18, 19].
Hypodoncie členíme na získané a dědičné.
Mezi získané hypodoncie patří
- vývojové (cyanotický symptom u onemocnění srdce, syndrom srostlého jazyka, syndrom chybění jazyka, mikrodoncie);
- podle známé příčiny (nádor, ozáření, paréza n. facialis, léky v těhotenství aj.) [10, 16, 18] nepravé hypodoncie (sekundární hypodoncie) – nejde o typické hypodoncie, ale o tak velké poškození zubního zárodku, že nelze hovořit o kvalitní dentici, která není schopna vlivem poškození plnit funkci jako jeden článek chrupu, a je nutné takové malformace extrahovat. Jde o dětský věk, kde poškození zárodku zubu odpovídá časové ose při vývoji zubu a z toho plyne i míra jeho postižení.
Mezi hypodoncie na podkladě dědičnosti patří
- skupina chybění zubů autozomálně dominantní, autozomálně recesivní, polygenetické, onemocnění X-chromozomu nebo neznámé etiologie (chybění postranních horních řezáků, chybění špičáků, chybění třetích molárů a další);
- další skupinou dědičných hypodoncií je skupina chybění zubů v souvislosti s celkovým onemocněním (patří sem asi 30 druhů onemocnění, z čehož každé má ještě velikou podskupinu podtypů – příkladem může být onemocnění ektodermální dysplazií a dalších 150 podtypů) [19, 21].
Právě k získaným hypodonciím patří paréza n. facialis. Obrna lícního nervu představuje mononeuropatii, která se zdá být zdánlivě nezávažnou. Bývá obvykle ztotožňována s Bellovou idiopatickou obrnou n. facialis. Je projevem jádrové léze nebo postižení nervus intermediofacialis. Mononeuropatie mají nejčastěji zánětlivě infekční původ. Je zde vztah přes 50% periferních obrn lícního nervu k viru herpes simplex 1, varicele, zosteru a bakteriálním agens, především borreliím a mykoplazmatům. K dalším agens patří EB virus, cytomegalovirus, kryptokoky, Toxoplasma gondii a HIV [3, 8, 10, 14, 15, 16, 20, 22].
K dalším etiologickým agens patří roztroušená skleróza mozkomíšní, kde má onemocnění sklon k recidivám [10, 16]. Další jsou nádorové či expanzivní procesy v mostomozečkovém koutu, kosti skalní nebo přímo postihující statoakustický či lícní nerv [10, 12, 16, 23]. Následují úrazy spodiny lební, kosti skalní, ojediněle i čelistní kosti [5, 10, 12, 16, 23]. Dále můžeme zmínit metabolické poruchy, endokrinopatie, spolu s kardiovaskulárními chorobami, u kterých se může rozvinout jak periferní nebo nukleární, tak i centrální mimická obrna (diabetes mellitus v kombinaci s hypertenzní nemocí či ischemickou chorobou; Crohnova choroba; hypovitaminóza vitaminu A společně s cystickou fibrózou; Sjögrenův syndrom s hypovitaminózou B12; chronický alkoholismus) [1, 10, 16, 24]. K dalším vyvolavatelům obrny n. facialis patří poruchy nervově svalového přenosu a myopatie, především myasthenia gravis [10, 15, 16, 24]. K méně častým patří ještě Melkerssonův-Rosenthalův syndrom, Möbiův syndrom a další vzácné idiopatické syndromy [10, 24].
V obraze existuje buď nukleární jednostranná obrna lícního nervu, oboustranná nukleární obrna nebo jednostranná centrální obrna mimiky. V obraze centrálního postižení je jen lehce postižena kontralaterální inervace m. frontalis s různě vyjádřenou poruchou motoriky (centrální obrna n. facialis). Při postižení capsula interna a lézích subkortikálních provází kontralaterální centrální mimickou obrnu i centrální hemiparéza.
Při postižení pontinního jádra lícního nervu dochází k nukleární obrně lícního nervu, kde se projeví vedle postižení mimických svalů i postižení dalších mozkových nervů a léze kortikospinální dráhy. Při periferní obrně lícního nervu je postižena inervace mimických svalů zajišťovaná jeho horní a dolní větví. Kombinuje se v závislosti na výšce postižení s poruchou chuti, poruchou lakrimace a salivace, případně s hyperakuzií nebo s diplakuzií [15].
MATERIÁL A METODIKA
Léčebný postup je demonstrován na pacientce, která se na naše pracoviště dostavila k ošetření v 17 letech. Na základě anamnestických dat šlo o juvenilní jednostrannou parézu n. facialis, která vznikla v sedmém roce života. Při pohovoru a získávání anamnestických dat společně s rodičem nebyly zjištěny žádné alergie ani celková onemocnění. Pacientka souhlasila s poskytnutím dat a obrázků dutiny ústní a rtg snímků.
Na základě tak časného postižení došlo k několika pravým a několika nepravým hypodonciím a též zde byly hypodoncie dědičné.
K hypodonciím byly přidruženy další příznaky – neúplné vyvinutí poloviny dolního rtu a anomální jednostranný růst poloviny dolní čelisti. Terapie byla zahájena konzultací za účasti rodiče společně se sumárním rentgenovým snímkem za účasti parodontologa, pedostomatologa, ortodontisty, implantologa a protetika. Pacientce bylo vysvětleno, že úprava rtu při jeho nedostatečném krytí je možná za pomoci plastické chirurgie. Ale taková úprava, s ohledem na inervaci, není stoprocentní. Z pohledu pacientky to nebyl velký handicap. Mimoto plastická operace by zde mohla znamenat i možnost jizvy, která by byla větším handicapem vzhledem k věku.
Pacientce byl vysvětlen celý plán terapie který zahrnoval: 1. extrakce zubů, které vzhledem k nedostatečnému vývoji kořenů neplní svoji funkci, 2. augmentaci kosti před vlastní implantací k získání dostatečné kostní matrix pro možnou implantaci s nižším ziskem kosti ve vertikálním směru, 3. implantaci dentálních implantátů do míst nezaloženého druhého dolního premoláru nepostižené strany a do míst strany postižené, 4. protetické ošetření fixní prací z metalokeramiky s estetickým doplněním dásně. Dalším prvkem, v současnosti také důležitým, byla cenová rozvaha celé práce. Stanovisko pojišťovny bylo kladné, přistoupila k tomuto konkrétnímu případu jako k celkovému onemocnění a uhradila implantáty jako materiál. Výkon si pacientka hradila sama.
V léčebném postupu jsme jako první extrahovali z dlouhodobého hlediska nevyhovující pilíře. Jednalo se o extrakce zubů 31, 32, 33. K tomu zde ještě byl defekt způsobený dědičnou hypodoncií obou dolních druhých premolárů a získanou hypodoncií druhého a třetího dolního moláru. První molár levého postiženého kvadrantu byl prozatím pro nižší stupeň pohyblivosti (lepší biologický faktor) ponechán.
Následně jsme přistoupili po dostatečném slizničním krytí k augmentaci biomateriálem, především v horizontálním směru. Šlo o odloženou augmentaci. Vertikální rozměr s ohledem na onemocnění byl velmi těžce ovlivnitelný ve větším rozsahu. Takový biomaterál ve vertikálním směru by podléhal výrazné resorpci. Doba vhojení biomateriálu byla šest měsíců. Nepoužili jsme snímatelnou náhradu pro stabilitu augmentátu. Po této době následovala implantace tří dentálních implantátů v postiženém kvadrantu a zároveň implantace jednoho dentálního implantátu v oblasti dědičné hypodoncie druhého pravého dolního premoláru.
Po čtyřech měsících od inzerce implantátů byl zhotoven fixní můstek v postižené oblasti a solo korunka v oblasti nepostižené. Fixní práce v postižené oblasti byla provedena tak, abychom mohli vytvořit estetickou součást protetického ošetření – epitézu z měkké pryskyřice pro krytí defektu alveolu společně s chybějící dásní. Celá terapie od prvního kontaktu s pacientem trvala 13 měsíců.
VÝSLEDKY
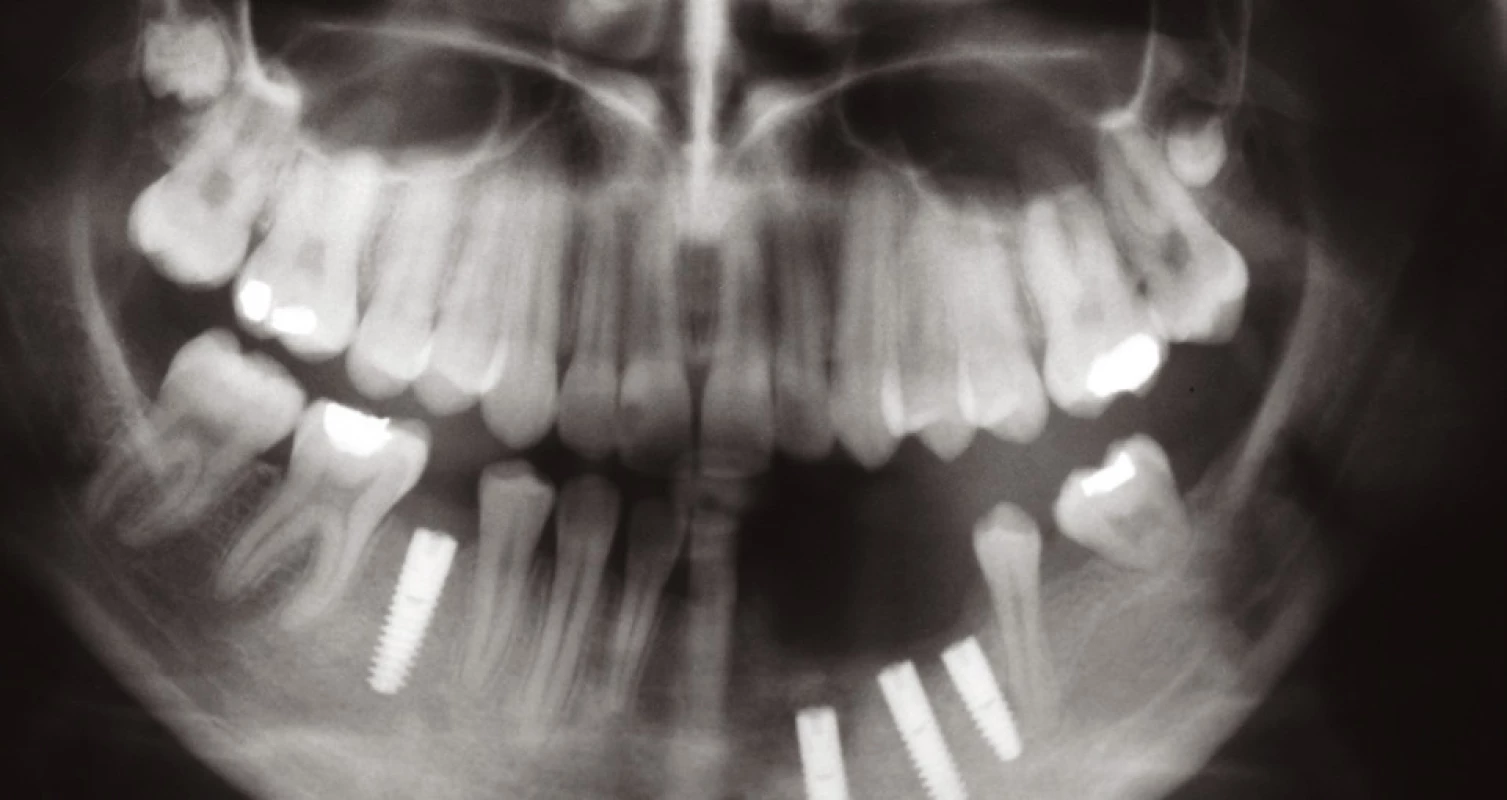
Celou léčbu jsme zahájili sumárním rentgenovým snímkem – ortopantomogramem (obr. 1). Následovaly extrakce nevyužitelných přirozených pilířů a augmentace alveolu biomateriálem (obr. 2). Po vhojení augmentátu (šest měsíců) jsme vyhodnotili rtg snímek a stanovili plán inzerce dentálních implantátů. Po této době jsme inzerovali tři dentální implantáty v postiženém místě a jeden dentální implantát v místě dědičné hypodoncie druhého pravého dolního premoláru (obr. 3). Po čtyřech měsících vhojení dentálních implantátů jsme zhotovili fixní práci v podobě můstku a solo korunky (obr. 4). Poté jsme zhotovili epitézu (obr. 5, 6).
Image 1. Stav před započetím terapie s indikací k extrakcím 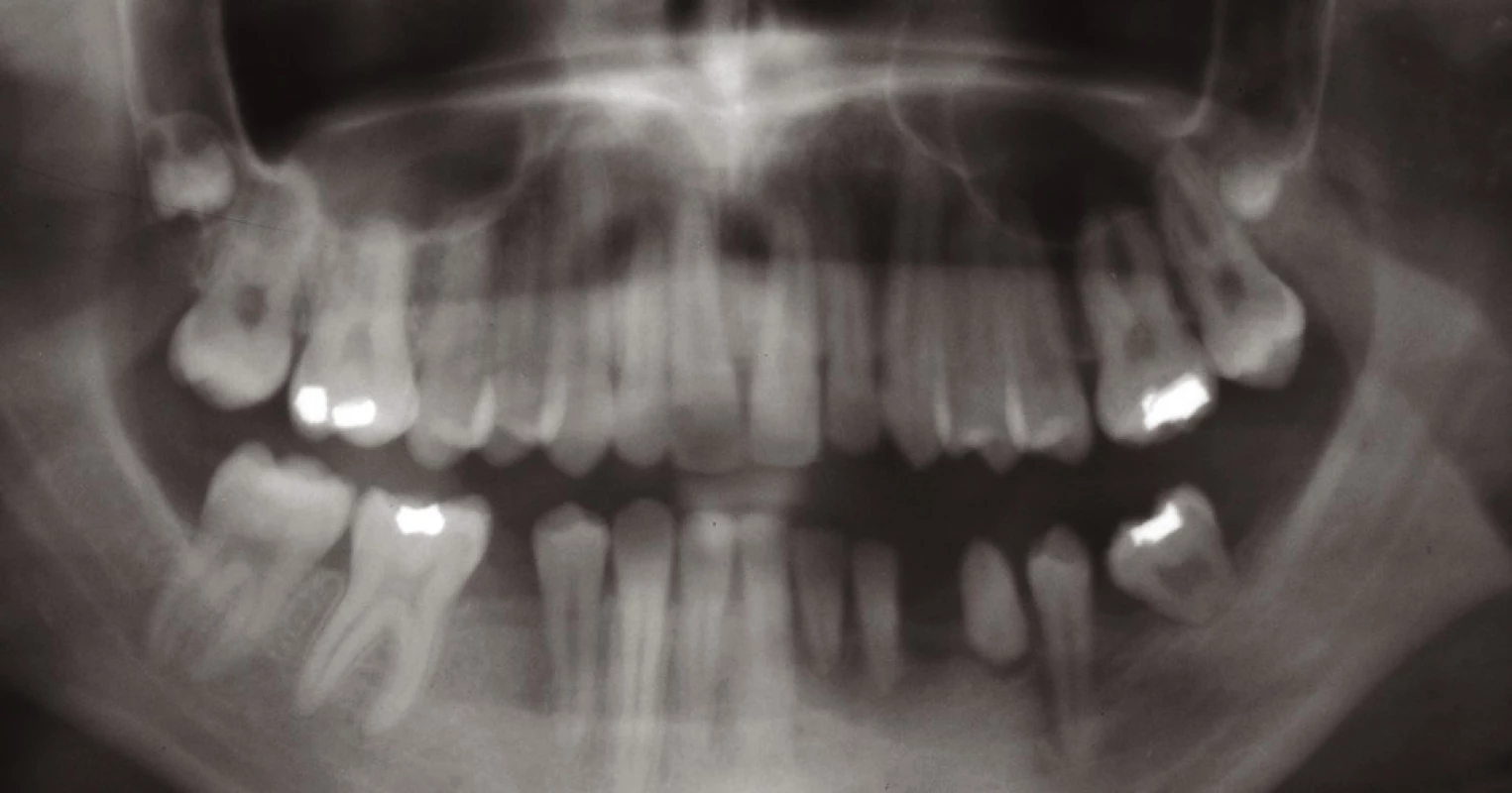
Image 2. Stav po extrakcích a augmentaci 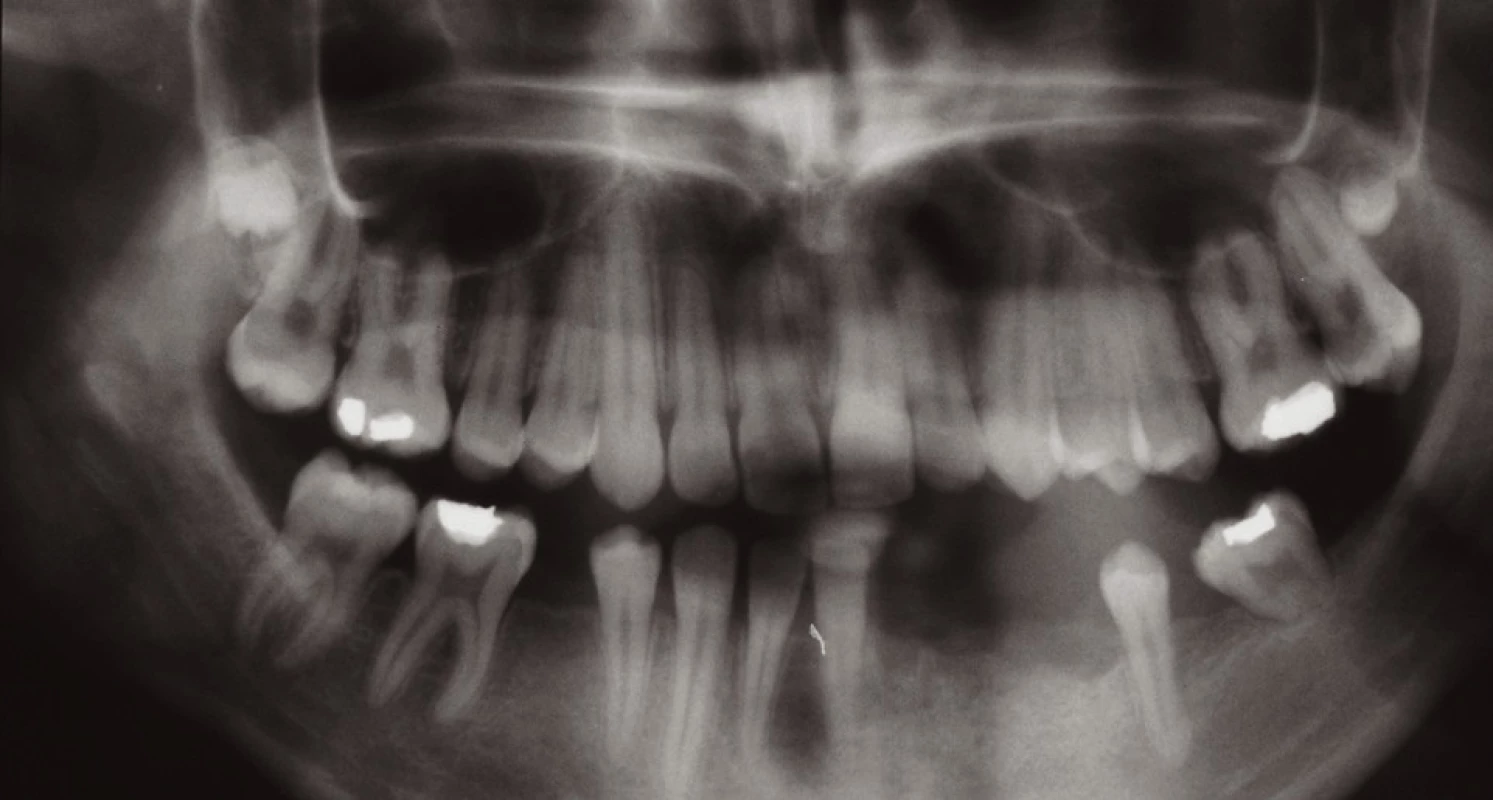
Image 4. Stav po nasazení fixní práce 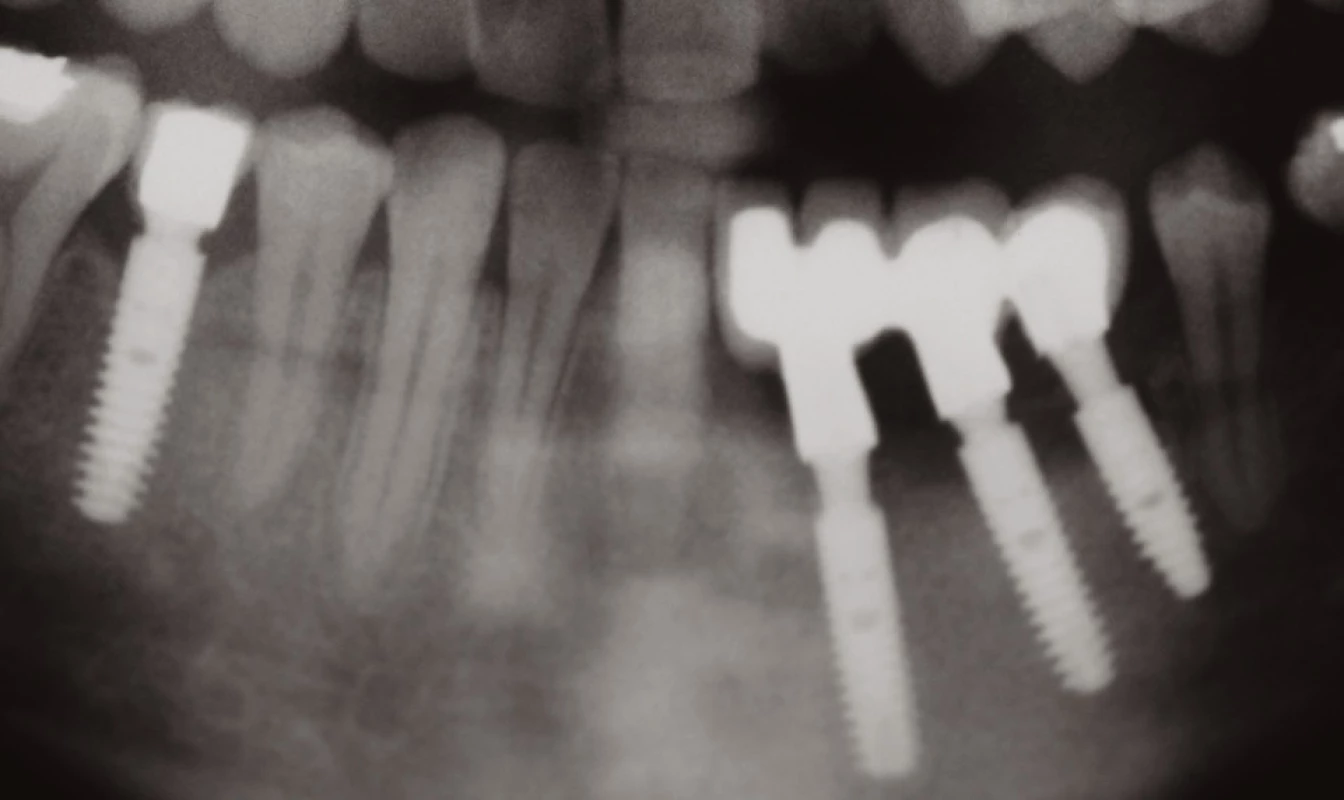
Image 6. Stav v dutině ústní s epitézou 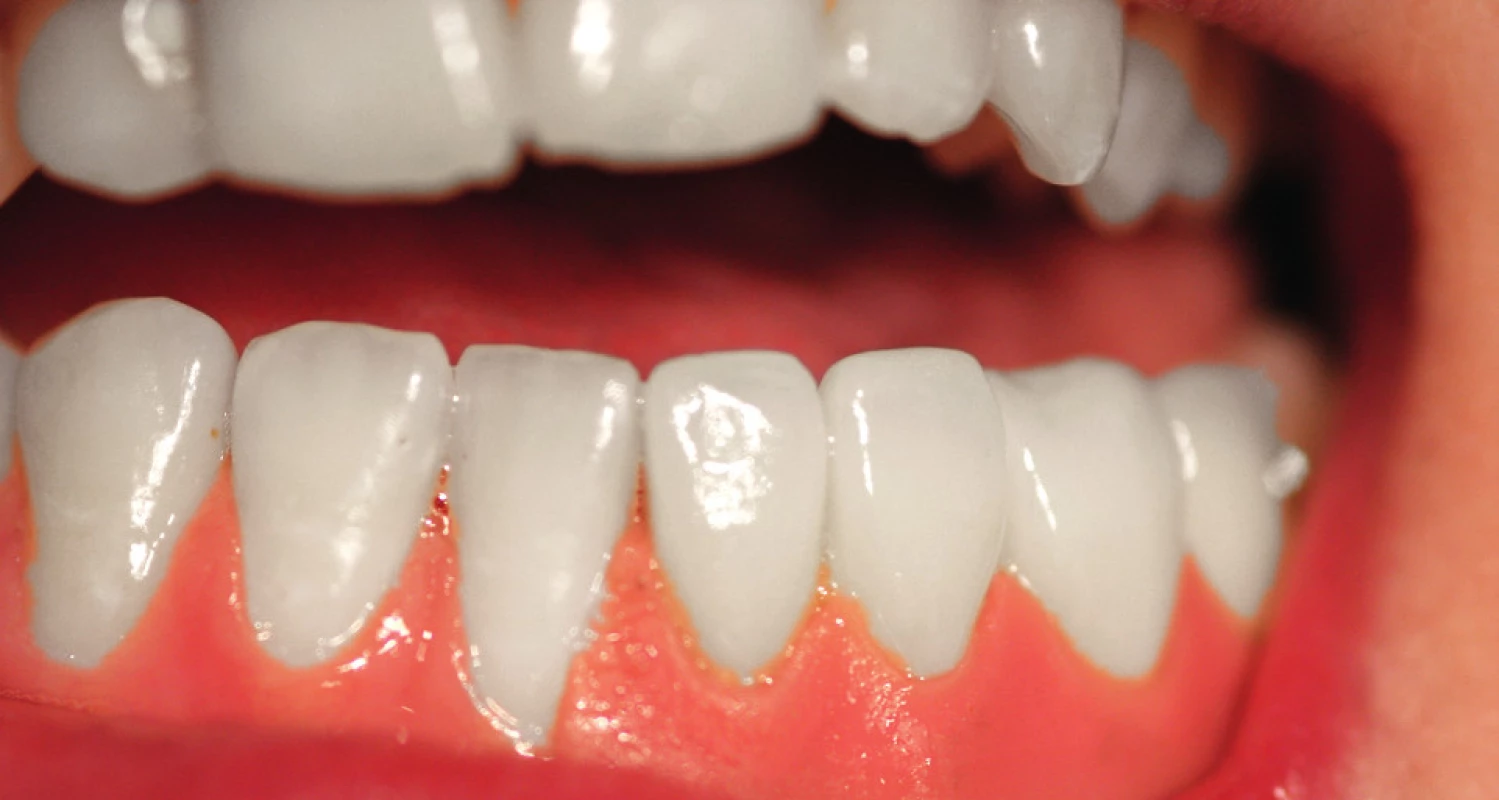
Další kontroly, které následovaly, byly po dvou, pěti a osmi letech, což je zachyceno na rtg sumárních snímcích (obr. 7, 8, 9).
Image 7. Situace po dvou letech 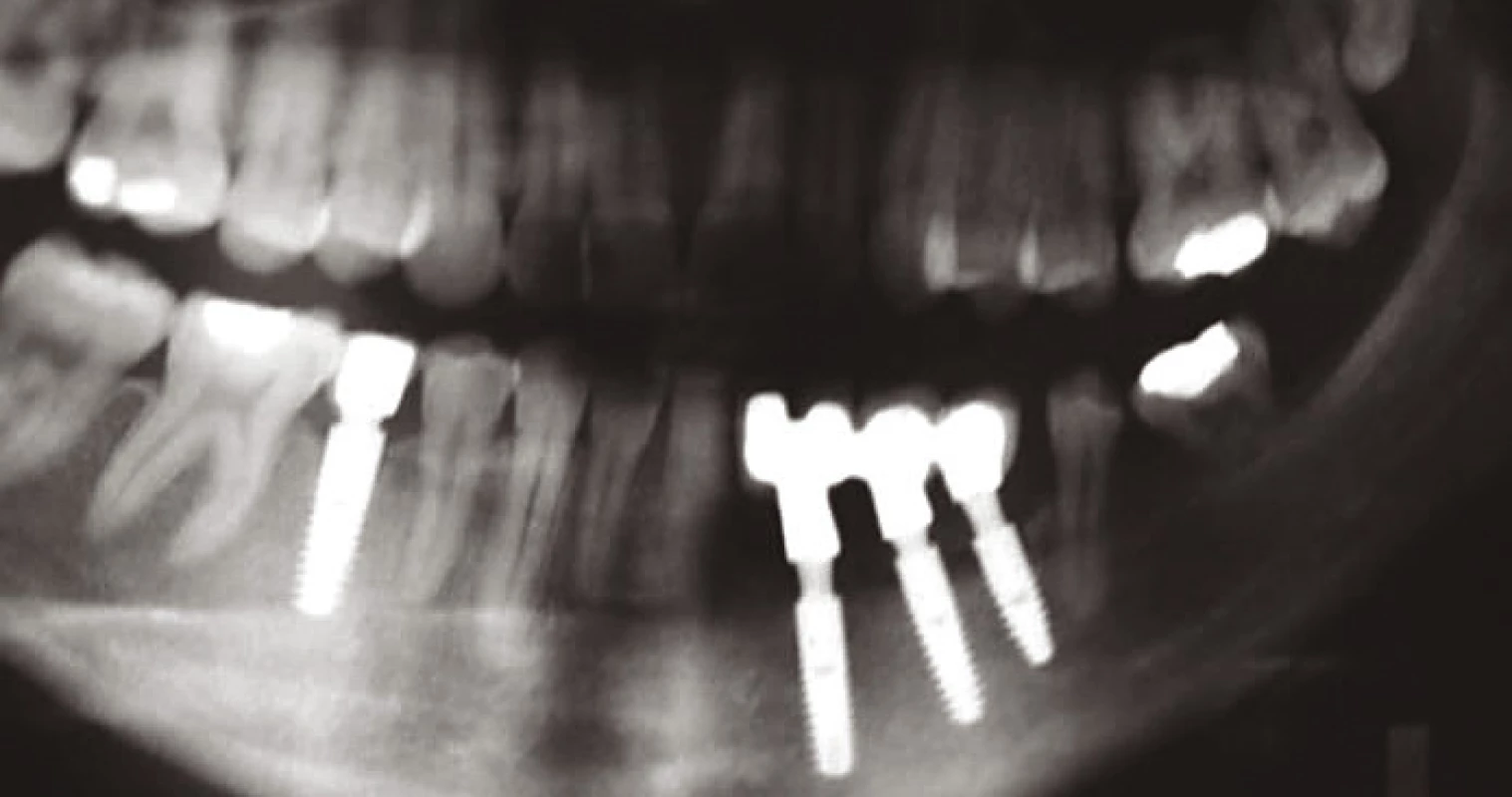
Image 8. Situace po pěti letech 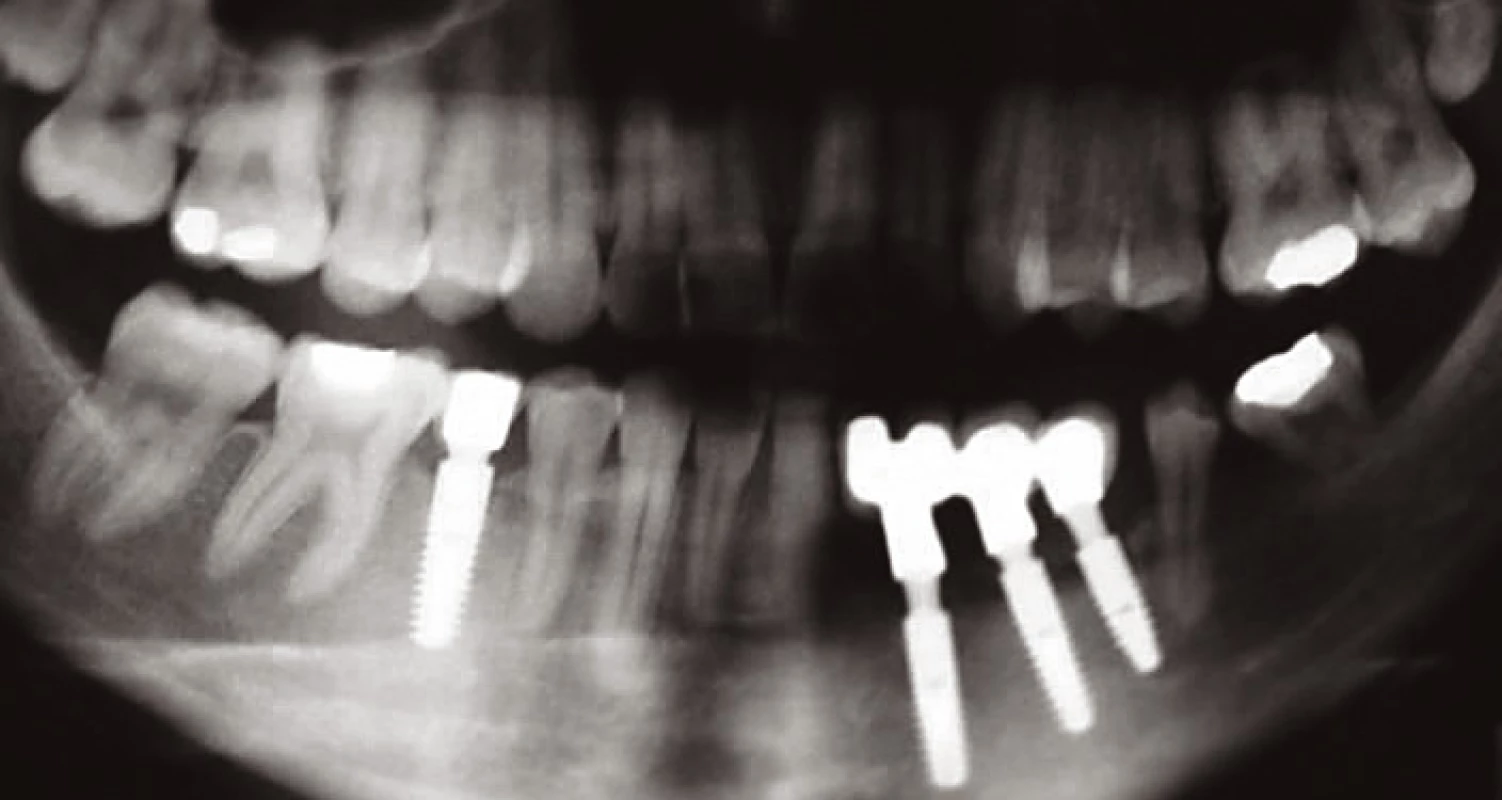
Image 9. Situace po osmi letech 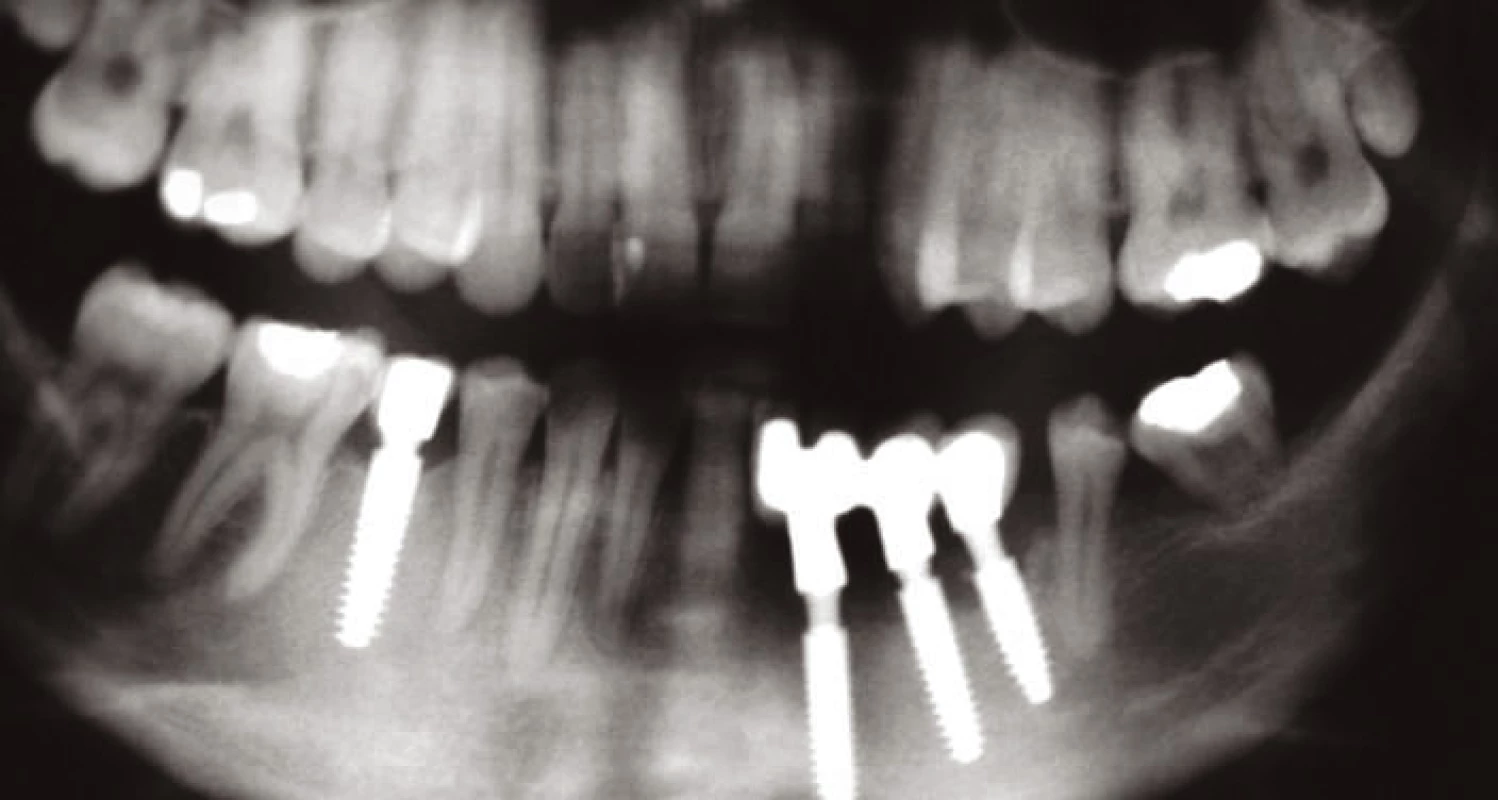
Obrázek 10 ukazuje III. a IV. vývojové stadium stáleho zubu, na obrázku 11 jsou vývojová stadia zubů v sedmém roku věku.
Image 10. II. a IV. vývojové stadium stáleho zubu 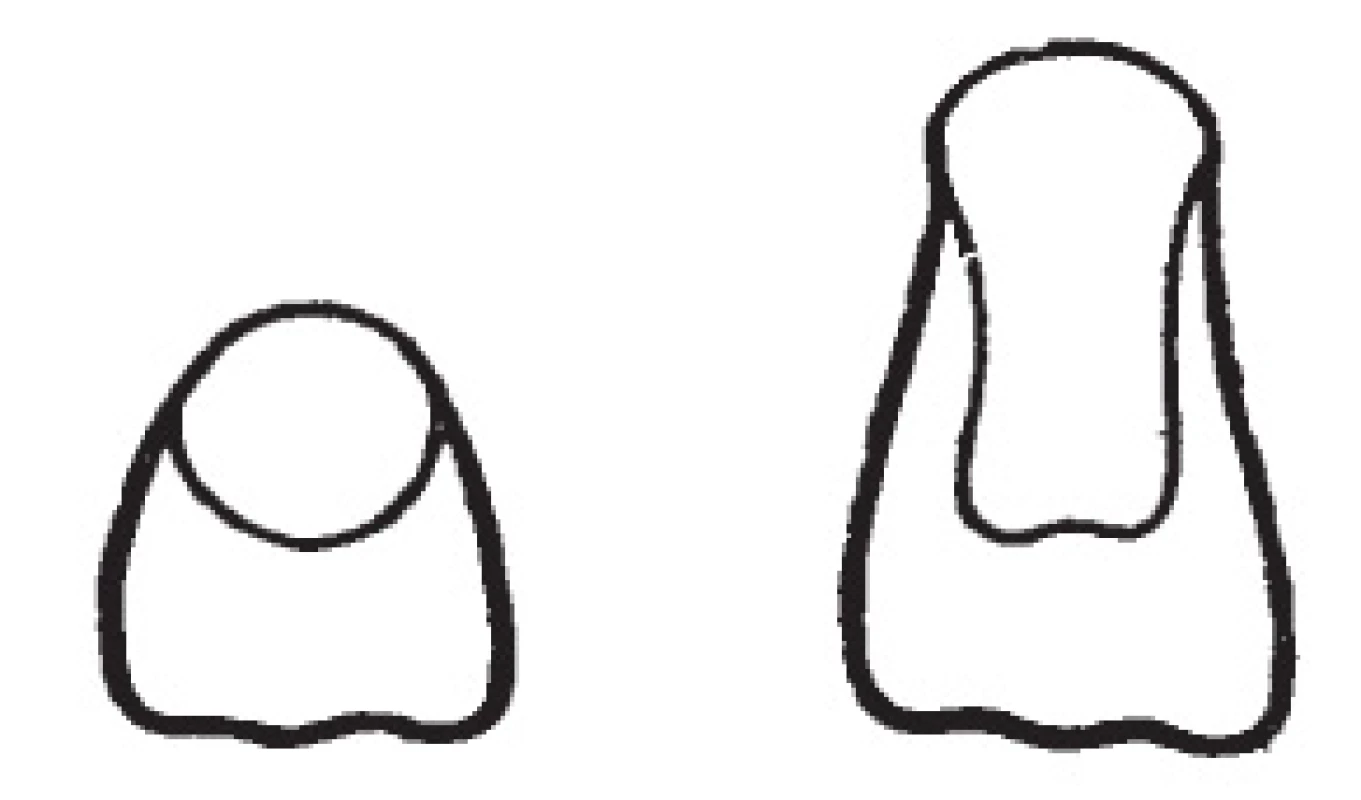
Image 11. Vývojová stadia zubů v závislosti na věku – sedmý rok 
DISKUSE
Onemocnění juvenilní parézou n. facialis postihuje nejen stálou dentici, ale také čelist a přilehlé měkké tkáně včetně rtu a tváře postižené strany. S ohledem na časovou osu vzniku onemocnění je možné předpokládat míru poškození stálých zubů od úplného nevyvinutí zubů – hypodoncii pravou až po částečné vyvinutí zubů – nepravou hypodoncii. U pravé hypodoncie jde o poškození zárodku ve smyslu nevyvinutí, a tedy zániku takového zárodku. U nepravé hypodoncie záleží na vyvinutí či nevyvinutí apexu zubu, a tím možnosti „ukotvení“ zubu v čelisti a dalšího využití takového pilíře. Často jde o vyvinutí pouze korunkové části zubu – odpovídá to vývojovému stadiu III–IV v sedmibodovém schématu vývoje stálého zubu [7]. Takový zub není bohužel schopen zátěže, tím neplní mastikační funkci a je často nutné jej extrahovat. Nicméně takový zub udržuje dostatečnou sílu alveolu pro další využití. Díky tomu jsme schopni do takto udrženého místa implantovat.
Dalším problémem je stanovení mezičelistních vztahů u jednostranně poškozené čelisti a zajistit dostatečnou artikulaci obou kvadrantů jedné strany s ohledem na laterální odchylky mezi dolní atypickou čelistí a horní normálně se vyvíjející čelistí. Tato problematika má velký význam i vzhledem k funkci obou temporomandibulárních kloubů.
Problémem bývá i dostatek materiálu pro možnou implantaci. Platí, že v dolní čelisti je nejvýhodnější doplnění vlastní kostí [11]. Velmi diskutabilní je však možnost doplnění kosti vertikálním směrem. Právě porucha inervace a nedostatečný vývoj dané oblasti vede k velmi malé možnosti ovlivnit výšku alveolu. Jiné je to v síle horizontálního rozměru alveolu. Zde je ovlivnění augmentací, ať kostí, nebo alomateriálem, reálné. K uvedeným možnostem je možné využít donorových míst, jako jsou bradový výběžek dolní čelisti nebo retromolární oblast, jako snad ještě vhodnější místo k odběru kosti. Platí zde pravidlo, že čím dále je donorové místo od místa augmentace, tím je vyšší procento možné resorpce kosti z dlouhodobého hlediska (např. žebra, kyčel aj.) [6, 11, 21].
Jistou výhodou u parézy n. facialis, (nepravé hypodoncie) je zkrácení časového úseku inzerce implantátů. V takových případech nevyvinutí apexu zubu umožňuje implantovat ihned po extrakcích zubů. Je zde obdoba resorbovaných dočasných zubů, kdy je možnost implantace také ihned při extrakcích bez většího rizika. Pokud není nutné upravovat alveol v horizontálním rozměru, je možné implantovat ihned [2, 9, 17]. V případě, že je nutné zvětšit objem kosti augmentací pro možnou inzerci implantátů, je lépe vyčkat na zhojení dásně. Díky tomu se poextrakční rány překryjí, a zajišťují tak dostatek měkkých tkání na překrytí augmentátu.
Posledním léčebným zákrokem je definitivní protetická sanace, která často vyžaduje úpravu estetické zóny. Oblastí, která je diskutabilní, je část defektního alveolu, kde pilíře budoucí protetické práce jsou delší než přirozené pilíře. Toto je možné doplnit např. tzv. růžovou keramikou, která nahrazuje dáseň, anebo tzv. umělou dásní – epitézou, která plní estetickou funkci V těchto případech je důležité vědět, co je preferující, zda hygiena a ošetření implantátů, nebo pevná estetika s horší hygienou. Z prognostického hlediska je samozřejmě hygienická varianta výhodnější.
ZÁVĚR
Onemocnění – paréza n. facialis, pokud vznikne v dětském věku, postihuje nejenom stálou dentici, ale také čelist postižené strany a oblast rtu. Vlastní postižení zubů odpovídá hypodoncii jak primární, tak především sekundární. Zde vzhledem k nevyvinutí apexů zubů je často nutné takto postižené pilíře extrahovat. Kost při paréze bývá často defektní, a proto se musí augmentovat s omezením v úrovni vertikální osy. Horizontální augmentace je možná. Společně s kostí vlastní defekt kopírují také měkké tkáně. Zde je nutné v mnoha případech doplnit defekt pomocí epitézy, která je velmi dobrou možností z hlediska hygieny a přístupu k možným implantátům. Dalším problémem je zvládnutí artikulace dolní čelisti vůči horní čelisti v postižené části, kde došlo k anomálnímu růstu dané poloviny dolní čelisti. I přes počáteční náročnost a složitost situace lze stav funkčně a esteticky velmi dobře zvládnout.
MUDr. Patrik Prachár, Ph.D.
Stomatologická klinika LF MU a FNUSA
Pekařská 53
659 14 Brno
e-mail:patrik.prachar@fnusa.cz
Sources
1. Adour, K., Wingerd, J., Doty, H. E.: Prevalence of concurrent diabete mellitus and idiopathic facial paralysis (Bellś palsy). Diabetes, roč. 24, 1975, s. 449–451.
2. Albrektsson, T., Zarb, G., Worthington, P., Ericsson, A. R.: The long-term efficacy of currently used dental implants; A review and proposed criteria of success. Intern J Oral Maxillofac Implants, roč. 1, 1986, č. 1, s. 11–25.
3. Allen, D., Dumm, L.: Aciclovir or valaciclovir for Bellśpalsy (idiopathic facial paralysis). Cochrane Database Syst. Rev. 2004; 4; CD001942.
4. Bilder, J.: Obecná a forenzní rizika v orální implantologii. Prakt. zub. Lék., roč. 42, 1994, č. 4, s. 131–132.
5. Darrouzet, V., Duclos, JY., Liguoro, D., Truilhe, Y., De Bonfils, C., Bebear, JP.: Mangement of facial paralysis resulting from temporal bone fractures: Our experience in 115 cases. Otolaryngol Head Neck Surg, roč. 125, 2001, s. 77–84.
6. Fassmann, A., a kol.: Řízená tkáňová a kostní regenerace ve stomatologii. Praha, Grada Publishing, 2002, ISBN 80-247-0316-5.
7. Grahnen, H.: Hypodontia in the permanent dentition. Odont. Revy (Lund), roč. 7, 1956, č. 1.
8. Jäämaa, S., Salonen, M., Seppälä, I., Piiparinenm H., Sarnam S., Koskiniemi, M.: Varicella zoster and Borrelia burgdorferi are the main agents associated with facial paresis, especially in children. J clin Virol, roč. 27, 2003, s. 146–151.
9. Kaňovská, K., Vaněk, J.: Dentální implantologie u dětí a mladistvých. Čes. Stomat., roč. 98, 1998, š. 3, s. 76–80.
10. Keller, O., Jedlička, P., et al.: Speciální neurologie. Praha, Galén & Karolinum, 2005.
11. Khoury, F., Antoun, H., Mosaika, P.: Bone augmentation in oral implantology, 1. vyd. Quintessence Publishing Co, 2007, ISBN – 13 : 978-1-85097-159-7.
12. Koerbel, A., Gharabaghi, A., Safavi-Abbasi, S., Tatagiba, M., Samii, M.: Evolution of vestubular schwannoma surgery: long journey to current success. Neurosurg. Focus, roč. 18, 2005, s. 10.
13. Komínek, J., Toman, J., Rozkovcová, E.: Dětská stomatologie, 4. vyd. Praha, Avicenum, 1980, 544 s.
14. Lotric-Furlan, S., Cimperman, J., Maraspin, V., Ruzic-Sabljic, E., Logar, M, Jurca, T., et al.: Lyme borreliosis and peripheral facial palsy. Wien Klin. Wochenschr, roč. 111, 1999, s. 970–975.
15. Mumenthaler, M.: Neurologic differential diagnossis. Sttutgart, Georg Thieme Verlag, 1992.
16. Nevšímalová, S., Růžička, E., Tichý, J.: Neurologie. Praha, Galén, 2002.
17. Prachár, P., Vaněk, J.: Tooth defects treated by dental implants in adolescents. Scripta Medica, roč. 76, 2003, č. 1, s. 5–8.
18. Prachár, P., Bartáková, S., Kuklová, J., Špička, M., Vaněk, J., Strecha, J.: Získané hypodoncie – nádor a ozáření ve spojitosti s implantologií. Biomedicíncké postupy. Zborník referátov, Slovensko, Košice, 2008, s. 123–130, ISBN 978-80-89361-28-1.
19. Prachár, P., Bartáková, S., Černochová, P., Kuklová, J., Vaněk, J.: Ektodermální dysplazie – souvislosti a implantace. Čes. Stomat., roč. 109, 2009, č. 6, s. 106–111.
20. Schmutzhard, E.: Viral infections of the CNS with special emphasis on herpes simplex infections. J. Neurol., roč. 248, 2001, s. 469–477.
21. Simon, M., Jovanovic, S. A., Trisi, P., Scarano, A., Piattelli, A.: Vertical ridge augmentation around dental implants using a membrane technique and autogenous bone or allografts in humans. Int. J. Periodontics Restorative Dent., roč. 18, 1998, s. 8–23.
22. Skogman, BH., Croner, S., Odkvist, L.: Acute facial palsy in children -a2-year follow-up study with focus on Lyme neuroborreliosis. Int. J. Pediatr. Otorhinolaryngol., roč. 67, 2003, s. 597–602.
23. Škeřík, P. Náhlé a neodkladné stavy v otorinolaryngologii. Praha, Avicenum, 1985.
24. Verzijl, HT., Van der Zwaag, B., Lammens, M.,ten Dokelaar, HJ., Padberg, G. W. The neuropathology of hereditary congenital facial palsy vs Möbius syndrome. Neurology, roč. 64, 2005, s. 649–653.
Labels
Maxillofacial surgery Orthodontics Dental medicine
Article was published inCzech Dental Journal

2013 Issue 5
Most read in this issue- Ektodermání dysplazie
- Funkční potraviny a funkční komponenty potravy v prevenci zubního kazu
- Dentální implantologie při léčbě následků parézy nervus facialis v dětském věku
- Stomatologická problematika u dítěte s mukopolysacharidózou II. typu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career