-
Medical journals
- Career
Možnosti a meze psychoterapie u bipolární poruchy
: K. Látalová 1,2; J. Praško 1,2,3
: Klinika psychiatrie LF UP a FN, Olomouc 1; Centrum neuropsychiatrických studií, Praha 2; Psychiatrické centrum Praha 3
: Čes. a slov. Psychiat., 105, 2009, No. 2, pp. 71-78.
: Comprehensive Reports
Průběh bipolární afektivní poruchy je charakterizován častými relapsy, které jsou střídány remisemi. Základem léčby všech forem BAP je farmakoterapie. Ačkoli máme k dispozici řadu farmak, která vykazují velmi dobrý tymostabilizační efekt, dlouhodobě se daří stabilizovat pouze okolo 60 % pacientů. Navzdory pokrokům ve farmakoterapii do jednoho roku od akutní epizody zrelabuje 40 % pacientů, 62 % do dvou let a 73 % do pěti let. Opakované ataky nemoci pacientům výrazně narušují jejich každodenní život, slábnou jejich psychosociální schopnosti a celkově se stávají náchylnějšími k dalším relapsům. Zdá se, že slibnou cestou je pro posílení remise spojení farmakoterapie s psychoterapií nebo psychoedukací. Mezi hlavní cíle psychologických intervencí u bipolárních pacientů patří prevence relapsů, úprava špatných vzorců chování a psychosociálních funkcí. Výsledky randomizovaných pokusů s psychosociálními intervencemi: psychoedukací, rodinnou terapií, kognitivní terapií a terapií interpersonálních rytmů potvrzují, že tyto přístupy posilují stabilizační efekt farmak.
Klíčová slova:
bipolární afektivní porucha, psychoterapie, psychoedukace, kognitivní terapie, terapie interpersonálních rytmů, rodinná terapie.ÚVOD
První zmínky o možnosti psychoterapie u BAP (bipolární afektivní poruchy) se objevily už v roce 1954 (Cohen a spol.) [7]. Nicméně postupy, které se používaly zhruba do 80. let minulého století, byly poněkud nahodilé a příliš nerespektovaly znalosti o vzniku, podstatě a průběhu onemocnění. Současné přístupy vycházejí ze tří základních bodů: onemocnění má vysokou rekurenci a značně narušuje pacientovy schopnosti; stabilizátory nálady a antipsychotika druhé generace mají omezenou efektivitu a jsou zatížena vysokou nespoluprací, důležitou roli v provokaci dalších epizod má rovněž psychosociální stres. Nálezy několika dlouhodobých studií tato nepříznivá východiska potvrzují. Čtyřicet procent ambulantních pacientů relabuje do jednoho roku, 60 % do dvou let a 73 % do tří let.
Nejméně 50 % pacientů má během epizod subsyndromální poruchu nálady [14]. U téměř 60 % pacientů vzniknou do čtyř až pěti let od první epizody potíže v zaměstnání, vztahové nebo jiné společenské problémy [11]. První rok po akutní epizodě je pro pacienty nejtěžší. Pouze 26 % z nich dosáhne plné remise onemocnění a pouze 24 % dosáhne plného funkčního uzdravení [19]. V této vysoce rizikové fázi může být psychosociální intervence užitečná a posilovat profylaktický efekt farmakoterapie.
Většina dlouhodobých sledování dokládá, že už jeden rok po akutní epizodě polovina až dvě třetiny pacientů užívá doporučenou medikaci nepřesně, nepravidelně nebo vůbec ne. Typická délka užívání lithia se pohybuje kolem dvou měsíců (!) [17, 20]. Pouze 21 % pacientů léčených lithiem jej užívá dlouhodobě [33]. Často mezi důvody neužívání léků patří nepříjemné vedlejší účinky (nárůst hmotnosti, únava, pocit útlumu), závislost na psychoaktivních látkách, nedostatečná podpora ze strany rodiny nebo okolí. Někteří pacienti si stěžují, že stabilizátory potlačují jejich citové vzrušení a pocity nevázanosti, a tím pádem nemají dostatečný antidepresivní účinek [1]. Nespolupráce při užívání léků je ukazatelem špatné prognózy, náhlé vysazení lithia je jedním z nejsilnějších spouštěčů rychlého cyklování [32].
Průběh BAP významně ovlivňují životní události, zvláště ty, které narušují rytmus spánek/bdění (transatlantické lety), ale i ty, které podpořily dosažení cílů (povýšení v práci) [18]. Na průběhu onemocnění se podílejí další faktory jako vysoká míra kritiky, nevraživost, emoční chlad v manželství, ale na druhé straně přehnaný emoční zájem či citová angažovanost [25]. Studie z roku 2002 dokládá, že fyzické násilí a sexuální zneužívání v dětství nebo adolescenci negativně ovlivňuje průběh onemocnění v pozdějších letech a zvyšuje pravděpodobnost suicidia [23].
Pacienti s bipolární poruchou trpí následky předchozích epizod, jsou ohroženi trvalou vulnerabilitou vůči vzniku budoucích epizod a akutní i udržovací léčba je může zatěžovat omezujícími nežádoucími účinky medikace. U řady z nich je i mezi epizodami přítomná emoční nestabilita a přetrvávají reziduální či subsyndromální projevy poruchy. Většina se potýká s některým z následujících psychosociálních problémů [15]:
- uvědomění si, že trpí závažnou, potencionálně chronickou psychickou poruchou;
- obavy ze stigmatizace;
- zpoždění nebo odchylky v osobním zrání a vývoji psychiky;
- strach z relapsu nemoci s následným omezením samostatného sociálního fungování;
- potíže v mezilidských vztazích (partnerství, manželství, výchova dětí, pracovní vztahy i v navazování a udržování přátelství);
- problémy v pracovním zařazení a postupu;
- právní, sociální a emoční problémy, které jsou důsledkem lehkomyslného, neadekvátního, nespolečenského nebo násilného chování v období epizod.
Ukazuje se, že psychoterapie má stále více rostoucí význam v prevenci epizod BAP, může pacienta „posílit“ proti negativním vlivům životních událostí, zvýšit stabilizující efekt psychofarmak a zlepšit kvalitu a délku remisí.
VÝCHODISKA PRO PSYCHOTERAPII U BAP
Moderní výzkum psychosociálních aspektů BAP, který podněcuje vývoj psychoterapeutických přístupů, zdůraznil v posledních letech 3 oblasti zájmu [15]:
- vyjádřené emoce (expressed emotion – EE) u rodinných příslušníků;
- monitorování prodromů bipolární poruchy;
- narušení sociálních zvyklostí.
Míra vyjádřených emocí v rodině (stejně jako u schizofrenních poruch), souvisí s množstvím relapsů u BAP. Vysoká intenzita kritických projevů i nadměrná emoční účast rodičů nebo životních partnerů vedla k nárůstu počtu relapsů i zvýšenému přetrvávání reziduálních příznaků [16, 26, 28].
Pacienti trpící BAP jsou schopni poměrně úspěšně monitorovat prodromální příznaky [2, 21, 27]. Protože prodromy mohou předcházet rozvoji mánie až o týdny, je jejich včasné zjištění důležité. Časný zásah je schopen plnému rozvoji mánie zabránit [21].
Velmi důležitou roli v nástupu BAP hrají životní události, které narušují cyklus spánek – bdění. V průběhu 8 týdnů, které předcházejí manickou epizodu, prožije významná část pacientů událost, která naruší rytmické sociální návyky [24]. Bipolární pacienti rovněž častěji recidivují při cestování přes časová pásma [21].
Byla zjištěna rovněž souvislost mezi hlubšími osobními postoji (kognitivní schémata) a četností recidiv. Postoje typu „měl bych být stále úspěšný ve všem co dělám“, „měl bych být stále šťastný“ apod. vedou k tomu, že se pacienti snaží být nadměrně úspěšní na úkor pravidelné stravy, dostatečného spánku či tělesné aktivity. Korekce těchto dysfunkčních postojů (kognitivní restrukturace) vede k úpravě každodenních návyků, které pak umožňují redukovat stresující události [22].
PSYCHOEDUKACE U BAP
Jak bylo již řečeno, základní léčbou BAP je pravidelné užívání léků a psychoterapie je doplňkovou léčbou. Pokud je správně vedena, může zásadním způsobem zlepšit kvalitu léčby, oddálit epizody a snížit jejich závažnost. Všechny moderní psychoterapeutické metody, které jsou zacíleny na konkrétní psychické poruchy, mají obecné zásady a vyžadují po pacientovi spolupráci a určitý stupeň edukace. Cíle psychoterapie u pacientů s BAP uvádí tabulka 1.
1. Obecné cíle psychoterapie BAP. 
Lékař, který pečuje o pacienta s BAP, by se měl ujistit, že jsou splněny pro psychoterapeutické vedení předpoklady. Mezi základní patří pacientovo přijmutí skutečnosti, že je psychicky nemocný a pochopení základních informací o podstatě, průběhu a léčbě nemoci. Jedná se o nepodkročitelné minimum, které ale není vždy snadné splnit. Navíc v průběhu dalšího období může pacient jakoby tyto předpoklady ztrácet. K tomu může dojít bez zjevné příčny, nebo to může být způsobeno další epizodou nemoci, nově vzniklou komorbiditou, zvýrazněním pacientových osobnostních rysů a podobně.
Psychiatr by měl vždy povzbuzovat pacienta k pravidelnému užívání medikace, k dodržování režimu doporučeného lékařem. Zároveň by jej měl motivovat k otevřené diskusi s ošetřujícím lékařem, například ohledně fyzického stavu, nežádoucích účinků medikace. Měl by stále pacientovi připomínat skutečnost, že úspěšná léčba může být postavena pouze na jeho spolupráci (případně jeho rodiny) s lékařem, kterému důvěřuje.
Součástí prevence relapsu je rozpoznání časných varovných příznaků. Jestliže se tyto příznaky pacient naučí sledovat a zavčas ohlásit ošetřujícímu lékaři, může tak být zabráněno rozvoji epizody nebo oslabena její závažnost. Toho je dosaženo specifickými postupy, jejichž podstata je v navýšení dávkování farmaka o poměrnou část,v intenzivnějším monitorování situace a udržení tzv. pohotovostní situace.
Ve všech modelech je také zahrnuto cvičení dovedností. Například terapie interpersonálních a sociálních rytmů trénuje pacienty, aby dokázali sledovat a částečně ovlivňovat jejich cykly spánek/bdění. Terapie zaměřená na rodinu trénuje pacienty a jejich opatrovníky, aby mezi sebou lépe a efektivněji komunikovali.
Všechny modely jsou sestaveny tak, aby pomohly pacientům udržet, resp. zlepšit jejich společenské fungování, udržely pacienty v zaměstnání a aby zabránily rozkolům v rodinách.
SPECIFICKÉ PSYCHOTERAPIE U BAP
Psychoterapie zaměřené na pacienty s BAP můžeme zhruba rozdělit do tří oblastí: individuální modely, rodinná terapie a psychoedukační skupiny. V následující části budou popsány jednotlivé psychoterapeutické přístupy a uvedeny výsledky studií, v nichž byly použity. Všechny psychoterapie byly sledovány jako přídatná léčbě k léčbě farmaky, žádná z nich nebyla vedena jako monoterapiie.
Individuální kognitivně-behaviorální terapie
Původně byla kognitivně-behaviorální terapie (KBT) vytvořena pro léčbu depresivních poruch a později také pro úzkostné poruchy [4]. Původní KBT pro depresi obsahovala aktivní část (například plánování příjemných denních aktivit k potlačení depresivní nálady), nácvik technik snižujících úzkost (postupná expozice podnětům, kterém vyvolávají úzkost) a rozpoznání chybné interpretace denních událostí a její oprava. To je jistě užitečné i v léčbě BAP. Ve všech akutních fázích onemocnění (hypomanické, manické, depresivní) mají pacienti s BAP potíže s atribucí a menší kognitivní zkreslení je pravděpodobně provází i v obdobích remise. Moderní kognitivně behaviorální přístupy k BAP se soustředí na snížení vulnerability tím, že učí pacienty snížit celkový stres přepracováním dysfunkčních maladaptivních postojů (kognitivních schémat), které jinak vedou k častému přepracování a narušení sociálních rytmů [30, 35].
V roce 1984 provedl Cochran první randomizovaný pokus s vedením KBT u pacientů léčených lithiem [6]. První skupina kromě základní léčby absolvovala šest KBT sezení zaměřených na zvýšení adherence. Kontrolní skupina prošla základní standardní léčbou. Po šestiměsíční kontrole měla KBT skupina lepší adherenci, lepší spolupráci při užívání léků a méně hospitalizací než kontrolní skupina. Výhody KBT se projevily především v odstranění chybných postojů ve vztahu k medikaci (například: je mi špatně, protože užívám lithium). Cochranova studie byla zaměřena na jediný aspekt léčby - spolupráci při užívání léků. Jiné přístupy, ačkoli nejsou přísně kognitivně-behaviorální, se zaměřují na nácvik dovedností, které mohou zabránit relapsu. Perry a spol. [29] v rámci 7 až 12 setkání učili pacienty rozeznávat časné varovné příznaky mánie a deprese a vyhledat pomoc ihned, jakmile se příznaky objeví. Do 18měsíční studie bylo zařazeno 69 pacientů. Výsledkem byl 30% pokles relapsů mánie, oddálení relapsů mánie a zlepšení sociálního fungování. Tato intervence neměla vliv na relapsy deprese pravděpodobně proto, že prodromy deprese jsou méně zřetelné a rozvíjejí se déle a postupněji než příznaky mánie [27].
Podobný kognitivně - behaviorální přístup zvolil i Lam a spol. [22]. Celkem 103 pacientů bylo rozděleno do dvou skupin, KBT skupina kromě standardní farmakologické léčby absolvovala během prvních šesti měsíců v průměrně 14 sezení (12-18) a další 2 „upevňovací“ sezení v prodloužené šestiměsíční fázi. KBT přístup byl zaměřený na pochopení role biologické vulnerability ke stresu, ovlivnění rytmu spánek/bdění a včasnou intervenci při prodromálních symptomech. Kontrolní skupina měla pouze standardní farmakologickou léčbu. Během jednoho roku bylo v KBT skupině zaznamenáno 44 % relapsů ve srovnání se 75 % v kontrolní skupině. Pacienti KBT měli také kratší hospitalizace (více depresivní fáze) a byli schopni lépe zvládat prodromální symptomy onemocnění (více mánie) a statisticky významně se u nich prodloužily periody remisí. Podobné výsledky uvádí Glasgowská studie, ve které bylo zařazeno 42 pacientů, kteří podstoupili KBT v kombinaci s farmakoterapií (20 sezení během 26 týdnů) [31].
Zdá se, že KBT přístupy v kombinaci se stabilizátory nálady mají příznivý efekt v prodloužení remisí, zlepšení lékové adherence, udržení společenského postavení pacienta a zlepšení sociálního fungování. Všechny studie srovnávaly KBT skupiny s ne-psychoterapeutickými kontrolami. Takže není jisté, zda může KBT mít lepší výsledky než jiné formy psychoterapií.
Limity KBT
Kognitivně-behaviorální terapie je účinná při léčbě unipolární deprese jak v kombinaci s psychofarmaky tak v monoterapii [21, 32]. Nemůžeme ale automaticky předpokládat, že bude stejně účinná u bipolární deprese. Mezi oběma depresemi jsou menší, ale klinicky významné rozdíly. Pro unipolární depresi jsou charakteristické pesimistické obsahy myšlení, zoufalství a pocity beznaděje Tyto symptomy se u bipolární deprese mohou vyskytnout, ale více typické jsou pro ni tzv. „behaviorální symptomy“: celkový útlum, apatie a hypobulie. Potvrzují to i neúspěšné pokusy léčit bipolární depresi Bekovým modelem [4]. Modifikovaná KBT, která klade důraz na edukaci o důležitosti spánku a denních návyků, je testována úspěšně a v recentních studiích prokázala účinnost i v prevenci depresivních epizod [22]. Proto je pro bipolární depresi vhodnější terapie modifikovanou KBT - terapie zaměřená na chování než klasická KBT.
Interpersonální terapie sociálních rytmů
Hypotézu o stabilitě sociálních rytmů při bipolární afektivní poruše postulovalo několik autorů [3, 12]. Tato hypotéza předpokládá, že porucha spánku je finálním symptomem, který je společný pro všechny poruchy afektivity. Jinými slovy, různými cestami se všechny sejdou u poruchy spánku. Všechny jsou spojeny s geneticky podmíněnou vulnerabilitou, vykazují neurofyziologické abnormality a jejich průběh je negativně ovlivňován životním stresem. Cyklus bdění a spánku je přímo ovlivňován sociálními rytmy. Například tím, v kolik hodin jde člověk do práce, s kolika lidmi se během dne dostane do styku, jaké má zvyky a podobně. Zátěžové faktory - cyklus spánek/bdění ruší tím, že mění společenské rytmy. Tyto změny s dopadem na spánkový rytmus mají největší potenciál urychlit rozvoj manické epizody. U řady pacientů s bipolární poruchou je přítomna menší emoční nestabilita, pokud udržují pravidelný režim každodenních aktivit (spánek, jídlo, tělesná aktivita a emoční podněty). Tyto poznatky vedly k vývoji specifického typu psychoterapie nazývaného interpersonální terapie a léčba sociálních rytmů (ITSP) [12]. Interpersonální terapie sociálních rytmů je založena na ideji, že pravidelný režim aktivit, zejména spánku (ale i stravování, cvičení a sociálních interakcí) a snížení interpersonálního stresu vede ke zpevnění cirkadiánní rytmicity, a tím vede k poklesu nadměrné stimulace, která předchází rozvoji epizod. Intererpersonální složka terapie zahrnuje řešení čtyř možných zdrojů zvýšené vulnerability: reakce na ztrátu (rozchod, rozvod); změna role (odchod do důchodu, ztráta zaměstnání, ale např. i povýšení); konflikty (partnerské, pracovní, aj.); interpersonální deficit (osamění, pocity vyloučení ze společnosti).
Malkoff-Schwartz a spol. [24] zjistili, že u pacientů s mánií předcházela rozvoji epizody událost, která narušila jejich sociální rytmus (např. matka nemocného dítěte byla nucena často v noci vstávat) podstatně častěji než u pacientů s epizodou deprese [24].
Franková a spolupracovníci na základě výše popsaného modelu vypracovali individuální „interpersonální terapii sociálních rytmů“ (ITSR). Interpersonální terapie sociálních rytmů je odvozena od interpersonální terapie pro stabilizaci deprese, jejíž účinnost byla ověřena několika randomizovanými pokusy [9, 11, 12]. První fáze ITSR začíná záhy po nástupu epizody a zaměřuje se na hledání události, která zásadněji narušila běžné denní zvyklosti. Pacient je seznámen se sebesledovacím systémem „Měření sociálních rytmů“, ve kterém zaznamenává běžné denní činnosti. Klinik pak pomáhá pacientovi identifikovat problémové okamžiky, které mohly vyvolat nedávnou epizodu, společně mohou zmapovat pacientův životní styl, návyky a nálady a které mohou přispívat k rozvoji onemocnění. Ve druhé, přechodné fázi, se pacient učí odhalit a ujasnit si, co jsou pro něj běžné denní návyky a identifikovat události, které vyvolávají jejich změnu (např. neočekávaná návštěva příbuzných apod.). Tak se pacient učí do jisté míry regulovat svůj denní režim.
Předběžné výsledky několika zatím stále probíhajících studií vypadají slibně. Podporují předpoklad, že kombinace ITSR s farmakologickou terapií snižuje v porovnání s klasickou terapií počet rehospitalizací, oddaluje nebo zmírňuje nově vzniklé epizody a přispívá ke stabilizaci onemocnění.
Limity ITSR
Jedná se o náročnou terapii, která předpokládá, že se pacient časem naučí udržet rovnováhu mezi potřebou pravidelného denního režimu a nutností dostatečné flexibility, která je v běžném životě nutná. Vychýlení na jednu či na druhou stranu představuje sociální izolaci, resp. hrozbu další epizody. Pacient musí být vybaven poměrně značnou schopností sebereflexe a jeho kognitivní funkce by neměly být zásadnějším způsobem narušeny. Navíc, jak již bylo uvedeno, pacienti s BAP mají problémy s atribucí nejen v době epizody, ale i mezi nimi, což může zkreslit terapii nejen na začátku, ale i v jejím průběhu.
Terapie zaměřená na rodinu
Začlenění rodiny do péče o ambulantní pacienty bylo historií mnohokrát prověřeno a doloženo jako prospěšné. Moderní terapeutické přístupy jsou rodinám otevřené a snaží se ochoty ke spolupráci o pacienty využít. V rodinách, kde příbuzní nadměrně vyjadřují emoce, jsou nadměrně kritičtí, nepřátelští nebo nadměrně emočně zaangažování, mají pacienti s BAP významně horší průběh poruchy. Léčba zaměřená na rodinu se věnuje psychoedukaci, nácviku komunikačních dovedností a nácviku systematického řešení problémů v době po dosažení remise poruchy [15] .
První, opravdu moderní model rodinné intervence, navrhl v roce 1990 Clarkin [5]. Tento model zahrnoval 9 sezení s rodinnými příslušníky v době hospitalizace pacienta. Sezení byla zaměřena tak, aby po ukončení hospitalizace podpořila bezproblémový přechod do domácího prostředí a maximálně zvýšila lékovou adherenci. Do studie bylo zařazeno 186 pacientů, kteří byli sledování 6 až 18 měsíců po ukončení hospitalizace. Clarkinovy závěry jsou zajímavé v tom, že prokázal prospěšnost rodinné intervence, ale pouze u ženské části sledovaného souboru.
Jiná Clarkinova studie z roku 1998 zahrnovala pouze hospitalizované pacienty žijící v manželství (n=33), kteří byli rozděleni do dvou skupin. První byla léčena 25 sezeními s párovou intervencí plus stabilizátorem nálady a druhá pouze stabilizátory nálady. Po jedenácti měsících sledování nebyl zaznamenán rozdíl mezi skupinami v rekurenci epizod. Nicméně pacienti s párovou intervencí vykazovali vyšší úroveň všeobecného fungování (hodnoceno Global Assessment of Functioning - škála všeobecného fungování).
V roce 2003 uskutečnil Miklowitz randomizovaný pokus, do kterého postupně zařadil 101 pacientů, aktuálně hospitalizovaných pro manickou depresivní nebo smíšenou epizodu. Pacienti byli rozděleni do dvou skupin, obě skupiny byly léčeny farmaky, první absolvovala 9měsíční rodinnou terapii, druhá skupina prošla standardním edukačním programem, který obsahoval dvě edukační setkání s rodinnými příslušníky a variabilní počet tzv. krizových intervencí (setkání klinika a pacienta podle potřeby). V následné dvouleté sledovací fázi se u první skupiny redukoval počet hospitalizací o 35 %, prodloužily se intervaly remisí (73,5, resp. 53,2 týdnů), zvětšila se pravděpodobnost dokončení sledování bez relapsu (52 %, resp. 17 %) a zlepšila se léková adherence. Byla rovněž zaznamenána lepší stabilizace depresivních, ale ne manických symptomů. Po jednom roce sledování měla terapie zaměřená na rodinu příznivý vliv na komunikační schopnosti v rodině [26]. Tento fakt bývá interpretován jako jeden ze základů prevence depresivních epizod. Největší význam měla rodinná léčba zaměřená na rodinu s vysokou emoční expresivitou.
Kombinace rodinné psychoedukace a farmakoterapie se jeví jako přístup, který pacientům pomáhá oddálit nebo se vyhnout potřebě hospitalizace, zlepšuje fungování v rodině a má pozitivní vliv na lékovou adherenci a celkovou complianaci.
Limity terapie zaměřené na rodinu
V některých případech se mohou nejbližší příbuzní chovat jako stresující činitelé, kteří se podílejí na vzniku epizody (např. protektivní matka, despotický otec apod.). Začlenění takové rodiny do terapie přesahuje rámec terapie zaměřené na BAP.
Skupinová psychoedukace
Myšlenku prospěšnosti skupinové psychoedukace podpořilo několik prací. Skupiny jsou efektivní alternativou rodinné terapie, protože se redukuje počet hodin, které jinak klinik musí trávit s rodinou a pacientem. Teoretický základ spočívá v předpokladu, že pacient ve skupině lépe akceptuje své onemocnění, které často chápe jako stigmatizující. Ve skupině získá zkušenosti, jak se svým onemocněním žijí ostatní. To mu následně může pomoci vytvořit vlastní strategie zvládání onemocnění (např. obranu proti suicidálním myšlenkám).
V roce 1998 navrhl Bauer dvoufázovou pětitýdenní skupinovou edukaci známou pod názvem Life Goals program (Program životních cílů). První fáze skupinových setkání je zaměřena na prevenci relapsu. Druhá fáze na řešení sociálních a pracovních cílů. Bauer provedl otevřené sledování (n=27), po absolvování programu se zvýšily znalosti pacientů o jejich onemocnění a byla zaznamenána 70% úspěšnost dosažení jejich prvního životního cíle [2].
Colom v roce 2003 provedl studii se záměrem zjistit, zda skupinová psychoterapie, jako přídatná léčba standardní farmakoterapie, přispívá k efektivitě léčby. Do sledování bylo zařazeno 120 pacientů s BAP I, BAP II, kteří byli aktuálně alespoň v šestiměsíční remisi. První skupina jednou týdně absolvovala celkem 21 sezení, která byla zaměřena na rozpoznání časných varovných příznaků, prodromálních symptomů a lékovou adherenci. Pacienti ve skupinách byli dále informováni o důležitosti správného životních stylu, o pravidelnosti spánku, vyhýbání se alkoholu a drogám. Byly také probírány dopady minulých epizod na jejich interpersonální vztahy. Skupiny trvaly 90 minut a účastnilo se jich 8 až 12 pacientů. Pacienti kontrolního souboru absolvovali nestrukturované skupiny, ve kterých nebyla zahrnuta psychoedukace. Výsledky studie byly v mnoha ohledech příznivější pro soubor pacientů se strukturovanou skupinovou terapií. Během dvouletého sledování došlo k relapsu v základní skupině u 67 % pacientů v porovnání s 92 % v kontrolní skupině. V základní skupině se prodloužila doba remise a pacienti vyžadovali kratší dobu hospitalizace. Ve skupinách nebyl zaznamenán rozdíl ve spolupráci při užívání léků [10].
Weiss a spol. [34] použili skupinový formát KBT pro léčbu pacientů s duální diagnózou – bipolární poruchou a závislostí na návykových látkách. Porovnali výsledky 21 pacientů léčených KBT s 24 pacienty léčenými standardním způsobem. Pacienti, kteří absolvovali skupinovou KBT, se významně více zlepšili jak psychopatologicky, tak ve schopnosti abstinovat. Výsledky byly významně lepší i v katamnéze za 6 měsíců [34].
Limity skupinové psychoterapie
V Colomově studii předčasně ukončovali sledování pacienti ze souboru strukturovaných skupin (27 %) v porovnání s kontrolní skupinou (12 %). Nejčastější příčinou odchodu ze studie byly manické epizody. Po zvládnutí relapsu se většinou pacienti do původní skupiny vrátit nechtěli. Nedařilo se je udržet v režimu psychosociální intervence. Zdůvodňovali to tím, že se před ostatními členy skupiny za své chování v akutní epizodě (většinou manické) stydí [10]. Omezujícím se tady stalo to, co na začátku a v průběhu terapie bylo považováno za výhodné, tj. sdílení s ostatními. I když v rámci skupiny dochází k povzbuzování a skupina nemusí projevovat známky odmítání, je pro některé pacienty nepřijatelné vracet se do prostředí, které bylo svědkem jejich „selhání“.
VLASTNÍ ZKUŠENOSTI
Podle našich zkušeností mají pacienti BAP zásadní prospěch z edukace. Pacient je vždy informován o epidemiologii poruchy, prognóze a souvislostech BAP s denními rytmy. Hovoříme o potřebě dlouhodobého užívání stabilizátorů nálady a korigujeme případné maladaptivní postoje k medikaci. V průběhu léčby hovoříme s pacienty a jejich rodinnými příslušníky, tak abychom zvýšili schopnost rozpoznat subsyndromální a prodromální příznaky nemoci a referovat je psychiatrovi. Zároveň se příbuzné snažíme naučit rozlišovat, co je projev nemoci a co je osobnostní rys pacienta. Snažíme se pacienta naučit sebesledování a seberegulaci, s jejichž pomocí může včas identifikovat počínající fáze nemoci a kontrolovat její rozvoj.
U pacientů se pokoušíme o identifikaci stresorů, které předcházejí relapsu poruchy nálady. Pacienti s bipolární poruchou mají prospěch z pravidelného vzorce denních aktivit, včetně práce, odpočinku, spánku, tělesné aktivity a sociální a emoční stimulace. Protože jedním z nejčastějších psychosociálních stresorů, které předcházejí fázím nemoci, jsou interpersonální konflikty, nedocenění, kritika a nadměrná snaha po přijetí, snažíme se nacvičit komunikaci v těchto emočně vypjatých situacích. Nejdůležitějšími dovednostmi jsou vyžádání si ocenění a pochvaly, dávání komplimentů a přijímání kritiky.
Společným základem všech psychoterapií zaměřených na bipolární afektivní poruchu je psychoedukace a monitorování varovných příznaků. Výše uvedené přístupy na základě znalostí, které pacient získá, rozvíjejí další specifické postupy, jejichž cílem je prevence vzniku akutních epizod. Ukazuje se, že nejjistější cestou, jak toho dosáhnout, je zlepšení lékové adherence. Výsledky studií ukázaly, že efektivita jednotlivých terapeutických přístupů se odvíjí od typu epizody, které chceme zabránit. Například pro profylaxi mánie je účinnější detekce časných varovných příznaků, naopak pro prevenci deprese je vhodnější rodinná terapie. Přehled terapeutických cílů a úspěšnost jejich dosažení jednotlivými přístupy je uvedena v tabulce 2.
2. Terapeutické cíle dosažené jednotlivými přístupy (*). 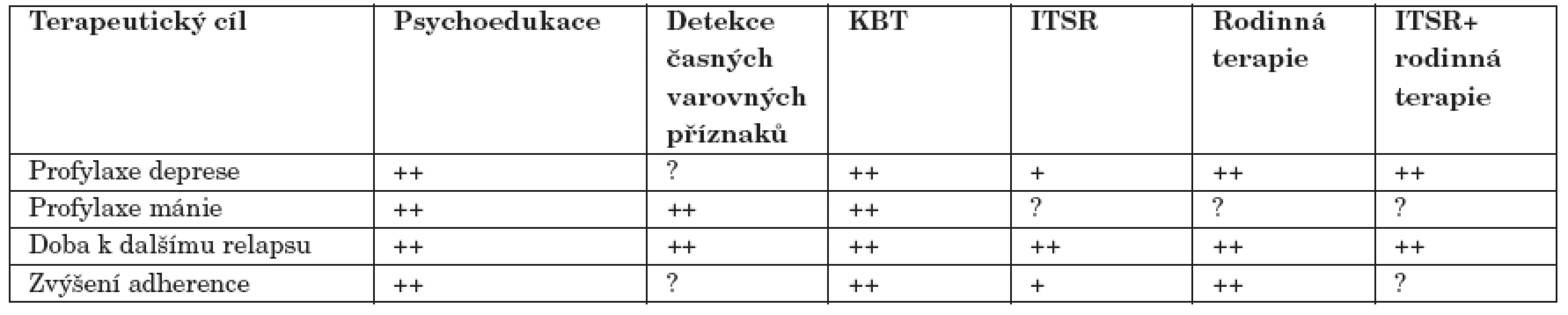
++ silná evidence; + evidence existuje; ? nepotvrzeno KBT - kognitivně-behaviorální terapie ITSR - interpersonální terapie sociálních rytmů ∗ upraveno dle: [10, 22, 26, 29] ZÁVĚR
Účinnost farmakoterapie je zejména u dlouhodobé léčby BAP omezená. Kombinace se specifickou psychosociální intervencí se jeví jako slibný přístup, který zvyšuje kvalitu remise, prodlužuje její trvání a při vzniku akutní epizody snižuje počet dní nutných k hospitalizaci.
Randomizované pokusy ověřovaly účinnost u čtyřech přístupů: KBT, ITSR, rodinné terapie a skupinové psychoedukace. V dlouhodobých sledováních všechny prokázaly účinnost a byla dokumentována i jejich omezení. O mechanismech fungování těchto přístupů mnoho nevíme, většina opírá svůj efekt o zvýšenou lékovou adherenci, vzniklou na základech prvotní edukace. S výjimkou skupinových intervencí jsou všechny přístupy mimořádně časově náročné, odtud se také rozvíjí diskuse ohledně relativizace výhod individuálních přístupů v porovnání se skupinovými.
Práce byla podpořena projektem CNS MŠMT ČR 1M0517.
MUDr. Klára Látalová, Ph.D.
Klinika psychiatrie LF UP a FN
I. P. Pavlova 6
775 20 Olomouc
e-mail: klaralat@seznam.cz
Sources
1. Aagaard, J., Vestergaard, P.: Predictors of outcome in prophylactic lithium treatment: A 2-year prospective study. Journal of Affective Disorders, 18, 1990, pp. 259-266.
2. Altman, E. S., Rea, M. M, Mintz, J., Miklowitz, D. J., Goldstein, M. J., Hwang, S.: Prodromal symptoms and signs of bipolar relapse: a report based on prospectively collected data. Psychiatry Research, 41, 1992, pp. 1-8.
3. Bauer, M. S., McBride, L., Chase, C., Sachs, G., Shea, N.: Manual-based group psychotherapy for bipolar disorder: A feasibility study. J. Clin. Psychiatry, 59, 1998; pp. 449-455.
4. Beck, A. T., Rushm, A. J., Shaw, B. J., Emery, G.: Cognitive therapy of depression. Guilford Press, New York, 1979.
5. Clarkin, J. F., Glick, I. D., Haas, G. L., Spenser, J. H., Lewis, A. B., Peyser, J., Demane, N., Good-Ellis, M. V., Hartus, E., Lestelle, V.: A randomized clinical trila of inpatient family intervention: Results for affective disorders. Journal of Affective Disorders, 18, 1990, pp. 17-28.
6. Cochran, S. D.: Preventing medical noncompliance in the outpatient treatment of bipolar affective disorders. Journal of Consulting and Clinical Psychology, 52, 1984, pp. 873-878.
7. Cohen, M., Baker, G., Cohen, R. A., Fromm-Reichmann, F., Weigert, V.: An intensive study of 12 cases of manic-depressive psychosis., Psychiatry, 17, 1954, pp. 103-137.
8. Colom, F., Vieta, E., Martínek, A., Jorquera, A., Gastó, C.: What is the role of psychotherapy in the treatment of bipolar disorder ? Psychoter Psychosom , 67, 1998, pp. 3-9.
9. Colom, F., Vieta, E., Matínez-Arán, A., Reinares, M., Benabarre, A., Gastó, C.: Clinical factors associated to treatment non-compliance in euthymic bipolar patients. Journal of Clinical Psychiatry, 61, 2000, pp. 549-554.
10. Colom, F., Vieta, E., Reinares, M., Martínez-Arán, A., Torrent, C., Goikolea, J. M., Gastó, C.: Psychoeducation efficacy in bipolar disorder beyond complinace enhancement. Journal Clin. Psychiatry, 64, 2003b, pp. 1101-1105.
11. Coryell, W., Scheftner, W., Keller, M., Endicott, J., Maser, J., Klerman, G. L. The enduring psychosocial consequences of mania and depression. American Journal of Psychiatry, 150, 1993, pp. 720-727.
12. Ehlers, C. L., Frank, E., Kupfer, D. J: Social zeitgebers and biological rhythms: a unified approach to understanding the etiology of depression. Arch. Gen. Psychiatry, 45, 1988, pp. 948-952.
13. Frank, E., Swartz, H. A., Malinger, A. G., Thase, M. E., Weaver, E. V., Kupfer, D. J.: Adjunctive psychotherapy for bipolar disorder: Effects of changing treatment modality. Journal of Abnormal Psychology, 108, 1999, pp. 579-587.
14. Gitin, M. J., Swendsen, J., Keller, T. L., Hammen, C.: Relapse and impairment in bipolar disorder. American Jounal of Psychiatriy, 152, 1995, pp. 1635-1640.
15. Herman, E., Grof, P., Hovorka, J., Praško, J., Doubek, P.: Bipolární porucha. In: Seifertová D., Praško J., Hoschl C.: Postupy v léčbě psychických poruch. Amepra, Praha, 2004.
16. Honig, A., Hofman, A., Rozendal, N., Dingemans, P.: Psycho-education in bipolar disorder: effect on expressed emotion. Psychiatry Research, 72, 1997, pp. 17-22.
17. Johnson, R. E., McFarland, B. H: Lithium use and discontinuation in a health maintenance organization. American Journal of Psychiatry, 153, 1996, pp. 993-1000.
18. Johnson, R., E., Sandrow, D., Meyer, B., Winter, R., Miller, I., Salomon, D., Keitner, G.: Increases in manic symptomas following life events involving goal-attaintment. Journal of Abnormal Psychology, 109, 2000, pp. 721-727.
19. Keck, P. E. Jr., McElroy, S. L., Strakowski, S. M., West, S. A.: Compliance with maintenance treatment in bipolar disorder. Psychopharmacology Bulletin, 33, 1997, pp. 87-91.
20. Keck, P. E. Jr., McElroy, S. L., Strakowski, S. M., West, S., Sax, K. W., Hawkins, J. M., Bourne, M. L., Haggard, P.: Twelve-month outcome of patients with bipolar disorder following hospitalization for a manic or mixed episode. American Journal of Psychiatry, 155, 1998, pp. 646-652.
21. Lam, D., Wong, G.: Prodromes, coping strategies, insight and social functioning in bipolar affective disorders. Psychol. Med., 27, 1997, pp. 1091-1100.
22. Lam, D. H., Watkins, E. R., Hayward, P., Brigit, J., Wright, K., Kerr, N., Parr-Dsvis, G., Sham, P.: A randomized controlled study of cognitive therapy of relapse prevention for bipolar affective disorder: outcome of the first year. Archives of General Psychiatry, 60, 2003, pp. 146-152.
23. Leverich, G. S., McElroy, S. L., Suppes, T., Keck, P. E. Jr., Denikoff, K. D. Nolen, W. A., Altshuler, L. L., Rush, A. J., Kupka, R., Frye, M. A., Autio, K. A., Post, R. M.: Early physical and sexual abuse associated with an adverse course of bipolar illness. Biological Psychiatry, 51, 2002, pp. 288-297.
24. Makoff-Schwartz, S., Frank, E., Anderson, B.: Stressful life events and social rhythm disruption in the onset of manic and depressive bipolar episodes. Arch. Gen. Psychiatry, 55 1998, pp. 702-707.
25. Miklowitz, D. J., Simoneau, T. L., Georgie, E. L., Richards, J. A., Kalbag, A., Sachs-Ericssson, N., Suddath, R.: Family-focused treatment of bipolar disorder: 1-year effects of psychoeducational program in conjuction with pharmacotherapy. Biol. Psychiatry, 48, 2000, pp. 582-592.
26. Miklowitz, D. J., Richards, J. A., Georgie, E. L., Frank, E., Suddath, R. L., Powell, K. B., Sacher, J. A.: Integrated family and individual therapy for bipolar disorder: Results of treatment development study. J. Clin. Psychiatry, 64, 2003, pp. 182-191.
27. Molnar, G., Feeney, M. G., Fava, G. A.: Duration and symptoms of bipolar prodromes. American Journal of Psychiatry, 145, 1998, pp. 1576-1578.
28. O’Connell, R. A., Mayo, J. A., Flatow, L., Cuthbertson, B., O’Brien, B. E.: Outcome of bipolar disorder on long-term treatment with lithium. Br. J. Psychiatry, 159, 1991, pp. 123-129.
29. Perry, A., Tarrier, N., Morfia, R., McCarthy, E., Limb, K.: Randomized controlled trial of efficacy of teaching patients with bipolar disorder to identify early symptoms of relapse and obtain treatment. BMJ, 318, 1999, pp. 149-153.
30. Praško, J., Možný, P., Šlepecký, M. (eds): Kognitivně behaviorální terapie psychických poruch. Triton, Praha, 2007, 1048 s.
31. Sčoty, J., Garland, A., Moorhead, S.: A pilot study of cognitive therapy in bipolar disorders, Psychological Medicine, 31, 2001 pp. 459-467.
32. Suppes, T., Baldessarini, R. J., Faeda, G., Tondo, L., Tohen, M.: Discontiuation of maitenane treatment in bipolar disorder: Risks and implitations. Harvard Review of Psychiatry, 1, 1993, pp. 131-144.
33. Weiss, R. D., Greenfield, S. F., Najavits, L. M. Soto, J. A., Wyner, D., Tohen,M., Griffin, M. L.: Medication compliance among patients with bipolar disorder and substance use disorder. Journal of Clinical Psychiatry, 59, 1998, pp. 172-174.
34. Weiss, R. D., Griffin, M. L., Greenfield, S. F., Najavits, L. M., Wyner, D., Soto, J. A.: Group therapy for patients with bipolar disorder and substance dependence: Results of a pilot study. J. Clin. Psychiatry, 44, 2000, pp. 491-494.
35. Zaretsky, A. E., Segal, Z. V., Gemar.: Cognitive therapy for bipolar depression: A pilot study. Can. J. Psychiatry, 44, 1999, pp. 491-494.
Labels
Addictology Paediatric psychiatry Psychiatry
Article was published inCzech and Slovak Psychiatry

2009 Issue 2-
All articles in this issue
- Monitoring Safety and Efficiency of the Preparation Amisulpride (Solian®) in Common Clinical Practice
- Gender Differences among Patients with Schizophrenia
- Psychical Consequences of Injuries and Evaluation of Compromised Personal Fulfilment in the Society
- Possibilities and Limits of Psychotherapy in Bipolar Disorder
- Czech and Slovak Psychiatry
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Psychical Consequences of Injuries and Evaluation of Compromised Personal Fulfilment in the Society
- Possibilities and Limits of Psychotherapy in Bipolar Disorder
- Monitoring Safety and Efficiency of the Preparation Amisulpride (Solian®) in Common Clinical Practice
- Gender Differences among Patients with Schizophrenia
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

