-
Medical journals
- Career
Refrakční chirurgie při myopické anizometropické amblyopii u dětí a srovnání s konzervativní léčbou kontaktními čočkami
Authors: R. Autrata 1; I. Krejčířová 1; L. Griščíková 1; Z. Doležel 2
Authors‘ workplace: Dětská oční klinika LF MU a FN, Brno, přednosta prof. MUDr. Rudolf Autrata, CSc., MBA 1; Pediatrická klinika LF MU a FN, Brno, přednosta prof. MUDr. Zdeněk Doležel, CSc. 2
Published in: Čes. a slov. Oftal., 72, 2016, No. 2, p. 12-19
Category: Original Article
Overview
Cílem studie je zhodnocení výsledků refrakční chirurgie metodou laser subepithelial keratomileusis – LASEK a implantace fakické nitrooční čočky – pIOL Verisyse u dětí s vysokou myopickou anisometropií, amblyopií a intolerancí kontaktní čočky. Zraková ostrost a kvalita binokulárního vidění po léčbě je srovnávána se kontrolní skupinou dětí léčených konzervativně pomocí kontaktní čočky.
U 43 dětí (skupina A) ve věku od 3 do 7 let ( průměr 5,6 roku) s vysokou myopickou anisometropií, amblyopií a prokázanou intolerancí kontaktní čočky byla provedena refrakční operace – multizonální LASEK (27 očí) nebo implantace fakické nitrooční čočky Verisyse (16 očí). Všechny zákroky byly provedeny v celkové anestezii za hospitalizace. Všechny děti po zákroku pokračovaly v dlouhodobé aktivní pleoptické léčbě s okluzí dominantního oka.
Výsledky zlepšení zrakové ostrosti a kvality binokulárního vidění byly hodnoceny minimálně za 2 roky po operaci a byly srovnávány s výsledky dětí v kontrolní skupině B (37 dětí, průměrný věk 5,4 roku), které byly léčeny kontaktní čočkou se stejným režimem pleoptického cvičení.
Průměrný sférický ekvivalent cykloplegické refrakce před operací ve skupině A byl - 9,45 ± 2,47 dioptrií (D) (rozsah -6.0 až -18.25 D) a za 2 roky po operaci -1,48 ± 1,13 D (rozsah +0,75 až -2,25D). Průměrná nekorigovaná zraková ostrost v decimálním vyjádření (NZO) před operací 0,023 ± 0,017 se zlepšila na hodnotu 0,46 ± 0,18. Průměrná nejlépe korigovaná zraková ostrost (NKZO) před operací ve skupině A 0,28 ± 0,22 se zlepšila na 0,78 ± 0,19 za 2 roky po operaci a adekvátní pleoptické léčbě. Průměrná NKZO ve skupině B byla 0,23 ± 0,19 při zahájení léčby korekce kontaktní čočkou a pleoptiky, po dvou letech léčby se zlepšila na 0,42 ± 0,15. Finální průměrná NKZO byla statisticky významně lepší ve skupině A (P < 0,05). Kvalita binokulárního vidění vyjádřená procentem dětí, které získaly po léčbě fúzi nebo stereopsi byla signifikantně lepší ve skupině A (81 %) než ve skupině B (33 %), (P < 0,05). Po obou typech refrakčních operací nebyly zaznamenány žádné závažné komplikace, které by byly v přímém vztahu k operaci.
Refrakční chirurgie – multizonální LASEK a implantace pIOL u dětí s vysokou myopickou anisometropií, amblyopií a intolerancí klasické konzervativní léčby je účinnou a bezpečnou metodou, která může být uvážlivě indikována ve specifických případech u dětí s prokázanou nesnášenlivostí kontaktní čočky nebo nemožnosti její aplikace.Klíčová slova:
myopická anizometropie, amblyopie, děti, laser subepithelial keratomileusis (LASEK), implantace fakické nitrooční čočky Verisyse, binokulární vidění.Úvod
Tradiční konzervativní metodou léčby myopické anizometropické amblyopie v edukabilním věku dítěte je plná korekce sférické a cylindrické složky refrakční vady brýlovou nebo kontaktní čočkou, eventuálně jejich kombinací, a především adekvátní pleoptická léčba s modulovanou okluzí dominantního oka.
Vyšší myopická anisometropie je častou příčinou amblyopie, avšak podle našich zkušeností je lépe léčebně ovlivnitelná než amblyopie při hypermetropické anizometropii. V případě rozdílu vyšším než 5 až 6 dioptrií bývá někdy problematická binokulární snášenlivost plné brýlové korekce, přestože v dětském věku je adaptabilita značně vyšší než u dospělých.(31) Kvalitní léčebnou alternativou optické korekce při vyšší anisometropii jsou kontaktní čočky. Výhodami kontaktních čoček jsou především: zanedbatelná vrcholová vzdálenost lomivých ploch od rohovky, neutrální prismatický efekt při pohledu do stran, absence anizoforie, neomezené zorné pole a minimální anizeikonie při anizometropii. Při testování kontrastní senzitivity u vyšší myopie byly získány lepší výsledky při korekci kontaktními než brýlovými čočkami.(12) Při zjištění diagnózy vysoké myopické anizometropie s amblyopií u předškolních dětí však začínáme vždy s plnou hodnotou brýlové korekce a totální okluzí dominantního oka. Pro rozvoj binokulárního vidění je však nutné následně pokračovat s tzv. redukovanou parciální okluzí, při níž je okluze dominantního oka aplikována po dobu maximálně 50 % bdělého stavu dítěte. Pokud dítě binokulárně nesnáší plnou hodnotu brýlové korekce, snažíme se o aplikaci kontaktní čočky. V případě intolerance kontaktních čoček je možno využít metody refrakční chirurgie jako fotorefrakční keratektomie (PRK), laser subepithelial keratomileusis (LASEK), laser assisted in situ keratomileusis (LASIK) a implantace fakické nitrooční čočky (pIOL). Několik českých a zahraničních publikací prezentuje uspokojivé výsledky refrakční chirurgie u dětských pacientů (1–5, 9, 24, 25, 28).
Davidorf (13) uvádí možné rozdělení indikací pro použití metod refrakční chirurgie u dětí a adolescentů do 3 kategorií: obligatorní, funkční a elektivní. V obligatorní kategorii mohou být děti ve věku do 7–8 let, s myopickou anizometropickou amblyopií a prokázaným rozvojem intolerance kontaktních čoček a plné korekce brýlemi. Do kategorie funkční mohou být zahrnuty děti staršího věku nad 7–8 roků, které mají vycvičenou tupozrakost, navozený určitý stupeň binokulárního vidění, pro vysokou anizometropii nesnáší plnou hodnotu brýlové korekce a přestanou tolerovat nošení kontaktní čočky. Hlavním léčebným cílem refrakčního zákroku v této kategorii je umožnit zachování již získaných zrakových funkcí, buď bez nutnosti optické korekce, nebo se snesitelnou plnou brýlovou korekcí po redukci anizometropie. Elektivní (fakultativní) indikační oblast zahrnuje děti a mladistvé s vyšší refrakční vadou korigovatelnou brýlemi, kteří netolerují kontaktní čočky a nechtějí nosit brýle (např. z důvodů sportovních. Dále pak jsou to děti s neurologickým postižením (např. DMO, autismus) a vyšší bilaterální ametropií, které se brání nošení brýlí a aplikace kontaktních čoček je extrémně obtížná nebo zcela nemožná. Teprve po získání bohatších zkušeností z refrakční chirurgie u dětí (PRK, LASIK, LASEK, fakické nitrooční čočky) na základě provedení většího počtu studií s dostatečným počtem dlouhodobě sledovaných dětských pacientů v oblasti obligatorní a funkční kategorie, bude možné začít aplikovat metody refrakční chirurgie pro fakultativní či elektivní typy indikací.
V této práci jsou prezentovány výsledky srovnávací studie, ve které byly použity metody LASEK a implantace pIOL u skupiny dětí ve věku 3 až 7 roků. Je hodnocena efektivita a bezpečnost těchto dvou operačních postupů. V rámci této skupiny byla operace indikována po opakovaném selhání konzervativních způsobů korekce – při binokulární nesnášenlivosti plné brýlové korekce a intoleranci kontaktních čoček. Funkční výsledky (zraková ostrost a kvalita binokulárního vidění) této skupiny dětí jsou srovnávány s výsledky kontrolní skupiny dětí, u kterých byla myopická anizometropie korigována kontaktní čočkou. Dosud zatím nebyla publikována žádná práce, která by srovnávala konvenční léčbu kontaktními čočkami s refrakční chirurgií (LASEK, implantace pIOL) u dětí v této věkové kategorii.
Soubor a metody
Soubory dětí, které jsou předmětem naší studie, byly sledovány a léčeny pro myopickou anizometropii s jednostrannou amblyopií od 3 roků jejich věku. Soubor A tvoří 43 dětí (43 očí) u nichž byl proveden povrchový refrakční fotoablační zákrok excimerovým laserem (LASEK, 27 očí) nebo implantace fakické nitrooční čočky do přední komory (pIOL Verisyse 16 očí) na jednom více myopickém oku s amblyopií po selhání konvenčních metod korekce.
U všech dětí v této skupině byla efektivní léčba tupozrakosti totální okluzí dominantního oka s plnou korekcí ametropie. Po úpravě pleoptického režimu na tzv. redukovanou okluzní léčbu (50 % bdělého stavu dítěte) nastaly problémy s binokulární snášenlivostí plné brýlové korekce a byla aplikována měkká hydrogelová kontaktní čočka. Část rodičů měla i přes opakovaný nácvik problémy s aplikací kontaktní čočky a u ostatních dětí, za různě dlouhou dobu, došlo k postupné intoleranci kontaktní čočky (byly vyzkoušeny minimálně 3 typy mekkých kontaktních čoček a doba, po kterou byla k.č. na oku tolerována, se postupně zkrátila na maximálně 1–2 hodiny denně). Multizonální LASEK podstoupilo 27 dětí a u 16 dětí byla provedena implantace fakické nitrooční čočky do přední komory (pIOL Verisyse). V souboru B je 37 dětí léčených konzervativně pomocí kontaktní čočky nebo kombinací kontaktní (sférická vada) a brýlové čočky (plná korekce astigmatismu nad 1cyl D).
Tato skupina očí byla kontrolním souborem pro srovnání konečných výsledků zrakové ostrosti a kvality binokulárního vidění. Všechny děti v obou souborech byly sledovány po dobu min. 24 měsíců. Předoperační a pooperační data ve skupině A jsou analyzována ve standardním formátu obvyklém pro prezentaci výsledků refrakční chirurgie z hlediska efektivity, bezpečnosti, stability a předpověditelnosti. Všichni rodiče podepsali detailně informovaný souhlas s operací. Obě metody refrakční chirurgie v uvedených specifických indikacích byly schváleny Etickou komisí FN Brno a implantace pIOL podpořena grantovým projektem IGA MZ ČR (NT12110-5/2011 NS 9284).
Věkové rozmezí všech dětí v obou souborech bylo 3–7 roků na začátku léčby. Průměrný věk ve skupině A byl 5,6 ± 2,2 roku, a ve skupině B 5,4 ± 1,9 roku. Rozdíly v průměrném věku, v průměrné hodnotě myopické anizometropie a průměrné nejlepší korigované zrakové ostrosti mezi oběma skupinami na začátku studie nebyly statisticky významné. Předoperační data jsou prezentována v tabulce 1.
Table 1. Předoperační data obou skupin dětí na začátku léčby 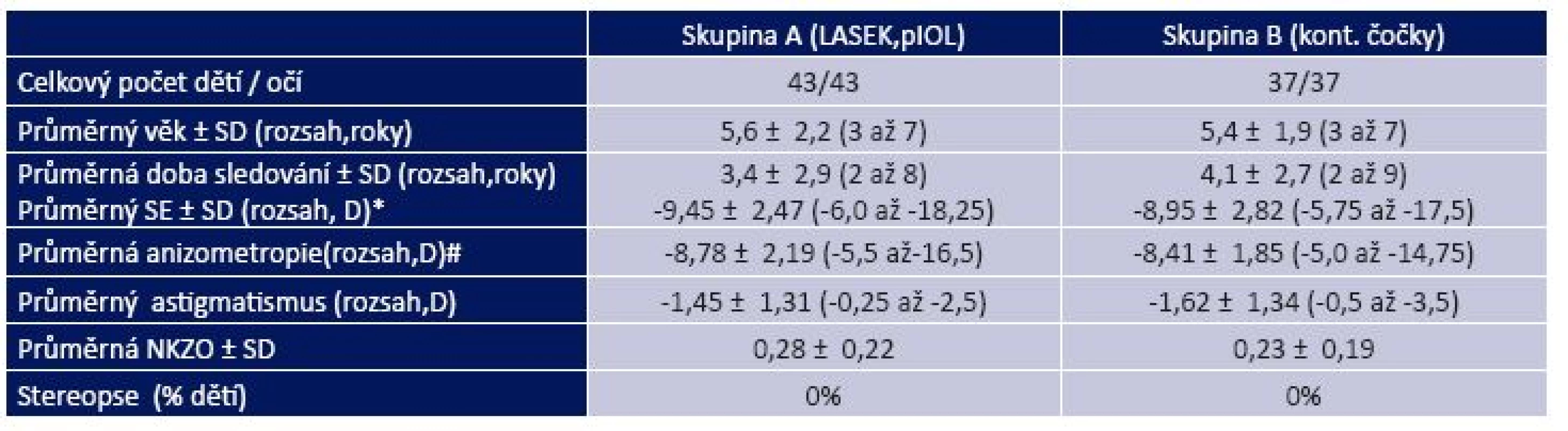
LASEK = laser subepithelial keratomileusis, pIOL= fakická nitrooční čočka, SE = sférický ekvivalent refrakce, SD = standardní odchylka, NKZO = nejlepší korigovaná zraková ostrost v decimálním vyjádření, * = průměrná hodnota SE cykloplegické refrakce více myopického oka s amblyopií, # = průměrný rozdíl ve sférickém ekvivalentu cykloplegické refrakce mezi oběma očima Do skupiny A byly zahrnuty děti, které nesnášely binokulárně plnou brýlovou korekci, postupně se u nich projevila intolerance kontaktní čočky, hodnota myopické anizometropie byla větší než 5,0 dioptrií (D), nebyla přítomna jiná oční patologie a nejlepší korigovaná zraková ostrost dominantního oka byla 1,0. U všech rodičů dětí v této studii byla vyžadována optimální spolupráce ve všech aspektech léčby, zejména v dodržování doporučeného režimu pleoptické léčby, kterou považujeme za zásadní pro dosažení pozitivního terapeutického efektu.
Komplexní předoperační vyšetření ve skupině A zahrnovalo naturální a nejlepší korigovanou zrakovou ostrost (NZO, resp. NKZO), vyšetření binokulárního vidění (Worth, Randot, TNO stereotest), vyšetření anizeikonie (Awaya New Aniseikonia Tests), manifestní a cykloplegická refrakce (autorefraktokeratometr Nidek ARK 800), biomikroskopie, počítačová topografie (C scan-Technomed), pachymetrie (Nidek UP 1000), tonometrie (Goldmannova aplanační tonometrie, Pro-Ton Tomey, Tono Pen), Schirmerův test, měření axiální délky ultrazvukovou biometrií (Nidek US 3000), vyšetření fundu indirektní oftalmoskopií. U všech dětí před a po implantaci pIOL byla navíc prováděna analýza předního segmentu pomocí Pentacam (Oculus) a endoteliální mikroskopie (Nidek).
Ortoptické vyšetření u všech dětí prokázalo paralelní postavení očí nebo horizontální úchylku maximálně do 5 prizmatických dioptrií (PD) nebo vertikální úchylku maximálně do 2 PD. Všechny děti byly vyšetřovány a kontrolovány na ortoptickém oddělení naší kliniky.
Zraková ostrost byla vyšetřována na Snellenově optotypu, pomocí E testu, H-testu a na projekčních optotypech (Nidek). Z důvodu statistické analýzy jsou hodnoty zrakové ostrosti uvedeny v decimálním vyjádření. Kvalita binokulárníhovidění byla vyšetřována na syno - ptoforu, Worthově testu, stereopse pomocí Randot a TNO-Stereotestu (7,8) a hodnocena jako přítomnost superpozice, fúze I až III a stereopse.
Metoda LASEK
Všechny operace dětí ve skupině A byly provedeny v celkové anestezii. Metoda LASEK, pomocí excimerového laseru Nidek EC 5000. Před každou procedurou bylo okolí oka, víčka a spojivkový vak vypláchnut 10% roztokem Betadine. Vzhledem k nemožnosti aktivní spolupráce pacienta a fixace v celkové anestezii byla fotoablace centrována na střed zornice.
Každá procedura byla plánována jako multizonální ablace s poslední nejširší 6,5mm optickou zónou a 7,5mm přechodnou zónou. Pro korekci 5,5 až 6,0 D byly použity optické zóny 5,0 a 6,5 mm. Korekce více jak 8,0 D byla provedena ve třech optických zónách 5,0 mm, 5,5 mm a 6,5 mm. Před každou vlastní fotoablací a ihned po ní byla rohovka oplachována chlazeným roztokem BSS po dobu 30–40 s.
Na začátku metody laser subepithelial keratomileusis byl vytvořen na povrchu rohovky otisk o průměru 8,0 mm (LASEK trephine-Janach J 2900) jako hranice epiteliální incize v rozsahu 270 st. Zbývající část 90 st. v meridiánu 10. až 1. hodiny byla ponechána intaktní.
Následně byl přiložen konus o průměru 8,5mm (LASEK alcohol solution cone-Janach, J 2905), do kterého byl instilován 20% roztok etylalkoholu v BSS a ponechán na povrchu epitelu po dobu 30 vteřin o potom ihned odsán mikrochirurgickým sušením. Po opláchnutí rohovky roztokem BSS byl vytvořen epiteliální lalok (LASEK epithelial microhoe-Janach J2915A), který byl rolován směrem ke 12. hod. Povrch rohovky byl opláchnut chlazeným roztokem BSS, osušen, a provedena vlastní multizonální fotoablace. Následovala velmi pečlivá repozice epiteliálního laloku přesně k hranicím intaktního epitelu (LASEK blunt spatula-Janach, J 2920A) a aplikace terapeutické hydrogelové kontaktní čočky (Acuvue, Vistakon, 9,1 mm). Instilace tobramycinu a diclofenacu na závěr každé procedury. Kontaktní čočka byla ponechána in situ po dobu 2–4 dní a všechny děti byly kontrolovány za hospitalizace. První týden byl kapán Tobrex gtt 6x denně, Naclof gtt 5x denně. Od počátku druhého pooperačního týdne byla zahájena lokální kortikoterapie 0,1% fluorometholonem (Flucon event. Efflumidex gtt) 5x denně, která pokračovala v sestupném dávkování po dobu 6 měsíců.
Metoda implantace pIOL
Implantace fakické nitrooční čočky Verisyse (AMO) do přední komory byla prováděna podle standardního operačního protokolu firmy AMO. Hloubka přední komory byla u všech očí nad 3 mm. Po peritomii spojivky a Tenonské membrány byl připraven sklerální tunelový řez o šířce 6 mm v meridiánu 11. a 1. hod. Periferní peracentézy rohovky v meridiánu 10. a 2. hod.
Do přední komory aplikován Miostat a Viscoat (Alcon). Poté dokončen sklerální tunelový řez a dle doporučení AMO byla ke snížení rizika pupilárního bloku vždy peroperačně provedena bazální iridektomie u 12. hod. Implantace pIOL s enklavací obou haptických částí čočky v periferní tkáni duhovky v mer. 3. a 9. hod. Při enklavaci se přesná část stromatu duhovky fixuje do specifických drobných klipů na obou koncích haptické části pIOL. Po odstranění viscoelastického materiálu provedena sutura skléry a spojivky. Periferní paracentézy uzavřeny hydratací rohovkové rány. Po operaci aplikován Tobradex gtt a Indocollyre gtt 5x denně po dobu 1 týdne, poté Flarex gtt 5x denně po dobu 2 týdnů. Všechny děti byly po operaci kontrolovány denně v prvním pooperačním týdnu, později pak za 1, 3, 6, 9,12, 18 a 24 měsíců a dále pak vždy minimálně 1x za půl roku. Při těchto kontrolách byla vyšetřena zraková ostrost (NZO, NKZO), manifestní a cykloplegická refrakce, keratometrie, pachymetrie, topografie, biomikroskopie, vyšetření fundu, biometrie (vždy po ½ roce), tonometrie, endoteliální mikroskopie, ortoptický status a vyšetření stavu binokulárního vidění. Všechny děti pokračovaly po operaci v léčbě amblyopie redukovanou okluzí dominantního oka (50 % doby bdělého stavu) doplňovanou aktivním pleoptickým cvičením na našem oddělení.
Všechny děti ve skupině B s korekcí kontaktní čočkou během celé doby sledování byly kontrolovány ve tříměsíčních intervalech. Součástí kontrol v této skupině bylo vyšetření zrakové ostrosti, ortoptický status a binokulární funkce, manifestní a cykloplegická refrakce, keratometrie a biomikroskopie. Na základě vyšetřené refrakce byla dle potřeby aplikována aktuální plná korekce refrakční vady kontaktní čočkou a v případě astigmatismu doplněna brýlovou korekcí. Režim pleoptické léčby byl shodný v obou skupinách dětí.
Pro statistickou analýzu byly použity Studentův T-test, Mannův-Whitneyho test, Fisherův exaktní test. Hodnoty P < 0,05 byly interpretovány jako statisticky signifikantní.
Výsledky
Ve skupině A byl předoperační průměrný sférický ekvivalent (SE) refrakce více myopického oka - 9,45 ± 2,47 D (rozsah: -6,0 až -18,25 D) snížen na hodnotu -1,48 ± 1,13 D (rozsah: + 0,75 až - 2,25 D) za 2 roky po operaci. Srovnání průměrné refrakce (SE) operovaného a druhého oka je prezentováno na grafu 1.
Graph 1. Průměrný sférický ekvivalent refrakce operovaných a neoperovaných očí ve skupině A během sledování 2 roků (n = 43 dětí) 
Průměrný SE refrakce neoperovaného oka se změnil za 2 roky sledování z hodnoty - 0,57 ± 1,18 D na -1,79 ± 1,04 D.
Předoperační hodnota rozdílu SE mezi oběma očima - 8,78 ± 2,19 D se snížila za 2 roky po operaci na - 0,35 ± 0,27 D. Bylo tedy dosaženo 96% redukce anizometropie.
Na grafu 2 je prezentováno srovnání zamýšlené a dosažené chirurgické korekce refrakční vady ve sférickém ekvivalentu za 2 roky po operaci, kdy bylo 83 % očí v intervalu ± 1,00 D.
Graph 2. Srovnání žádané a dosažené korekce refrakční vady vyjádřené ve sférickém ekvivalentu za 2 roky po operaci (n = 43) 
Zlepšení nejlepší korigované zrakové ostrosti (NKZO) vyjádřené počtem získaných řádků na Snellenových optotypech za 2 roky po operaci ve skupině A, stejně jako zlepšení NKZO po 2 letech léčby pomocí parciální okluze dominantního oka a korekce kontaktní čočkou na více myopickém amblyopickém oku ve skupině B, je dokumentováno na grafu 3 a v tabulce 2.
Graph 3. Srovnání nejlepší korigované zrakové ostrosti před léčbou a za 2 roky v obou skupinách 
Table 2. Změna korigovaného vizu na Snellenových optotypech za 2 roky léčby v obou skupinách 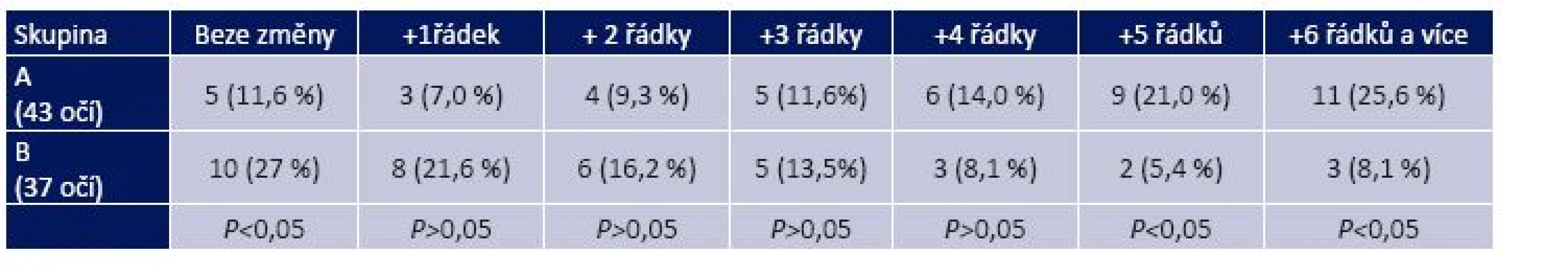
Ve skupině A mělo 12 % očí NKZO beze změny, 28 % se zlepšilo v rozsahu 1–3 řádky, a 61 % očí mělo po operaci vizus lepší v rozmezí 4 až 8 řádků ve srovnání s předoperační úrovní NKZO. Ve skupině B zůstal korigovaný vizus beze změny u 27 % očí, zlepšení v rozmezí 1–3 řádků mělo 51 % očí, zlepšení v rozsahu 4 až 8 řádků bylo u 22 % očí.
Rozdíl v počtu očí, u kterých se zlepšila zraková ostrost v rozsahu 4 až 8 řádků na Snellenových optotypech, byl statisticky významný ve prospěch skupiny dětí s trvalou korekcí anizometropie pomocí refrakční chirurgie (P = 0,0326). U žádného dítěte v celém studovaném souboru nedošlo ke zhoršení zrakové ostrosti.
Průměrná předoperační zraková ostrost s korekcí ve skupině A byla 0,28 ± 0,22 v decimálním vyjádření a zlepšila se na 0,78 ± 0,19 za 2 roky po operaci a pleoptické léčbě.
Ve skupině B byla na začátku léčby průměrná zraková ostrost s korekcí 0,23 ± 0,19 a za 2 roky trvající léčby amblyopie s korekcí kontaktní čočkou se zlepšila na 0,42 ± 0,15.
Rozdíl v průměrné finální korigované zrakové ostrosti mezi oběma skupinami byl statisticky významný (P = 0,0215).
Vyšetření binokulárního vidění s plnou korekcí (kontaktní čočky eventuálně v kombinaci s brýlemi) na začátku studie ve skupině A prokázalo superpozici u 19 % dětí a fúzi I 8 % dětí. Ve skupině B konzervativně léčených dětí mělo na začátku léčby 15 % dětí supepozici a 9 % dětí fúzi I. Na začátku léčby nebyla přítomna stereopse v žádném případě. Za 2 roky léčby amblyopie v redukovaném polodenním režimu okluze a s korekcí více myopického oka kontaktní čočkou nebo laserovou fotoablací se kvalita binokulárního vidění zlepšila v obou skupinách (graf 4). Avšak vyšší procento dětí ve skupině A s trvalou korekcí laserem získalo fúzi nebo stereopsi (celkem 81% dětí) ve srovnání se skupinou B (fúze nebo stereopse celkem ve 33 % dětí). Tento rozdíl v kvalitě získaného binokulární vidění za 2 roky léčby mezi oběma skupinami (tabulka 3) byl statisticky významný (P = 0,0414).
Graph 4. Binokulární vidění s optimální korekcí před léčbou a za 2 roky v obou skupinách dětí 
Table 3. Kvalita binokulárního vidění za 2 roky léčby v obou skupinách dětí 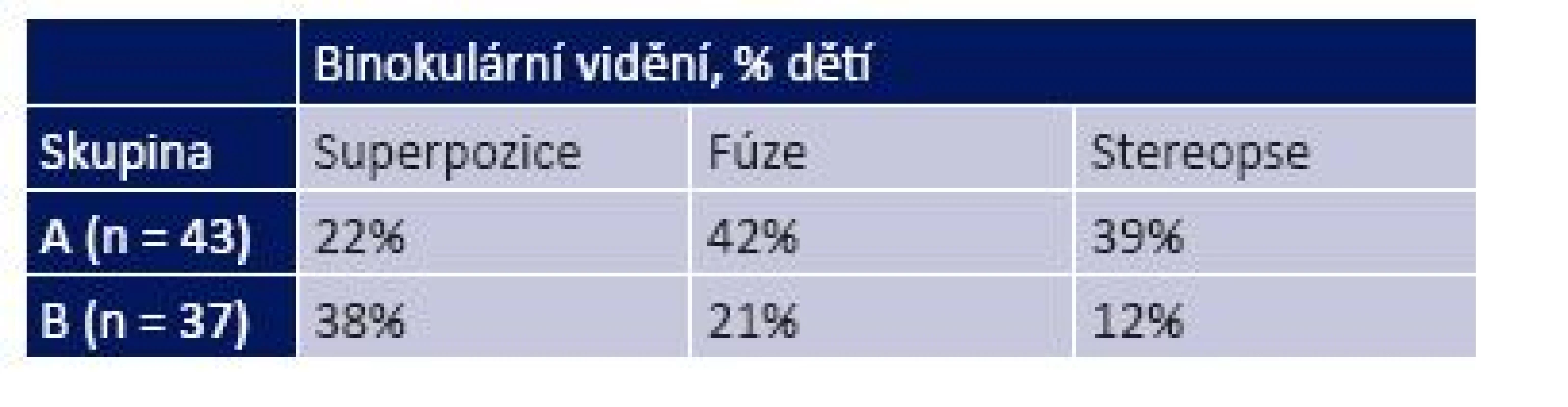
Při hodnocení komplikací po operaci LASEK jsme u našich malých pacientů nezaznamenali žádné časné ani pozdní pooperační komplikace. Průměrná doba hojení epitelu po operaci LASEK byla 2,26 ± 0,59 dne (rozsah: 2 až 4 dny) Po této době byl biomikroskopicky intaktní epitel rohovky s negativním fluoresceinovým testem. Průběh hojení v prvních dnech po operaci byl u všech dětí klidný a bezbolestný. V některých případech jsme zaznamenali jen mírný diskomfort s iritací oka a slzením. Po implantaci pIOL Verisyse nebyly žádné peroperační nebo pooperační komplikace. Změna počtu endoteliálních buněk z průměrné hodnoty 2 913/mm2 před operací na 2 839/mm2 za 2 roky po operaci nebyla statisticky významná (P = 0,7645). U dvou dětí bylo nutné provést repozici a zpětnou fixaci jednoho haptiku pIOL více než 2 roky po operaci z důvodu posttraumatické luxace pIOL po těžké kontuzi bulbu. Zraková ostrost po repozici a centraci pIOL se vrátila do původní hodnoty, jako byla před úrazem. Nebyly zaznamenány žádné závažné komplikace přímo související s operací a celkovou anestezií. Přechodná ovalizace pupily u 5 očí se spontnánně upravila a vymizela do 3–4 týdnů po operaci. Ani v jednom případě nebyl zaznamenán výskyt sekundárního glaukomu.
Na obrázku 1a) je znázorněna repozice epiteliálního laloku po provedení fotoablace a obr. 1 b) ukazuje linii – hranici mezi reponovaným a intaktním epitelem po adaptaci epiteliálního laloku do původního stromálního lůžka u metody LASEK.
Obr. 1 a) Repozice epiteliálního laloku po provedení fotoablace 
Image 1. b) Linie – hranice mezi reponovaným a intaktním epitelem po adaptaci epiteliálního laloku do původního stromálního lůžka u metody LASEK 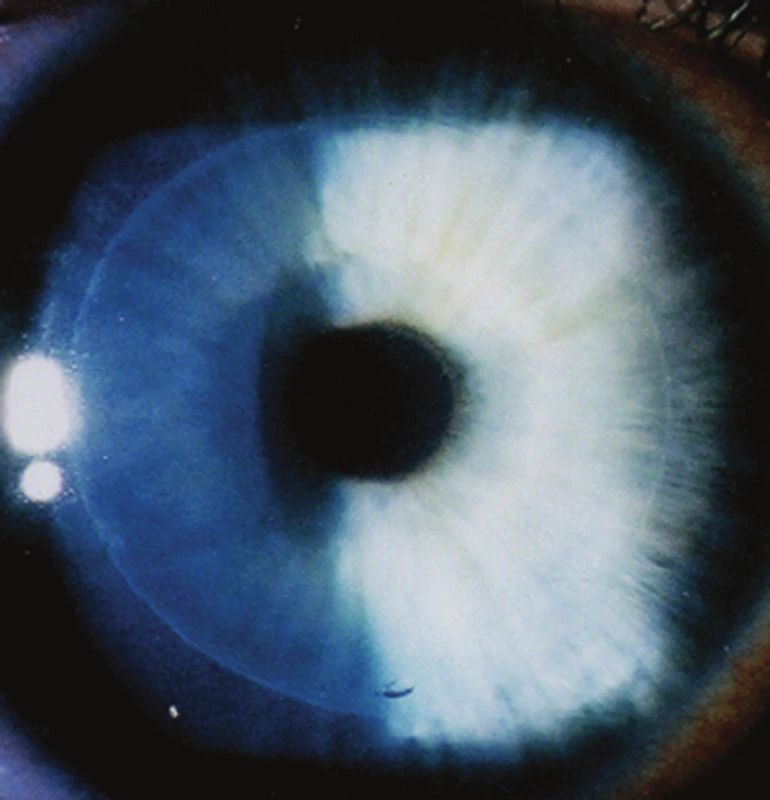
Na obrázku č. 2 je implantovaná fakická nitrooční čočka (AC pIOL) Verisyse u osmiletého dítěte.
Image 2. Implantovaná fakická nitrooční čočka (AC-pIOL) Verisyse u osmiletého dítěte 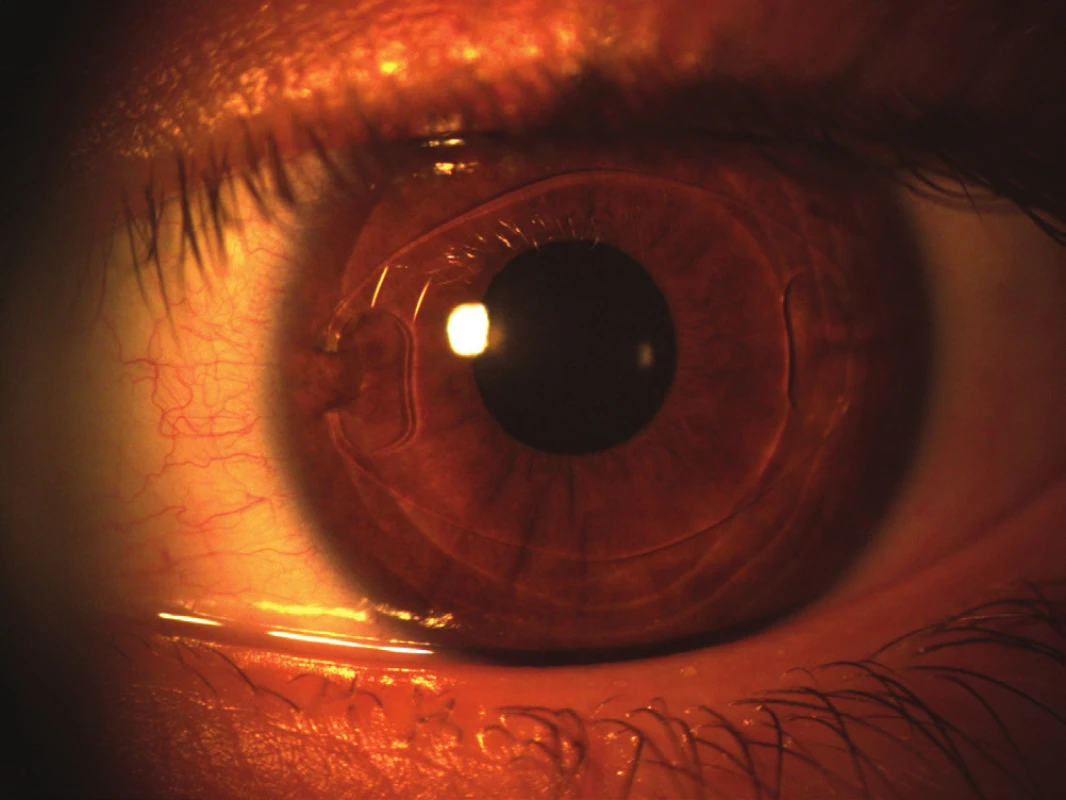
Diskuse a závěry
Refrakční chirurgie v dětské populaci není běžně aplikována. Konzervativní léčba zahrnující korekci kontaktními čočkami nebo jejich kombinaci s brýlemi při adekvátním pleoptickém výcviku v časném věku dítěte je stále efektivní terapeutickou modalitou při vysoké myopické anizometropii s amblyopií u většiny těchto dětí. Někteří z těchto pacientů však mohou být potenciálními kandidáty refrakční chirurgie.
Hlavním cílem naší klinické studie bylo snížit refrakční vadu na více myopickém oku s amblyopií ve věku, kdy je tupozrakost ještě potenciálně léčebně ovlivnitelná stejně jako rozvoj a upevňování binokulárních funkcí. Předpokládali jsme binokulární toleranci plné brýlové korekce po významné redukci anizometropie, což bylo zásadní podmínkou pro vývoj binokulárního vidění. Naši skupinu dětí s refrakční povrchovou laserovou fotoablací lze zahrnout do tzv. obligatorní kategorie indikací podle Davidorfa (13). Intolerance kontaktní čočky byla u těchto dětí prokázána po opakovaném vyzkoušení minimálně 3 typů měkkých kontaktních čoček. Konečné výsledky zrakových funkcí po operaci, pleoptické léčbě a nácviku binokulárního vidění byly srovnávány s kontrolním souborem dětí s korekcí myo-pické anizometropie kontaktní čočkou a stejným režimem pleoptické léčby.
Jeffrey a spol. (19) srovnávali dlouhodobý efekt intenzivní totální okluze s parciální redukovanou okluzí dominantního oka na výslednou zrakovou ostrost a kvalitu dosaženého binokulárního vidění u dětí po operaci jednostranné vrozené katarakty. První skupina dětí měla intezivní okluzi (80–100 % bdělého stavu) a druhá skupina měla redukovanou okluzi po dobu 25–50 % bdělého stavu. Výsledky této prospektivní studie ukázaly statisticky významně lepší výslednou kvalitu binokulárního vidění ve skupině dětí s redukovaným okluzním režimem. Také v naší studii převažovala aplikace redukované okluze.
Úspěšnost léčby amblyopie při anizometropii ovlivňuje několik faktorů. Čím větší je anizometropie, tím závažnější bývá amblyopie. Výsledky pleoptické léčby jsou lepší, pokud je zahájena v co nejnižším věku. Nezanedbatelným faktorem pro dobrou prognózu léčby amblyopie je také optimální spolupráce rodičů. Pokud rodiče nerespektují přesně všechna pravidla pleoptické léčby, nelze očekávat nějaký významný efekt i za podmínek adekvátní korekce ametropie. V naší studii byla spolupráce dětí a jejich rodičů s odborným ošetřujícím personálem bezproblémová.
Refrakční chirurgie excimerovým laserem (metody PRK a LASIK) v dětské populaci prokázala v řadě publikovaných prací svoji bezpečnost a efektivitu pro signifikantní redukci myopie (1, 2, 4, 5, 9, 24, 25, 28). Předchozí studie obou metod použitých u dětí neuvádí žádné vážnější komplikace. Odborná literatura popisuje potenciální výhody metody LASIK oproti PRK (14, 18, 20, 21, 26, 30), stejně však i potenciálně velmi závažné komplikace peroperační a postoperační, související s vytvořením lamely mikrokeratomem a s procesem hojení lamely při metodě LASIK (10, 16, 17, 23, 27, 29, 32).
Na naší klinice jsme začali používat od roku 1995 metodu PRK u dětí z důvodu její menší invazivity. Od roku 2002 jsme však postupně začali u dětí využívat metody laser subepitelial keratomileusis (LASEK) na základě velmi pozitivních vlastních zkušeností a výsledků při korekci myopie u našich dospělých pacientů (6). Metoda LASEK vhodně kombinuje výhody a eliminuje nevýhody metod PRK a LASIK. V případě peroperačních problémů s vytvořením a repozicí epiteliálního laloku při metodě LASEK lze konvertovat a zákrok dokončit jako PRK.
Ve světovém odborném písemnictví lze najít několik prací týkajících se laserové refrakční chirurgie u dětí ve věku do 7 roků, kde léčba amblyopie může být dostatečně efektivní.
Alio a spol. (2) ošetřili metodou PRK 6 dětí s myopickou anisometropickou amblyopií ve věku 5 až 7 roků. Průměrný sférický ekvivalent refrakční vady byl redukován po operaci o 77,9 % výchozí předoperační hodnoty. Významnější regresi myopie pozorovali do 1 roku po operaci u 2 dětí. Autoři popisují vývoj závažnějšího stupně haze, který však postupně vymizel do 1 roku po operaci. Předoperační NKZO byla zlepšena po operaci u všech pacientů.
Agarwal a spol. (1) použili metodu LASIK u 16 dětí ve věku 5 až 11 roků (průměr 8,4 roku). Průměrný předoperační sférický ekvivalent -14,88 D byl snížen na -1,44 D za 1 rok po operaci. Jeden pacient měl ztrátu 1 řádku NKZO, dva získali 1 řádek a ostatní měli zachovánu úroveň předoperařní NKZO. U tří očí zůstává haze 2 stupně v oblasti přihojení lamely rohovky.
Astle a spoluautoři (3) provedli PRK u 40 očí 27 dětí ve věku 1 až 6 let pro myopickou anisometropickou amblyopii (15 očí), oboustrannou vysokou myopii (20 očí), dále pro vysokou myopii po keratoplastice (3 oči) a ve dvou případech povrchové jizvy současně s anizometropickou amblyopií. Všechny operace byly provedeny v celkové anestezii.
Průměrná předoperační refrakce (SE) -10,86 D se snížila na -1,37 D za 1 rok po operaci. Průměrná zraková ostrost (NKZO) se zlepšila z 20/70 na 20/40. V intervalu ± 1,0 D od žádané refrakce bylo po operaci 40 % očí. Tři oči měly po operaci haze 3. stupně, v jednom případě se intenzita spontánně snížila na stupeň 2, a u dvou očí bylo dosaženo signifikantní redukce haze po reoperaci PRK. Uvedená studie zahrnovala děti ve věkovém rozmezí, ve kterém může být léčba amblyopie velmi efektivní. Autoři prokázali účinnost i bezpečnost PRK v jejich skupině dětí pro korekci oboustranné vysoké myopie a léčbu myopické anisometropické amblyopie.
Ve srovnání s výsledky zmíněné studie (3), v naší skupině dětí operovaných metodou LASEK a implantace pIOL se průměrná nejlepší korigovaná zraková ostrost (NKZO) v decimálním vyjádření se zlepšila z hodnoty 0,23 na 0,78 za 2 roky po operaci a léčbě amblyopie. V našem souboru 83 % očí bylo za 2 roky po operaci v intervalu ± 1,00 D od žádané refrakce. Přestože byla prováděna u naší skupiny dětí korekce vysoké myopie, nebylo nalezeno u žádného pacienta zhoršení NKZO ve srovnání s předoperačním vizem. Dvanáct procent očí mělo NKZO po operaci beze změny, 27,9 % očí získalo 1 až 3 řádky a 60,5 % očí mělo za 2 roky po operaci a léčbě amblyopie zlepšení NKZO v rozmezí 4 až 8 řádků na Snellenových optotypech. V kontrolní skupině 37 dětí léčených kontaktními čočkami nebo v kombinaci s brýlemi, se stejným způsobem pleoptické léčby, byla také zlepšena zraková ostrost (NKZO), ale v menší míře než ve skupině dětí s laserovou korekcí a implantací pIOL. Za 2 roky léčby amblyopie v této skupině mělo 21,6 % očí zlepšení zrakové ostrosti v rozmezí 4 až 8 řádků na optotypech. Zajímavé je také srovnání kvality dosaženého binokulárního vidění v obou skupinách dětí naší studie. Osmdesát jedna procent dětí ve skupině refrakční chirurgie oproti 33 % dětí ve skupině korekce kontaktní čočkou mělo za 2 roky léčby binokulární vidění kvality fúze nebo stereopse. Na začátku naší studie nebyly statisticky významné rozdíly ve výchozí průměrné refrakci a velikosti amblyopie mezi oběma skupinami. Všichni pacienti měli stejný typ léčby amblyopie a nácviku binokulárního vidění. Je pravděpodobné, že lepší funkční výsledky u dětí po refrakčním zákroku byly způsobeny trvalou korekcí refrakční vady s významnou redukcí anizometropie pomocí operace LASEK a implantace pIOL.
Závěrem lze říci, že obě metody, povrchová laserová fotoablace LASEK a implantace fakické nitrooční čočky do přední komory (AC pIOL), představují efektivní a bezpečnou terapeutickou alternativu při korekci vysoké myopické anizometropie a při léčbě související amblyopie u dětí ve věku 4 až 8 let, které přestanou tolerovat kontaktní čočky. Zraková ostrost s korekcí i kvalita binokulárního vidění byla významně lepší u dětí s permanentní korekcí anizometropie pomocí refrakční chirurgie, než u dětí, které byly léčeny konzervativně kontaktními čočkami. Důležitou podmínkou pro dosažení úspěšného léčebného efektu je dobrá spolupráce rodičů při dlouhodobém výcviku amblyopie.
Doufáme, že výsledky klinických studií probíhajících také na zahraničních pracovištích přispějí k potvrzení efektivity a bezpečnosti refrakční chirurgie uvážlivě indikované při intoleranci kontaktní čočky i v této nízké věkové kategorii dětské populace.
Podpořeno grantem MZ ČR–RVO (FNBr.65269705) č.12110-5/2011 IGA MZ ČR.
Autoři práce prohlašují, že vznik i téma odborného sdělení a jeho zveřejnění není ve střetu zájmu a není podpořeno žádnou farmaceutickou firmou.
Prof. MUDr, Rudolf Autrata, CSc., MBA
přednosta Dětské oční kliniky LF MU a FN Brno
Černopolní 9
613 00 Brno
rautrata@fnbrno.cz
Do redakce doručeno dne 21. 1. 2016
Do tisku přijato dne 15. 4. 2016
Sources
1. Agarwal A., Agrawal A., Agarwal T., Siraj A.A., et al.: Results of pediatric laser in situ keratomileusis. J. Cataract Refract Surg, 2000; 26, 684–689.
2. Alio J.L., Artol A., Claramonte P., Ayala M.J., Chipont E.: Photorefractive keratectomy for pediatric myopic anisometropia. J. Cataract Refract Surg, 1998; 24, 327–330.
3. Astle W. F, Huang P.T., Ells A.L., et al.: Photorefractive keratectomy in children. J Cataract Refract Surg, 2002; 28, 932–941.
4. Autrata R., Řehůřek J.: Clinical results of excimer laser photorefractive keratectomy for high myopic anisometropia in children: Four-year follow-up. J Cataract Refract Surg, 2003, 29, 4, p. 694-702. ISSN 0886-3350
5. Autrata R., Řehůřek J.: LASEK and PRK versus Conventional Treatment of Myopic Anisometropic Amblyopia in Children : A prospective comparative study. European and Am J Cataract Refract Surg, 2004, 30, 1 : 74–84. ISSN 0886-3350.
6. Autrata R., Řehůřek J.: Laser-assisted subepithelial keratomileusis for myopia: Two-year follow - up. J Cataract Refract Surg, 2003, 29, 4, p. 661-668. ISSN 0886-3350.
7. Birch E., Williams C., Hunter J., Lapa M.C., ALSPAC “Children in Focus” study team: Random dot stereoacuity of preschool children. J. Pediatr. Ophthalmol. Strabismus 1997; 34, 217–22.
8. Birch E.E., Salomao S.R.: Infant random dot stereoacuity cards. J Pediatr Ophthalmol Strab, 1998; 35, 86–90.
9. Bluestein E.L.: PRK useful in some young patients with amblyopia – US study suggests. Eurotimes, 2001; 6, 28.
10. Castillo A., Diaz-Valle D., Gutierrez A.R., et al.: Peripheral melt of flap after laser in situ keratomileusis. J. Refract Surg, 1998; 14, 61–63.
11. Claringbold T.V.: Laser-assisted subepithelial keratectomy for the correction of myopia. J Cataract Refract Surg. 2002; 28, 17–22.
12. Collins J.W., Carney L.G.: Visual performance in high myopia. Curr Eye Res, 1990, 9, 217–223.
13. Davidorf J.M.: Pediatric refractive surgery. J. Cataract Refract Surg, 2000; 26, 1567–1568.
14. El Maghraby A.: Prospective randomized bilateral comparison of laser-assisted in-situ keratomileusis and photorefractive keratectomy for myopia. Ophthalmology 1995; 102(suppl): 99.
15. Epstein D., Fagerholm P., Hamberg-Nystrom H., Tengroth B.: Twenty-four month follow - up of excimer laser photorefractive keratectomy for myopia. Ophthalmology, 1994; 101, 1558–1564.
16. Geggel H.S., Talley A.R.: Delayed onset keratectasia following laser in situ keratomileusis. J,Cataract Refract Surg, 1999; 25, 582–586.
17. Gimbel H.V., Andreson Penno E.E., van Westenbrugge J.A., et al.: Incidence and management of intraoperative and early postoperative complications in 1000 consecutive laser in situ keratomileusis cases. Ophthalmology, 1998; 105, 1839–1847.
18. Guell J., Muller A.: Laser in situ keratomileusis (LASIK) for myopia from –7 to – 18 diopters. J Refract Surg, 1996; 12, 222–228.
19. Jeffrey B.G., Birch E.E., Stager D.R. Jr, Stager D.R. Sr, et al.: Early binocular visual experience may improve binocular sensory outcomes in children after surgery for congenital unilateral cataract. J AAPOS, 2001; 5, 209–216.
20. Knorz M.C., Liermann A., Wiesinger B., et al.: Correction of myopia using laser in situ keratomileusis. Klinische Monatsblatter Fur Augenheilkunde, 1996; 208, 438–445.
21. Kremer F., Dufek M.: Excimer laser in situ keratomileusis. J Refract Surg, 1995; 11, 244–247.
22. Lee J.B., Seong J.G., Lee J.H., et al.: Comparison of laser epithelial keratomileusis and photorefractive keratectomy for low to moderate myopia. J. Cataract Refract. Surg. 2001; 27, s. 565–570.
23. Melki S.A., Talamo J.H., Demetriades A-M.: Late traumatic dislocation of laser in situ keratomileusis corneal flaps. Ophthalmology, 2000; 107, 2136–2139.
24. Nano H.D. Jr, Muzzin S., Irigaray F.: Excimer laser photorefractive keratectomy in pediatric patients. J. Cataract Refract Surg, 1997; 23, 736–739.
25. Nucci P., Drack A.V.: Refractive surgery for unilateral high myopia in children. J AAPOS, 2001, 5, 348–351.
26. Pallikaris I.G., Siganos D.S.: Excimer laser in situ keratomileusis and photorefractive keratectomy for correction of high myopia. J Refract Corneal Surg, 1994; 10, 498–510.
27. Quiros P.A., Chuck R.S., Smith R.E., et al.: Infectious ulcerative keratitis after laser in situ keratomileusis. Arch Ophthalmol, 1999; 117, 1423–1427.
28. Rashad K.M.: Laser in situ keratomileusis for myopic anisometropia in children. J Refract Surg, 1999; 15, s. 429–435.
29. Smith R.J., Maloney R.K.: Diffuse lamellar keratitis; a new syndrome in lamellar refractive surgery. Ophthalmology, 1998; 105, 1721–1726.
30. Stodulka P.: LASIK = laser in situ keratomileusis.Initial experience. Čs Oftal, 1996;52, 73–81.
31. Townshend A.M., Holmes J.M., Evans L.S.: Depth of anisometropic amblyopia and difference in refraction. Am J Ophthalmol, 1993, 116, 431–436.
32. Walker M.B., Wilson S.E.: Incidence and prevention of epithelial growth within the interface after laser in situ keratomileusis. Cornea, 2000; 19, 170–173.
Labels
Maxillofacial surgery Ophthalmology
Article was published inCzech and Slovak Ophthalmology

2016 Issue 2-
All articles in this issue
- Refrakční chirurgie při myopické anizometropické amblyopii u dětí a srovnání s konzervativní léčbou kontaktními čočkami
- Vliv operace katarakty na měření tloušťky sítnice a vrstvy nervových vláken pomocí optické koherentní tomografie a na reprodukovatelnost optické koherentní tomografie
- Kvantitativní vyhodnocení defektu barvocitu – Lanthonyho test a jeho modifikovaná interpretace
- Vliv rotace torické multifokální čočky na kvalitu vidění
- Současné možnosti oftalmologické diagnostiky a spolupráce oftalmologa s neurologem u pacientů s idiopatickou intrakraniální hypertenzí
- Farmakologické testy u Hornerova syndromu
- Vnitřní tečkovitá choroidopatie
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Farmakologické testy u Hornerova syndromu
- Vliv rotace torické multifokální čočky na kvalitu vidění
- Vnitřní tečkovitá choroidopatie
- Současné možnosti oftalmologické diagnostiky a spolupráce oftalmologa s neurologem u pacientů s idiopatickou intrakraniální hypertenzí
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career



