-
Medical journals
- Career
Syndróm omrznutých vetiev retinálnych ciev
Authors: K. Janurová 1; P. Îiak 1; M. ·esták 1; D. Sanchez-Chicharro 1; R. ·afrová 2
Authors‘ workplace: Oãná klinika JLF UK v Martine a UN Martin, prednosta MUDr. Peter Îiak PhD. 1; Oãná ambulancia MUDr. ·afrová RuÏena, s. r. o., Trstená 2
Published in: Čes. a slov. Oftal., 70, 2014, No. 5, p. 201-205
Category: Case Report
Overview
Autori uvádzajú kazuistiku 20-ročného pacienta s obrazom atypickej bilaterálnej vaskulitídy spojenej s bilaterálnym makulárnym edémom a poklesom centrálnej zrakovej ostrosti. Na základe klinického obrazu bola stanovená diagnóza syndrómu omrznutých vetiev retinálnych ciev. Pacientovi v spádovej očnej ambulancií nasadená širokospektrálna antibiotická terapia bola ponechaná, pričom došlo k postupnému zlepšovaniu zrakovej ostrosti, po nasadení systémovej kortikoterapie sa stav upravil ad integrum.
Podľa autorom známych údajov sa jedná o prvý diagnostikovaný prípad syndrómu omrznutých vetiev v Slovenskej republike.Kĺúčové slová:
frosted branch angiitis, vasculitis, angiitisÚvod
Obojstrannú vaskulitídu u 6-ročného japonského chlapca popísali r. 1976 Ito so spolupracovníkmi. Klinický obraz vaskulitídy pripomínal omrznuté vetvy stromov, preto autori použili názov frosted branch angiitis [1]. Toto ochorenie na Slovensku doposiaľ popísané nebolo. V Českej republike Říhová a kol. r. 2004 prvý krát popisujú toto ochorenie a navrhli názov syndróm omrznutých vetiev retinálnych ciev [2].
Syndróm omrznutých vetiev retinálnych ciev sa klinicky manifestuje prednou uveitídou, vitritídou a vaskulitídou. Vetvy retinálnych ciev sú obalené zápalovým infiltrátom od terča zrakového nervu (TZN) až do periférie, a to častejšie vény ako artérie. Pri vyšetrení fluoresceínovou angiografiou (FAG) sú prítomné známky neskorého presakovania z ciev, ale bez zníženého prietoku krvi alebo známok cievnej oklúzie. V neskorých štádiách boli u niektorých pacientov pozorované v periférii sietnice geografické atrofické lézie. Väčšina autorov uvádza veľmi dobrý liečebný efekt po celkovo podaných kortikosteroidoch. Syndróm omrznutých vetiev retinálnych ciev postihuje najčastejšie mladých zdravých jedincov. Niektorí z nich prekonali chrípkové ochorenie niekoľko týždňov pred očnými ťažkosťami [1].
Kleiner (1997) upozornil na fakt, že podobné očné nálezy ako u syndrómu omrznutých vetiev retinálnych ciev sa môžu vyskytovať aj u pacientov so systémovou alebo hematologickou chorobou, u imunokompetentných alebo imunodeficitných jedincov v spojení s infekciou, najčastejšie vírusovou [3].
Ak je infiltrácia ciev spôsobená malígnymi bunkami pri lymfóme alebo leukémii, ide o syndróm podobný omrznutým vetvám. Ak je nález prejavom imunokomplexovej vaskulitídy spôsobenej vírusovou infekciou alebo autoimunitnou chorobou, ochorenie sa nazýva sekundárna vaskulitída s omrznutými vetvami. Ak etiologický agens nie je dokázaný, ide o akútnu idiopatickú vaskulitídu s omrznutými vetvami [4]. V tomto prípade je vaskulitída spôsobená imunitnými pochodmi zapríčinenými doposiaľ nejasnými stimulmi.
V našej práci uvádzame kazuistiku pacienta s klinickým obrazom syndrómu omrznutých vetiev retinálnych ciev.
Kazuistika
Zdravý 20-ročný muž prekonal v polovici decembra 2008 vírusové ochorenie horných dýchacích ciest. Po 4 týždňoch, v polovici januára 2009 bol vyšetrený pre 3 dni trvajúce obojstranné zhoršenie videnia v ambulancii spádového oftalmológa. Spádový oftalmológ stanovil pracovnú diagnózu obojstranná difúzna retinitída nejasnej etiológie a pacientovi doporučil nasledovnú terapiu: celkovo Rovamycin 3 MIU a 12 hodín 1 tableta (tbl.), Tebokan 3-krát denne 1 tbl., lokálne do obidvoch očí Uniclophen kvapky (gtt.) 5-krát denne. Pre neobvyklý očný nález a diagnostické doriešenie pacientovi bolo doporučené na ďalší deň vyšetrenie na Očnej klinike JLF UK a UN v Martine.
Pacient bol vyšetrený 16. januára v ambulancií Očnej kliniky JLF UK a UN v Martine.
Osobná anamnéza 20-ročného muža až na aktuálny pokles vízu a virózu pred 4 týždňami bola negatívna. Študent vojenskej akadémie absolvoval pravidelné zdravotné prehliadky (vrátane očného vyšetrenia) v predchorobí bez patologického nálezu. V rodinnej anamnéze sme nezaznamenali závažnejšie očné ani systémové choroby.
Z očného hľadiska nemal doteraz žiadne očné problémy. Pri prvom vyšetrení v našej ambulancii, naturálny vizus bilaterálne 6/38, najlepšia korigovaná centrálna zraková ostrosť (NKZO) bilaterálne 6/18. Vnútroočný tlak v norme (12 a 13 mmHg). Obojstranne na prednom segmente boli mierne známky prednej uveitídy (drobné negranulomatózne precipitáty na endoteli rohovky, v prednej komore bunky), zrenice boli voľné, bez zadných synechií, šošovky číre. Sklovec bol jemne skalený, TZN edematózny, makulárna krajina edematózna, v klinickom obraze dominovali zápalové infiltráty okolo vetiev retinálnych ciev sprevádzané retinálnymi hemorágiami (obr. 1, 2).
Image 1. Pravé oko pacienta pri prijatí. 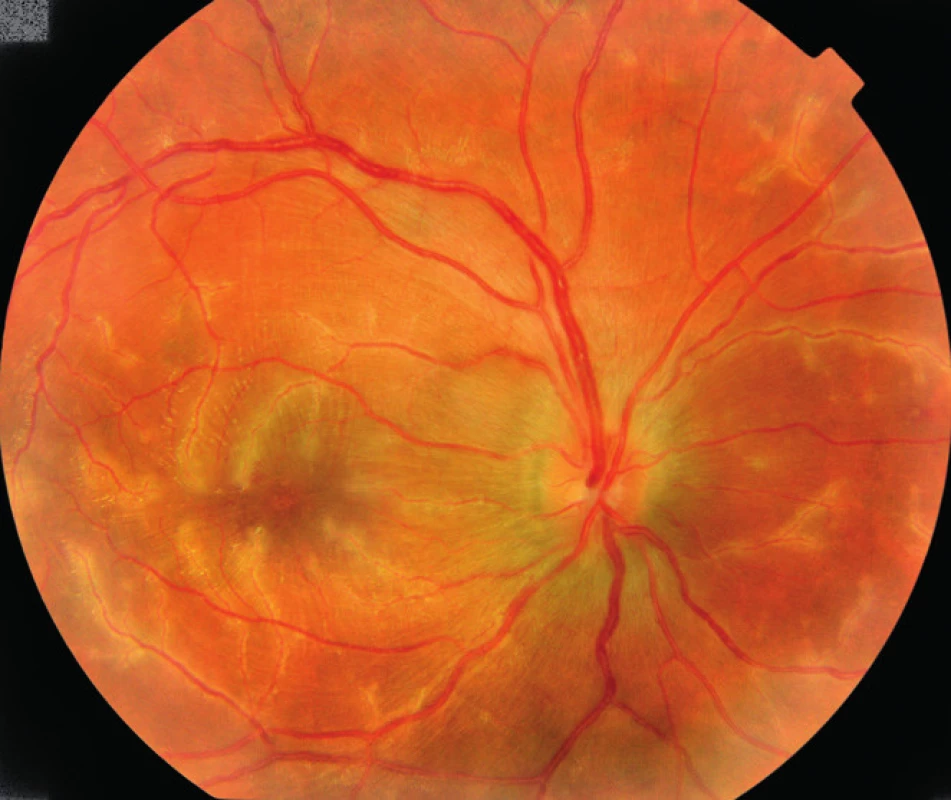
Zápalové infiltráty okolo vetiev retinálnych ciev, TZN pri hornom a dolnom póle mierne zmazaných hraníc. NKZO: 6/18. Image 2. L'avé oko pacienta pri prijatí. 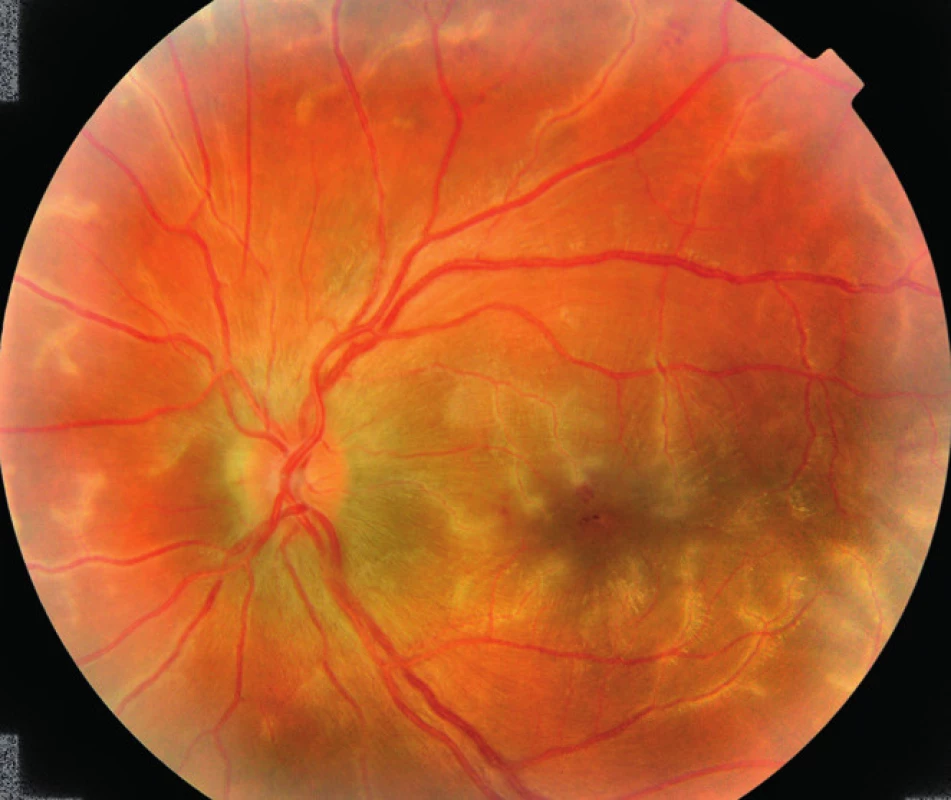
Zápalové infiltráty okolo vetiev retinálnych ciev, TZN pri hornom a dolnom póle mierne zmazaných hraníc, s retinálnymi hemorágiami v centre makulárnej krajiny. NKZO:6/18. Pri vyšetrení optickým koherentným tomografom (OCT) (Stratus, Zeiss) foveolárna kontúra bola zachovaná, neuroretina v oblasti fovey zhrubnutá, elevovaná, s prítomnými nonreflektívnymi cystoidnými priestormi. Hrúbka foveoly vpravo 507 μm, vľavo 552 μm (obr. 3).
Image 3. OCT nález pacienta pri prijatí. 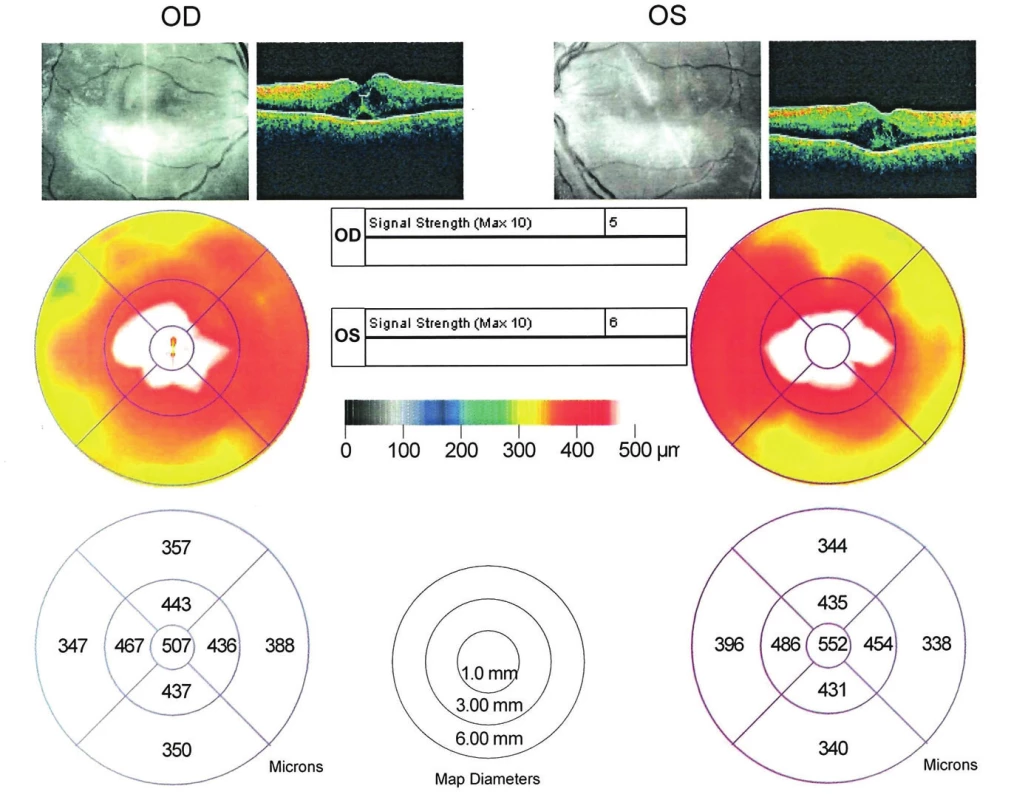
Zachovaná foveolárna kontúra, neuroretina v oblasti fovey elevovaná, s cystoidnými nonreflektívnymi priestormi. Hrúbka foveoly vpravo 507 μm, vl'avo 552 μm. Pri vyšetrení sme určili pracovnú diagnózu syndróm omrznutých vetiev retinálnych ciev a pacienta hospitalizovali. Ďalšie laboratórne a celkové vyšetrenia smerovali k určeniu konkrétneho typu syndrómu a k vylúčeniu alebo potvrdeniu infekčnej etiológie vaskulitídy, prípadne jeho spojenia s hematologickým alebo iným celkovým ochorením.
Na základe faktu, že infiltráty okolo vetiev retinálnych ciev sa nevyskytovali jednostranne, ale obojstranne a vyšetrenie krvného obrazu a diferenciálneho krvného obrazu bolo v rámci fyziologických hodnôt, infiltráciu ciev malígnymi bunkami sme vylúčili už v deň prijatia. Nešlo o hematologické ochorenie, ale o imunokomplexovú vaskulitídu, bez dokázaného etiologického agens. Napriek tomu, že väčšina autorov [1, 3, 5, 8, 10, 11, 12] uvádza u tejto klinickej jednotky zlepšenie klinického obrazu a vízu po periokulárne a celkovo podaných kortikoidoch, pre možné ovplyvnenie výsledkov prietokovej cytometrie sme kortikoterapiu nasadili až v 4. deň hospitalizácie (pri zlepšovaní nálezu aj bez kortikoterapie).
Pri prijatí sme k liečbe nasadenej spádovým oftalmológom, (Rovamycin 3 MIU á 12 hod. 1 tbl., Tebokan 3-krát denne 1 tbl., lokálne do obidvoch očí Uniclophen gtt. 5-krát denne), pridali Ibalgin 400 mg 3-krát denne 1 tbl. a Ascorutin 3-krát denne 2 drg. Už počas prvých dní sledovania sa najlepšia korigovaná centrálna zraková ostrosť a nález na očnom pozadí výrazne zlepšovali. V 4. deň hospitalizácie, ešte pred nasadením kortikoterapie, sa NKZO obojstranne zlepšila na 6/12, zápalové infiltráty takmer úplne vymizli, hemorágie sa čiastočne zresorbovali (obr. 4, 5). Edém vo foveole vpravo poklesol o 215 μm, vľavo o 259 μm. (obr. 6).
Image 4. Pravé oko pacienta v 4. deň hospitalizácie. 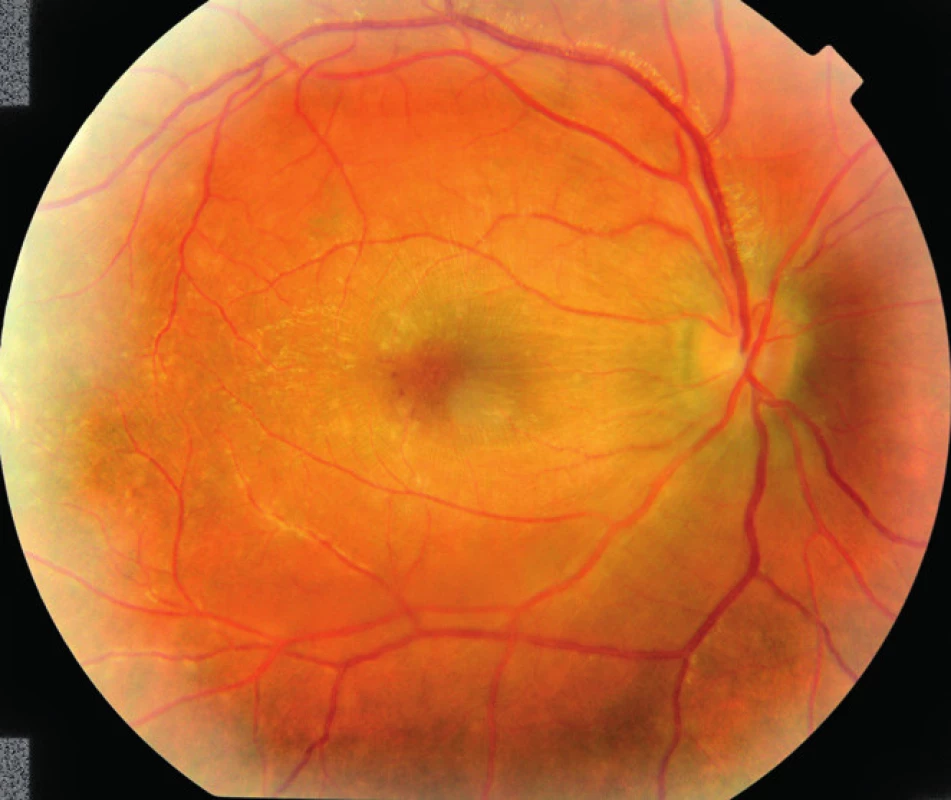
Zápalové infiltráty redukované, hemorágie čiastočne zrezorbované. Image 5. L'avé oko pacienta v 4. deň hospitalizácie. 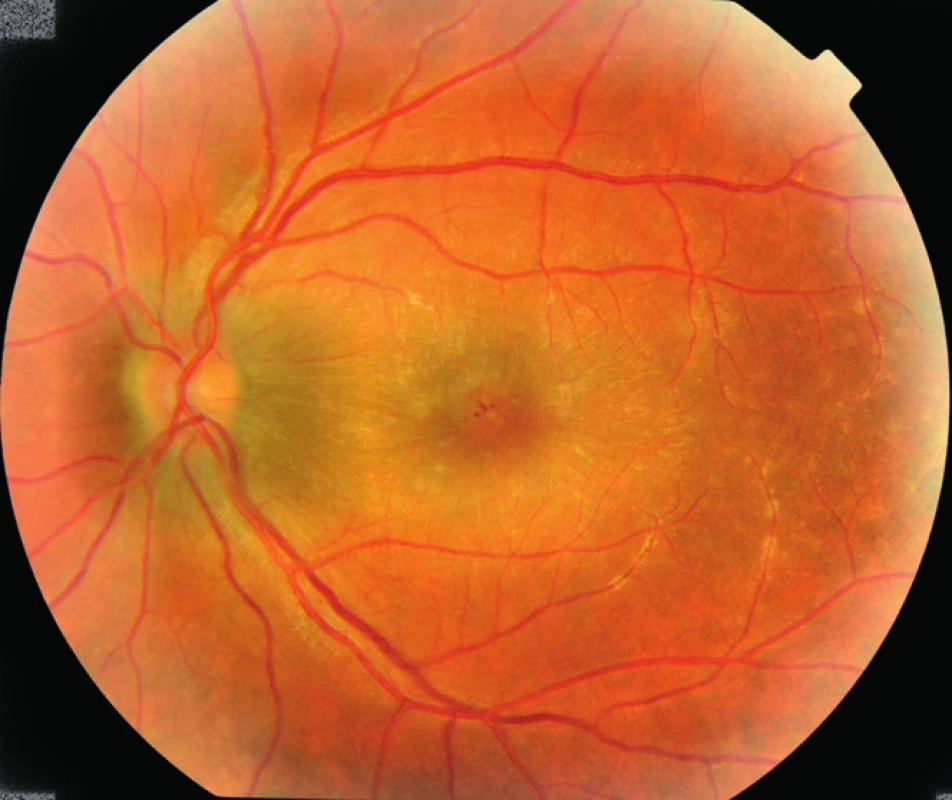
Zápalové infiltráty takmer zresorbované, hemorágie čiastočne zresorbované. Image 6. OCT snímky pacienta v 4. deň hospitalizácie. 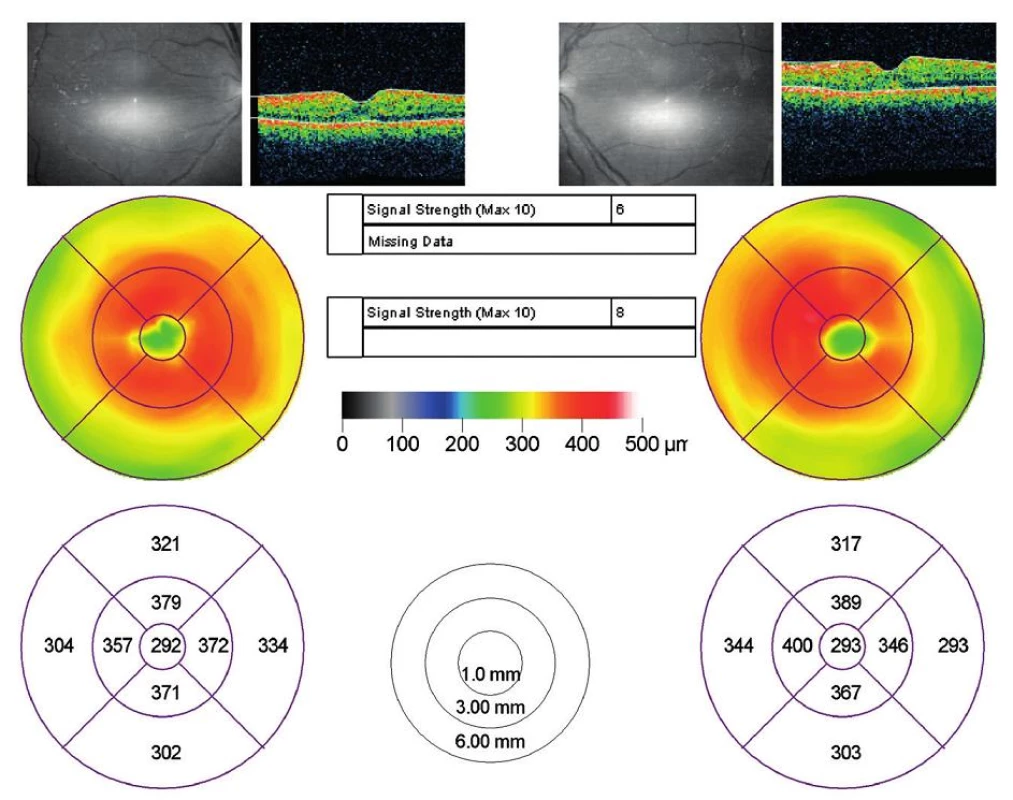
Pokles edému vo foveole vpravo o 215 μm, vl'avo o 259 μm. Napriek čiastočnému zlepšeniu očného nálezu sme plánované zahájenie kortikoterapie po odbere vzorky krvi na vyšetrenia prietokovou cytometriou a fagocytárnej aktivty v 4. deň hospitalizácie zrealizovali. Počas troch dní sme intravenózne aplikovali Solumedrol v dávke 250 mg/deň. V kortikoterapií sme pokračovali Prednizonom 1 mg/kg/deň, po úprave objektívneho očného nálezu sme dávky Prednizonu v 7. deň postupne začali znižovať o 10 mg každé 3 dni na udržiavaciu dávku 10 mg ob deň, celkovo po dobu 2 mesiacov. Počas liečby kortikoidmi sme nezaznamenali žiadne vedľajšie nežiadúce účinky alebo komplikácie.
Výsledok elektroforézy bielkovín v sére, imunochemické vyšetrenie, vyšetrenie prietokovej cytometrie, fagocytárnej aktivity a quantiferonový test vylúčili poruchu imunity. Reumatoidný faktor, antinukleárne protilátky (ANA) a protilátky proti cytoplazme neutrofilov (ANCA), sérologické vyšetrenie protilátok proti boréliám, mykoplazmám, yersíniám, vírusu herpes simplex (HSV), vírusu herpes zoster (HZV), cytomegalovírus (CMV), vírusu Epsteina-Barrovej (EBV), rubeola a VDRL boli negatívne.
V rámci diferenciálnej diagnostiky na vylúčenie sarkoidózy realizované RTG vyšetrenie hrudníka, pneumologické vyšetrenie a vyšetrenie celulárneho imunostatusu z bronchoalveolárnej laváže na doporučenie pneumológa boli však tiež negatívne.
Pozitívne boli protilátky triedy IgA a IgG proti Chlamýdii trachomatis. Preto bol konzultovaný infektológ, ktorý napriek doužívanému Rovamycinu ešte raz doporučil preliečenie pacienta Deoxymykoinom v dávke 100 mg 2-krát denne.
Na prvej kontrole po prepustení 9. 2. 2009 bola NKZO obojstranne 6/4, predný segment bol fyziologický, bez známok zápalu, sklovec číry, TZN ohraničený, ružový, sietnicové cievy bez známok vaskulitídy, exsudáty úplne zresorbované, len v oblasti foveoly jemná atrofia retinálneho pigmentového epitelu (RPE), v celej makule nariasená lamina limitans interna, ostatný nález bez patológie, hemorágie úplne vstrebané (obr. 7, 8). Podľa OCT snímkov foveolárna kontúra je prítomná, nie sú prítomné cystoidné nonreflektívne priestory, ani nie je prítomná mikrocystická prestavba neuroretiny (obr. 9). Na ďalšej kontrole o pol roka pacient je subjektívne bez očných ťažkostí, korigovaná zraková ostrosť obojstranne 6/4, lokálny nález bez zmeny.
Image 7. Pravé oko pacienta na prvej kontrole po prepustení. 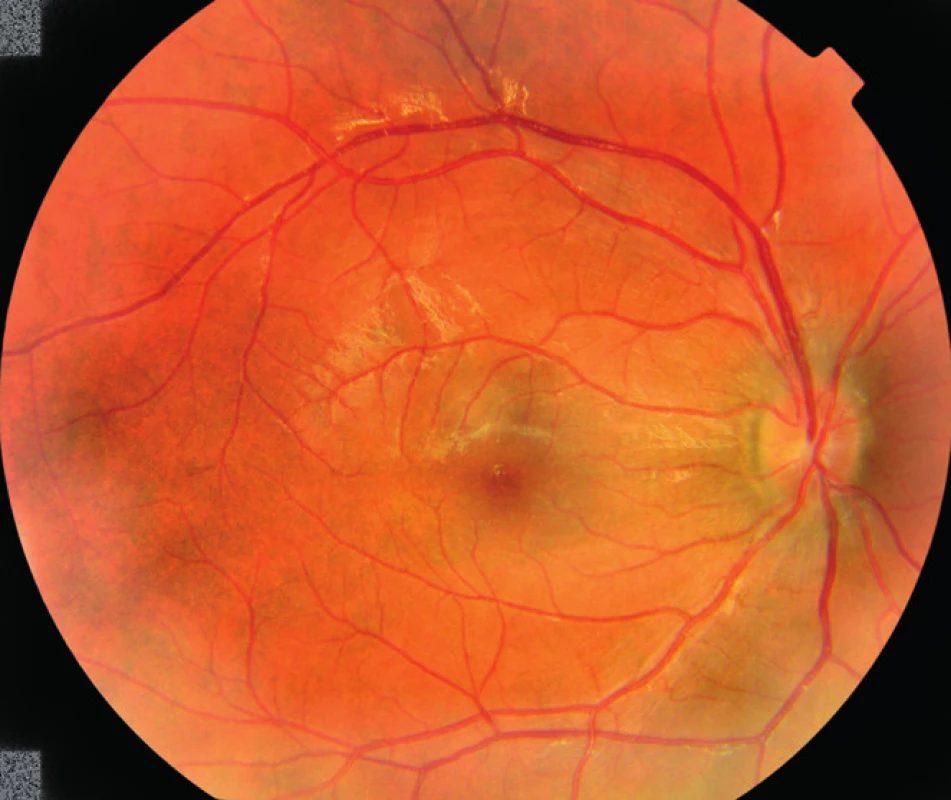
TZN ohraničený, ružový, bez edému, zápalové exsudáty aj hemorágie úplne vymizli, nariasenie amina limitans interna, v oblasti foveoly jemná atrofia RPE. Image 8. L'avé oko pacienta na prvej kontrole po prepustení. 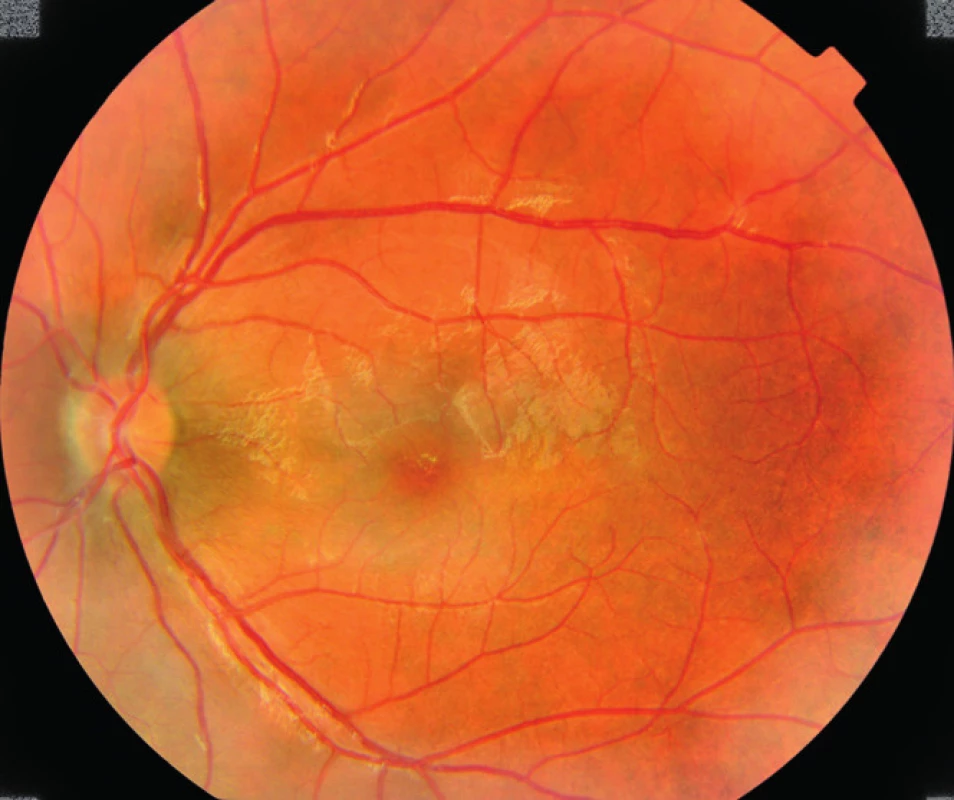
TZN ohraničený, ružový, bez edému, zápalové exudáty aj hemorágie úplne vymizli, v makule nariasená lamina limitans interna, v oblasti foveoly jemná atrofia RPE. Image 9. OCT nález pacienta na prvej kontrole po prepustení. 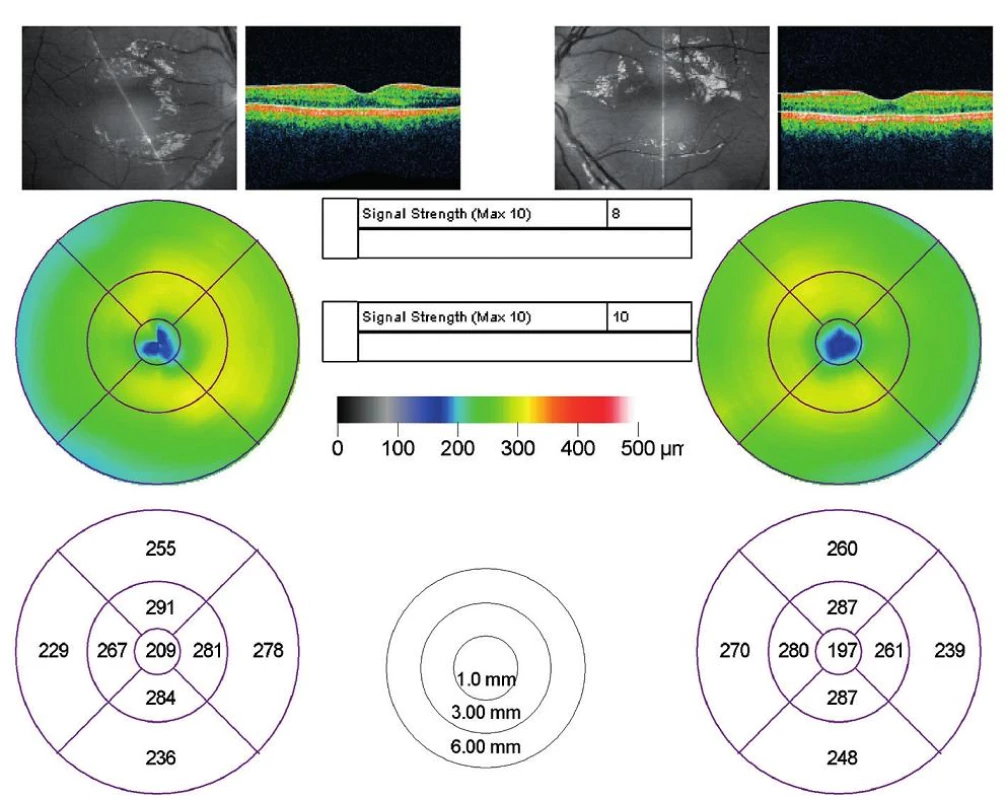
Fyziologický nález, neuroretina bez edému, bez cystoidných nonreflektívnych priestorov či mikrocystickej prestavby. Diskusia
Po prvý krát bol syndróm omrznutých vetiev retinálnych ciev v r. 1976 pozorovaný v Japonsku [1]. Najväčší podiel pacientov majú Japonci (75 %). Do roku 1988 s touto diagnózou nebol mimo Japonska zaznamenaný žiadny pacient [5]. Nami uvádzaný pacient je prvým popísaným prípadom na Slovensku. Ochorenie obvykle postihuje mladších inak zdravých jedincov.
Walker r. 2004 udáva charakteristickú bimodálnu distribúciu s jedným vrcholom v detskom veku a druhým v tretej dekáde života [5]. Najmladší pacient, u ktorého bol diagnostikovaný syndróm omrznutých vetiev retinálnych ciev, mal 2 roky [8] a najstarší 42 [10]. V počte prípadov je výrazná prevaha žien (61 %) ku počtu mužov (39 %). Náš pacient bol muž, mal 20 rokov a okrem toho, že asi mesiac pred prvými príznakmi zhoršeného videnia prekonal chrípkové ochorenie, sa na nič neliečil.
Najčastejšie sa vyskytujúcim symptómom syndrómu omrznutých vetiev retinálnych ciev je subakútna strata zraku. Zraková ostrosť môže byť značne znížená, dokonca na vnímanie svetla. Takmer 75 % pacientov popísaných prípadov malo bilaterálne postihnutie. Typický syndróm omrznutých vetiev retinálnych ciev má nápadný základný obraz, bilaterálna retinálna vaskulitída s perivaskulárnym exsudátom, s obrazom omrznutých vetiev. Vetvy retinálnych ciev sú obalené od terča zrakového nervu až do periférie, a to častejšie vény ako artérie. Niekedy sú prítomné aj intraretinálne hemorágie, mierna až stredná uveitída a vitritída. Podľa rozsahu ochorenia býva prítomné aj presiaknutie makuly a edém terča zrakového nervu. Na základe literárnych údajov sa domnievame, že náš pacient spĺňal kritéria syndrómu omrznutých vetiev retnálnych ciev.
Pri vyšetrení fluoresceínovou angiografiou (FAG) sú obvykle prítomné známky neskorého presakovania z ciev, ale bez zníženého prietoku krvi alebo známok cievnej oklúzie. My sme v akútnej fáze ochorenia FAG vyšetrenie z technických príčin nerealizovali.
Väčšina autorov [1, 3, 5, 8, 10, 11, 12] uvádza veľmi dobrý liečebný efekt po celkovo podaných kortikosteroidoch. Kadoya a kol. [6], Isobe a kol. [7], Browning a kol. [9], Yoshida a kol. [13], Narita a kol. [14], Vander a kol. [15] a ďalší však na základe svojich skúseností vyjadrili pochybnosti o význame kortikosteroidov u tejto choroby. Browning [9] popísal jednostrannú miernu formu frosted branch periphlebitis u 28-ročnej zdravej ženy. K regresii papilitídy a vaskulitídy došlo po subkonjunktiválnej injekcii 30 mg Triamcinolonu. Vander a kol. [15] popisujú ústup vaskulitídy len po lokálnej liečbe kortikosteroidmi. U nášho pacienta sme zaznamenali rýchle zlepšovanie zrakových funkcií a objektívneho nálezu ešte pred začatím kortikoterapie. Pacient celkovo užíval antiflogistiká a antibiotiká. Boli zistené pozitívne protilátky triedy IgA a IgG proti Chlamýdii trachomatis. Rovamycín doporučený spádovým oftalmológom mohol byť účinný. Po doužívaní Rovamycínu na doporučení infektológa bol pacient ešte preliečený Deoxymykoinom.
Obraz vaskulitídy s klinickým obrazom omrznutých vetiev retinálnych ciev bol popísaný aj u pacientov s celkovou chorobou. Ridley a kol. [16] r. 1992 na základe vyšetrenia vzorky sklovca určili diagnózu veľkobunkového vnútroočného lymfómu. Kim a kol. [17] popísali jednostranný obraz tohto syndrómu u 18-ročného pacienta s akútnou lymfoblastickou leukémiou. Quillen a kol. [18] u 37-ročného muža s Crohnovou chorobou. Jokhura a kol. [19] u pacientky s aseptickou meningitídou. Celkovo podané kortikoidy priaznivo ovplyvnili očné aj neurologické príznaky.
Ďalšie práce poukázali na možnú súvislosť medzi retinálnou vaskulitídou a infekčnou etiológiou. Grécki autori [20] dokázali u 30-ročného muža s vaskulitídou s omrznutými vetvami v prednokomorovej tekutine HSV2 metódou PCR.
Recidívy ochorenia zatiaľ neboli popísané.
Od nášho pacienta, ktorý pracuje v súčasnosti v zahraničí, nemáme informácie o celkových alebo očných problémoch.
Podľa dostupných údajov prognóza nie je vždy priaznivá. Kleiner a kol. [4] popisujú u jedného pacienta s frosted retina periphlebitis vznik disciformnej jazvy. Popísali tiež neskoré komplikácie, neovaskularizácie ako následok venóznej oklúzie a u jedného pacienta zaznamenali trhlinu sietnice, s abláciou zadnej sklovcovej membrány s adhéziou k sietnici. Ito a kol. [1] popisujú atrofiu TZN.
Z doposiaľ publikovaných prác je zrejmé, že klinický obraz retinálnej vaskulitídy s omrznutými vetvami môže byť spôsobený rôznymi chorobami. Na tento fakt upozornil r. 1997 Kleiner [3]. Na základe literárnych údajov sa domnievame, že u nášho pacienta išlo o sekundárnu vaskulitídu s omrznutými vetvami, s pozitivitou sérologie na Chlamýdia trachomatis.
Záver
Presná príčina syndrómu omrznutých vetiev retinálnych ciev nie je známa. Typický začiatok po multifaktoriálnej prodromálnej chorobe vedie k domnienke, že ide o hypersenzitívnu reakciu na rôzne infekčné agensy, ktoré môžu iniciovať vznik syndrómu omrznutých vetiev retinálnych ciev cestou tvorby imunokomplexov. Tento fakt u pacientov s ťažkou poruchou centrálnej zrakovej ostrosti podporuje indikáciu systémovej kortikoterapie. Pretože výsledky centrálnej zrakovej ostrosti u pacientov s alebo bez systémovej kortikoterapie nie sú jasné, doposiaľ neboli stanovené kritéria pre liečbu kortikoidmi u pacienta so syndrómom omrznutých vetiev retinálnych ciev. Syndróm omrznutých vetiev retinálnych ciev je nutné považovať za klinický očný syndróm, alebo klinický príznak celkového ochorenia. Ku pacientovi s týmto ochorením je nutné pristupovať individuálne a pátrať po možnej príčine.
Do stanovenia etiológie ochorenia je nutné zvažovať spôsob liečby na základe závažnosti poklesu centrálnej zrakovej ostrosti a tiež klinického obrazu.
Časť práce bola prednesená na výročnom kongrese SOS v Žiline 12. 11. 2009.
Do redakce doručeno dne 31. 1. 2014
Do tisku přijato dne 9. 9. 2014
MUDr. Katarína Janurová
Očná klinika JLF UK v Martine a UN Martin
Kollárova ul.č.2
036 59 Martin
Slovenská republika
e-mail: katarina.kabacova@seznam.cz
Sources
1. Ito, Y., Nakano, M., Kyu, N. et al.: Frosted branch angiitis in a child. Jpn. J Clin Ophthalmol, 30; 1976 : 797 – 803.
2. Říhová, E., Šišková, A., Kovařík, Z. et al.: Syndrom omrzlých větví retinálních cév, Čes. a Slov. Oftal, 2; 2004 : 98–103.
3. Kleiner, R. C.: Frosted branch angiitis: clinical syndrome or clinical sign? Retina, 17; 1997 : 370–371.
4. Říhová, E.: Uvea. In Kuchynka, P. et al. (Ed), Oční lékařství, Praha, Grada, 2007 : 427–477.
5. Walker, S. et al.: Frosted branch angiitis: a review. Eye, 18; 2004 : 527–533.
6. Kadoya, K., Obara , J., Chikuda, M. et al.: A case of frosted – branch angiitis in an adult. Nihon Ganka Kiyo (Folia Ophthalmol Jpn), 4; 1987 : 273–278.
7. Isobe, J., Yamamoto, T.: Two juvenilie case o frosted-branch angiitis of the retina. Ganka Rinsho Ito (Jpn Rew Clin Ophthalmol), 84; 1990 : 1507–1511.
8. Hikichi, T., Yoshida, A., Nara, Y. et al.: A case of frosted retinal periphlebitis in a 21/2-year-old girl. Nihon Ganka Kiyo (Folia Ophthalmol Jpn), 40; 1989 : 1752–1755.
9. Browning D. J.: Mild frosted branch periphlebitis. Am J Ophthalmol, 114; 1992 : 505–506.
10. Ohta, A., Oguro, Y., Satoh, K. et al.: Unilateral frosted branch retinal angiitis. Am J Ophthalmol, 112; 1991 : 477–478.
11. Watanabe, Y., Taked, N., Adachi – Usami, E.: A case of frosted branch angiitis. Br Y Ophthalmol, 71; 1987 : 553–558.
12. Atmaca, LS., Gunduz, K.: Acute frosted retinal periphlebitis. Acta Ophthalmol, 71; 1993 : 856–859.
13. Yoshida, S., Kadoga, K., Osada, M. et al.: Longterm followup in a case of frosted retina vasculitis. Ganka Rinsho Iho (Jpn Rev Clin Ophthalmol), 84; 1990 : 296–302.
14. Narita, K., Sato, A.: Systemic acyclovir was effective in a case of reccurent retinal angiigtis. Rinsho Ganka (Jpn J Clin Ophthalmol), 44; 1990 : 739–743.
15. Vander, J. F., Masciulli, L.: Unilateral frosted branch angiitis. Am J Ophthalmol, 112; 1991 : 477–478.
16. Ridley, M. E., McDonald, H.R., Sternberg, P.jr. et al.: Retinal manifestation of ocular lymphoma (reticulum cell sarcoma). Ophthalmology, 99; 1992 : 1153–1161.
17. Kim, T.S., Duker, J.S., Hedges, T.R.: Retinal angiopathy resembling unilateral frosted branch angiitis in a patient with relapsing acute lymphoblastic leukemia. Am J Ophthalmol, 117; 1994 : 806–807.
18. Quillen, D. A., Stathopoulos, N. S., Blankenship, G. W. et al.: Lupus asociated frosted branch periphlebitis and exudative maculopathy. Retina, 17; 1997 : 449–454.
19. Jokhura, K., Hara, A., Hattori, O. et al: Frosted branch angiitis associated with aseptic meningitis. Eur J Neurol, 47; 2000 : 241.
20. Markomichelakis, N. N., Barampouti, F., Zafirakis, P. et al.: Retinal vasculitis with frosted branch angiitis – like response due herpes simplex virus type 2. Retina, 19; 1999 : 455–457.
Labels
Ophthalmology
Article was published inCzech and Slovak Ophthalmology

2014 Issue 5-
All articles in this issue
- Medikamentózní léčba glaukomu a biomechanické vlastnosti rohovky
- Tamponáda sietnice silikónovým olejom – dlhodobé výsledky
- Výskyt endoftalmitidy po aplikaci intravitreálních preparátů na Oftalmologické klinice FNKV s ohledem na různé profylaktické ANTIBIOTICKÉ režimy
- Oční obtíže jako první známka dekompenzované arteriální hypertenze
- Využití anti VEGF preparátů a PDT v léčbě retinálního juxtapapilárního hemangiomu
- Syndróm omrznutých vetiev retinálnych ciev
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Oční obtíže jako první známka dekompenzované arteriální hypertenze
- Tamponáda sietnice silikónovým olejom – dlhodobé výsledky
- Medikamentózní léčba glaukomu a biomechanické vlastnosti rohovky
- Výskyt endoftalmitidy po aplikaci intravitreálních preparátů na Oftalmologické klinice FNKV s ohledem na různé profylaktické ANTIBIOTICKÉ režimy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

