-
Medical journals
- Career
Analýza prognostických faktorů anatomického a funkčního výsledku operace idiopatické makulární díry
Authors: R. Kaňovský; T. Jurečka; E. Gelnarová 1
Authors‘ workplace: Klinika nemocí očních a optometrie a LF Masarykovy univerzity v Brně, přednosta doc. MUDr. S. Synek, CSc. ; Institut biostatistiky a analýz Lékařské a Přírodovědecké fakulty Masarykovy univerzity v Brně, ředitel doc. RNDr. L. Dušek 1
Published in: Čes. a slov. Oftal., 65, 2009, No. 3, p. 91-96
Overview
Cíl:
Analýza jednotlivých předoperačních prognostických faktorů a stanovení jejich významu z pohledu úrovně výsledných pooperačních zrakových funkcí u idiopatické makulární díry.Metodika:
Do studie bylo zařazeno 91 pacientů s idiopatickou makulární dírou, určena předoperační nejlépe korigovaná zraková ostrost, stadium makulární díry dle Gasse, anamnesticky zjištěna délka trvání příznaků makulární díry a provedena pars plana vitrektomie s peelingem vnitřní limitující membrány a tamponádou expanzním plynem (C3F8). Pooperačně byla sledována míra anatomické úspěšnosti operace – uzávěr makulární díry a funkční výsledky – zraková ostrost.Výsledky:
Anamnesticky stanovená délka trvání makulární díry koreluje v souboru operovaných očí s pooperační restitucí zrakových funkcí (Kruskal-Wallis; P = 0,003) stejně jako s četností anatomického uzávěru makulární díry (Man-Whitney; P = 0.001). Obdobně byla potvrzena závislost pooperačního signifikantního zlepšení vizu na předoperačním stadiu onemocnění dle Gasse (Pearsovov χ2; P=0,05).Závěr:
Délka trvání makulární díry i její předoperační stadium můžeme chápat jako prognostické faktory funkčního i anatomického úspěchu operace.Klíčová slova:
makulární díra, pars plana vitrektomie, délka trvání příznaků, zrakové funkceÚvod
Makulární díra se vyskytuje s incidencí přibližně 33 případů na 100 000 [13]. Závažnost tohoto onemocnění spočívá zejména ve strukturálním poškození foveální oblasti sítnice s odpovídající alterací zrakových funkcí postiženého oka. Ke spontánnímu uzávěru makulární díry a zlepšení zrakových funkcí dochází v 5–12 % případů. Zavedením pars plana vitrektomie do léčby tohoto onemocnění lze dosáhnout dle různých autorů uzávěru makulárního defektu v 77–96 % případů a zlepšení zrakové ostrosti v 55–81 % případů [1, 2, 5, 12, 13, 14]. Anatomický i funkční úspěch operace je založen na skutečnosti, že makulární díra není defektem ztrátovým, že okraje díry s fotoreceptory jsou trakcí pouze roztaženy a že po uvolnění centrifugální trakce lze tyto okraje opět přiblížit díky povrchovému napětí bubliny expanzivního plynu [3]. Z pohledu prognózy zachování vizu je u tohoto onemocnění důležitá analýza faktorů ovlivňujících anatomické i funkční výsledky operace.
Cílem studie je analýza jednotlivých předoperačních prognostických faktorů a stanovení jejich významu z pohledu úrovně výsledných pooperačních zrakových funkcí u idiopatické makulární díry. Ve skupině 91 pacientů operovaných pro idiopatickou makulární díru je sledován vztah mezi předoperačním stadiem makulární díry dle Gasse a pooperačním zlepšením zrakových funkcí stejně jako závislost anatomického a funkčního výsledku operace na délce trvání makulární díry či na úrovni předoperačního vizu.
Metodika a pacienti
Do studie bylo zařazeno 91 pacientů s idiopatickou makulární dírou (IMD) operovaných jedním operatérem (R. K.) na Klinice nemocí očních a optometrie FN u sv. Anny a LF MU v Brně v období 3/2001 – 11/2004. U všech účastníků studie byla předoperačně odebrána anamnéza délky trvání příznaků makulární díry (zejména metamorfopsie, pokles zrakové ostrosti, centrální skotom), provedeno vyšetření naturální a nejlépe korigované zrakové ostrosti (NKZO) do dálky na optotypových tabulích za standardních podmínek při vyšetřovací vzdálenosti 6 metrů, vyšetření funkce centrálního zorného pole do 10° pomocí Amslerovy mřížky č. 1 ze vzdálenosti 30 cm s optimální addicí, biomikroskopie předního segmentu očního v mydriáze na štěrbinové lampě, kdy byl rovněž hodnocen stav čočky. Oční pozadí a sítnice byla vyšetřena technikou nepřímé oftalmoskopie na štěrbinové lampě za použití nekontaktní +90 Dpt čočky nebo kontaktní Goldmannovy trojboké čočky, kdy byla hodnocena přítomnost makulární díry, proveden Watzke-Allenův test tenkým vertikálním paprskem světla procházejícím skrze foveu a určeno klinické stadium makulární díry dle Gasse [4]. Stadium 2 IMD bylo charakterizováno jako drobný defekt v centru fovey, 3. stadium jako ostře ohraničený okrouhlý defekt zabírající větší část fovey event. s částečně odloučenou zadní sklivcovou membránou, 4. stadium pak jako okrouhlý defekt fovey se zcela odloučenou zadní plochou sklivce od makuly i terče zrakového nervu (detekován Weissův prstenec). Nitrooční tenze byla měřena pomocí Goldmannova aplanačního tonometru. Výše uvedená klinická vyšetření byla prováděna předoperačně, týden, tři týdny po vitrektomii a po vstřebání plynné tamponády 7.–8. pooperační týden, kdy byla rovněž hodnocena výsledná zraková ostrost a anatomický stav uzávěru makulární díry či perzistence foveálního defektu. Signifikantní zlepšení vizu bylo definováno jako pooperační zlepšení zrakové ostrosti do dálky o dva a více řádků optotypových tabulí proti předoperační NKZO. Zhoršení potom obdobně jako pokles zrakové ostrosti do dálky o dva a více řádků. Do třetí kategorie bez signifikantního zlepšení vizu byli zařazeni pacienti, jejichž pooperační změna NKZO nespadala do ani jedné z výše uvedených kategorií, šlo tedy o nemocné, u nichž nastala změna v rozsahu zlepšení/zhoršení o jeden řádek optotypových tabulí proti předoperační NKZO. Jako anatomicky uzavřená makulární díra byl hodnocen stav s přiložením elevovaných okrajů IMD k pigmentovému epitelu sítnice, vymizením defektu ve fovee, absencí prstence subretinální tekutiny a případnou negativitou Watzke-Allenova testu. V případě perzistence defektu fovey a/nebo elevace okrajů IMD od pigmentového epitelu s viditelným prstencem subretinální tekutiny byl nález hodnocen jako neuzavřená díra. Pozdní komplikace terapie makulární díry byly hodnoceny 6 měsíců od operace posledního pacienta zařazeného do studie.
U všech pacientů byla provedena v celkové nebo subtenonské anestézii za aseptických kautel standardní pars plana vitrektomie ze tří portů, pomocí aktivního sání vitrektomu byla odloučena zadní sklivcová membrána, oko vyplněno sterilním vzduchem a do makulární oblasti aplikováno barvivo trypanová modř po dobu 2 minut. Po odsátí barviva z makuly je oko vyplněno sterilním roztokem BSS™ a pomocí Eckhardtovy pinzety je provedeno sloupnutí (peeling) vnitřní limitující membrány s případnou epiretinální membránou ve tvaru kružnice centrované na foveu o průměru přibližně 2-3 mm. Následuje pečlivá inspekce periferie sítnice s identifikací eventuálních trhlin a v případě pozitivního nálezu jejich ošetření laserovou fotokoagulací. U pacientů s makulární dírou je operace zakončena kompletní výměnou tekutiny za vzduch a plynnou tamponádou 15% směsí perfluoropropanu (C3F8) se vzduchem. Na závěr operace byla měřena po uzavření sklerotomií hodnota nitrooční tenze pomocí Schiötzova impresního tonometru a tato byla upravena na normotonii (ekvivalent nitrooční tenze 15–20 mm Hg).
Nemocným po operaci makulární díry je doporučeno polohovat aspoň týden obličejem dolů (pronační postavení hlavy).
Pro zkoumané parametry (změna vizu, délka anamnézy) a skupiny pacientů (kategorizace dle stadia makulární díry, předoperačního vizu) bylo testováno, zda se skupiny pacientů mezi sebou statisticky významně liší (nulová hypotéza je, že rozdělení parametrů je ve všech skupinách stejné). Zvoleným testem byl neparametrický Kruskal-Wallisův test. Pro hodnocení vztahu dvou kategoriálních veličin (stadium makulární díry versus signifikantní zlepšení a stadium díry versus přítomnost anatomického uzávěru) byl použit Pearsonův χ2 test nezávislosti. Nulová hypotéza byla, že sledované veličiny jsou nezávislé. Data byla vizualizována pomocí box-plotů, kde byl zakreslen medián, 25% –75% kvantily a 5% – 95% kvantily.
Výsledky
Studovaný soubor pacientů s makulární dírou ve 2.–4. stadiu dle Gasse zahrnoval 91 pacientů, z toho 15 (16,5 %) mužů a 76 (83,5 %) žen. Průměrný věk činil 69,4 ± 7,1 let. Idiopatická makulární díra ve 2. stadiu byla v souboru operovaných očí diagnostikována v 15 (16,5 %) případech, ve 3. stadiu u 70 (76,9 %) nemocných a ve 4. stadiu u 6 (6,6 %) pacientů – viz tabulka 1. U 12 pacientů s makulární dírou bylo onemocnění oboustranné a do studovaného souboru bylo zařazeno vždy jen jedno oko. Anamnesticky zjištěná délka trvání příznaků makulární díry (metamorfopsie, pokles zrakové ostrosti, centrální skotom) byla u pacientů ve studovaném souboru v rozsahu 1–80 měsíců, průměrně 9,3 měsíce. Rozložení souboru z hlediska délky trvání příznaků do kategorií po půl roce udává tabulka 1. Medián předoperační zrakové ostrosti byl 0,11; medián pooperačního vizu pak činil 0,39. U 3 pacientů byla současně s makulární dírou předoperačně diagnostikována epiretinální membrána. Kombinovaný operační výkon - fakoemulzifikace katarakty s implantací umělé nitrooční čočky následovaný pars plana vitrektomií pro makulární díru - byl proveden v 10 případech, kdy byl již předoperačně diagnostikován signifikantní zákal čočky. Po operaci makulární díry došlo k signifikantnímu zlepšení zrakové ostrosti u 66 (72,5 %) nemocných, bez změny vizu bylo 20 (22 %) pacientů a ke zhoršení došlo u 5 (5,5 %) operovaných. Anatomického uzávěru makulární díry bylo dosaženo u 62 (68 %) pacientů, otevřených zůstalo pooperačně 29 (32 %) makulárních děr – viz tabulka 1.
Table 1. Zastoupení jednotlivých stadií makulární díry dle Gasse v souboru operovaných očí, počty pacientů s makulární dírou v jednotlivých kategoriích dle délky trvání příznaků, pooperační změny vizua anatomického uzávěru fenestry 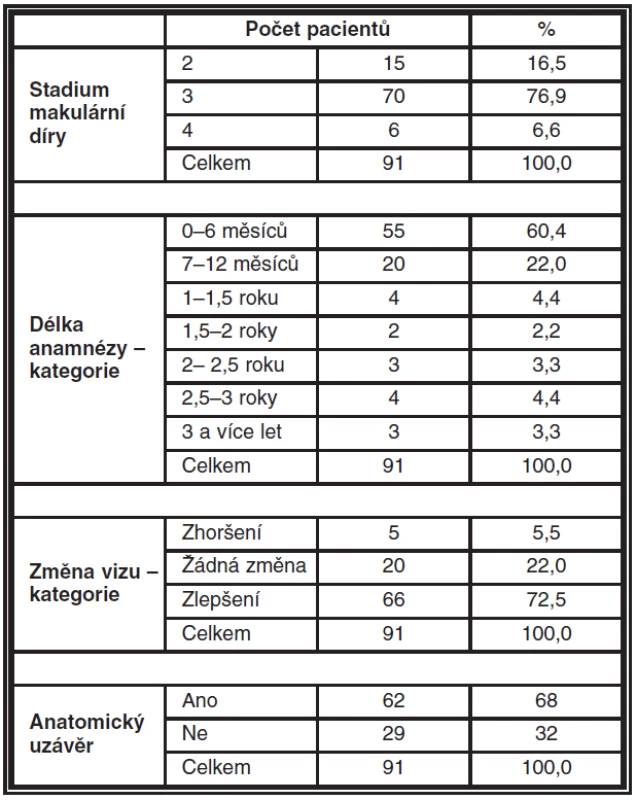
Vztah mezi úrovní předoperačního vizu a mírou pooperačního zlepšení zrakových funkcí
Pro zjištění, zda existuje vztah mezi předoperační zrakovou ostrostí a mírou pooperačního zlepšení vizu, byli pacienti rozděleni do tří skupin dle předoperační zrakové ostrosti: A) vizus horší než 0,1 B) vizus lepší než 0,1, ale horší než 0,3 C) vizus lepší než 0,3 – viz tabulka 2. Bylo testováno, zda pooperační změna vizu je různá pro tyto tři skupiny pacientů.
Table 2. Počty pacientů v jednotlivých kategoriích dle předoperačního vizu 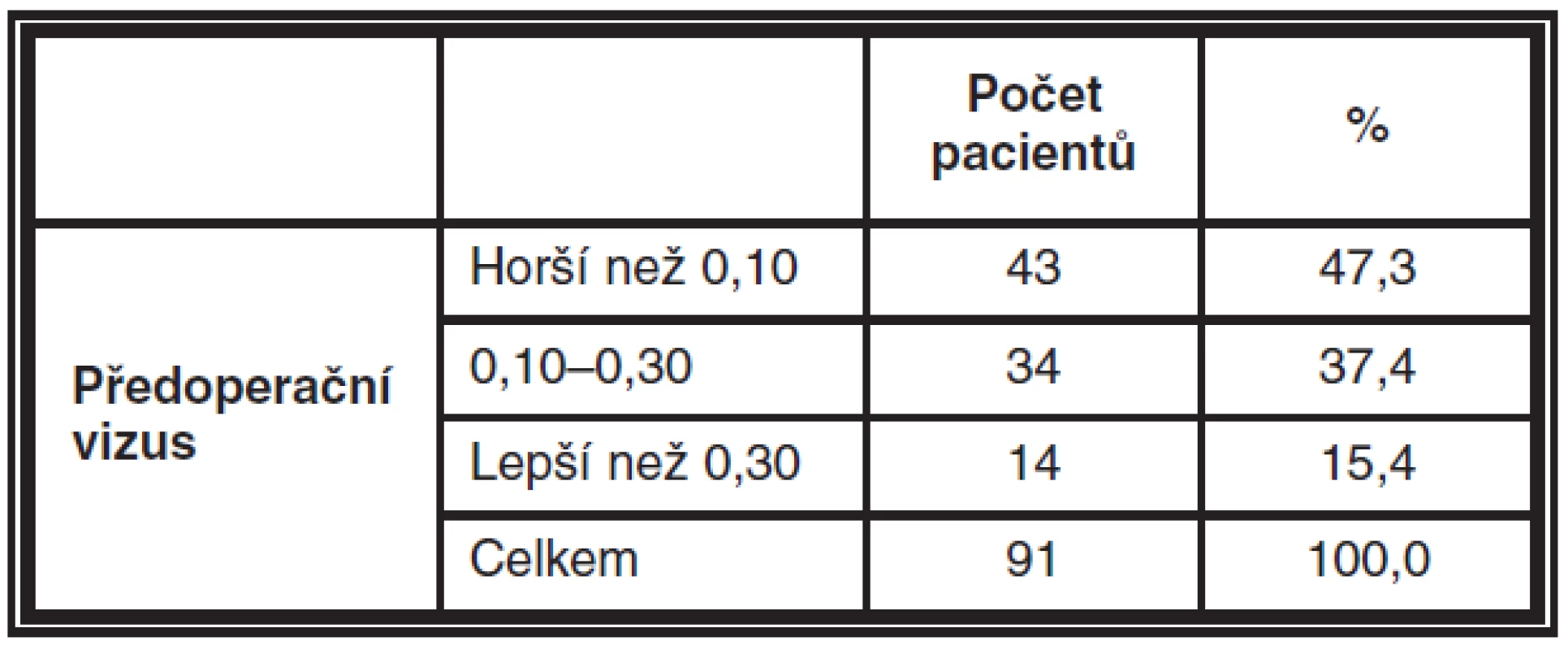
P-hodnota Kruskal-Wallisova testu byla 0.982, tedy pooperační změna vizu nezáleží na předoperačním vizu.
Medián změny vizu pro skupinu s hodnotami předoperačního vizu < 0,1 byl 0,15
Medián změny vizu pro skupinu s hodnotami předoperačního vizu 0,10–0,30 byl 0,21
Medián změny vizu pro skupinu s hodnotami předoperačního vizu > 0,30 byl 0,21
Vztah mezi předoperačním stadiem makulární díry dle Gasse a mírou pooperační změny zrakových funkcí.
Tabulka 1 udává předoperační zastoupení jednotlivých stadií makulární díry dle Gasse ve studovaném souboru. Bylo testováno, zda medián pooperační změny vizu je pro všechna stadia makulární díry stejný. P-hodnota Kruskal-Wallisova testu byla 0.303, tedy pooperační změna vizu nezáleží na stadiu onemocnění. Nejlepšího pooperačního zlepšení vizu bylo dosaženo ve skupině děr ve 2. stadiu dle Gasse. Toto zlepšení však nebylo proti ostatním stadiím makulární díry statisticky významné.
Medián pooperační změny vizu u makulární díry ve 2. stadiu byl 0,22
Medián pooperační změny vizu u makulární díry ve 3. stadiu byl 0,15
Medián pooperační změny vizu u makulární díry ve 4. stadiu byl 0,19
Vztah mezi anamnesticky určenou délkou trvání příznaků makulární díry a pooperační změnou vizu
Pacienti byli rozděleni do čtyř skupin podle délky trvání příznaků makulární díry (délky anamnézy) – viz tabulka 3.
Table 3. Počty pacientů v jednotlivých kategoriích dle délky anamnézy 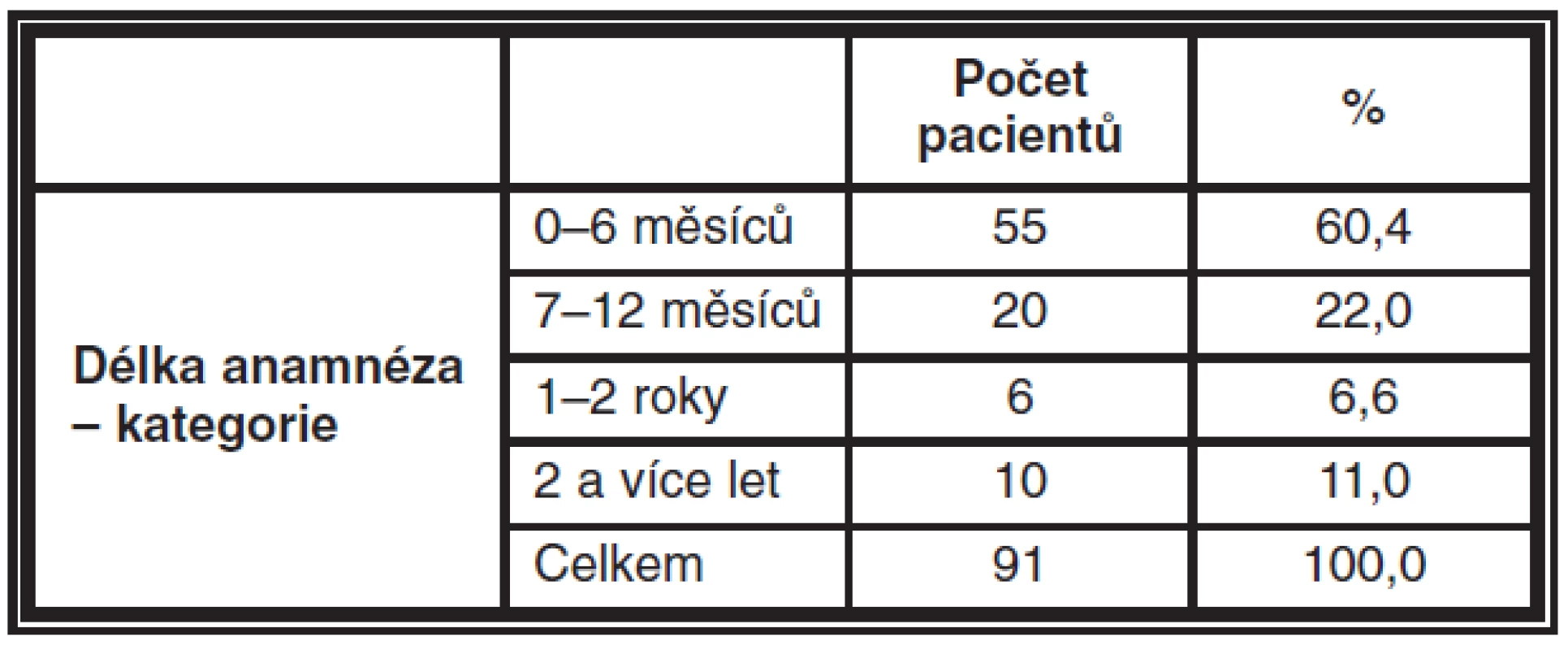
Bylo testováno, zda medián pooperační změny vizu je stejný ve všech skupinách pacientů s různou délkou anamnézy. P-hodnota Kruskal-Wallisova testu byla 0.003, tedy existuje statisticky významný rozdíl ve změně vizu mezi skupinami pacientů, kteří měli různou délku anamnézy.
Mediány změny vizu byly 0,27 (skupina s anamnézou 0–6 měsíců), 0,15 (skupina s anamnézou 7–12 měsíců), 0,025 (skupina s anamnézou 1–2 roky) a 0,065 (skupina s anamnézou 2 a více let) – viz graf 1.
Graph 1. Box-plot – změna vizu ve skupinách dle anamnézy 
Dále byla testována souvislost mezi signifikantním zlepšením zrakových funkcí (o dva a více řádků optotypů) a délkou trvání příznaků makulární díry. Tabulka 1 udává počty pacientů v kategoriích dle toho, zda u nich nastalo/nenastalo signifikantní zlepšení vizu nebo došlo ke zhoršení zrakové ostrosti. Bylo testováno, zda se délka anamnézy pacientů liší podle toho, zda u nich nastalo signifikantní zlepšení vizu nebo ne. P-hodnota Kruskal-Wallisova testu byla 0,006, tedy existuje statisticky významný rozdíl v délce anamnézy mezi skupinami pacientů, u nichž došlo nebo nedošlo k signifikantnímu zlepšení zrakových funkcí. Úspěch léčby závisí na délce anamnézy.
U pacientů, kde došlo k pooperačnímu zhoršení vizu byl medián anamnézy 9,5 měsíců, u pacientů, kde nedošlo k signifikantnímu zlepšení byl medián anamnézy 7 měsíců. U pacientů, kde pooperačně došlo k signifikantnímu zlepšení zrakové ostrosti byl medián anamnézy 4 měsíce – viz graf 2.
Graph 2. Box-plot – vztah délky anamnézy a ukazatele zda nastalo signifikantní zlepšení 
Vztah mezi anamnesticky určenou délkou trvání příznaků makulární díry a četností anatomického uzávěru makulární díry
Tabulka 1 udává počty pacientů, u kterých došlo pooperačně k anatomickému uzávěru makulární díry. Bylo testováno, zda anamnéza byla stejná pro obě skupiny pacientů. P-hodnota Man-Whitneyova testu byla 0,001, tedy existuje statisticky významný rozdíl v délce anamnézy mezi oběma skupinami pacientů. Lze tedy konstatovat, že rovněž anatomický úspěch operace statisticky významně závisí na předoperační délce trvání onemocnění.
Medián délky trvání příznaků makulární díry pro pacienty s anatomickým uzávěrem byl 4 měsíce, medián pro pacienty bez anatomického uzávěru byl 9,5 měsíce.
Vztah mezi pooperačním signifikantním zlepšením zrakových funkcí a předoperačním stadiem makulární díry dle Gasse
K signifikantnímu pooperačnímu zlepšení vizu došlo u makulární díry 2. stadia v 93,3 %, u díry 3. stadia v 68,6 % a u díry ve 4. stadiu v 66,6 %. K signifikantnímu zhoršení vizu nedošlo pooperačně u žádného pacienta s onemocněním ve 2. stadiu, u 5,7 % pacientů s makulární dírou ve 3. stadiu a u 16,7 % pacientů s dírou ve 4. stadiu dle Gasse. Zraková ostrost se pooperačně signifikantně nezměnila u 6,7 % pacientů s 2. stadiem makulární díry, u 25,7 % pacientů s 3. stadiem a u 16,7 % nemocných se 4. stadiem makulární díry – viz tabulka 4.
Table 4. Počty pacientů v jednotlivých stadiích, u kterých došlo/nedošlo k signifikantnímu pooperačnímu zlepšení vizu 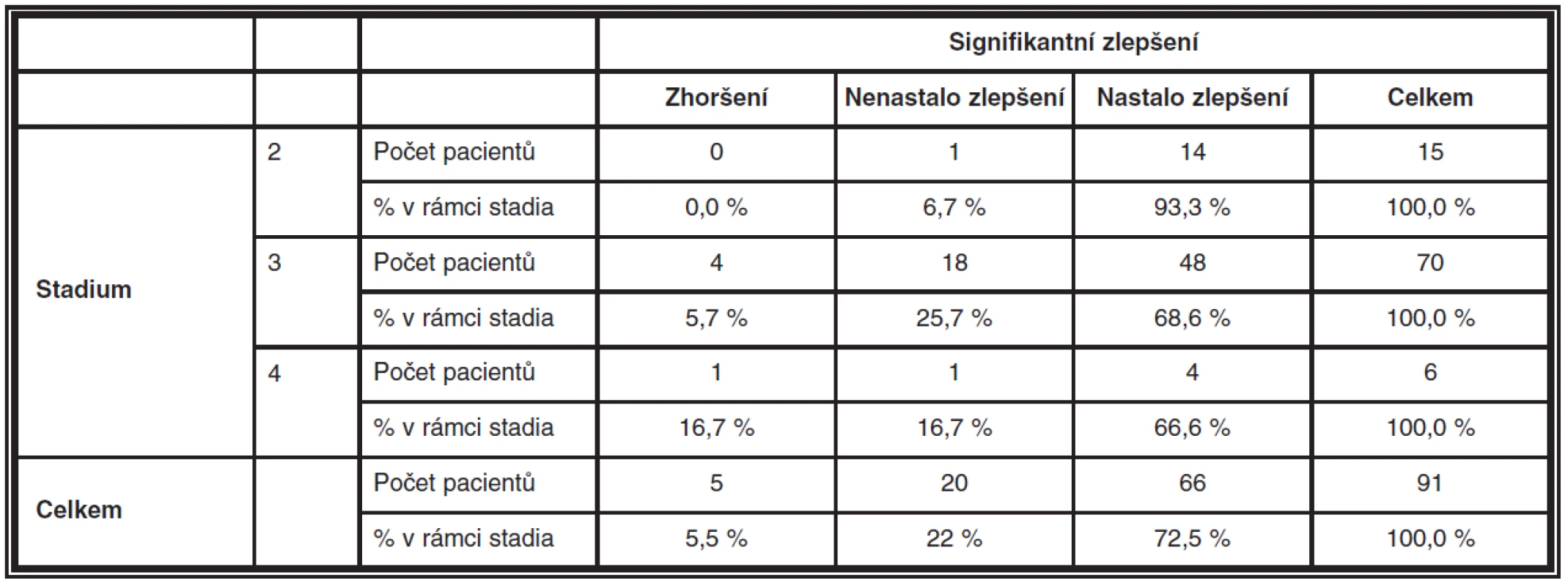
Aby se dosáhlo dostatečných teoretických četností v jednotlivých buňkách pro použití Pearsovova χ2 testu nezávislosti, bylo nutné sloučit skupiny pacientů, u kterých pooperačně nenastalo signifikantní zlepšení s pacienty, u kterých došlo k signifikantnímu zhoršení vizu. Obdobně byla sloučena stadia makulární díry 3 a 4 a bylo tedy testováno stadium 2 („časné“ stadium makulární díry) proti stadiu 3 a 4 („pokročilé“ stadium makulární díry).
P-hodnota Pearsovova χ2 testu nezávislosti je 0,05. Zamítáme hypotézu nezávislosti mezi stadiem makulární díry (ranné/pokročilé) a signifikantním pooperačním zlepšením vizu. U pacientů s časnějším stadiem onemocnění (makulární díra stadia 2) dosáhne statisticky významně větší počet pacientů signifikantního zlepšení vizu než u pokročilejších stadií (makulární díra stadia 3 + 4).
Vztah mezi pooperačním anatomickým uzávěrem makulární díry a předoperačním stadiem makulární díry dle Gasse
K anatomickému uzávěru došlo pooperačně u makulární díry 2. stadia v 93,3 %, u díry 3. stadia v 64,3 % a u díry ve 4. stadiu v 50 % případů. Neuzavřeno zůstalo pooperačně 6,7 % děr ve 2. stadiu, 35,7 % děr ve 3. stadiu a 50 % děr ve 4. stadiu – viz tabulka 5.
Table 5. Počty pacientů v jednotlivých stadiích, u kterých pooperačně došlo/nedošlo k anatomickému uzávěru makulární díry 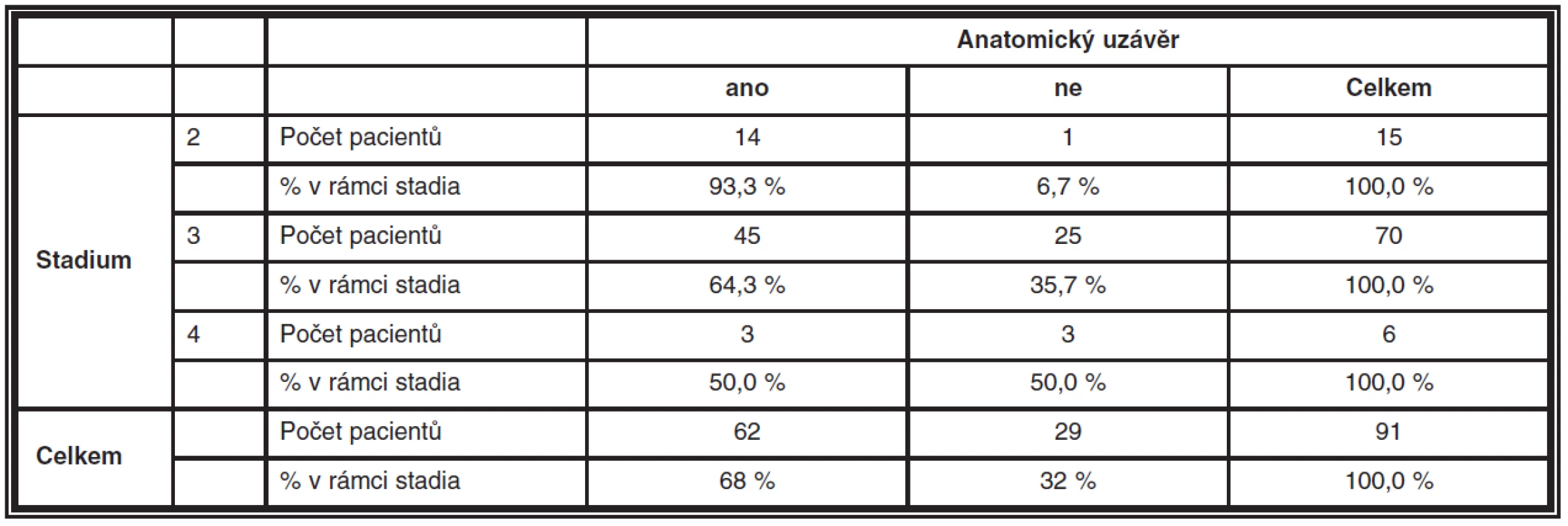
Aby se dosáhlo dostatečných teoretických četností v jednotlivých buňkách pro použití Pearsovova χ2 testu nezávislosti, bylo nutné sloučit stadia makulární díry 3 a 4 a bylo tedy testováno stadium 2 („časné“ stadium makulární díry) proti stadiu 3 a 4 („pokročilé“ stadium makulární díry).
P-hodnota Pearsovova χ2 testu nezávislosti je 0,022. Zamítáme hypotézu nezávislosti mezi stadiem (ranné/pokročilé) a anatomickým uzávěrem. U pacientů s časnějším stadiem onemocnění (makulární díra stadia 2) dojde pooperačně statisticky signifikantně častěji k anatomickému uzávěru díry než u pokročilejších stadií (makulární díra stadia 3+4).
Komplikace terapie makulárních děr
Operační komplikace
Operace makulární díry byla komplikována ve dvou případech periferní trhlinou sítnice. Jedenkrát byla trhlina ošetřena laserovou baráží, jedenkrát kryopexí a našitím episklerální plomby.
Pooperační komplikace
Po operaci makulární díry došlo k progresi katarakty u 23 pacientů. Operace katarakty u nich byla provedena průměrně za 19,4 měsíců od primární vitrektomie. K rozvoji atrofické léze fovey došlo u 3 pacientů. U jednoho pacienta byly zaznamenány dystrofické změny pigmentového epitelu sítnice (ložiska hyperpigmentace a depigmentace). Výsledné zrakové funkce čtyř pacientů byly dále limitovány současným rozvojem suché formy věkem podmíněné makulární degenerace. U dvou nemocných byla v minulosti provedena laserová baráž makulární díry.
Diskuse
Pars plana vitrektomie s plynnou tamponádou je v současnosti považována za standardní metodu léčby makulární díry ve druhém až čtvrtém stadiu onemocnění. Anamnesticky stanovená délka trvání makulární díry koreluje v souboru operovaných očí s pooperační restitucí zrakových funkcí, a proto lze u pacientů s kratší anamnézou trvání příznaků očekávat výraznější pooperační zlepšení vizu než u pacientů s delší anamnézou. Obdobně byla potvrzena závislost pooperačního signifikantního zlepšení vizu na stadiu onemocnění. Délka trvání makulární díry i její předoperační stadium můžeme chápat jako prognostické faktory funkčního i anatomického úspěchu operace.
Srovnatelných funkčních i anatomických výsledků dosáhl ve své studii Karel a kol., který uvádí zlepšení zrakové ostrosti v souboru 50 očí s IMD u 70 % pacientů při délce trvání obtíží do 12 měsíců a pouze u 47 % při delším trvání příznaků makulární díry. Tento rozdíl však nebyl statisticky významný. U úspěšně operovaných očí do 12 měsíců od začátku obtíží byla průměrná zraková ostrost do dálky 0,24, u očí s delší anamnézou 0,14 [9].
Krásnik a kol. hodnotil zrakové funkce po operaci IMD s úspěšným uzávěrem díry v souboru 20 očí. Ve 12. měsíci po operaci dosáhlo zlepšení zrakové ostrosti o 2 a více řádků 55% pacientů, v 15. a 18. měsíci pooperačního sledování docházelo k poklesu zrakové ostrosti pro rozvoj sklerózy jádra čočky. Po operaci katarakty došlo k dalšímu zlepšení zrakové ostrosti [11]. Operací katarakty u vitrektomovaných očí pro makulární díru se zabývala rovněž Kalvodová, která vyhodnotila konečné funkční výsledky u 30 očí, u nichž byla implantována nitrooční čočka pro nukleární a kortikální kataraktu. Operaci předcházela PPV s plynnou tamponádou pro IMD. Kataraktu jako projev pozdní pooperační komplikace operace IMD zaznamenala u 67,9 % fakických očí. Po operaci katarakty se korigovaná zraková ostrost zlepšila o 2 a více řádků u 10 očí, stejná NKZO byla zaznamenána u 14 očí a zhoršení NKZO u 6 očí. Zlepšení a stabilizace konečné korigované zrakové ostrosti bylo dosaženo u 24 (80 %) z 30 očí zařazených do studie [8].
Ip a kol. hodnotil v retrospektivní studii anatomické a funkční výsledky operace makulární díry bez peelingu MLI za pomocí optické koherentní tomografie v souboru 40 očí. U 22 (92 %) z 24 očí s dírou o průměru < 400 μm došlo k anatomickému uzávěru po 1 operačním výkonu. V podskupině pacientů s dírou o průměru ≥ 400 μm došlo k anatomickému uzávěru u 9 (56 %) z 16 očí. V univariační logistické analýze byla nalezena asociace mezi anatomickým uzávěrem díry a jejím předoperačním průměrem < 400 μm (P = .02) a mezi uzávěrem díry a délkou trvání symptomů méně než 6 měsíců (P = .02). Při multivariační logistické regresní analýze zůstaly oba zmíněné faktory asociované s uzávěrem díry statisticky významné (P = .043 a P = .043). U očí s délkou trvání symptomů < 6 měsíců činil medián zlepšení zrakové ostrosti 3.8 řádků Snellenových optotypů; u očí s anamnézou symptomů delší než 6 měsíců byl medián zlepšení vizu 0.8 řádků Snellenových optotypů (P= .003 Wilcoxon rank sum test). Zlepšení vizu o 2 a více řádků Snellenových optotypů bylo zaznamenáno u 26 (84 %) z 31 očí u kterých bylo dosaženo anatomického uzávěru díry. U 3 z 31 očí, u kterých byl po 6 měsících původně diagnostikován uzávěr makulární díry, došlo k pozdní recidivě – otevření makulární díry mezi 8 až 18 pooperačním měsícem (medián 14 měsíců). V závěru své práce autor ve shodě s našimi nálezy uvádí, že stadium 2 makulární díry o průměru < 400 μm má lepší prognózu úspěšného pooperačního uzávěru než stadia 3 nebo 4 o průměru ≥ 400 μm. K pozdní recidivě (opětovnému otevření makulární díry) došlo pouze v podskupině očí s předoperačním průměrem díry > 400 μm. Předoperační průměr makulární díry (P =.02) a délka trvání příznaků (P = .02) jsou faktory, které předurčují úspěšnost pooperačního uzávěru makulární díry [7].
Optickou koherentní tomografii využil k hodnocení anatomického výsledku operace makulární díry rovněž Kolář s Vlkovou. V průběhu PPV prováděli ve shodě s metodikou použitou u našich pacientů peeling MLI po jejím obarvení trypanovou modří. Zlepšení vizu bylo dosaženo v souboru 28 pacientů v 77 %, stabilizace ve 20 % a zhoršení ve 3 %, což velmi dobře koreluje s výsledky v našem souboru makulárních děr. Úspěšného uzavření makulární díry dosáhli v 87 % případů, oploštění okrajů u 13 % nemocných [10].
Ezra s Gregorem publikovali výsledky randomizované klinická studie hodnotící anatomickou úspěšnost a zrakové funkce po operaci makulární díry v plné tloušťce s délkou trvání symptomů méně než 9 měsíců a zrakovou ostrostí 20/60 nebo horší. Studie srovnává operační výsledky s přirozeným průběhem onemocnění a hodnotí, zda peroperační aplikace autologního séra zlepšuje výsledky zákroku - podskupiny 1. observace 2. vitrektomie 3. vitrektomie spolu s aplikací séra. V průběhu vitrektomie nebyla u operovaných očí odstraňována MLI. Ve skupině s pouhou observací došlo u 7 (11,5 %) pacientů z 61 ke spontánnímu uzávěru makulární díry. Ve skupině s vitrektomií došlo k uzávěru makulární díry v 78 % (46/59) a ve skupině vitrektomie s autologním sérem činilo procento uzávěru na konci sledovacího období 83,1 % (54/65). Celkově činilo procento uzávěru makulární díry v obou skupinách s vitrektomií 83,1 % (103/124) za 3 měsíce, 82,3 % (102/124) za 12 měsíců a 80,6 % (100/124) za 24 měsíců. Ve skupině observace došlo v průběhu sledovacího období k minimálním změnám zrakové ostrosti – průměrná LogMAR zůstala kolem 0,7 a medián zrakové ostrosti poklesl za 24 měsíců o 1 řádek Snellenových optotypů. U očí z obou chirurgických podskupin (vitrektomie a vitrektomie + sérum) došlo ke zlepšení průměrné LogMAR zrakové ostrosti o 0,26 (ekvivalent dvou řádků Snellenových optotypů). Mezi skupinami vitrektomie a vitrektomie se sérem nebyl žádný signifikantní rozdíl – jeho použití neovlivňovalo anatomické ani funkční výsledky operace. Stadium makulární díry a její průměr inverzně korelovaly s výsledky anatomického uzávěru a úrovní zrakových funkcí. Délka trvání symptomů neovlivnila ve studii žádný z výsledků. Stadium makulární díry stanovili autoři jako hlavní předoperační prognostický faktor pooperačních výsledků [2].
V retrospektivní studii hodnotil Cheung a kol. v souboru 56 pacientů anatomickou úspěšnost operace makulární díry s použitím autologních trombocytů bez peelingu vnitřní limitující membrány. Anatomického uzávěru díry dosáhl po jedné operaci u 55 očí z 56 (98,2 %). Funkční úspěch, definovaný jako zlepšení vizu o dva a více řádků Snellenových optotypů, byl zaznamenán u 37 z 56 nemocných (66,1 %). V závěru autoři konstatují, že vitrektomie s autologními destičkami bez peelingu vnitřní limitující membrány představuje bezpečný zákrok a poskytuje srovnatelné procento úspěšných operací jako zákrok s peelingem MLI [6].
Závěr
Ve studii byl prokázán statisticky významný vztah mezi pooperační změnou vizu a délkou trvání příznaků makulární díry (délkou anamnézy). Byl rovněž prokázán statisticky významný rozdíl v délce anamnézy mezi pacienty, u nichž pooperačně došlo k signifikantnímu zlepšení, nedošlo ke zlepšení nebo došlo ke zhoršení zrakových funkcí. U pacientů s kratší anamnézou trvání příznaků makulární díry lze očekávat výraznější pooperační zlepšení vizu než u pacientů s delší anamnézou.
Byl prokázán statisticky významný rozdíl v délce anamnézy mezi skupinami pacientů s pooperačně uzavřenou/neuzavřenou makulární dírou. Lze tedy konstatovat, že také anatomický úspěch operace makulární díry statisticky významně závisí na předoperační délce trvání onemocnění.
U pacientů s časnějším stadiem onemocnění (makulární díra 2. stadia dle Gasse) dosáhne pooperačně statisticky významně větší počet pacientů signifikantního zlepšení vizu i anatomického uzávěru díry, než u pokročilejších stadií (makulární díra stadia 3a 4). Předoperační klinické stadium makulární díry dle Gasse můžeme z tohoto pohledu chápat jako prognostický faktor funkčního i anatomického úspěchu operace (pooperačního zlepšení zrakové ostrosti i uzávěr díry).
MUDr. Robert Kaňovský
Klinika nemocí očních a optometrie
FN u sv. Anny
Pekařská 53
565 91 Brno
tel.: 54312862
mobil:604 820 385
e-mail: Kanovsky@seznam.cz
Sources
1. Duker, JS.: Macular Hole. In Yanoff, M., Duker ,JS (Eds): Ophthalmology, second edition, St.Louis, Mosby 2004 s. 942–946
2. Ezra, E., Gregor, ZJ.: Surgery for idiopatic full-thickness macular hole. Two-year results of a randomized trial comparing natural history, vitrectomy, a vitrectomy plus autologous serum: Moorfields macular hole study group report No.1. Arch Ophthalmol, 122, 2004 : 224–236
3. Fišer, I.: Choroby vitreoretinálního rozhraní. In Kuchynka, P. (Ed): Oční lékařství, Praha, Grada 2007, s. 337–345
4. Gass, JD: Reappraisal of biomicroscopic classification of stages of development of a macular hole. Am J Ophthalmol, 119, 1995 : 752–759
5. Ho, AC, Futer, DR, Fine, SL.: Macular hole. Surv Ophthalmol, 42, 1998;5 : 393–416
6. Cheung, CMG, Munshi, V, Mughal, S et al.: Anatomical success rate of macular hole surgery with autologous platelet without internal limiting membrane peeling. Eye, 19, 2005 : 1191–1193
7. Ip, MS., Baker, BJ., Duker, JS. et al.: Anatomical outcomes of surgery for idiopathic macular hole as determined by optical coherence tomography. Arch Ophthalmol, 120, 2002, 1 : 29-35
8. Kalvodová, B., Karel, I., Dotřelová, D. et al.: Operace katarakty u vitrektomovaných očí pro idiopatickou makulární díru. Čes a slov. Oftal., 57, 2001, No.2 : 75–79
9. Karel, I., Kalvodová, B., Dotřelová, D. et al.: Vitrektomie a koncentrát autologních trombocytů v léčbě idiopatických makulárních děr. Čes a slov. Oftal., 55, 1999, No.4 : 191–202
10. Kolář, P., Vlková, E.: Dlouhodobé výsledky chirurgického řešení idiopatické makulární díry s peelingem vnitřní limitující membrány. Čes a slov. Oftal., 62, 2006, No.1 : 34–41
11. Krásnik, V, Strmeň, P., Javorská, L.: Dlhodobé sledovanie zrakových funkcií po anatomicky úspešnej chirurgickej liečbe idiopatickej diery makuly. Čes a slov. Oftal., 57, 2001, No.2 : 80–87
12. La Cour, M., Trios, J.: Macular holes: classification, epidemiology, natural history and treatment. Acta Ophthalmol. Scand 80, 2002 : 579–587
13. Landolfi, M., Zarván, MA, Bhagat, N.: Macular holes. Ophthalmol Clin N Am 15, 2002 : 565–572
14. Tasman, W., Jaeger, EA.: Duane‘s Clinical Ophthalmology on CD-ROM. Philadelphia: Lippincott Williams & Wilkins, 2005
Labels
Ophthalmology
Article was published inCzech and Slovak Ophthalmology

2009 Issue 3-
All articles in this issue
- Akutní uzávěr centrální sítnicové arterie (CRAO) v obraze optické koherentní tomografie (OCT3)
- Drenážní implantáty v chirurgii dětského glaukomu
- Změny v tloušťce nervových vláken u non-arteritické formy AION na OCT
- Analýza prognostických faktorů anatomického a funkčního výsledku operace idiopatické makulární díry
- Informovanost a kvalita života pacientů s glaukomem
- Chlamydia pneumoniae v etiologii keratoconjunctivitis sicca u dospělých pacientů (pilotní studie)
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Akutní uzávěr centrální sítnicové arterie (CRAO) v obraze optické koherentní tomografie (OCT3)
- Změny v tloušťce nervových vláken u non-arteritické formy AION na OCT
- Informovanost a kvalita života pacientů s glaukomem
- Analýza prognostických faktorů anatomického a funkčního výsledku operace idiopatické makulární díry
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

