-
Medical journals
- Career
Využití lalokových plastik v operační léčbě dekubitů
Authors: A. Hokynková 1; P. Šín 1; F. Černoch 1; M. Nováková 2; P. Babula 2
Authors‘ workplace: Klinika popálenin a rekonstrukční chirurgie LF MU a FN Brno 1; Fyziologický ústav, LF MU, Brno 2
Published in: Cesk Slov Neurol N 2017; 80(Supplementum 1): 41-44
Category: Original Paper
doi: https://doi.org/10.14735/amcsnn2017S41Overview
Cíl:
Cílem příspěvku je popsat operační léčbu dekubitů, která zahrnuje především pečlivou nekrektomii s kompletní exstirpací pseudocysty dekubitu, odstraněním píštělí a event. resekcí osteolytického nebo osteomyelitického ložiska.Soubor a metodika:
Prezentován bude přístup k operační léčbě dekubitů vč. obrazové dokumentace, a to na konkrétním případu pacienta (nar. 1974, paraplegik) s dekubitem, který byl ošetřen lalokovou plastikou.Závěr:
Chirurgická léčba dekubitů zejména v první fázi vyžaduje multidisciplinární přístup. Poté je individuálně načasován a naplánován typ lalokové plastiky s ohledem na komorbidity pacienta v závislosti na velikosti, hloubce a lokalizaci defektu. Antidekubitní prevence ve všech fázích léčby – předoperačně, perioperačně i pooperačně – významně snižuje riziko akutních i pozdních komplikací a recidivy dekubitů.Klíčová slova:
nekrektomie – dekubitus – lalokové plastiky – léčbaÚvod
Dekubitus je lokalizované poškození kůže a/ nebo podkožní tkáně, obvykle nad kostním výčnělkem, které vzniká v důsledku tlaku nebo tlaku v kombinaci se střižným efektem [1]. Vytvoření dekubitálního vředu, stejně tak jako jeho velikost, hloubka a délka hojení je podmíněno mnoha faktory (sepse, deplece bílkovin, věk, přidružené nemoci, stav imunitního systému, poškození CNS – kóma, míšní léze – spastické plegie atd.). Lokalizace dekubitů je určena místem, kde dochází k vytvoření tlaku mezi kostí a podložkou. Na naší klinice se setkáváme nejčastěji s dekubity ischiadickými, sakrálními a trochanterickými.
Dekubity se velmi často, jak vyplývá z analýzy Národního registru hospitalizací (NRHOSP), vyskytují zejména u pacientů s poškozením míchy různého původu (traumatického, nádorového, zánětlivého), u pacientů se sklerózou multiplex, po cévních mozkových příhodách se vzniklou poruchou hybnosti, u různých psychiatrických onemocnění a dále u pacientů s některými metabolickými poruchami [2].
Klinický obraz dekubitů může mít různou podobu: od zarudnutí, drobných exkoriací, puchýřů, píštělí, suchých nebo vlhkých nekróz kůže, až po postižení podkožní tkáně, svalů nebo i kostí ve formě lýzy nebo osteomyelitidy (mezinárodní EPUAP/ NPUAP klasifikační systém dekubitů) [3]. Konzervativní terapie se využívá zejména u dekubitů I. a II. kategorie. Dle klasifikace EPUAP/ NPUAP je přítomnost nekrózy diagnostickým kritériem pro III. a IV. stadium dekubitů. Nekrotická tkáň v ráně blokuje hojení a tvorbu granulační tkáně, je zdrojem infekce, zápachu, představuje pro ránu závažnou biozátěž [4]. Pečlivá nekrektomie je tedy základ operační léčby.
Metodika
Na našem pracovišti Kliniky popálenin a rekonstrukční chirurgie LF MU a FN Brně (dále jen KPRCH FN Brno) je operační léčba dekubitů poměrně častou intervencí (cca 100 operačních výkonů ročně) [5]. Následně bude popsán proces léčby u jednoho zajímavého případu (muž, narozen 1974, paraplegik (po motonehodě) se dvěma ischiadickými a sakrálním dekubitem). Obecně je před plánovaným operačním řešením dekubitů nutné provést interní předoperační vyšetření. Zahrnuje laboratorní odběry (krevní obraz, krevní skupinu, základní koagulační parametry, biochemický panel vč. CRP, celkové bílkoviny a albuminu), RTG oblasti s dekubitem (nejčastěji RTG pánve k vyloučení osteomyelitických procesů přilehlé kosti), případně fistulografii a stěr z rány a nosu k posouzení mikrobiálního osídlení, event. zavedení bariérového režimu při MRSA pozitivitě [6].
Operační léčba dekubitů probíhá zpravidla dvouetapově. V první fází provádíme ostrou nekrektomii s kompletní exstirpací pseudocysty dekubitu (jedná se o případ jiného pacienta – ilustrativní účel) vč. všech píštělí, chobotů a lytického povrchu kosti (obr. 1 – 3) [7]. V některých případech může dojít až k vytvoření osteomyelitického ložiska v kosti, které je nutné – ve spolupráci s ortopedem – resekovat (nejčastěji se jedná o hlavici femuru). Po nekrektomii dekubitu aplikujeme několik dnů konzervativní nebo podtlakovou terapii ran (Negative Pressure Wound Therapy; NPWT) ke snížení bakteriálního osídlení rány a k podpoře granulací.
Image 1. Trochanterický dekubitus s pseudocystou. Fig. 1. Trochanteric decubitus (pressure ulcer) with pseudocyst. 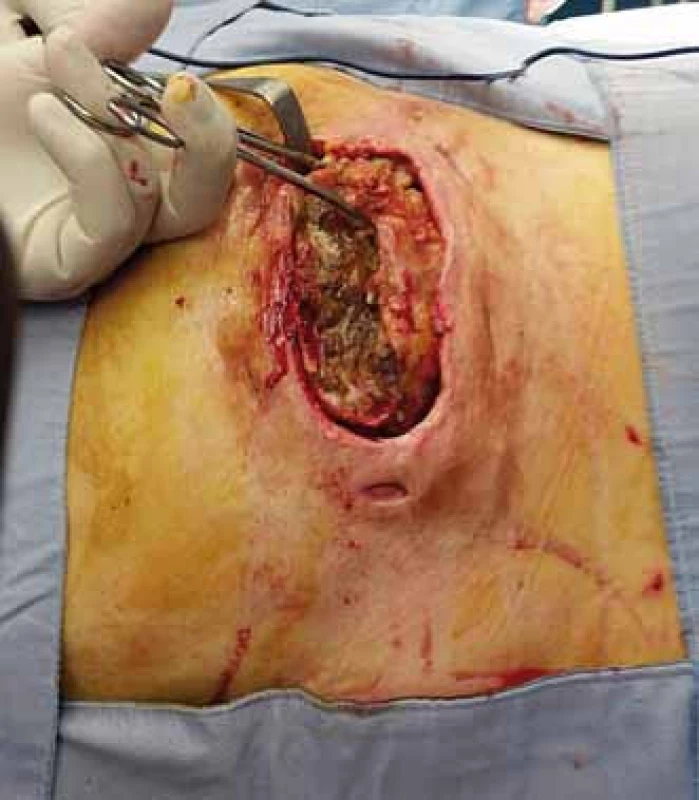
Image 2. Exstirpace pseudocysty dekubitu. Fig. 2. Extirpation of pseudocyst of decubitus (pressure ulcer). 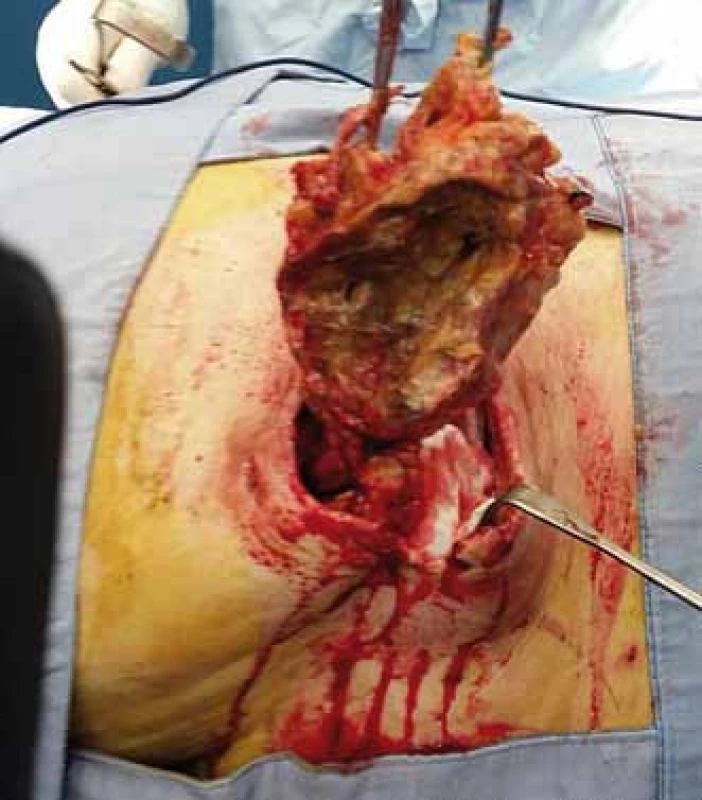
Image 3. Obraz dekubitu po nekrektomii. Fig. 3. Image of decubitus (pressure ulcer) after necrectomy. 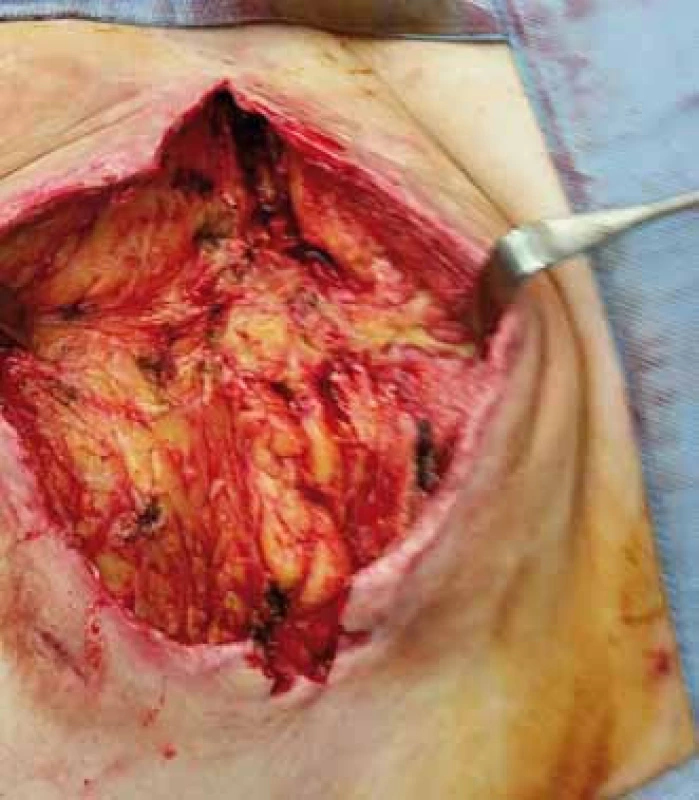
Ve druhé etapě přistupujeme k uzávěru dekubitů. Typ plánované lalokové plastiky se odvíjí nejen od lokalizace a hloubky dekubitu, ale také od základní diagnózy, kterou pacient trpí. Musíme rozlišit, zda se jedná o chodícího pacienta, u kterého je předpoklad, že tlak způsobující tlakovou lézi byl přechodný a daná oblast již nebude do budoucna tomuto tlaku vystavena – v takových případech dáváme přednost krytí defektů fasciokutánními laloky. Pokud se jedná o pacienta paraplegického (jakým je námi prezentovaný případ), u kterého je oblast s dekubitem pravidelně vystavována tlaku (např. oblast sedacích hrbolů při sezení na invalidní prominenci), volíme k vyplnění tzv. mrtvého prostoru dutiny dobře prokrvenou svalovou tkáň muskulokutánních laloků [8]. Například u ischiadických dekubitů se můžeme někdy setkat s relativním dostatkem měkkých tkání po nekrektomii. V těchto případech je vhodnější dekortikovat část přilehlé kůže a vyhnout se vytvoření sutury přímo nad defektem z důvodu horšího prokrvení vaziva v místě jizvy, což zvyšuje riziko případné recidivy léze. Podobně dochází k vytvoření nestabilní jizvy při konzervativním hojení hlubokých dekubitů per secundam intentionem [9]. Výjimečně využívanými laloky jsou tzv. fillet flap (z amputované končetiny) nebo mikrochirurgický přenos volného tkáňového celku (nejčastěji m. latissimus dorsi). Zde je na místě zdůraznit nutnost antidekubitních opatření v průběhu jakéhokoli operačního výkonu s použitím antidekubitních pomůcek jako prevence prohloubení stávajících či vytvoření nových dekubitů [10].
Typy uzávěrů u jednotlivých dekubitů
Sakrální dekubity se nejčastěji vyskytují u pacientů ležících na zádech a mají různou podobu a velikost. V případech sakrálních dekubitů můžeme použít fasciokutánní lalok rotační nebo VY posun jednostranný či oboustranný, muskulokutánní lalok m. gluteus maximus s cévní stopkou na a. glutea superior [11]. Přehled lalokových plastik k rekonstrukci sakrálního dekubitu uvádí tab. 1.
Table 1. Přehled lalokových plastik (sakrální dekubitus). 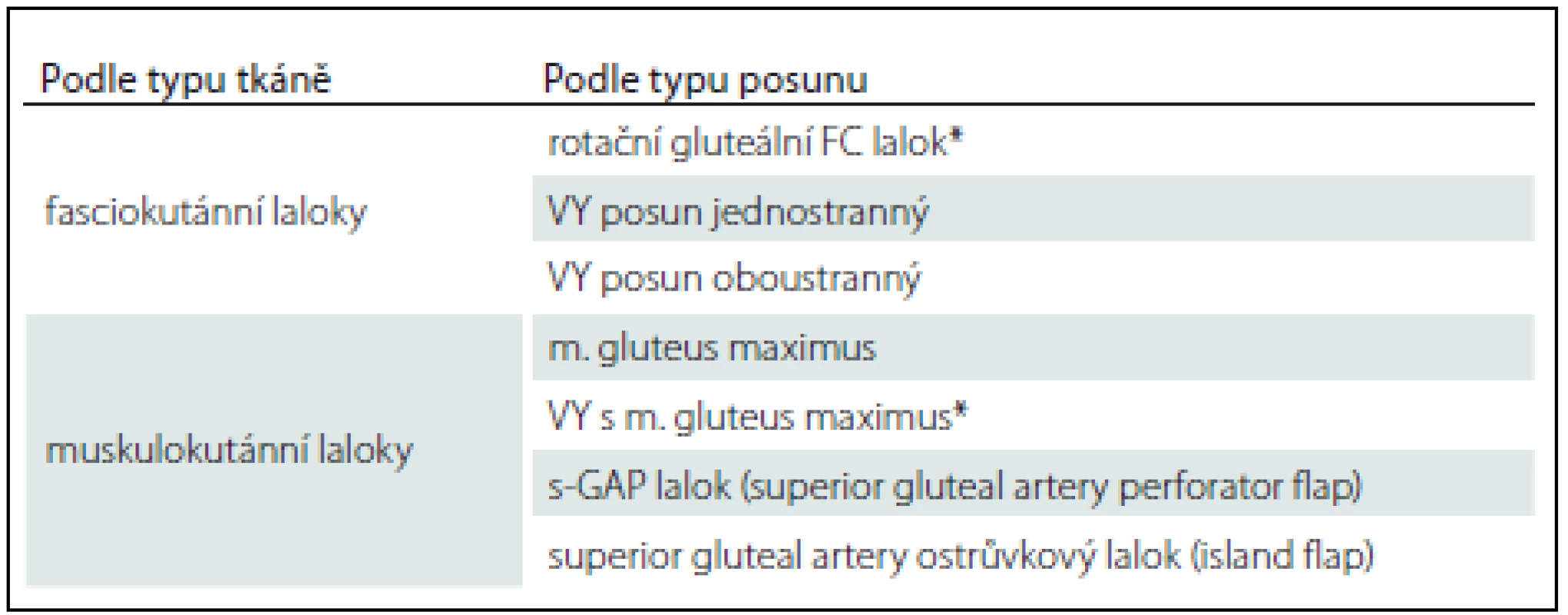
*Nejčastěji prováděn na pracovišti autorů. Ischiadické dekubity jsou nejčastější u pacientů připoutaných na invalidní vozík a velmi hojně se vyskytují ve formě píštělí. V takovém případě může být na kůži patrný defekt jen několik mm, jako je tomu u našeho pacienta (obr. 4, 5), ale v podkoží se zpravidla nachází několikacentimetrová kapsa (přičemž píštěle mohou komunikovat s jinými orgány). Z toho důvodu je nezbytné důsledné dovyšetření terénu defektu i okolní tkáně. Pokud je lytický tuber ischiadicum, pak se v rámci nekrektomie provádí i ischiektomie. Uzávěr tohoto typu dekubitu provádíme často fasciokutáním lalokem z dorzální strany stehna stopkovaným mediálně nebo laterálně [12] anebo muskulokutánním lalokem, kdy transponujeme do dutiny sval – dolní porce m. gluteus maximus (obr. 6) či dlouhá hlava m. biceps femoris [13] nebo m. semitendinosus anebo m. semimembranosus, tzv. hamstring flap. Sekundární defekty řešíme místním posunem, Z-plastikou, přímou suturou nebo kožním transplantátem. Přehled lalokových plastik k rekonstrukci ischiadického dekubitu prezentuje tab. 2.
Image 4. Píštěl ischiadického dekubitu vlevo, sakrální dekubitus. Fig. 4. Fistula of the left ischidaic (sciatic) pressure ulcer, sacral decubitus (pressure ulcer). 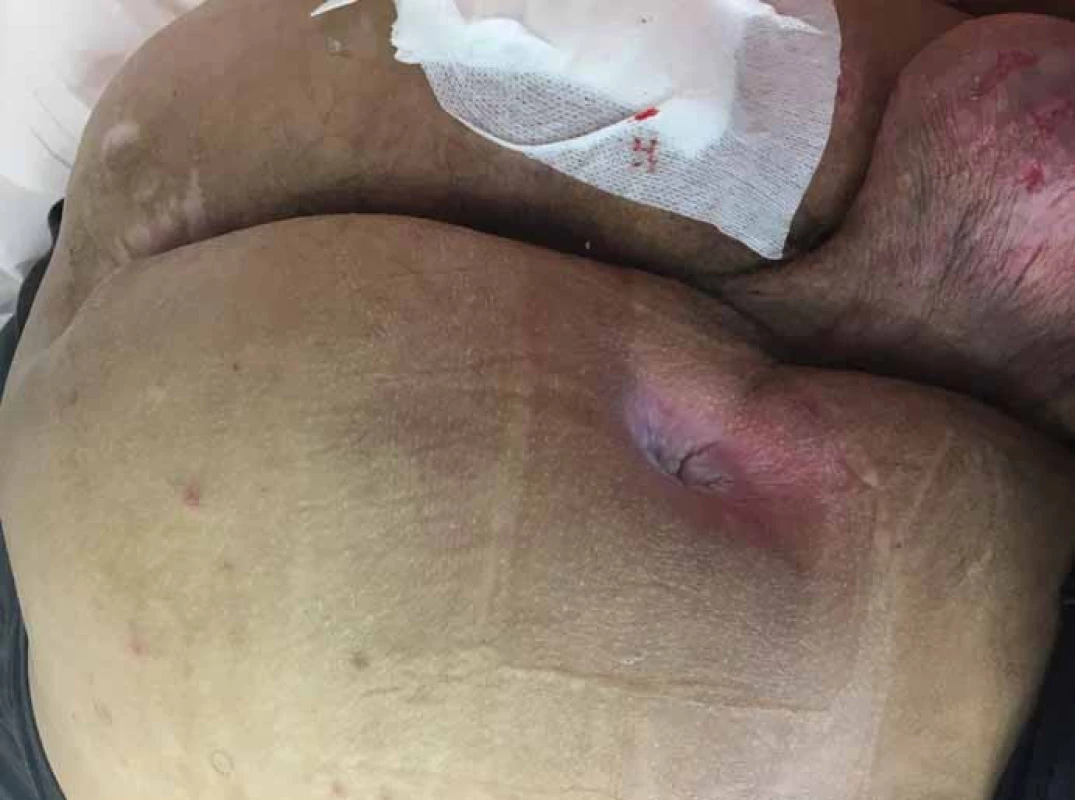
Image 5. Stav po nekrektomii sakrálního a obou ischiadických dekubitů. Fig. 5. Condition after necrectomy of sacrall and both sciatic decubitus (pressure ulcers). 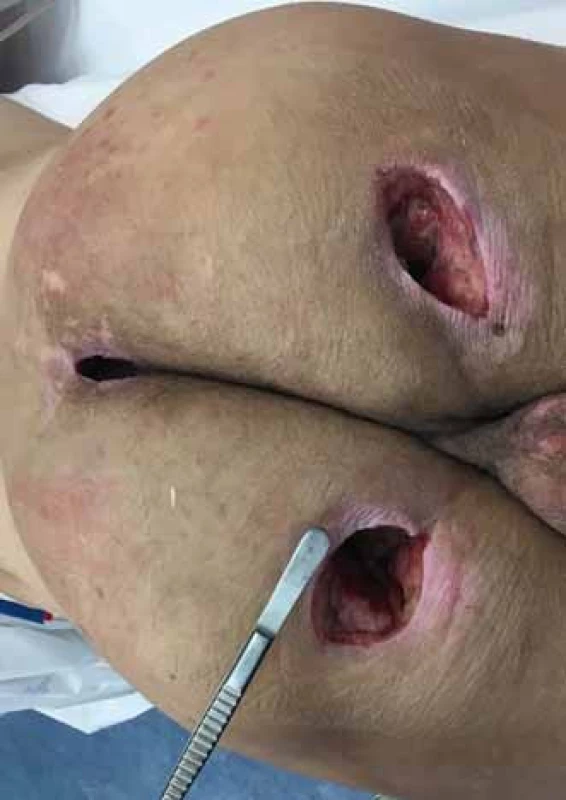
Image 6. Transpozice distální porce m. gluteus maximus nad tuber ischiadicum. Fig. 6. Transposition of the distal portion of gluteus maximus over the tuber ischiadicum. 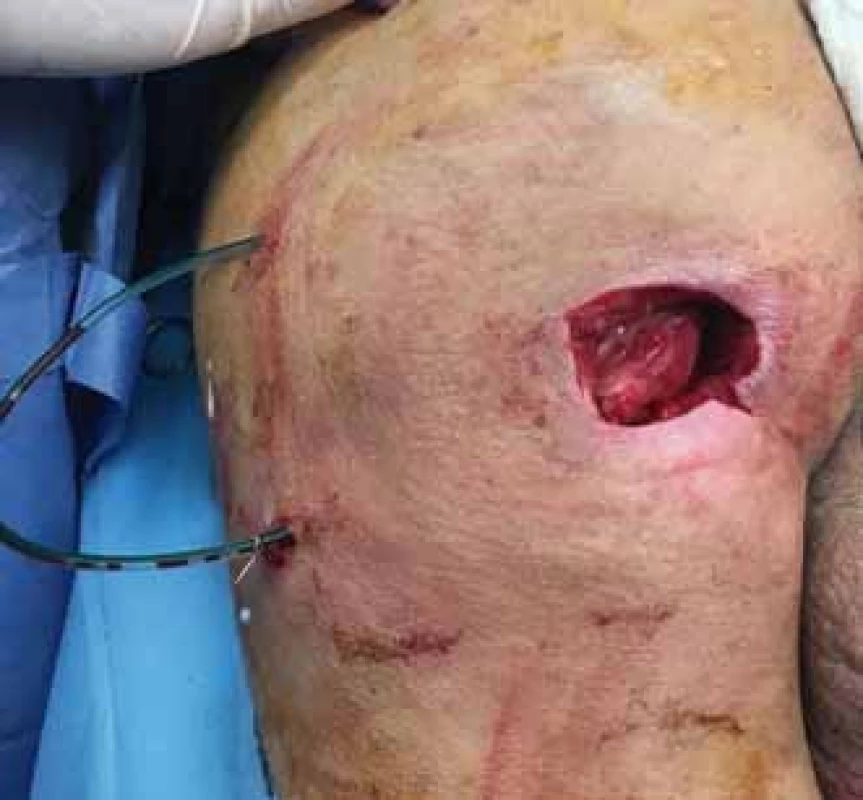
Table 2. Přehled lalokových plastik (ischiadický dekubitus). 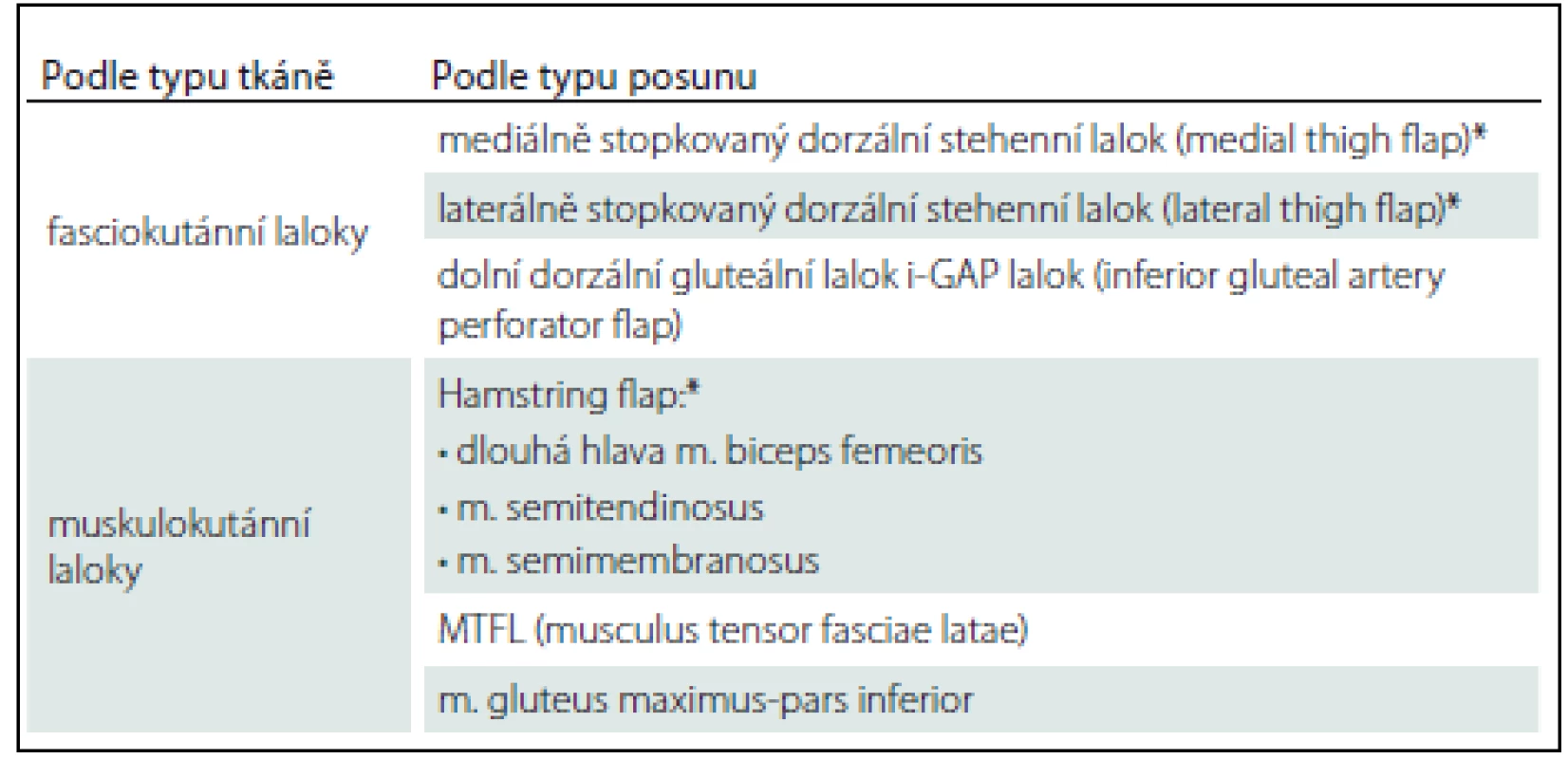
*Nejčastěji prováděn na pracovišti autorů. Trochanterické dekubity
Trochanterické dekubity jsou lokalizovány v oblasti proximálních částí laterálních ploch stehen v místě tlaku podložky na oblast trochanteru kosti stehenní. Mohou mít opět charakter píštělí, chobotů, stenozujících vředů, velmi často i s kalcifikacemi v jizevnaté tkáni. V případě postižení kosti je nutno resekovat i část femuru, v závažnějších případech provést i exartikulaci končetiny. K vykrytí defektu se nejvíce užívá MTFL (Musculus Tensor Fasciae Latae), muskulokutánní lalok. Dále je možné využití rotačního laloku z přední a laterální plochy stehna na laterální stopce, transpoziční lalok z přední plochy stehna na horní stopce atd. Přehled lalokových plastik k rekonstrukci trochanterických dekubitů uvádí tab. 3.
Table 3. Přehled lalokových plastik (trochanterický dekubitus). 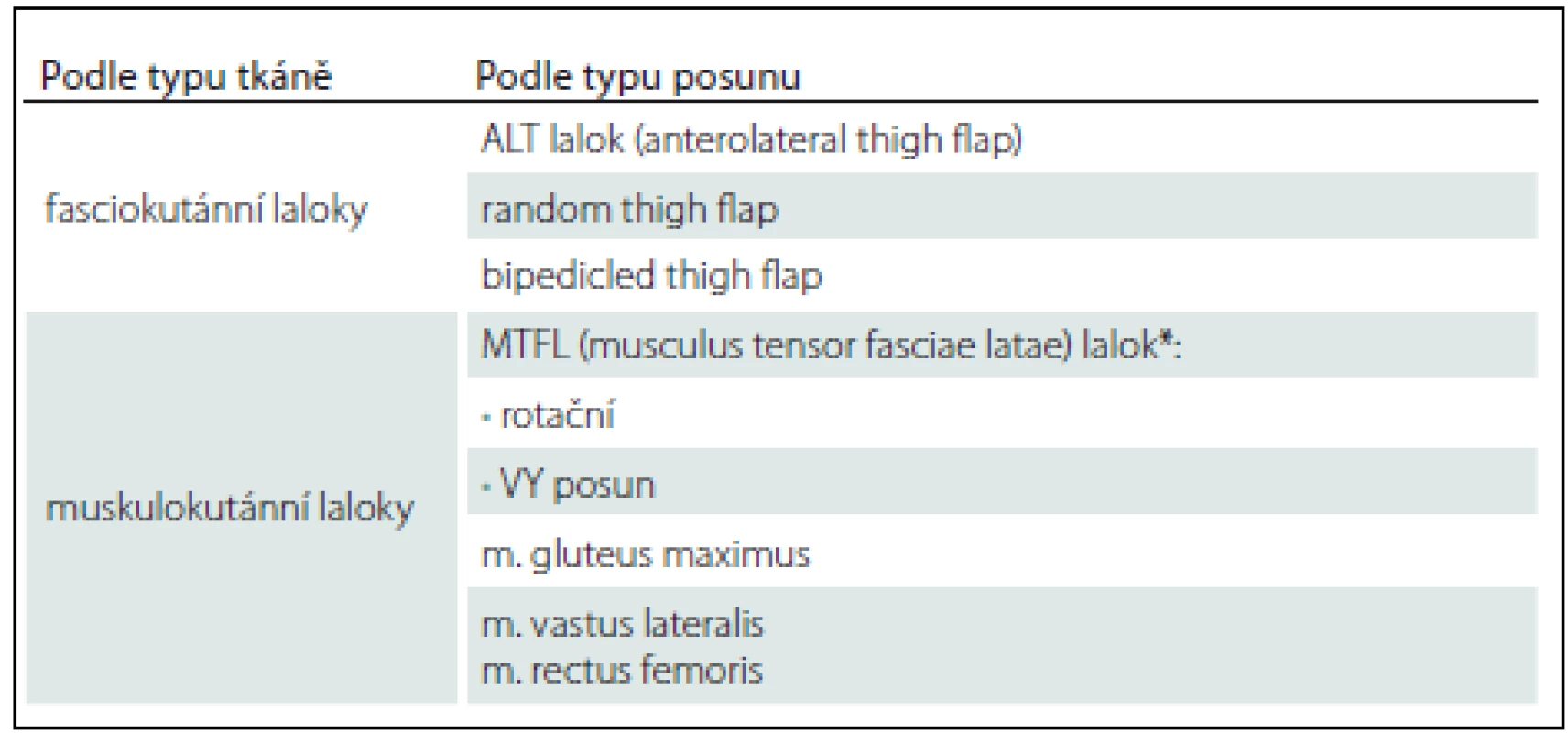
*Nejčastěji prováděn na pracovišti autorů. Rozsáhlejší dekubity mají charakter kombinovaných dekubitů (obr. 7, jedná se o případ jiného pacienta – ilustrativní účel), např. sakrogluteální, u kterých využíváme kombinace jednotlivých lalokových plastik, místních posunů nebo jiných technik.
Image 7. Rozsáhlý sakrogluteální dekubitus. Fig. 7. Extensive sacrogluteral decubitus (pressure ulcer). 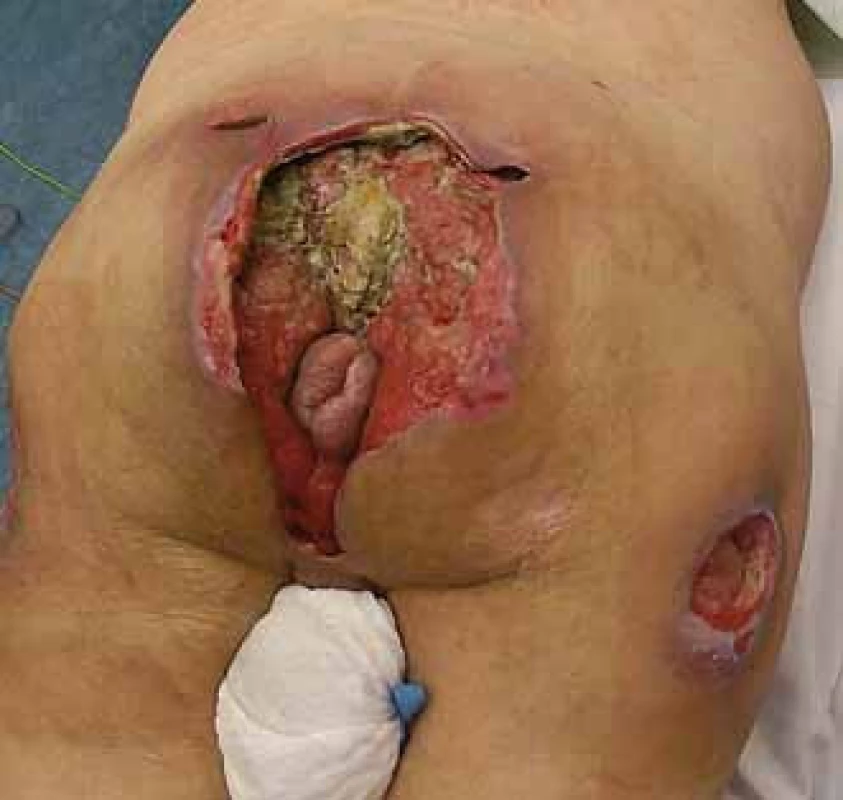
Per - i pooperačně je nezbytný komplexní přístup: cílená ATB terapie, pravidelné poradenství nutričního terapeuta, dle krevních ztrát podání krevních derivátů atd. Po uzávěru lalokovou plastikou vždy využíváme podtlakových drénů, které ponecháváme nejméně 5 dnů. V pooperačním období je velmi důležitá prevence recidivy dekubitů s využitím pravidelného polohování, antidekubitních pomůcek a odlehčením operované oblasti po dobu min. 6 týdnů. S výhodou lze jako preventivní postup využít spolupráci s rehabilitačním lékařem a např. pressure mapping [14].
Závěr
Operační léčba dekubitů zahrnuje nekrektomii, exstirpaci pseudocysty s vhodně zvolenou lalokovou plastikou a nutnost multioborové spolupráce (ortoped, chirurg, gynekolog, rehabilitační lékař, vhodně edukovaný nelékařský zdravotnický personál). Pečlivá příprava pacienta, využívání vhodné antidekubitní prevence v celém průběhu hospitalizace, ale i perioperačně významně snižují riziko komplikací a recidivy. Po vyčerpání operačních možností zůstávají i v dnešní době některé dekubity s ohledem na celkový stav pacienta inoperabilní.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Přijato k recenzi: 28. 5. 2017
Přijato do tisku: 27. 6. 2017
MUDr. Alica Hokynková
Klinika popálenin a rekonstrukční chirurgie
LF MU a FN Brno
Jihlavská 20
625 00 Brno
e-mail: alicah@post.cz
Sources
1. European Press ure Ulcer Advisory Panel and National Pressure Ulcer Advisory Panel. Treatment of pres sure ulcers: Quick Reference Guide. Washington DC: National Pres sure Ulcer Advisory Panel 2009.
2. Pokorná A, Benešová K, Mužík J, et al. Sledování dekubitálních lézí u pacientů s neurologickým onemocněním – analýza Národního registru hospitalizovaných. Cesk Slov Neurol N 2016;79/ 112(Suppl 1):S8 – 14. doi: 10.14735/ amcsnn2016S14.
3. Haesler E, ed. National Pressure Ulcer Advisory Panel, European Pressure Ulcer Advisory Panel and Pan PacificPressure Injury Alliance. Prevention and Treatment of Pressure Ulcers: Quick Reference Guide. Perth, Australia: Cambridge Media 2014.
4. Stryja J. Význam a možnosti chirurgického débridementu dekubitů. Cesk Slov Neurol N 2016;79/ 112(Suppl 1):S25 – 7. doi: 10.14735/ amcsnn2016S25.
5. Hokynková A, Fiamoli M, Černoch F. Operační léčba dekubitů. Geriatrie a Gerontologie 2014;3(3):123 – 7.
6. Siegel JD, Rhinehart E, Jackson M, et al, the Healthcare Infection Control Practices Advisory Committee Guideline for isolation precautions: preventing transmission of infectious agents in healthcare settings, June 2007. [online]. Available from URL: http:/ / www.cdc.gov/ ncidod/ dhqp/ pdf/ guidelines/ Isolation2007.pdf.
7. Riebelová V, Válka J, Franců M. Trendy soudobé chirurgie. Dekubity. Praha: Galén 2000.
8. Thiessen FE, Andrades P, Blondeel P, et al. Flap surgery for pressure sores: Should the underlying muscle be transferred or not? J Plast Reconstr Aesthet Surg 2011;64(1):84 – 90. doi: 10.1016/ j.bjps.2010.03.049.
9. Bauer J, Phillips LG. MOC-PSSM CME article: Pressure sores. Plast Reconstr Surg 2008;121(Suppl 1):1 – 10. doi: 10.1097/ 01.prs.0000294671.05159.27.
10. Franců M, Hodová S, et al. Perioperační péče o pacienta v rekonstrukční chirurgii a léčbě popálenin, Brno: NCONZO 2011 : 125 – 32.
11. Hurbungs A, Ramkalawan H. Sacral pressure sore reconstruction: the pedicled superior gluteal artery perforator flap. S Afr J Surg 2012;50(1):6 – 8.
12. Lin H, Hou C, Chen A, et al. Long-term outcome of using posterior-thigh fasciocutaneous flaps for the treatment of ischial pressure sores. J Reconstr Microsurg 2010;26(6):355 – 8. doi: 10.1055/ s-0030-1249318.
13. Bertheuil N, Huguier V, Aillet S, et al. Biceps femoris flap for closure of ischial pressure ulcers. Eur J Plast Surg 2013;6(10):639 – 44. doi: 10.1007/ s00238-013-0862-z.
14. Vašíčková L, Sieglová J, Mašek M. Význam tlakové mapy (pressure mapping system) pro pacienty s mobilitou na vozíku. Cesk Slov Neurol N 2016;79/ 112(Suppl 1): S15 – 9. doi: 10.14735/ amcsnn2016S15.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2017 Issue Supplementum 1-
All articles in this issue
- Léčba ran – farmakoekonomická data z pohledu poskytovatele a plátce péče
- Využití lalokových plastik v operační léčbě dekubitů
- Výskyt dekubitů u pacientů s lézí míšní na spinální jednotce Kliniky úrazové chirurgie LF MU a FN Brno 2013– 2016
- Kožní léze komplikující Parkinsonovu nemoc
- Validizace ošetřovatelské diagnózy akutní a chronická bolest dle NANDA International u pacientů s ránou
- Dekubity jsou pro mne stále noční můrou
- Deformace je „zabiják“ buněk – implikace pro ochranu osob s poraněním míchy před vznikem dekubitů
- Vztah mezi rizikovými faktory, hodnocením rizika a patologií vzniku dekubitální léze
- Diferenciální diagnostika dekubitů a dekubity vznikající v souvislosti s přístrojovou technikou
- Možnosti hodnocení psychometrických vlastností škál pro hodnocení rizika vzniku tlakových lézí na vybraných pracovištích v intenzivní péči – pilotní studie
- Editorial
- Datové zdroje pro sledování nehojících se ran v Národním zdravotnickém informačním systému – epidemiologie nehojících se ran v České republice – analýza Národního registru hospitalizovaných v letech 2007– 2015
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Validizace ošetřovatelské diagnózy akutní a chronická bolest dle NANDA International u pacientů s ránou
- Využití lalokových plastik v operační léčbě dekubitů
- Diferenciální diagnostika dekubitů a dekubity vznikající v souvislosti s přístrojovou technikou
- Dekubity jsou pro mne stále noční můrou
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

