-
Medical journals
- Career
Dekubity jsou pro mne stále noční můrou
: L. Veverková; K. Krejsová; M. Reška; P. Vlček; J. Žák; J. Konečný; M. Páral
: LF MU a FN u sv. Anny v Brně ; I. chirurgická klinika
: Cesk Slov Neurol N 2017; 80(Supplementum 1): 61-64
: Original Paper
prolekare.web.journal.doi_sk: https://doi.org/10.14735/amcsnn2017S61Cíl:
Cílem studie bylo analyzovat výskyt dekubitů u pacientů hospitalizovaných na I. chirurgické klinice LF MU a FN u sv. Anny v roce 2016 a zjistit závislost na neurologických komorbiditách.Metodika:
Retrospektivní analýza dat z nemocničního informačního systému a elektronického nástroje (I-hojeni.cz). Statistická analýza provedena pomocí Pearsonova chí-kvadrátu, hladina významnosti 0,05.Výsledky:
Z celkového počtu 3 807 hospitalizovaných podstoupila většina operační výkon (n = 3 301; 85,3 %). Nově se vytvořil dekubitus u 49 pacientů (25 žen a 24 mužů). Průměrný věk pacientů byl 80,4 let, průměrné BMI 25,37, průměrná doba hospitalizace 25,7 dní. Doba od přijetí nemocných k operaci byla 2,79 dne (0 – 16 dní). Průměrně byl výskyt 1,42 dekubitů na pacienta (mnohočetné dekubity u čtyř pacientů). Nejčastější lokalizace na hýždích a patách. Nezjištěn statisticky významný vztah mezi BMI a vznikem dekubitů (p > 0,05). Věk pacientů a délka hospitalizace naopak souvisely s výskytem dekubitů (p < 0,05). Podrobněji byla analyzována skupina nemocných operovaných pro trauma a po operaci hrudníku. Prokázali jsme statistickou závislost mezi vznikem dekubitu u operovaných nemocných a přítomností neurologické anamnézy v předchorobí (p = 0,08). Tři nemocní s dekubitem zemřeli na příznaky sepse.Závěr:
Přes všechna preventivní opatření vznikají dekubity zejména u traumatologických a chirurgicky léčených pacientů s anamnézou neurologické diagnózy.Klíčová slova:
dekubitus – tlakový vřed – incidence – trauma – zánětlivý proces hrudníkuÚvod
Jakýkoli chirurgický zákrok do určité míry pacienta imobilizuje, a tím iniciuje a zvyšuje riziko vzniku proleženin, zejména u pacientů s četnými komorbiditami. Každoročně podstoupí 187 – 281 mil. lidí na světě chirurgický zákrok. To znamená, že každý 25. obyvatel této planety čelí nějakému chirurgickému zásahu do svého těla během 1 roku. Počet intervencí na jednoho obyvatele se zvyšuje s úrovní rozvoje jednotlivých zemí [1]. Statistiky jasně ukazují, že přibližně 2 – 5 % chirurgických intervencí je příčinou vzniku infekce. Tyto infekce mají dalekosáhlé důsledky nejen pro zdraví pacientů a jejich návrat do aktivního života, ale také pro provoz nemocnice a zvýšení finanční náročnosti na léčbu poskytovateli systému zdravotní péče. Dostupné statistiky ukazují, že téměř 10 % hospitalizací je delší než 2 dny v důsledku léčby infekce. Téměř 5 % případů infekcí spojených s léčebnou péčí může mít za následek i smrt pacienta. Tato skupina pacientů zahrnuje také pacienty s proleženinami, které vznikly během hospitalizace [2,3]. Přes rozsáhlá preventivní opatření vzniku dekubitů je to stále „noční můra“ pro pacienty i zdravotnický personál. I přes všechna preventivní opatření se dekubity vyskytují a bohužel i vyskytovat budou – hovoříme o tzv. nevyhnutelných dekubitech (non-avoidable hospital acquired pressure ulcers). Jejich léčba je velmi nákladná a zdlouhavá. Zhoršené hojení defektu může být ovlivněno mnohými faktory, jako je věk, stav výživy, cukrovka, kardiovaskulární onemocnění, infekce, jiné komorbidity pacienta, ale i neurologická onemocnění.
Materiál a metoda
Jedná se o retrospektivní analýzu dat z nemocničního informačního systému a elektronického nástroje (I-hojeni.cz). Statistická analýza byla provedena pomocí Pearsonova chí-kvadrátu na hladině významnosti 0,05.
Výsledky
Z celkového počtu 3 807 hospitalizovaných v roce 2016 podstoupila většina operační výkon (n = 3 301; 85,3 %). Nově se dekubitus vytvořil během hospitalizace na I. chirurgické klinice LF MU a FN u sv. Anny u 49 pacientů. Ale operováno bylo jen 46 nemocných. Jeden nemocný ze sledované skupiny měl krvácení z gastrointestinálního traktu – to bylo zastaveno endoskopicky. Dva pacienti měli traumatické diagnózy – u nich byla zvolena konzervativní léčba (přehled diagnóz – graf 1). Průměrný věk pacientů byl 80,4 let (min. 57, max. 97 let), jednalo se o homogenní skupinu, 25 žen a 24 mužů.
1. Přehled základních diagnóz pacientů operovaných na sledovaném pracovišti v roce 2016. 
Body Mass Index (BMI) byl průměrně 25,37 (16,7 – 41,2). Průměrná délka hospitalizace činila 25,7 dní (min. 3 až max. 187 dní). Doba od přijetí k operaci byla 2,79 dne (0 – 16 dní). Přesto, že faktor doby hospitalizace do dne operace by se mohl jevit jako predikující vzniku dekubitů, nebylo tomu tak.
U nemocných s dekubity byl sledován výskyt neurologických diagnóz v anamnestických datech vzhledem k předpokládanému faktu, že neurologicky nemocní pacienti jsou ve vyšším riziku vzniku dekubitů. Bylo zjištěno vysoké procento výskytu – v 59,18 % (u 29 nemocných). Nejčastěji se jednalo o nemocné po cévní mozkové příhodě (CMP), s Alzheimerovou chorobou či jiným typem cerebrální insuficience. Stav po operaci mozkového nádoru se vyskytl ve dvou případech (graf 2).
2. Počet nemocných s dekubity a neurologickými komplikacemi v anamnéze. 
U vzniklých dekubitů se nejčastěji jednalo o stupeň dekubitu jedna a dvě (průměr 1,68). Počet dekubitů na jednoho nemocného v našem souboru byl 1,42. Jeden nemocný měl dokonce pět lokalizací s dekubity a 16 nemocných mělo zasažena dvě místa, u tří nemocných byly zjištěny tři lokalizace se známkami tlakových lézí.
Nejčastěji se vyskytovaly dekubity na hýždích a následně na patách (graf 3).
V souvislosti s výskytem dekubitů ve sledovaném souboru pacientů jsme se zaměřili na sledování významu některých rizikových faktorů (BMI, věk, délka hospitalizace, komorbidita).
Námi sledované hodnoty jsme porovnali s počtem ukončených hospitalizací – 3 807 za rok 2016 na naší klinice, průměrnou hodnotou věku – 58,15 let, BMI 26,5 a průměrnou dobou hospitalizace – 5,92 dne. Nezjistili jsme statisticky významný vztah mezi BMI a vznikem dekubitů (p > 0,05). Věk pacientů a délka hospitalizace statisticky významně souvisely s výskytem dekubitů.
Blíže jsme analyzovali skupiny nemocných s dekubity přijatých a operovaných pro trauma a po operaci hrudníku (graf 4). Tři nemocní ze souboru 49 pacientů s dekubity zemřeli na příznaky sepse.
4. Výskyt dekubitů v jednotlivých skupinách. 
V našem souboru bylo operováno 831 nemocných s traumatologickou diagnózou, u 29 z nich se vyskytl v průběhu hospitalizace na klinice dekubitus. Operaci ale mělo z 29 jen 27 z nich, neboť ve dvou případech byla zvolena konzervativní terapie – jednalo se o zlomeninu ramének kosti stydké a zlomeninu kotníku u těžce polymorbidního nemocného, který ani před přijetím do nemocnice nebyl plně mobilní a nechodil. Z celkového počtu traumatologických operovaných pacientů mělo dekubitus jen 3,24 %, což je velmi nízké procento výskytu u rizikové skupiny nemocných. Jistou zajímavostí je, že většina nemocných měla diagnózu S72 (MKN verze 10). Zlomenina byla u 17 pacientů na levé straně. U této skupiny nemocných vznikla v devíti případech proleženina na identické straně jako byla zlomená končetina. Na pravé straně byla zlomenina v korelaci s dekubitem zjištěna v poměru 2 : 1 (12 nemocných mělo zlomeninu a šest z nich mělo defekt na pravé straně) (graf 5).
5. Počet traumat v korelaci se stranou a dekubitem. 
Velmi závažným a pravděpodobně zcela zásadním predikujícím faktorem vzniku dekubitu byl v 77,7 % nález neurologického onemocnění v předchorobí.
U 21 nemocných byla zjištěna závažná neurologická onemocnění před vznikem traumatu z celkového počtu 27 pacientů operovaných pro trauma (tab. 1).
1. Celkový přehled pacientů s dekubity dle diagnózy a operace. 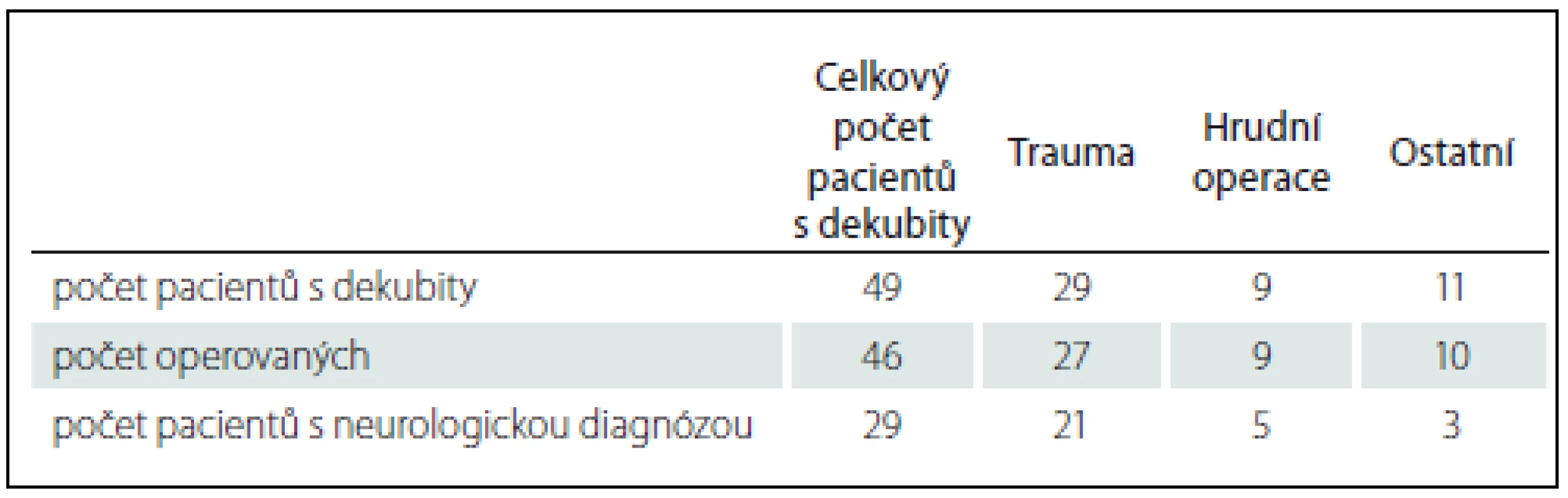
Obdobná situace byla i u skupiny devíti nemocných s dekubity vzniklými po operacích dutiny hrudní. Zde se vyskytla 2× diagnóza onemocnění jícnu a dále bylo operováno sedm nemocných pro empyém hrudníku se známkami sepse. Více než polovina těchto nemocných měla v anamnéze neurologické onemocnění (dětská mozková obrna, stav po operaci meningeomu, paraplegie po CMP).
I když se v námi prezentovaném souboru jedná o relativně malé skupiny pacientů, je přesto patrné, že nemocní s dekubity měli častěji v anamnéze neurologickou diagnózu. Statistické hodnocení této skutečnosti je prezentováno v tab. 2. Jak je zřejmé, přítomnost neurologické diagnózy je faktor, který se v našem souboru jeví jako velmi významný, zejména u pacientů po hrudních operacích; p = 0,0245 (tab. 2).
2. Hodnocení vztahu neurologické diagnózy a výskytu dekubitů. 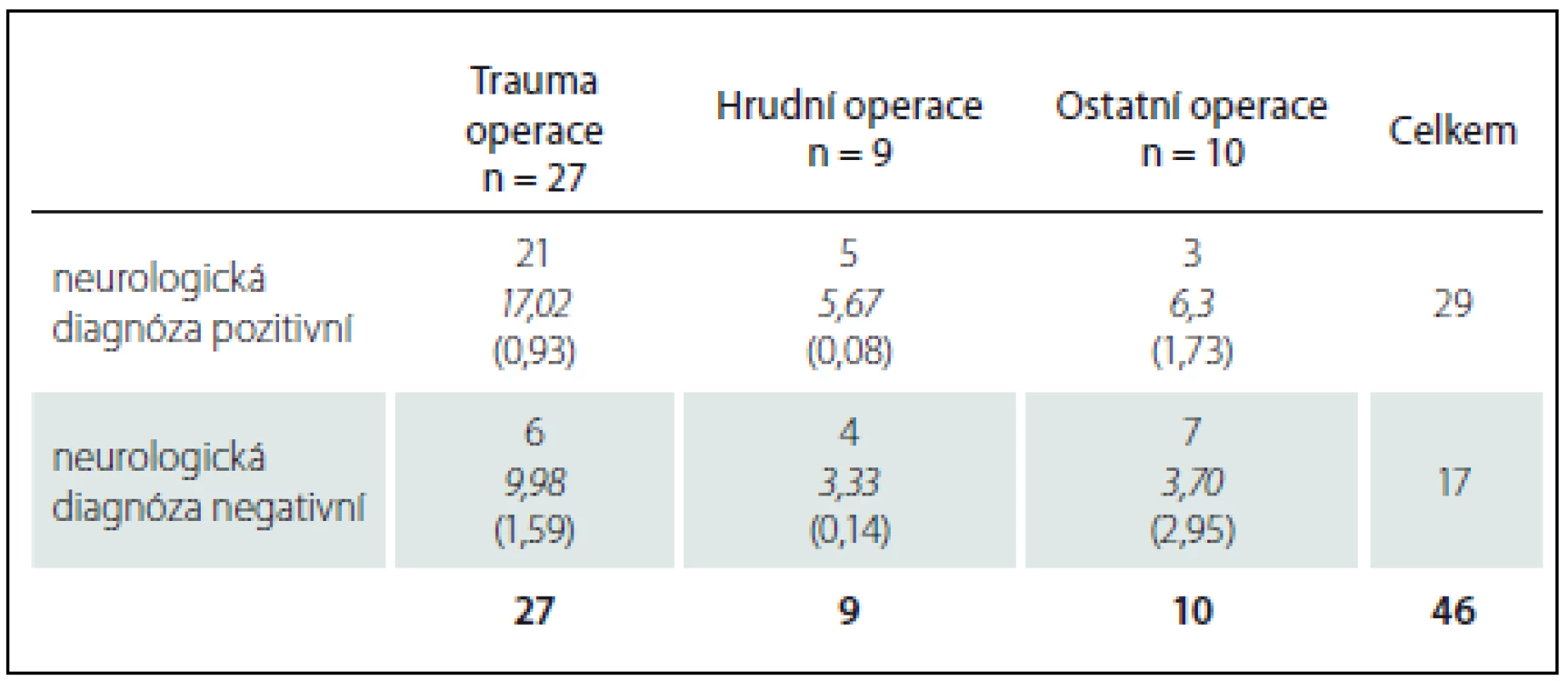
Z celkového počtu analyzovaných pacientů s dekubity (n = 49) zemřeli tři nemocní ve věku 76, 89 a 90 let na sepsi. Devětaosmdesátiletý nemocný byl operován pro těžké známky septického šoku. Pacient byl přijat pro septický stav se známkami peritonitidy se zjištěnou perforací sigmoidea. U tohoto nemocného vznikly proleženiny celkem na pěti místech. Pacient po 3 dnech zemřel. Přesto to nebyl „nejdražší nemocný“ ve smyslu nákladovosti péče.
Diskuze
Každý vzniklý dekubitus přináší velmi nepříjemné komplikace jak pro pacienta, tak i ošetřujícímu personálu. Léčba vzniklých dekubitů vede k prodloužení pobytu pacienta ve zdravotnickém zařízení, a tím zvyšování ekonomické zátěže systému [1,2]. Platba za hospitalizaci na standardním oddělení má sestupnou tendenci:
- 1 260 Kč/ 1 den od 1. – 3. dne;
- 1 071 Kč/ 1 den od 4. – 6. dne;
- 877 Kč/ 1 den od 7. – 12. dne;
- 586 Kč/ 1 den od 13. dne až do propuštění.
Proleženiny subjektivně způsobují bolesti, souvisí se zvyšujícím se výskytem nozokomiální infekce (nemocniční nákazy), zhoršují jak místní, tak celkový zdravotní stav nemocného, vč. možnosti rozvoje sepse [4,5].
Je nutné také uvést, že každá rána může být významným zdrojem ztráty bílkovin. To vede ke vzniku podvýživy nebo snížení regenerace tkání. Léčba dekubitů je lokální, nicméně musíme léčit celkové známky infekce i další komplikace. Terapie by měla být vždy cílená. Léčba antibiotiky je na začátku převážně empirická a je založena na správné identifikaci: klinickými příznaky a typem infekce. V případě střední a těžké infekce by měla být terapie vždy včasná a dostatečně agresivní. Tímto způsobem můžeme zabránit možným nežádoucím účinkům antibiotické terapie se snížením rizika indukce mikrobiální rezistence, a tím dalším finančním nákladům zdravotnického zařízení [6 – 9].
V naší retrospektivní studii jsme potvrdili, že vznik dekubitu nesouvisí s hodnotou BMI pacientů, která ale není dostatečnou informací o nutričním stavu pacienta a spíše může být využita jako orientační pro hodnocení rizika vzniku dekubitů. V případě dalších sledovaných proměnných jsme nulovou hypotézu vyloučili, protože se prokázala existence závislosti mezi věkem pacienta a vznikem dekubitu, resp. vznikem dekubitu a délkou hospitalizace a neurologickou diagnózou v anamnéze. Náš soubor výskytu pooperačních dekubitů byl překvapivě malý na počet nemocných a operovaných pacientů na I. chirurgické klinice, což svědčí o kvalitní péči zdravotnického personálu.
Pokud již dekubitus vznikne, lokální ošetření rány na našem pracovišti využívá různé metody, vč. negativního tlaku (Negative Pressure Wound Therapy; NPWT) [10] v ráně. Musíme si uvědomit, že ve většině případů nejsme schopni léčit dekubity vyšších stupňů bez odpovídající celkové terapie. Pokud není pacient léčen komplexně, ale jen lokální terapií, může se naopak celkový stav nemocného zhoršit. Rány, které se adekvátně neléčí, mohou způsobit značné utrpení pacientů a mají negativní dopad na fyzické, sociální, emocionální a ekonomické aspekty jejich života [9,11,12]. Obecně platí, že starší věk a delší pobyt v nemocnici jsou spojeny s vyšším výskytem dekubitů, lézí a vředů [8].
Závěr
Výskyt dekubitů je na naší klinice u hospitalizovaných a operovaných nemocných opakovaně velmi nízký, což svědčí o velmi kvalitní péči o nemocné. Přínosem je jistě také využívání specializovaného nástroje pro monitoring ran (I-hojeni.cz). V naší studii jsme prokázali závislost mezi vznikem dekubitů a existencí neurologického onemocnění v předchorobí u pacientů, kteří byli operováni na naší klinice. Neurologické postižení se všemi důsledky je nutno považovat za důležitý rizikový faktor vzniku dekubitů u nemocných v chirurgické péči.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Přijato k recenzi: 17. 7. 2017
Přijato do tisku: 30. 7. 2017
doc. MUDr. Lenka Veverková, Ph.D.
I. chirurgická klinika LF MU a FN u sv. Anny v Brně
Pekařská 53
602 00 Brno
e-mail: lvever@med.muni.cz
Sources
1. World Health Organization. WHO Guidelines for safe surgery 2009: safe surgery saves lives. [online]. Available from URL: http:/ /whqlibdoc.who.int/ publications/ 2009/ 9789241598552_eng.pdf.
2. National Institute for Health and Clinical Excellence. Appendix H: Methodology checklist: economic evaluations. The Guidelines Manual. London: National Institute for Health and Clinical Excellence 2009 : 200 – 7.
3. Gottrup F, Apelqvist J, Price P. Outcomes in controlled and comparative studies on non-healing wounds. J Wound Care 2010;19(6):237 – 68.
4. Dowd SE, Sun Y, Secor PR, et al. Survey of bacterial diversity in chronic wounds using pyrosequencing, DGGE, and fullribosome shotgun sequencing. BMC Microbiol 2008;8 : 43 – 58. doi: 10.1186/ 1471-2180-8-43.
5. Percival S, Cutting K, eds. Microbiology of Wounds. New York: 2010 New York: CRC Press 2010.
6. Cereda E, Gini A, Pedrollo C, et al. Disease-specific, versus standard, nutritional support for the treatment of pressure ulcers in institutionalized olderadults: a randomized controlled trial. J Am Geriatr Soc2009;57(8):1395 – 402. doi: 10.1111/ j.15325415.2009.02351.x.
7. Pokorna A, Saibertova S, Vasmanska S, et al. Registers of pressure ulcers in an international context. Cent Eur J Nurs Midw 2016;7(2):444 – 52. doi: 10.15452/ CEJNM.2016.07.0013.
8. Emily Haesler, ed. National Pressure Ulcer Advisory Panel, European Pressure Ulcer Advisory Panel and Pan Pacific Pressure Injury Alliance. Prevention and Treatment of Pressure Ulcers: Quick Reference Guide. Perth, Australia: Cambridge Media 2014.
9. Demarre L, Van Lancker A, Van Hecke A, et al. The cost of prevention and treatment of pres sure ulcers:a systematic review. Int J Nurs Stud 2015;52(11):1754 – 74. doi: 10.1016/ j.ijnurstu.2015.06.006.
10. Mandal A. Role of topical negative pressure in pressure ulcer management. J Wound Care 2007;16(1):33 – 5.
11. Black JM, Cuddigan JE, Walko MA, et al. Medical device related pressure ulcers in hospitalized patients. Int Wound J 2010;7(5): 358 – 65. doi: 10.1111/ j.1742-481X.2010.00699.x.
12. Pokorna A, Benešová K, Mužik J, et al. The Pressure Ulcers Monitor ing in Patiens with Neurological Diseases – Analyse of the National Register of Hospitalized Patient. Cesk Slov Neurol N 2016;79/ 112(Suppl 1):S8 – 14. doi: 10.14735/ amcsnn2016S8.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2017 Issue Supplementum 1-
All articles in this issue
- Wound Healing – Cost-effectiveness Data from the Providers and Payers Viewpoint
- Employment of Flap Surgery in Pressure Ulcers Surgical Treatment
- The Pressure Ulcers Evidence in Patients with Spinal Cord Injury at Spinal Unit of Department of Traumatology at University Hospital Brno 2013– 2016
- The Skin Lesions as a Complications of Parkinson’s Disease
- Validaton of Nursing Diagnosis of Acute and Chronic Pain According to NANDA International in the Patients with Wound
- Pressure Ulcers Represents a Constant Nightmare for Me
- Deformation is a Cell “Killer” – Implications for Protecting Persons with a Spinal Cord Injury from Pressure Ulcers
- The Relationship between Risk Factors, Risk Assessment, and the Pathology of Pressure Ulcer Development
- Differential Diagnosis in Pressure Ulcers and Medical Devices
- Possibilities of Evaluation of Psychometric Properties of Scales for Assessment of the Risk of Pressure Lesions at Selected Intensive Care Workplaces – a Pilot Study
- Editorial
- Data Sources for Monitoring of Non-healing Wounds in a National Health Information System – Epidemiology of Non-healing Wounds – Analysis of the National Register of Hospitalized Patients in 2007– 2015
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Validaton of Nursing Diagnosis of Acute and Chronic Pain According to NANDA International in the Patients with Wound
- Employment of Flap Surgery in Pressure Ulcers Surgical Treatment
- Differential Diagnosis in Pressure Ulcers and Medical Devices
- Pressure Ulcers Represents a Constant Nightmare for Me
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


