-
Medical journals
- Career
Kraniálne defekty neurálnej rúry
Authors: F. Horn 1; M. Smrek 1; J. Babala 1; M. Fuňáková 1; D. Poruban 2
Authors‘ workplace: Klinika detskej chirurgie LF UK a DFNsP, Bratislava 1; Klinika stomatológie a maxilofaciálnej chirurgie LF UK a OÚSA 2
Published in: Cesk Slov Neurol N 2010; 73/106(6): 706-710
Category: Short Communication
Overview
Úvod:
Defekty neurálnej rúry (NTD) sú vrodené chyby CNS, ktoré vznikajú poruchou uzáveru. Vyskytujú sa na kraniálnom a kaudálnom konci. Autori v práci retrospektívne hodnotia vlastný súbor pacientov s kraniálnym NTD riešených na klinike detskej chirurgie s cieľom poukázať na optimálne načasovanie operácie, hlavne u detí s hydrocefalom. Materiál a metódy: Súbor pacientov s kraniálnymi NTD v rokoch 2000–2008 tvorí desať detí. Sedem pacientov malo okcipitálny typ, dvaja pacienti parietálny a jeden pacient frontoorbitálny typ. Sedem pacientov malo ventrikulomegáliu. Traja pacienti majú súčasne arachnoidálnu cystu. U šiestich pacientov bol kraniálny NTD operovaný hneď po narodení, dvaja pacienti s nezávažnou meningokélou boli riešení vo veku troch mesiacov a dvaja pacienti boli poukázaní neskôr. Dvaja pacienti s rozsiahlym kostným defektom boli riešení v dvoch dobách – uzáver kély a neskôr (v štyroch, resp. v šiestich rokoch) korekcia defektu v kosti. Spolu šesť detí má pre hydrocefalus ventrikuloperitoneálny (VP) zvod likvoru. Výsledky: V súbore pacientov sa osem detí vyvíja normálne, jedna pacientka ma ľahkú poruchu svalového tonusu a jedna pacientka výrazne zaostáva vo vývoji. Pacientka bola poukázaná neskoro s nezvládnutým hydrocefalom pre dekubity na hlave. Traja pacienti s hydrocefalom majú epilepsiu zvládnutú medikamentózne. Záver: Súbor pacientov je malý, napriek tomu sa zdá, že väčšina pacientov s kraniálnym NTD má šancu na normálny vývoj, aj deti s hydrocefalom. Na zaostávaní sa podieľa predovšetkým nezvládnutý hydrocefalus. Chirurgická korekcia NTD je rezervovaná pre novorodenecký prípadne dojčenský vek a rozhodujúcim pre vývoj je optimálne načasovanie riešenia hydrocefalu. Korekcia kostného defektu môže byť druhou dobou riešenia v neskoršom veku.Kľúčove slová:
kraniálne defekty neurálnej rúry – encefalokéla – hydrocefalus – ventrikulomegáliaÚvod
Defekty neurálnej rúry je preklad anglického pojmu neural tube defects (NTD). Pojem vznikol v dôsledku chaotickej terminológie s cieľom pomenovať všetky patologicko-anatomické varianty vrodených vývojových chýb centrálneho nervového systému (CNS), ktoré sú dôsledkom jeho narušenej fúzie. Pojem NTD spája najpoužívanejšie termíny – spina bifida a encefalokéla. Vzhľadom k embryogenéze je logické, že NTD sa vyskytujú prevažne na kaudálnom konci (90 %), kraniálnom konci (9 %) alebo kombinované (1 %). Spolu s NTD je prítomný u väčšiny pacientov hydrocefalus. Napriek tomu, že ide o vrodené chyby CNS, v súčasnosti väčšina pacientov s NTD nezaostáva v intelekte. Rozhodujúcim faktorom v liečbe sa javí včasná korekcia defektu a hlavne riešenie hydrocefalu [1–4].
Kraniálne NTD sa vyskytujú približne u jedného dieťaťa na 10 000 živonarodených. Bývajú lokalizované v lebečnej klenbe alebo lebečnej báze. Cez defekt v kosti – cranium bifidum – sa vyklenuje vak s obsahom. Vo väčšine prípadov je obsahom likvor – kraniálna meningokéla. Encefalokéla okrem likvoru predpokladá protrúziu tkaniva, v niektorých prípadoch s primitívnymi neorganizovanými gliovými elementami alebo s mozgovým tkanivom. Literatúra uvádza rôzny stupeň malformácie CNS. Od migrácie neurónov cez heterotopie až po presun mozgového kmeňa a zmeny v komisúrach bazálnych ganglií [5–8].
Cieľom našej práce bolo retrospektívne analyzovať súbor pacientov s kraniálnym NTD a naše výsledky liečby porovnať s inými literárnymi zdrojmi.
Materiál a metódy
V rokoch 2000–2008 sme riešili desať pacientov s kraniálnym NTD lebečnej klenby. Sedem pacientov malo okcipitálny typ, dvaja pacienti parietálny a jeden pacient frontoorbitálny typ. Sedem pacientov malo súčasne ventrikulomegáliu, traja pacienti arachnoidálnu cystu (tab. 1). Šesť pacientov bolo operovaných hneď po narodení, dvoch pacientov s rozmermi nezávažnou meningokélou sme operovali do troch mesiacov, traja pacienti boli poukázaní neskôr, z toho jeden ako päťročný. Na dokreslenie problematiky uvádzame dve hraničné kazuistiky.
Table 1. Počet detí na KDCH za obdobie 2000–2008 s kraniálnym NTD lebečnej klenby, delenie podľa lokalizácie s alebo bez hydrocefalu. 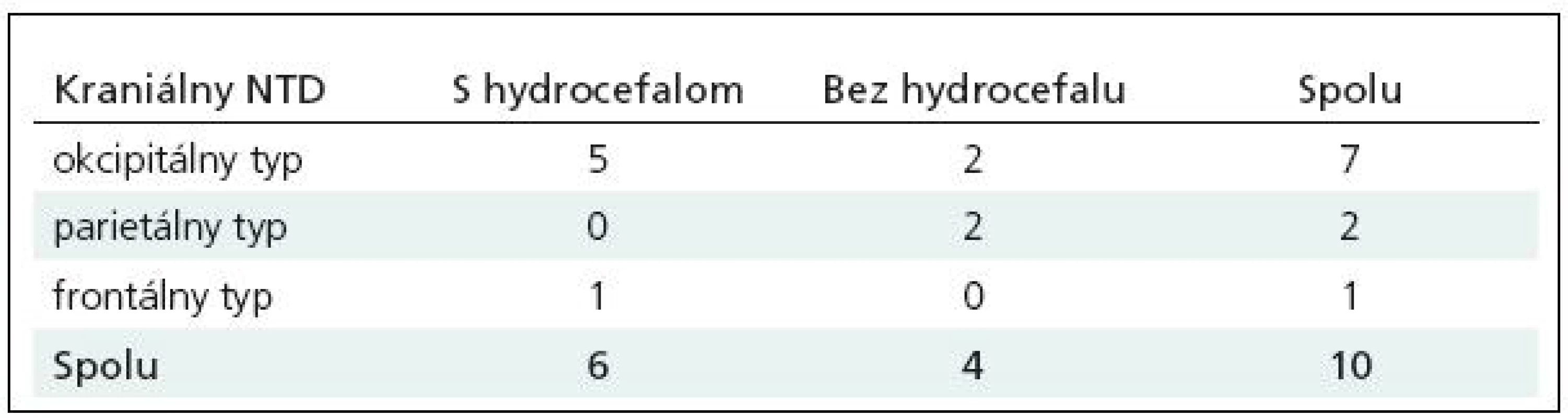
Výsledky
Osem pacientov s encefalokélou sme riešili primárnym uzáverom. Dvaja pacienti si vyžiadali dvojdobý prístup. Po primárnom uzávere v neskoršom veku bolo nevyhnutné uzavrieť defekt v kosti.
Jeden pacient s ventrikulomegáliou nevyžadoval zvod likvoru. Šesť pacientov má hydrocefalus riešený ventrikuloperitoneálnym (VP) shuntom. U dvoch pacientov sme v priebehu liečby zaznamenali infekčné komplikácie. Tri deti s hydrocefalom majú epilepsiu liečenú medikamentózne. Dvaja pacienti majú agenézu corpus calosum.
Jedna pacientka výrazne zaostáva vo vývoji, jedna pacientka má ľahkú poruchu svalového tonusu a ostatných osem pacientov sa vyvíja normálne.
Kazuistika 1
Prvý pacient sa narodil v termíne (40. týždeň) s rozsiahlou frontálnou encefalokélou, pre ktorú bol do 24 hodín operovaný (obr. 1). O štyri týždne bol hydrocefalus pre rozvíjajúce sa príznaky riešený VP zvodom likvoru. O sedem mesiacov sa stav pacienta komplikoval infekciou. Bol evakuovaný absces v mieste po operácii encefalokély a likvor bol vyvedený externe. Celková cielená liečba antibiotikami bola doplnená intratékálnym podávaním. O ďalších šesť týždňov bola zrušená externá drenáž likvoru a implantovaná nová interná drenáž s použitím programovateľného ventilu. Ďalšie drenážne operácie neboli potrebné.
Image 1. Pacient 1, novorodenec s frontálnou encefalokélou a 2 roky po operácii. Presnejšia anatomická klasifikácia je možná až po zobrazovacích vyšetreniach. 
Po primárnej operácii encefalokély bol klinicky sledovaný kostný defekt, ktorý sa iba pomaly zmenšoval, čo potvrdilo CT (obr. 2). V piatich rokoch sme indikovali korekciu. Multidisciplinárny chirurgický tím sa podieľal na rekonštrukcii kosteného defektu s použitím vlastného materiálu z priľahlých častí s fixáciou titanovými mikrodlahami, sieťkou a mikroskrutkami. Rok po operácii je defekt uzavretý a pacient v klinicky nezmenenom stave. (obr. 3).
Image 2. Pacient 1, CT dokumentácia pred plánovaním rekonštrukcie kosteného defektu. Na 3D rekonštrukcii frontálny defekt pokračuje defektom v strope orbity a chýbaním časti krídla nosovej kosti. Rovinný rez dokumentuje takmer vyprázdnené komory a reziduum po subarachnoidálnej cyste, katéter vo frontálnom rohu vpravo je spoločným vyvedením pre oba likvorové priestory. 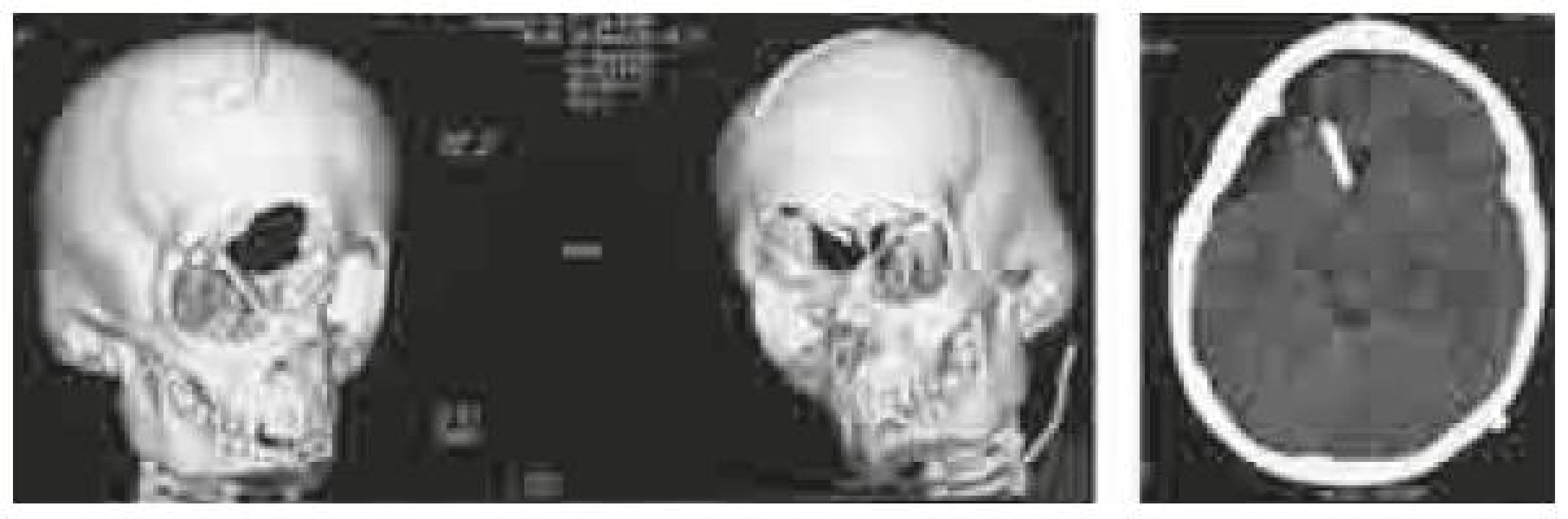
Image 3. Plánovanie rekonštrukcie tesne pred operáciou. Prítomnosť jazvy po primárnom ošetrení indikovala prístup, ktorý vytvoril dostatočný priestor na manipuláciu. V strede zachytená rekonštrukcia s použitím priľahlých kostí zafixovaných titanovými mikrodlahami a mikroskrutkami. Nakoniec úsmev pacienta pred prázdninami mesiac po operácii. 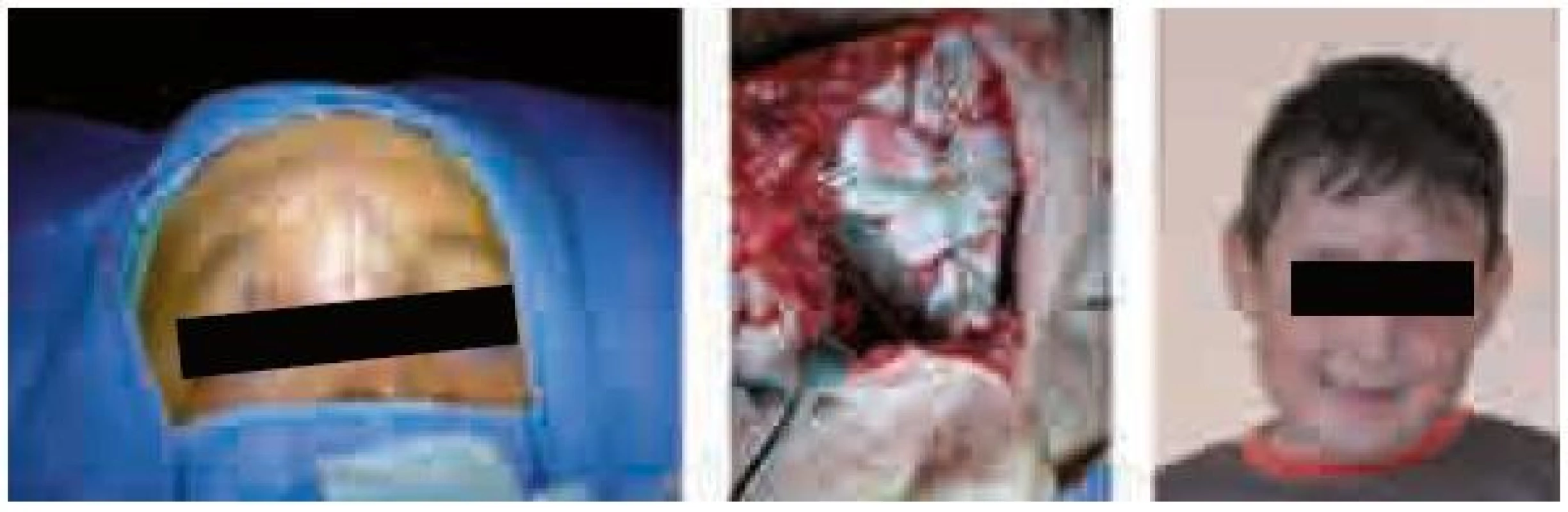
Od narodenia až po súčasnosť je neurologický nález pacienta normálny. Takisto po psychickej stránke dieťa nemá žiadne patologické príznaky a inteligencia pacienta je normálna.
Kazuistika 2
Pacientka sa narodila v predtermíne (33. týždeň) s okcipitocervikálnou meningokélou a s hydrocefalom. Operácia po narodení nebola indikovaná a hydrocefalus bol riešený nepravidelnými komorovými punkciami. V štyroch mesiacoch okcipitofrontálny obvod hlavičky narástol o 17 cm a pre dekubity na hlave bola pacientka poukázaná na naše pracovisko (obr. 4). Po príprave sme odstránili meningokélu. Elipsovitú pozdĺžnu incíziu kože sme volili tak, aby sme excidovali strednú tretinu kožného krytu meningokély a zachovali po stranách vaku dostatok kože pre uzáver. Vak z dury sme po stranách separovali až po okraj kostného defektu. Po otvorení vaku sme sa presvedčili, že neobsahuje mozgové tkanivo, a vypustili likvor. Nadbytočnú časť dury sme excidovali a uzáver vykonali likvorotesne pokračujúcim nevstrebateľným stehom. Kostný defekt sme nerekonštruovali a ranu uzavreli po anatomických vrstvách, jednotlivými stehmi. Hydrocefalus sme riešili externou drenážou (ED). Počas prvých 24 hodín bolo vydrenovaných 350 ml likvoru (obr. 5). ED likvoru bola dvakrát vymenená, po ôsmich týždňoch sme implantovali komorový katéter s rezervoárom, cez ktorý sme pokračovali v punkciách denne alebo obdeň. Po 12 týždňoch sme implantovali VP zvod likvoru s programovateľným ventilom. Počas externej drenáže sme zaznamenali dvakrát infekciu likvoru, jedenkrát infekt močových ciest. Dekubity sme po opakovaných plastikách doliečili až po prepustení z nemocnice.
Image 4. Pacientka 2, CT vyšetrenie. Okcipitocervikálna meningokéla s hydrocefalom, pri prijatí, pred operáciou. 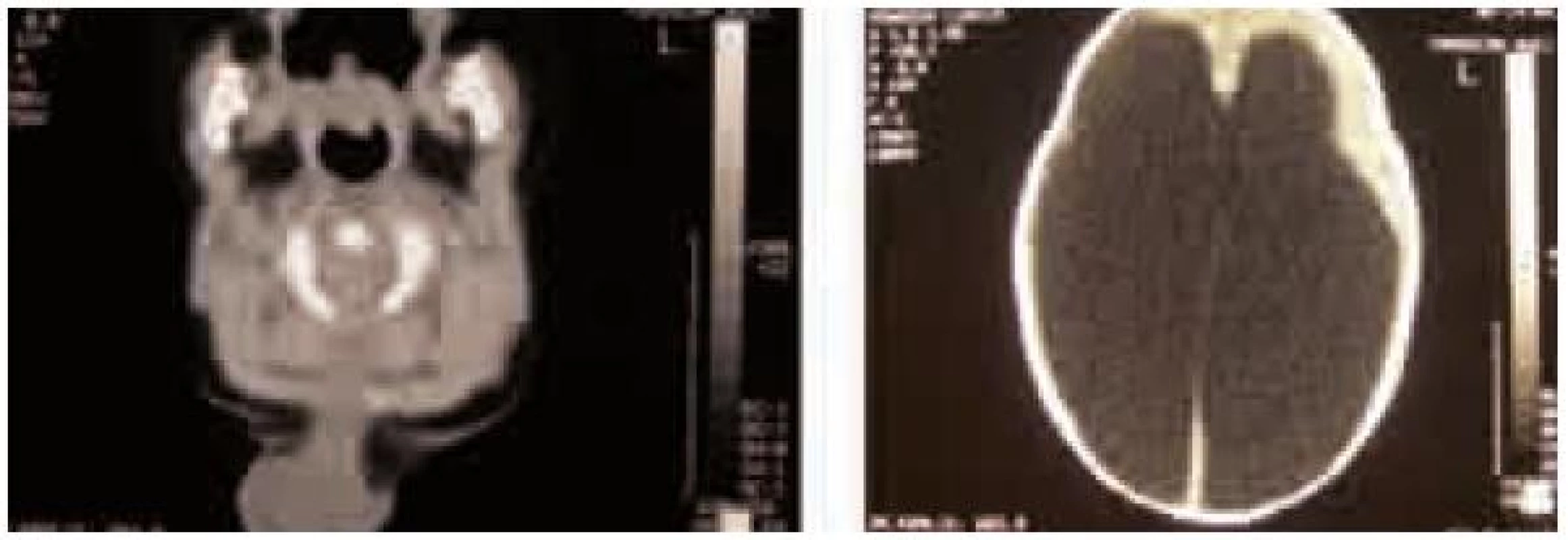
Image 5. Externá drenáž likvoru, ktorý i makroskopicky je zmenený. Pri kontrole na ambulancii, v tom čase živená cez NGS. 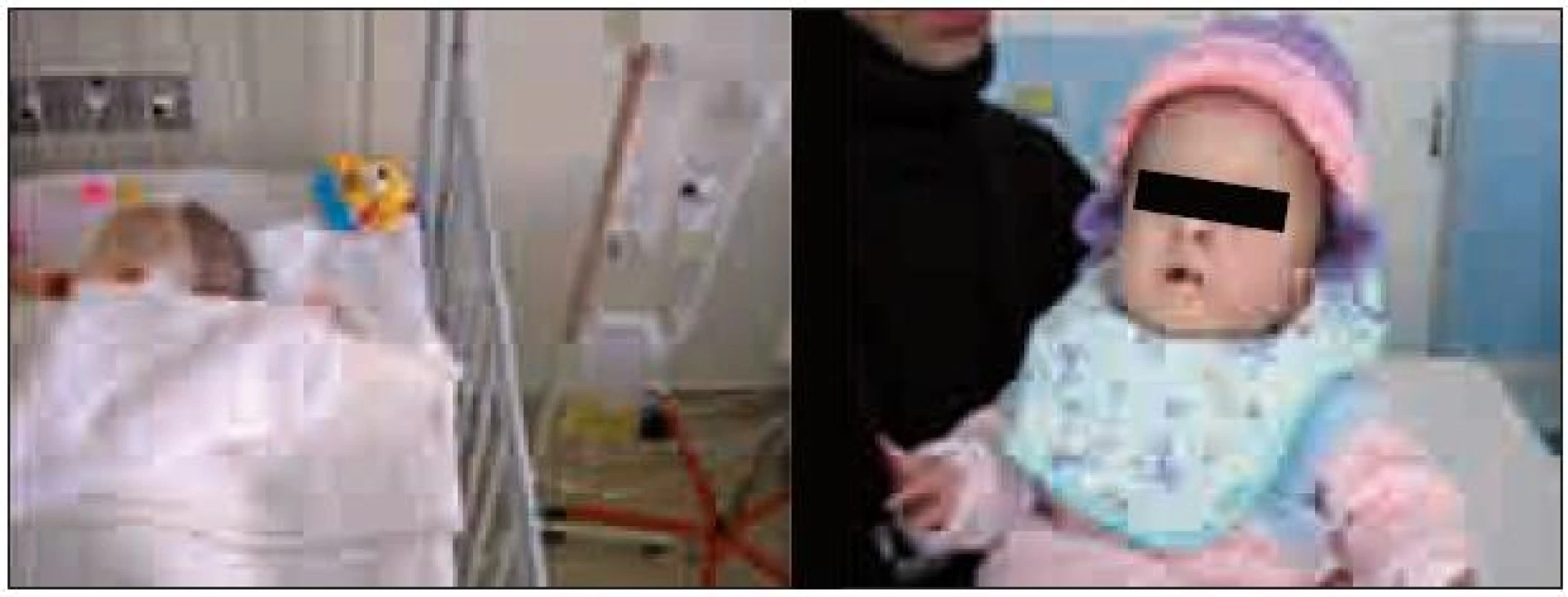
O šesť mesiacov sme pre poruchu drenáže likvoru vymenili komorový katéter, po mesiaci sa znova objavila infekčná komplikácia, pre ktorú bola pacientka na externej drenáži likvoru 14 dní s následným VP zvodom. Odvtedy sme ďalšie komplikácie v súvislosti s hydrocefalom a jeho drenážou nezaznamenali.
V troch rokoch je dievčatko mentálne na úrovni približne ročného dieťaťa. Komunikuje krátkymi slovami a holými vetami. V neurologickom náleze dominuje spastická kvadruparéza a od mája 2008 sa objavili epileptické záchvaty typu grand mal, liečené medikamentózne. Dieťa chodí iba s pomocou dospelého človeka, sedí samostatne.
Diskusia
Počtom pacientov jednu z najrozsiahlejších štúdií súčasnosti, retrospektívnu analýzu, prezentujú Lo et al (2008) [4]: 85 pacientov s kraniálnym NTD operovaných v rokoch 1990–2006 v hamiltonskej univerzitnej nemocnici v Ontáriu, v Kanade (graf 1). V ich súbore malo 17 detí meningokélu a 68 detí encefalokélu. Pozoruhodné je zastúpenie jednotlivých anomálií. Najviac pacientov malo frontálny NTD – 40 detí. Hydrocefalus malo 23 detí, pridruženú chybu (agenézu corpus callosum, cerebrálnu heterotopiu a dysgenézu) popísali u 35 detí a jeden pacient mal i kaudálny NTD. Normálny vývoj bez závažnejšej retardácie zaznamenali u 50 detí (59 %). Vo svojej práci poukazujú na fakt, že samotný kraniálny NTD a jeho lokalizácia nie sú prognosticky významné pre vývoj jednotlivca. Hydrocefalus a pridružené intrakraniálne anomálie kumulatívne prispievajú k oneskorenému vývoju dieťaťa [8]. Naše skúsenosti, i keď prezentované na menšom súbore, sú obdobné. Osem detí z celkového počtu desiatich pacientov s kraniálnym NTD sa vyvíja normálne (tab. 2).
Graph 1. Graficky znázornený podiel pacientov s hydrocefalom a bez hydrocefalu. Tmavé stĺpce predstavujú pacienti KDCH, svetlé stĺpce sú pacienti z Hamiltonskej Univerzitnej nemocnice, Ontario, Kanada. 
Table 2. Pacienti s kraniálnym NTD na KDCH a z Hamiltonskej univerzitnej nemocnice, Ontario, Kanada. Podiel pacientov s hydrocefalom je na KDCH vyšší. Normálny vývin bol zaznamenaný u väčšiny pacientov v oboch súboroch. 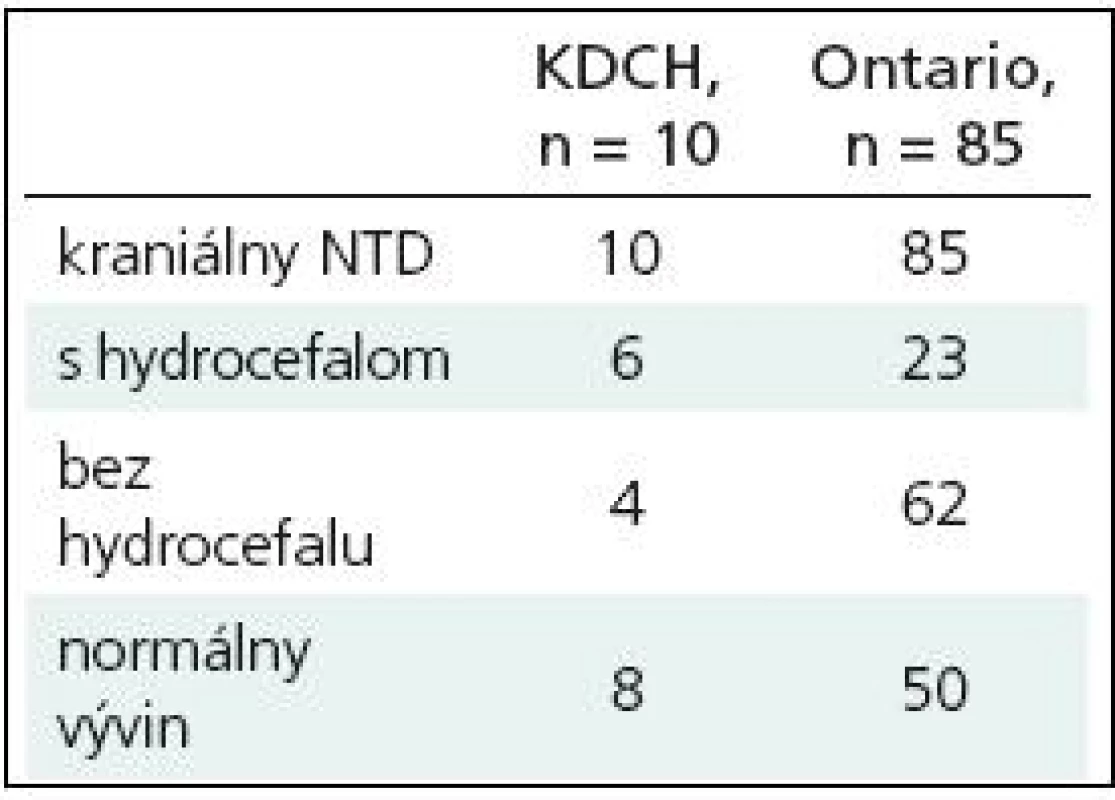
Prezentované kazuistiky prispievajú k dokresleniu významu načasovania operácie kraniálneho NTD a najmä hydrocefalu. Obaja pacienti mali závažnejší typ kraniálneho NTD. Obaja pacienti mali hydrocefalus, ktorý bol riešený VP zvodom likvoru s infekčnými komplikáciami. Pacient 1 bol operovaný hneď po narodení. V pooperačnom období, pri rozvoji klinických príznakov hydrocefalu potvrdili jeho progresiu i zobrazovacie metodiky a hydrocefalus bol riešený VP zvodom likvoru v prvom mesiaci života. Kostný defekt nebol riešený primárne a až pri pretrvávaní otvoru v kosti bola indikovaná chirurgická korekcia. Potvrdil sa názor Mahapatru et al, ktorí prezentovali súbor 103 pacientov s frontálnym typom NTD. Pri vzdialenosti vnútorných očných kútikov väčšej ako 2,5 cm je potrebná chirurgická korekcia. Takisto defekt väčší ako 3 cm (náš pacient mal 3,5 cm) je indikovaný na korekciu. Je to zmena starších názorov (Shilito, Matson 1982), ktorú priniesol i pokrok vo fixačných materiáloch a technikách – použitie titánových prípadne resorbovateľných mikrodláh a skrutiek [9–15].
Kraniálny NTD u pacientky 2 nebol riešený hneď po narodení. Hydrocefalus bol sprvu riešený nedostatočne, čo zapríčinilo intrakraniálnu hypertenziu (ICH) a komplikácie z toho vyplývajúce. Jednými z komplikácií sú i dekubity na hlave, ktoré sa úplne zahojili až po prepustení z nemocnice.
Cornette a Veerpoorten prezentujú rozsiahly súbor pacientov s kaudálnym NTD, kde poukazujú na skutočnosť, že nie samotná chyba, ale nezvládnutý hydrocefalus znamenajú pre dieťa poruchu intelektu a zaostávanie vo vývoji. Za prognosticky významný faktor možno považovať i infekciu, avšak až na druhom mieste [16,17]. Naše skúsenosti u detí s kraniálnym NTD sú obdobné, i keď limitované počtom pacientov.
Záver
Naše limitované skúsenosti podporené literárnymi faktami nás oprávňujú tvrdiť, že väčšina pacientov s kraniálnym NTD sa vyvíja normálne, i deti s hydrocefalom. Na zaostávaní vo vývoji sa môže podieľať nezvládnutý hydrocefalus, komplikácie z hypoventilácie a hypoxie, ktorých dôsledky sa objavia v neskoršom veku dieťaťa. Heterotopie a dysgenéza mozgového tkaniva nepriaznivo ovplyvňujú prognózu pacienta.
Včasná chirurgická korekcia je indikovaná u všetkých kraniálnych NTD. Hydrocefalus riešime VP zvodom likvoru a jeho zvládnutie zásadne ovplyvňuje prognózu pacienta.
Primárne riešenie kostného defektu nie je potrebné. Pri pretrvávaní defektu v neskoršom veku (tri roky) je potrebná jeho korekcia s použitím vlastného kosteného materiálu fixáciou titánovými alebo resorbovateľnými mikrodlahami a mikroskrutkami.
MUDr. František Horn
Klinika detskej chirurgie
LF UK a DFNsP
Limbova 1
833 40 Bratislava
e-mail: frantisek.horn@fmed.uniba.sk
Sources
1. Behunová J, Podracká Ľ. Rázštepy nervovej trubice – súčasné pohľady na etiopatogenézu a možnosti prevencie kyselinou listovou. Čs Pediatrie 2008; 63 : 38–46.
2. Dragula M. Rázštepy neurálnej trubice. In: Zibolen M et al (eds). Praktická neonatológia. Martin: Neografia 2001 : 212–216.
3. Kotil K, Kilinc B, Bilqe T. Diagnosis and management of large occipitocervical cephaloceles: a 10-year experience. Pediatr Neurosurg 2008; 44(3): 193–198.
4. Lo BW, Kulkarni AV, Rutka JT, Jea A, Drake JM, Lamberti-Pasculi M et al. Clinical predictors of developmental outcome in patients with cephaloceles. J Neurosurg Pediatrics 2008; 2(4): 254–257.
5. Hornová J, Tichá Ľ, Benedeková M. Výživa matky a jej vplyv na vývoj dieťaťa. Pediatr prax 2007; 2: 105–106.
6. Šabová L, Kovács L. Kyselina listová a vrodené vývojové chyby. Pediatr prax 2008; 1 : 36–38.
7. Hector EJ. Encephalocele. In: Mc Laurin et al (eds). Pediatric neurosurgery. 3rd ed. NY: W. B. Saunders 2002 : 97–110.
8. Šulla I, Faguľa J, Výrostko J, Kundrát I. Cephalocele. Čs Pediatrie 1981; 36(1): 6–8.
9. Ahmad FU, Mahapatra AK. Neural tube defects at separate sites: further evidence in support of multi-site closure of the neural tube in humans. Surg Neurol 2009; 71(3): 353–356.
10. Emsen IM, Benlier E. A new approach on reconstruction of frontonasal encephalomeningocele assisted with medpor. J Craniofac Surg 2008; 19(2): 537–539.
11. Omaník P, Horn F, Smrek M, Béder I, Murár E, Trnka J et al. Použitie alogénneho materiálu pri riešení spina bifida aperta. Rozhl Chir 2008; 87(10): 527–530.
12. Mahapatra AK, Suri A. Anterior encephaloceles: a study of 92 cases. Pediatr Neurosurg 2002; 36(3): 113–118.
13. Mahapatra AK, Agrawal D. Anterior encephalocele: a series of 102 case over 32 years. Neurol India 2006; 54(1): 97–99.
14. Matejčík V, Šteňo J, Poruban D. Reconstruction of the skull base after injuries. Bratisl Lek Listy 2007; 108(2): 107–111.
15. Nasu W, Kobayashi S, Kashiwa K, Honda T. Secondary craniofacial reconstruction of huge frontoethmoidal encephalomeningocele after primary neurosurgical repair. J Craniofac Surg 2008; 19(1): 171–174.
16. Cornette L, Verpoorten C, Lagae L, Plets C, Van Calenbergh F, Casaer P. Closed spinal dysraphism: a review on diagnosis and treatment in infancy. Eur J Paediatr Neurol 1998; 2(4): 179–185.
17. Van Calenbergh F, Vanvolsem S, Verpoorten C, Lagae L, Casaer P, Plets C. Results after surgery for lumbosacral lipoma: the significance of early and late worsening. Child Nerv Syst 1999; 15(9): 439–443.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2010 Issue 6-
All articles in this issue
- Autizmy
- Mechanizmy neurodegenerácie pri Parkinsonovej chorobe
- Syndrom obstrukční spánkové apnoe a kardiovaskulární komplikace – úloha mezioborové spolupráce
- Poruchy metabolizmu biogenních aminů v dětském věku a možnosti jejich diagnostiky
- Spektrální analýza variability srdeční frekvence – normativní data
- Dotazník Bristolská škála aktivit denního života BADLS-CZ pro hodnocení pacientů s demencí
- Endovaskulární rekanalizace při léčbě akutních uzávěrů mozkových tepen
- Srovnání přínosu lumbálního infuzního testu a lumbální drenáže v indikaci léčby hydrocefalu
- Validita mezinárodní škály pro pacienty s ataxií
- Monitoring ptiO2 a změny frakce kyslíku ve vdechované směsi u pacientů po těžkém subarachnoidálním krvácení
- Léze radiálního nervu a možnosti pozdní rekonstrukce funkce šlachovým transferem
- Kraniálne defekty neurálnej rúry
- Využití kontinuálního monitoringu průtoku krve mozkem po těžkém mozkovém poranění
- Naše zkušenosti s MR monitorováním pacientů s roztroušenou sklerózou v klinické praxi
- Spontánní regrese sekvestru při lumbální herniaci disku – soubor tří kazuistik
- Lymfomatózní neuropatie (neurolymfomatóza) – kazuistika
- Posuzování zdravotního stavu a pracovní schopnosti osob po cévní mozkové příhodě – kazuistiky
- Fibrózní dysplazie žeber a páteře: multioborové řešení – kazuistika
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Spontánní regrese sekvestru při lumbální herniaci disku – soubor tří kazuistik
- Posuzování zdravotního stavu a pracovní schopnosti osob po cévní mozkové příhodě – kazuistiky
- Dotazník Bristolská škála aktivit denního života BADLS-CZ pro hodnocení pacientů s demencí
- Autizmy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

