-
Medical journals
- Career
Prediktivní hodnota ultrasenzitivního C-reaktivního proteinu u cévní mozkové příhody a jeho vztah k ateroskleróze karotid
Authors: I. Vlachová 1; R. Herzig 1; H. Vaverková 2; D. Novotný 3; V. Krčová⁴; A. Bártková 1; B. Křupka 1; D. Šaňák 1; K. Urbánek 1; M. Budíková⁵; E. Sovová⁶; P. Kaňovský 1
Authors‘ workplace: Neurologická klinika LF UP a FN v Olomouci 1; III. Interní klinika LF UP a FN v Olomouci 2; Oddělení klinické biochemie FN v Olomouci ⁴Hemato-onkologická klinika LF UP a FN v Olomouci ⁵Klinika nukleární medicíny LF UP v FN v Olomouc ⁶I. interní klinika LF UP a FN v Olomouci 3
Published in: Cesk Slov Neurol N 2007; 70/103(1): 49-55
Category: Original Paper
Vytvořeno za podpory grantu IGA MZ ČR NF7492-3/2003.
Overview
Úvod:
V etiopatogenezi ischemické cévní mozkové příhody (iCMP) hraje podstatnou roli ateroskleróza. Na jejím rozvoji má významný podíl chronický zánětlivý proces. Mezi ukazateli zánětu byl ultrasenzitivní C-reaktivní protein (hsCRP) uznán nezávislým rizikovým faktorem iktu, prediktorem horšího postižení, recidiv i dalších kardiovaskulárních postižení. Cílem studie bylo posouzení vlivu hsCRP na tíži iCMP v akutní fázi, vztahu k subtypům iCMP, ateroskleróze karotid a posouzení jeho možné prediktivní hodnoty.Soubor pacientů a metodika:
Stanovení plazmatických hladin hsCRP bylo provedeno u 110 probandů (66 mužů a 44 žen, průměrného věku 61,5±9,9) v akutní fázi iCMP. Tíže příhody byla hodnocena podle kriterií NIHSS. Soubor byl rozdělen podle etiologie do 3 skupin (ikty aterotrombotické-AT, embolické arterio-arteriální-EA, kardioembolické-EK) a stupně aterosklerotického postižení karotid (≤30 %; 30-69 %; ≥70 %). Za 3 měsíce od akutní fáze onemocnění byl hsCRP vyšetřen u 78 probandů (44 mužů a 34 žen). Kontrolní skupinu (KS) tvořilo 58 zdravých osob (32 mužů a 26 žen, průměrného věku 57,1±9,9 let).Výsledky:
Ve srovnání s KS byly zjištěny vyšší hodnoty hsCRP u: (1) probandů v akutní fázi (p<0,0001); (2) nemocných s NIHSS <10 (p=0,001) i NIHSS≥10 (p<0,0001); (3) subtypu iktu AT (p<0,0001), méně i EK (p=0,01) a EA (p=0,01); (4)stupňů karotických stenóz≤30 % (p=0,008), 30-69 % (p=0,004) i ≥70 % (p=0,001); (5) probandů za 3 měsíce (p<0,0001). Ve vztahu ke Glasgow Outcome Scale (GOS) nebyl zjištěn rozdíl.Závěr:
Studie potvrdila souvislost vyšších hladin hsCRP v akutní fázi iCMP a tíže neurologického deficitu, jakož souvislost vyšších hladin hsCRP s aterosklerózou karotid.Klíčová slova:
ischemický iktus, ateroskleróza, ultrasenzitivní CRP, karotická stenóza.Úvod
V etiopatogenezi ischemické cévní mozkové příhody (iCMP), která je jednou z hlavních příčin morbidity a mortality ve vyspělých zemích, hraje podstatnou roli ateroskleróza (AS).
Arteroskleróza je multifaktoriální, postupně probíhající onemocnění, které není způsobeno pouze pasivní akumulací lipidů v cévní stěně. Významný podíl při rozvoji AS a jejich komplikací má chronický zánětlivý proces, který ovlivňuje všechny fáze jejího vývoje od endoteliální dysfunkce až po rupturu ateromového plátu [1]. Mezi zánětlivými markery je, s ohledem ke vztahu rizika rozvoje AS, nejintenzivněji věnována pozornost C-reaktivnímu proteinu (CRP), sérovému amyloidu A a neopterinu, tedy ukazatelům aktivace makrofágů. Markery aktivace endotelu jsou VCAM, ICAM, E-selektin a proteiny regulující akutní fázi – jako interleukin-6 (IL-6) a tumor necrosis factor-α (TNF-α) [2]. Zejména v posledním desetiletí je CRP intenzivně zkoumán v souvislosti s rizikem cerebrovaskulárních (CV) a kardiovakulárních (KV) onemocnění i u nemocných po akutní fázi iCMP [3-7]. Zvýšená plazmatická koncentrace CRP je spojená s karotickou a koronární AS, AS tepen dolních končetin i progresí těchto onemocnění [8]. CRP byl uznán nezávislým rizikovým faktorem KV onemocnění, prediktorem horšího postižení i jejich recidiv.
V roce 2003 doporučila American Heart Association (AHA) používat v klinické praxi stanovení plazmatických hladin ultrasenzitivního CRP – hsCRP (high sensitive CRP), který lépe vystihuje základní zánětlivý status jednotlivých osob. Dovoluje stanovit již koncentrace CRP od 0,1 mg/l s přesností na 0,01 mg/l . Dospělou populaci lze podle hodnot plazmatické hladiny hsCRP rozdělit do 3 skupin. Osoby s nízkým rizikem rozvoje AS a jejich komplikací mají koncentraci hsCRP<l.0 mg/l, střední riziko představuje hladina hsCRP mezi 1-3 mg/l, vysoké riziko představuje koncentrace >3 mg/l [9]. Poprvé byl vztah hsCRP a KV onemocnění zmíněn v r. 1996 [10]. V roce 1997 byly zveřejněny výsledky velké prospektivní Physicians Health Study, ve které bylo sledováno přes 15 000 mužů po dobu 14 let. Muži v kvartilu s nejvyššími koncentracemi hsCRP měli 2,9krát vyšší riziko vzniku prvního infarktu myokardu (IM) než muži s nejnižšími koncentracemi. Obdobné výsledky u žen přinesla v roce 2000 publikovaná prospektivní studie Woman’s Health Study [11].
Cílem naší práce bylo stanovení hodnot hsCRP a posouzení jeho vlivu na stav nemocných v prvních 24 hodinách od vzniku iCMP, zhodnocení jeho vztahu k subtypu iCMP, stupni AS postižení extrakraniálního úseku karotického řečiště a zhodnocení jeho případné prediktivní hodnoty ve vztahu k Glasgow Outcome Scale (GOS) za 3 měsíce od vzniku příhody.
Soubor a metodika
V rámci studie bylo v akutní fázi iCMP vyšetřeno 110 nemocných (66 mužů a 44 žen průměrného věku 61,5±9,9 let) léčených na iktovém centru Neurologické kliniky FN v Olomouci. V tomto souboru bylo 83 nemocných s arteriální hypertenzí (AH) a 5l osob s diabetes mellitus (DM) 2. typu či sníženou glukózovou tolerancí (IGT). Za 3 měsíce od akutní fáze bylo vyšetřeno 78 probandů (44 mužů a 34 žen) (tab. 1). Do souboru byli zařazeni nemocní s tranzitorní ischemickou atakou (TIA), reverzibilním ischemickým neurologickým deficitem (RIND) a kompletním iktem (CS). Tíže vstupního neurologického postižení byla hodnocena podle National Institutes of Helalth Stroke Scale (NIHSS), Bethesda Maryland, USA, stav nemocných za 3 měsíce od akutní fáze byl hodnocen pomocí GOS. Zásadním kriteriem pro zařazení do studie byla diagnóza mozkové ischemie a horní věková hranice 75 let. Odběry hsCRP byly v akutní fázi onemocnění provedeny ihned po přijetí (tj. nejpozději 24 hodin od vzniku prvních příznaků), tedy ještě před zahájením komplexní léčby iktu. Vyloučeni byli nemocní s klinickými známkami zánětu, nebo osoby léčené dlouhodobě nesteroidními antiflogistiky či antibiotiky. KS tvořilo 58 osob (32 mužů a 26 žen, průměrný věk 57,2±9,8let) (tab.1).
Table 1. Charakteristika souboru pacientů (v akutní fázi a za 3 měsíce po ischemickém iktu) a kontrolní skupiny – počet vyšetřených osob dle pohlaví. 
Pro potřeby porovnání vlivu sledovaných faktorů u jednotlivých subtypů byl soubor rozdělen na ikty aterotrombotické (AT), embolické arterio-arteriální (EA) se sonograficky verifikovaným nálezem AS postižení v symptomatické magistrální mozkové tepně a kardioembolické (EK) s nonvalvulární fibrilací síní či průkazem intrakardiálního trombu. Pro zhodnocení vlivu hsCRP na tíži neurologického postižení byl soubor rozdělen do 2 skupin. Jednu tvoří probandi s méně závažným postižením (NIHSS<10), druhou probandi se závažným postižením (NIHSS≥10). Pro zhodnocení možné prediktivní hodnoty hsCRP byl soubor probandů v akutní fázi rozdělen na skupinu s hodnotou hsCRP<l, skupinu s hsCRP 1-3 a skupinu s hsCRP >3. Diagnóza mozkové ischemie byla stanovena pomocí počítačové tomografie (CT) či magnetické rezonance (MR) mozku. Všichni probandi měli provedeno duplexní sonografické vyšetření magistrálních i intrakraniálních mozkových tepen na ultrazvukovám přístroji Hewlett-Packard Sonos 4500 Agilent. Podle stupně postižení extrakraniálního úseku karotického řečiště byli rozděleni do 3 skupin. První skupinu tvoří probandi se stenózou arteria carotis interna (ACI) <30 %, druhou skupinu probandi s nálezem 30-69% stenózy a třetí skupinu probandi se stenózou ≥70%. 86 osob bylo vyšetřeno transezofageální echokardiografií na přístroji Toshiba Power Vision 8000.
Hs-CRP byl vyšetřen latexem podporovanou imunoturbidimetrickou metodou, diagnostickou soupravou Tina-quant CRP (Latex) HS, výrobce Roche, kalibrátor C.f.P. (Roche).
Ke statistickému vyhodnocení rozdílu sledovaných parametrů mezi probandy a KS v akutní fázi onemocnění a po 3 měsících byl použit Studentův dvouvýběrový
t-test jehož výsledky byly ověřovány i neparametrickým testem Mann-Whitney. Pro zhodnocení možné prediktivní hodnoty rozdílných hladin hsCRP v akutní fázi onemocnění ke GOS po 3 měsících byl použit χ2 test. χ2 test byl použit při srovnání hodnot hsCRP u probandů i kontrolní skupiny s distribucí tohoto markeru v české populaci.
Nemocní i osoby KS byli do studie zařazeni na základě vlastního podpisu informovaného souhlasu. Studie je součástí výzkumného úkolu ministerstva zdravotnictví ČR, který byl předem posouzen a schválen etickou komisí. Celá studie proběhla v souladu s Helsinskou deklarací z roku 1975, revidovanou v roce 1983.
Výsledky
V akutní fázi onemocnění byly prokázány statisticky významně vyšší hodnoty hsCRP u sledovaného souboru proti KS, p<0,0001 (graf l). Při hodnocení vztahu hladin hsCRP k tíži neurologického deficitu byly u nemocných s NIHSS <10 v porovnání s KS hladiny hsCRP statisticky významně vyšší (p=0,001), ještě výrazněji se lišila skupina s NIHSS≥10 (p<0,0001) (graf 2). Pokud byl hodnocen vliv hsCRP k subtypu iCMP, vyznělo primární hodnocení 2výběrovým Studentovým t-testem statisticky nevýznamně, po ověření neparametrickým testem Mann-Whitney se objevily statisticky významné rozdíly u všech 3 skupin, EK (p=0,01), EA (p=0,01) i AT (p<0,0001), a to s výraznou prevalencí právě u subtytu AT (graf 3). Při hodnocení vztahu hsCRP k AS změnám extrakraniálního úseku karotického řečiště byla prokázána u všech 3 skupin statisticky významně vyšší hodnota, především ve skupině s hemodynamicky významnou stenózou (l. p=0,008; 2. p=0,004; 3. p=0,00l) (graf 4).
Graph 1. Hodnoty hsCRP u probandů v akutní fázi – srovnání s kontrolní skupinou. 
Graph 2. Akutní fáze iCMP – srovnání podle tíže neurologického deficitu s kontrolní skupinou. 
Graph 3. Rozdělení souboru podle subtypu iCMP – srovnání s kontrolní skupinou. 
Graph 4. Srovnání hodnot hsCRP s kontrolní skupinou podle stupně postižení karotického řečiště. 
Za 3 měsíce od akutní fáze iCMP byl hodnocen soubor 78 probandů. Při srovnání s KS přetrvávala statisticky významně vyšší hladina hsCRP u probandů (p<0,0001) (graf 5). Ve vztahu ke GOS po 3 měsících od akutní fáze nebyl nalezen statisticky významný rozdíl mezi hodnotami akutní a konvalescentní fáze onemocnění ani po rozdělení souboru na skupiny s nízkým, středním a vysokým rizikem podle hladiny hsCRP.
Graph 5. Srovnání hodnot hsCRP u probandů s kontrolní skupinou po třech měsících. 
Hodnoty hsCRP u probandů v akutní fázi onemocnění i u KS byly porovnány s reprezentativním vzorkem české populace [12]. I při tomto srovnání se sledovaný soubor jak u mužů, tak u žen, statisticky významně lišil ve všech 3 podskupinách (p<0,0001), kontrolní skupina se od české populace podstatně nelišila (tab.2).
Table 2. Porovnání hodnot hsCRP u probandů a české populace. 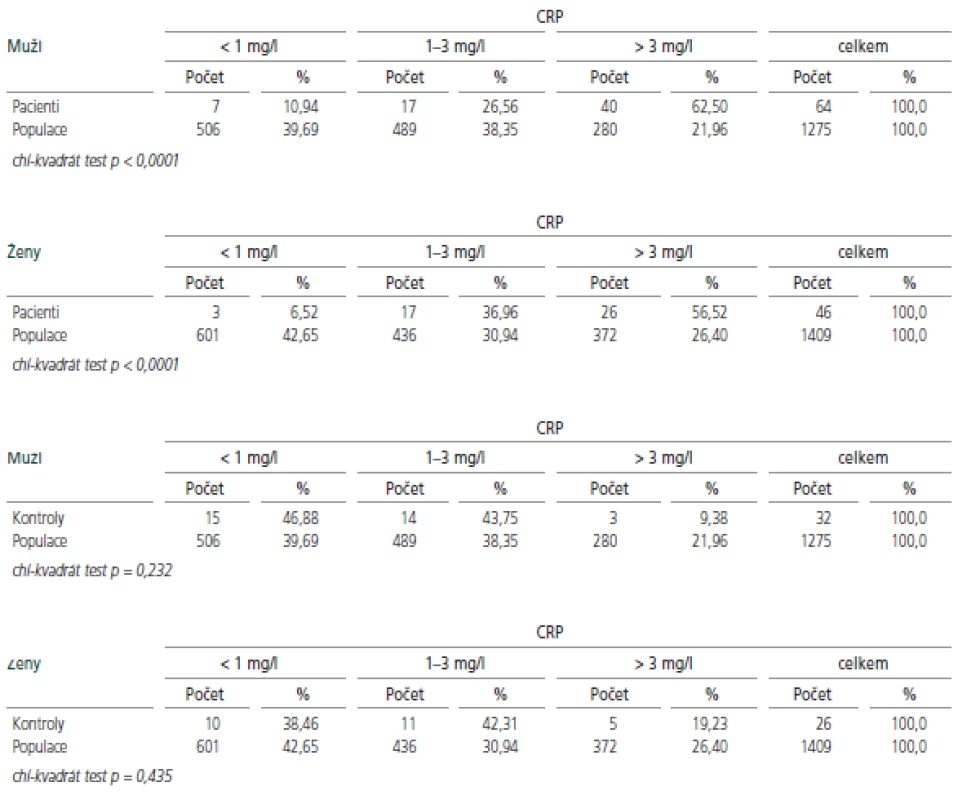
Diskuse
CRP je relativně nespecifickým zánětlivým markerem. Může však být využit ke sledování závažnosti a progrese některých dobře definovaných KV onemocnění. CRP je stopový protein cirkulující u zdravých osob v koncentraci okolo l mg/l. V akutní fázi infekcí či zánětů se jeho koncentrace zvyšuje více než 100násobně. Středně zvýšené hodnoty plazmatického CRP jsou pozorovány u stavů spojených s AS, psychickým stresem, u kuřáků a starších osob [13]. Logicky doprovázejí zvýšené koncentrace CRP chronická zánětlivá a autoimunní onemocnění jako revmatoidní artritidu a systémový lupus erythematosus. Tito nemocní mají také zvýšené riziko KV komplikací [14,15]. Vyšší hodnoty CRP mají osoby obézní [16], osoby se zvýšeným krevním tlakem, jsou také prediktorem rozvoje arteriální hypertenze [14,15]. Již zmíněná Woman’s Health Study ukázala, že hladina CRP je významným prediktorem výskytu DM 2. typu a metabolického syndromu [11]. Ukazuje se, že subklinický zánět měřený jako zvýšení koncentrace hsCRP je součástí syndromu inzulinové rezistence [2].
CRP je produkován nejvíce hepatocyty. Jeho tvorba je indukována především IL-6, který produkují makrofágy v místě poškození či infekce. Méně významný podíl při regulaci syntézy mají interleukin 1-β a TNF-α [17]. Recentní práce prokazují jeho tvorbu v AS lézích – zejména v buňkách hladkého svalstva cévní stěny a makrofázích, ale také v ledvinách, neuronech a alveolárních makrofázích. Jeho fyziologická role je méně známá než jeho prozánětlivý efekt. Hlavní funkcí CRP je schopnost rozeznávat patogeny a vlastní poškození buňky a facilitovat jejich odstranění makrofágy a komplementovým systémem [2]. CRP nejen aktivuje komplement s dopadem na rozvoj AS, současně má i vlastní ochranné účinky, které jsou založeny na ochraně zejména endotelových buněk před účinky aktivovaného komplementu [18]. Patofyziologické mechanizmy vedoucí ke zvýšeným koncentracím CRP jsou stále předmětem rozsáhlého výzkumu, pozornost je věnována již zmíněným faktorům metabolickým, zvýšené aktivaci imunitního systému i zkoumání genetických vlivů.
Jak již bylo řečeno výše, je v hodnocení vztahu koncentrací CRP a KV onemocnění využíváno laboratorní stanovení tzv. hsCRP. Využití této metody je oproti ostatním reaktantům akutní fáze výhodné. Jednak jde o dostupnou laboratorní metodiku, hodnoty hsCRP vykazují malé intraindividuální rozdíly během roku a mají téměř nulovou cirkadiální variabilitu [2]. Jak vyplývá z předešlého, vztah zánětlivých markerů a kardiovakulárních onemocnění je úzký. Vyšší koncentrace jsou prediktorem vzniku IM včetně náhlé smrti z kardiálních příčin, jejich koncentrace dobře korelují s rozsahem AS postižení stanoveným koronarografií, měření koncentrací hsCRP se využívá při hodnocení prognózy onemocnění již probíhajícího i hodnocení rizika provedených revaskularizačních operací i koronárních angioplastik [2]. Ve vztahu k CMP nejsou výsledky celé řady prací tak konzistentní. Je to jistě dáno tím, že iCMP nejsou homogenní skupinou a v profilu rizikových faktorů se od ischemické choroby srdeční do jisté míry liší. Aterotrombóza je jistě nejzávažnější, ale ne jedinou příčinou. V souladu s výsledky ostatních studií [19,20] vykazuje i naše studie přetrvávající zvýšenou hladinu CRP v akutní i konvalescentní fázi iCMP. Naproti tomu Di Napoli et al [6] pozoroval snížení CRP po akutní fázi. Beamer et al [21] pozorovali pokles plazmatické hladiny CRP v průběhu l roku pouze u osob, které neprodělaly recidivu iktu.
Při analýze jsou výsledky sledování značně variabilní [19]. V naší studii shledáváme statisticky nejpřesvědčivější zvýšení hsCRP u aterotrombotických iktů. V české literatuře se vztahem zánětlivých markerů zabýval Chlumský et al, kteří srovnávali kardioembolické a trombotické ikty. I zde byly statisticky významně vyšší hodnoty zánětlivých markerů ve skupině iktů trombotických [22].
Tíže iCMP pozitivně koreluje s plazmatickou hladinou CRP [19,23]. Vyšší hladiny markerů zánětu po větších infarktech jsou zapříčiněny nejen vstupními hodnotami CRP, ale také následkem rozsáhlejšího poškození mozkové tkáně. Obdobně je tomu v naší studii, významně vyšší plazmatickou hladinu hsCRP v porovnání s KS mají probandi s těžším iktem. Rovněž ve vztahu k AS karotid, až na výjimky [24], se potvrzuje pozitivní korelace zvýšených plazmatických koncentrací CRP s intimo-mediálním ztluštěním [25], rozvojem a progresí AS plátů a následující iCMP, se k symptomatickou či asymptomatickou stenózou [8,26,27]. Vztah zvýšených plazmatických hladin hsCRP k AS postižením karotid se odráží i v našich výsledcích. Hodnotu hsCRP jako prediktora horšího outcome či recidivu iktu výsledky naší studie v kratším časovém odstupu 3 měsíců nepotvrzují ani po rozdělení souboru probandů podle hodnot plazmatických hladin hsCRP a stupně rizika. Přesto i v tomto období přetrvává u našich nemocných významně vyšší hladina sledovaného markeru v porovnání s kontrolní skupinou. Zajímavé z tohoto pohledu bude dlouhodobější sledování.
Závěr
Přes jistě pozitivní výsledky studie, které podporují postavení hsCRP v roli ukazatele CV rizika, je potřeba si uvědomovat, že cesta od výzkumných projektů do praktické medicíny není jednoduchá. Jistěže by nebylo smysluplné hodnotit z tohoto pohledu riziko KV i CV onemocnění, kdyby nebyla možnost výsledky použít léčebně či v rámci preventivních opatření. Vzhledem k tomu, co již bylo napsáno, je evidentní, že jde nejen o zásadní režimové změny v životním stylu, ale také možné ovlivnění medikamentózní. Výsledky studií zkoumajících vliv kyseliny acetysalicylové se dosud různí, avšak efekt podávání statinů, zejména u KV onemocnění, je jednoznačný. Podobně příznivý účinek na hladinu hsCRP mají fibráty a ACE inhibitory. Z pohledu primární i sekundární prevence ischemického iktu vyhodnocuje dosavadní situaci recentní zpráva členů CRP Pooling Project z roku 2005 [28]. Podle jejích závěrů dosud neexistují zcela přesvědčivé důkazy pro doporučení měření CRP pro vyhodnocení primárního rizika CV onemocnění v rutinní praxi. V sekundární prevenci iktu je zvýšená hladina CRP prognostickým markerem, ale dosud zbývá stanovit specifický terapeutický postup pro tato onemocnění.
doc.MUDr. Ivanka Vlachová
Neurologická klinika LF UP a FN
I.P. Pavlova 6
775 20 Olomouc
e-mail: olaf.olomouc@seznam.cz
Přijato k recenzi: 16. 1. 2006
Přijato do tisku: 6. 11. 2006
Sources
1. Libby P, Ridker PM, Maseri A. Inflammation and atherosclerosis. Circulation 2002; 105 : 1135-43.
2. Dvořáková A, Poledne R. Ultrasenzitivně měřený C-reaktivní protein – nový parametr kardiovaskulárního rizika. Vnitř lék 2004; 11 : 852-7.
3. Ridker PM, Buring JE, Shih J et al. Prospective study of C-reactive protein and the risk of future cardiovascular events among apparently healthy woman. Ciculation 1998; 98 : 731-3.
4. Rost NS, Wolf PA, Kase CS at al. Plasma concentration of C-reactive protein and risk of ischemic stroke and transient ischemic attack: the Framingham study. Stroke 2001; 32 : 2575-9.
5. Van Exel E, Gussekloo J, de Crean AJ et al. Inflammation and stroke: the Leiden 85-plus Study. Stroke 2002; 33 : 1135-8.
6. Di Napoli M, Papa F, Bocola V. C-reactive protein in ischemic stroke an independent prognostic factor. Stroke 2001; 32 : 917-24.
7. Anuk T, Assayag EB, Rotstein R et al. Prognostic implications of admission inflammatory profile in acute ischemic neurological events. Acta Neurol Scand 2002; 106 : 196-9.
8. Van DM, I, De Maat MP, Hak AE et al. C-reactive protein predicts progression of atherosclerosis measured at various sites in the arterial tree: the Rotterdam Study. Stroke 2002; 33 : 2750-5.
9. Pearson TA, Mensah GA, Alexander RW et al. Markers od inflammation and cardiovascular disease: application to clinical and public healt practice: a statement for healtcare professionals from the Centers for Disease Control and Prevention and the Am Heart Association. Circulation 2003; 107 : 499-511.
10. Mendal MA, Patel P, Ballam L et al. C-reactive protein and its relation to cardiovascular risk factors: a population based cross-sectional study. BMJ 1996; 312 : 1061-5.
11. Ridker PM, Buring JE, Cook NR et al. C-reactive protein, the metabolic syndrome and risk of incident cardiovascular events: an 8-year follow-up of 14 719 initially healthy American woman. Circulation 2003; 107 : 391-7.
12. Cífková R. Rizikové faktory kardiovaskulárních onemocnění v české populaci [habilitace]. Praha: Karlova Universita 2003.
13. Erren M, Reinecke H, Junker R et al. Systemic inflammatory parameters in patients with atherosclerosis of the coronary and peripheral arteries. Arterioscler Tromb Vasc Biol 1999; 19 : 2355-63.
14. Solomon DH, Karlson EW, Rimm EB et al. Cardiovascular morbidity and mortality in woman diagnosed with rheumatoid arthritis. Circulation 2003; 107 : 1202-7.
15. Manzi S, Meilahn EN, Rairie JE et al. Age-specific rates of myocardial infarction and angina in woman with systemic lupus erytematosus: comparison with the Framingham Study. Am J Epidemiol 1997; 145 : 408-15.
16. Yudkin JS, Stenhower CD, Emeis JJ et al. C-reactive protein in healthy subjects: associacions with obesity, insulin resistence, and endotelial dysfunction: a potential role for cytokines originating from adipose tissue? Arterioscler Thromb Vasc Biol 1999; 19 : 972-8.
17. Baumann H, Morella KK, Wong GH. TNF-alpha, IL-1 beta and hepatocyte growth factor cooperate in stimulating specific acute phase plasma protein genes in rat hepatoma cells. J Immunol 1993; 151 : 4248-57.
18. Kuneš P. Krejsek J. Ateroskleróza a přirozené autoprotilátky. 2. část: Přirozené autoprotilátky a C-reaktivní protein. Cor Vasa 2004; 46(10): 484-91.
19. Marquardt L, Ruf A, Mansmann U et al. Inflammatory response after acute ischemic stroke. J Neurol Aci 2005; 236(1-2): 65-71.
20. Emsley HC, Smith CJ, Gavin CM et al. An early and substained peripheral inflammatory response in acute ischaemic stroke: relationship with infection and atherosclerosis. J Neuroimmunol 2003; 139 : 93-101.
21. Beamer NB, Coull BM, Clark WM et al. Persistent inflammatory response in stroke survivors. Neurology 1998; 50 : 1722-8.
22. Chlumský J, Holá D, Kratochvílová R. Zánětlivé parametry u nemocných s cévní mozkovou příhodou. Vnitř lék 2002; 10 : 956-8.
23. Smith CJ, Emsley HC, GavinCM et al. Peak plasma interleukin-6 and other peripheral markers of inflammation in the first week od ischaemic stroke correlate with brain volume, stroke severity and long-term outcome. BMC Neurol 2004; 4 : 2.
24. Chapman CM, Beilby JP, McQuillan BM et al. Monocyte count, bat not C-reactive protein or interleukin-6, is as independent risk marker for subclinical carotid atherosclerosis. Stroke 2004; 35 : 1619-24.
25. Cao JJ, Manolio TA,Psaty BM et al. C-reactive protein, carotid intima-media thickeness, and incidence of ischemic stroke in the elderly: the Cardiovascular Health Study. Circulation 2003; 108 : 166-70.
26. Sitzer M, Markus HS, Mendal MA et al. C-reactive protein and carotid intimal media thickness in a community population. J Cardiovasc Risk 2002; 9 : 97-103.
27. Rerkasem K, Sherman CP, Williams JA et al. C-reactive protein is elevated in symptomatic compared with asymptomatic patients with carotid artery disease. Eur J Vasc Endovasc Surg 2002; 23 : 505-9.
28. Di Napoli M, Schwaninger M, Cappelli R et al. Evaluation of C-reactive protein measurment for assesing the risk and prognosis in ischemic stroke. A statement for health care professionals from the CRP pooling project members. Stroke 2005; 36 : 1316-29.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2007 Issue 1-
All articles in this issue
- Diagnostika a léčba karcinózy mening u solidních nádorů
- Tau protein a beta amyloid v likvoru u Alzheimerovy choroby a normy odvozené od kognitivně zdravých kontrol
- Intravenózní trombolytická terapie rekombinantním tkáňovým aktivátorem plazminogenu rt-PA (Actilyse®) – naše první zkušenosti z praxe
- Využití stanovení klusterinu v séru a likvoru v diagnostice postižení CNS – pilotní studie
- Vliv oboustranného zúžení vnitřní krkavice na cerebrovaskulární rezervní kapacitu zadního mozkového povodí
- Huntingtonova nemoc: zkušenosti s genetickým testováním v letech 1994-2005
- Vyšetření vizuálních evokovaných potenciálů a sonografické vyhodnocení orbitální hemodynamiky u akutní unilaterální optické neuritidy
- Neuroendoskopie a matematický model dynamiky mozkových komor
- Syndrom kývavé panenky u supraselárních cyst: výsledky neuroendoskopické léčby u čtyř dětí
- Krvácení do glioblastomu při dopravní nehodě
- Panická porucha – Neuropsychiatrický profil
- Chirurgická léčba metastatického postižení krční páteře
- Kognitivní deficit po léčbě intrakraniálních aneuryzmat
- Využití transkraniálního doppleru k průkazu intrakraniální hypertenze u dětí se skafocefalií
- Prediktivní hodnota ultrasenzitivního C-reaktivního proteinu u cévní mozkové příhody a jeho vztah k ateroskleróze karotid
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Panická porucha – Neuropsychiatrický profil
- Tau protein a beta amyloid v likvoru u Alzheimerovy choroby a normy odvozené od kognitivně zdravých kontrol
- Diagnostika a léčba karcinózy mening u solidních nádorů
- Chirurgická léčba metastatického postižení krční páteře
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

