-
Medical journals
- Career
Ambulantní péče o kojence se závažným onemocněním plic vzniklým v perinatálním období
Authors: J. Tuková; P. Koťátko
Authors‘ workplace: Klinika pediatrie a dědičných poruch metabolismu, 1. LF UK a VFN, Praha
Published in: Čes-slov Neonat 2023; 29 (2): 125-129.
Category: Contributions on respiratory problems of preterm newborns
Overview
V současnosti chybí četnější studie zabývající se péčí o děti s chronickým plicním postižením z nezralosti. Ojedinělá klinická doporučení Evropské respirační společnosti z roku 2020 představují první rozsáhlejší práci na dané téma a přinášejí několik návrhů, které se však opírají o nízkou či velmi nízkou kvalitu dostupných vědeckých prací. Na základě zkušeností z našeho pracoviště přinášíme základní informace, jak děti s chronickými respiračními obtížemi po propuštění dále sledovat. Uvádíme nejčastější příčiny akutních i chronických respiračních příznaků u dětí narozených předčasně, možnosti terapie a prevence progrese respiračních obtíží. Doporučujeme dlouhodobé sledování těchto dětí v odborných ambulancích.
Klíčová slova:
bronchopulmonální dysplazie, chronické plicní postižení z nezralosti, bronchiální obstrukce, dlouhodobá domácí oxygenoterapie, inhalační bronchodilatační léky
EVROPSKÁ DOPORUČENÍ
V European respiratory society guideline on long-term management of children with bronchopulmonary dysplasia z roku 2020 jsou uvedena následující doporučení (tab. 1) [1], ze kterých vyplývá:
- oxygenoterapie – k udržení cílové saturace periferní krve kyslíkem mezi 90 % a 95 %;
- vyšetření plic spirální počítačovou tomografií – neprovádět rutinně, zvažovat pouze u dětí s opakovanými hospitalizacemi, výraznějšími chronickými respiračními projevy;
- inhalační bronchodilatační léky – nepodávat rutinně, možno použít u symptomatických dětí, nejlépe s prokázanou pozitivní bronchodilatační odpovědí;
- inhalační/systémové kortikosteroidy – obecně nepodávat, podat pouze u podskupiny těžkých pacientů formou terapeutického testu a podávat pouze při patrném klinickém efektu;
- diuretická terapie nasazená po porodu – při absenci známek retence tekutin je vhodné terapii přirozeně vysadit, zprvu dalším nenavyšováním dávky;
- spirometrie a další funkční vyšetření – provádět rutinně a opakovaně v rámci dlouhodobého sledování specialistou.
V současnosti chybí větší práce a studie hodnotící management dětí s plicním postižením z nezralosti po předání do ambulantní péče. Neonatologové, pediatři a pneumologové sledující tyto děti se tak obvykle řídí především vlastními zkušenostmi. První vlaštovku představují výše uvedená, dlouho očekávaná klinická doporučení, ve kterých je zpracován současný stav poznání a je uveden v několika bodech. Sami autoři všem těmto doporučením připisují slabou váhu a nízkou či velmi
Tab. 1. Doporučení podle European respiratory society guideline on long-term management of children with bronchopulmonary dysplasia z roku 2020 [1]
Recommendation
Strength
Quality of evidence
We suggest monitoring with lung imaging using ionizing radiation in a subgroup only (e.g. children with severe course of BPD, severe respiratory symptoms, and/or recurrent hospital admissions due to respiratory morbidity).
conditional
very low
We suggest monitoring with lung function.
conditional
very low
We suggest giving individual advice to parents regarding daycare attendance.
conditional
very low
We suggest that treatment with bronchodilators could be optional for subgroups (e.g. children with severe course of BPD, severe respiratory or asthma-like symptoms,
recurrent hospital admission due to respiratory morbidity, exercise intolerance or reversibility in lung function).
conditional
very low
We suggest no treatment with inhaled or systemic corticosteroids.
conditional
low
We suggest natural weaning of diuretics by the relative decrease in dose with increasing weight gain.
conditional
very low
We suggest supplemental oxygen with saturation target range of 90–95%.
conditional
very low
Tab. 2. Respirační i mimoplicní příčiny respiračních obtíží
Centrální nervový systém
- nezralost dechového centra – přechodná
- porucha polykání – riziko aspirace
Dýchací cesty
- paréza hlasivky – riziko aspirace
- paréza hlasivek – stridor, dyspnoe
- subglotická postintubační stenóza
- tracheomalacie, bronchomalacie
- hypoplazie dýchacích cest – ireverzibilní obstrukce
- hyperplazie hladké svaloviny – reverzibilní obstrukce
Plicní parenchym
- selhání fyziologické alveolarizace = ↓ počet, septace a ↑ velikost alveolů
- emfyzematózní přestavba plic
Kapilární řečiště
- redukce kapilárního řečiště
- plicní hypertenze
nízkou kvalitu dostupných vědeckých studií, ze kterých bylo možné čerpat.
Níže uvádíme zkušenosti z našeho pracoviště dětské pneumologie, kde se již řadu let děti s těžkým plicním postižením z nezralosti centralizují.
ANAMNÉZA
Při převzetí dítěte do péče je nutné se podrobně seznámit s prenatální, perinatální i časnou postnatální anamnézou dítěte. Přítomnost růstové retardace plodu, oligohydramnion, abúzus či chronické onemocnění matky i závažná chorioamnitida mohou vést k narušenému vývoji plic in utero s obrazem plicní hypoplazie. V případě diagnózy bronchopulmonální dysplazie (bronchopulmonary dysplasia, BPD) je nutné vědět, podle kterých diagnostických kritérií tak bylo učiněno. Například novější definice podle R. Higgins [2] či E. A. Jensen [3] pracují s mnohem přísnějšími kritérii než stále nejčastěji používaná klinická definice vypracovaná National Institute of Child Health and Human Development, National Heart, Lung and Blood Institute a Office of Rare Diseases (NICHD/NHLBI/ORD) [4] s její modifikací kyslíkovým testem podle M. C. Walsh [5]. Přestože splnění kritérií BPD představuje jasný prediktivní faktor pro rozvoj chronického plicního postižení z nezralosti (chronic lung disease of immaturity, CLDI), není jeho podmínkou. A naopak dítě s BPD nemusí mít později klinické ani funkční známky anomálie respiračního traktu. Z toho důvodu nás více než samotná diagnóza BPD zajímají především faktory spojené s plicním postižením, jako jsou nízká porodní hmotnost, nízký gestační týden při porodu, intubace, typ a délka invazivní ventilační podpory, neinvazivní dechové podpory, intenzita i délka kyslíkové terapie, rozvoj intersticiálního plicního emfyzému, pneumonie, pneumothoraxu či plicní hemoragie. Délka a průběh intubace je zásadní i ke zhodnocení možné přítomnosti postintubační stenózy, malacie bronchů a trachey či parézy hlasivky/hlasivek. Vzhledem k úzkému propojení s oběhovým systémem je potřebné mít detailní informaci o přítomnosti a dynamice vývoje srdečních zkratů a známek plicní hypertenze. Intrakraniální patologie může vést k narušení dechového centra s rizikem apnoí či hypoventilací a také k poruše polykání s rizikem aspiračních příhod.
KLINICKÝ OBRAZ
Klinický nález obvykle dobře koresponduje s typem a tíží plicního postižení (tab. 2).
Pravidelně bývá patrná tachypnoe a dyspnoe. U mírnějších forem plicního postižení se výdechová dyspnoe projevuje jen diskrétně naznačeným aktivním výdechem se zapojením břišních svalů, které je pak nápadnější v pronační poloze dítěte. U závažnějších stavů je patrná nápadná dyspnoe s retrakcemi jugula, mezižebří a podžebří. Přítomno může být vpadávání spodních žeber při usilovné práci bránice během nádechu. Kojenci s nejtěžší formou BPD pak dýchají velmi mělce s dechovou frekvenci i mezi 80 a 100 dechy za minutu a zvýšené výdechové úsilí u nich nemusí být patrné. Tento dechový vzor je velmi nevýhodný, neboť zajišťuje dominantně ventilaci mrtvého prostoru. Při velmi závažné obstrukci také někteří kojenci dýchají sakadovitě při extrémní hyperinflaci a předčasném kolapsu dýchacích cest. O aktuálním stavu respiračního systému dobře vypovídá dechová frekvence dítěte v klidu ve spánku, která se u příznivě vyvíjejícího se dítěte postupně snižuje.
STRATEGIE LÉČEBNÉ PÉČE
Základní strategií v péči o dítě s CLDI je umožnit dítěti v příznivých podmínkách další růst a rozvoj plicní tkáně. Rodiče jsou informováni o potřebě chránit dítě před infekčními patogeny či expozicí škodlivým látkám v prostředí. Dítě by v žádném případě nemělo být vystavováno například cigaretovému kouři a zplodinám spalování z kamen či krbů. Rodiče jsou poučeni o nutnosti omezit s dítětem pobyt v kolektivech. V případě přítomnosti
sourozenců v rodině je třeba jejich důsledná vakcinace, přeočkování proti pertusi doporučujeme i všem blízkým osobám v okolí dítěte. Samozřejmostí by mělo být i jejich očkování proti chřipce, ev. proti covidu-19 či dalším aktuálním preventabilním infekcím). Dítěti je přizpůsoben individuální očkovací plán podle jeho aktuálního stavu a imunokompetence, rodiče obvykle vybízíme k podání protichřipkové vakcíny dítěti ve věku 6 měsíců a k imunizaci proti pneumokokům. Profylaxe před infekcí respiračním syncytiálním virem (respiratory syncytial virus, RSV) u indikovaných dětí je již mnoho let zavedena a její účinek je nezpochybnitelný. Rodiče jsou obvykle edukováni ke cvičení s dítětem formou respiračního handlingu. Zásadní je i vhodně vedená nutriční podpora, kterou je třeba nejen hradit zvýšený energetický výdej dítěte, ale také zabránit i nepřiměřeně vysokým hmotnostním přírůstkům.
Dlouhodobá domácí oxygenoterapie
U těžších forem plicního postižení vyžadují děti pro parciální respirační insuficienci dlouhodobou domácí oxygenoterapii (DDOT). Potřeba DDOT obvykle trvá několik týdnů či měsíců a následně je ukončena, jen výjimečně se v poslední době setkáváme s nutností podávat zvýšenou koncentraci kyslíku i několik let. Terapie DDOT naopak není vhodnou terapií u dětí s projevy globální respirační insuficience s významnou hyperkapnií. Při vysokých hodnotách parciálního tlaku oxidu uhličitého v krvi (pCO2) u těchto dětí hrozí hypoventilace až apnoe, jsou tudíž indikovány k domácí přístrojové podpoře dýchání. V případě hraničních hodnot pCO2 lze DDOT použít pouze za zvýšeného dohledu na dítě a frekventní monitorace krevních plynů.
Chronické plicní postižení z nezralosti u větších dětí a dospělých nápadně připomíná svými funkčními i strukturálními abnormitami chronickou obstrukční plicní nemoc (CHOPN) a pneumologové pro dospělé vyhradili tomuto typu postižení respiračního traktu zvláštní fenotyp CHOPN (obr. 1a, b).
Z klinických zkušeností i z této analogie s onemocněním CHOPN vychází naše používání bronchodilatačních léků u dětí, které mají výrazné klinické obtíže či v pozdějším věku závažnější nález v rámci funkčního vyšetření a které příznivě reagují na inhalační bronchodilatační léky (pozitivní terapeutický test). Pro tyto účely lze využít krátkodobě působící inhalační betamimetika i parasympatolytika, případně jejich kombinaci. U starších dětí je výhodné použít dlouhodobě působící léky. Při pozitivní dilatační odpovědi dosáhneme významně nižšího odporu proudění vzduchu. U řady dětí lze užíváním uvedených léků také zmírnit či odstranit plicní hyperinflaci, která sama o sobě dále bronchiální obstrukci zhoršuje (graf 1).
Image 1. a, b. 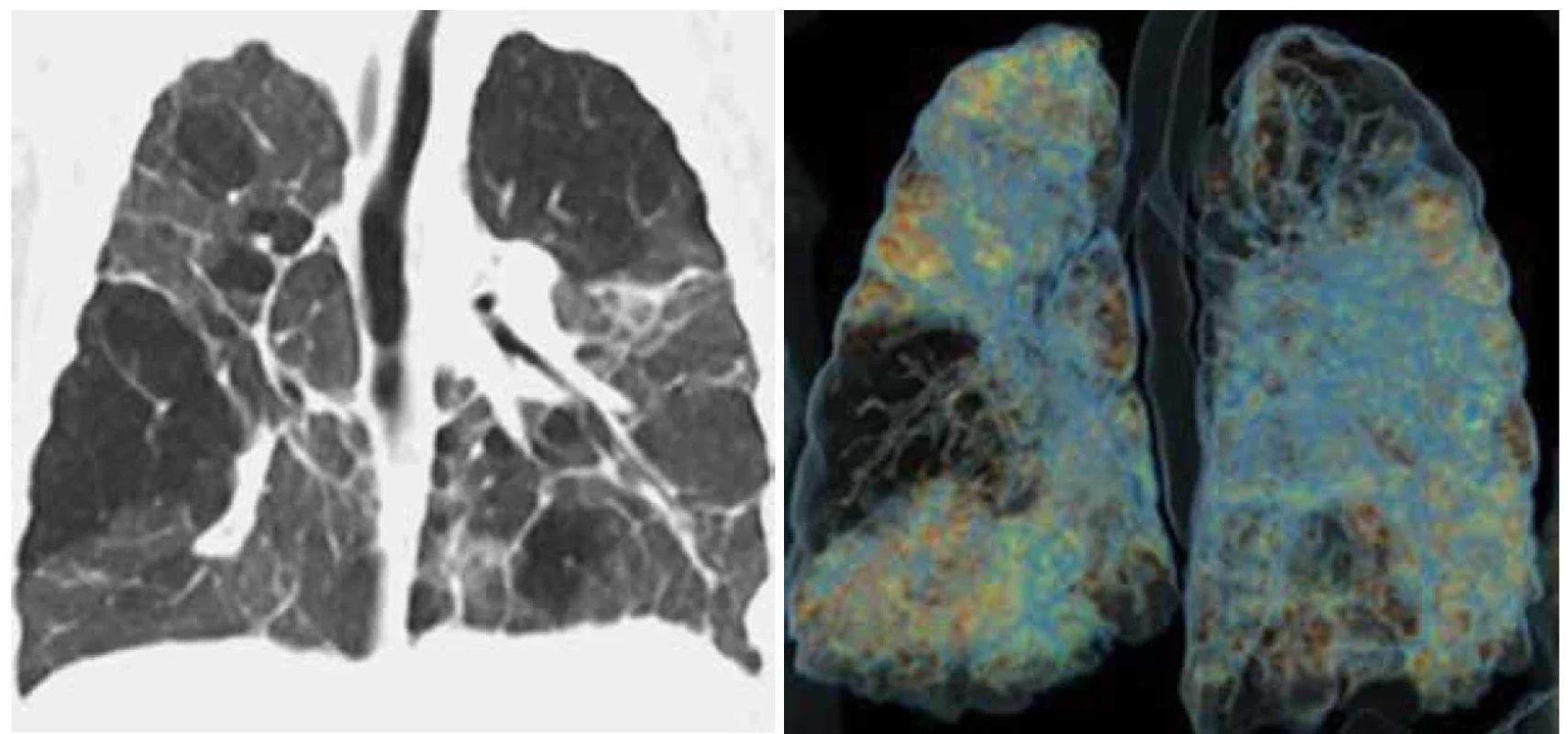
Spirální počítačová tomografie plic 2letého chlapce s těžkou formou BPD, narozeného ve 27. gestačním týdnu. Na snímku (a) i na následné rekonstrukci (b) jsou patrné okrsky s nápadnou emfyzematózní přestavbou (označeny červenou linkou), které utlačují zdravější část plicní tkáně. Graph 1. 
Spirometrická křivka průtok/objem u 14letého chlapce s BPD, narozeného ve 37. gestačním týdnu. Modrá křivka je iniciální před podáním betamimetika a odpovídá velmi těžké bronchiální obstrukci se závažnou redukcí vitální kapacity (červená šipka). Po podání betamimetika (červená křivka) dochází k velmi příznivé částečné reverzibilitě obstrukce a ústupu redukce vitální kapacity – došlo k ústupu významného zadržení vzduchu – hyperinflace. Terapie inhalačními kortikosteroidy
Mnohem více nejistoty je spojeno s terapií inhalačními kortikosteroidy. Zatímco v útlém věku se předpokládá jejich příznivý protizánětlivý účinek, se vzrůstajícím věkem dítěte jejich podávání přestává mít opodstatnění. Je však namístě důsledně zvažovat možnou koincidenci stavu s bronchiálním astmatem, která se vyskytuje v populaci přibližně u 10 % dětí a je někdy klinicky obtížné obě diagnózy s podobnou symptomatologií od sebe odlišit.
Inhibitory fosfodiesterázy typu 5
U dětí s klinicky významnou plicní hypertenzí se setkáváme s příznivou odpovědí na terapii inhibitorem fosfodiesterázy typu 5 sildenafilem, kterou po stabilizaci stavu a na základě vývoje echokardiografického vývoje později kardiolog ukončuje.
Další možné příčiny respiračních obtíží
Na respiračních projevech se mohou častěji podílet i aspirační příhody, které se vyskytují u dětí s parézou hlasivky i s mírnou rozštěpovou vadou patra, polykací poruchou v rámci abnormity centrálního nervového systému (CNS) či v případě nedokonalého polykacího reflexu u dětí se závažnou tachypnoí či významným gastroezofageálním refluxem. Podle etiologie je nutné opakovaným aspiracím zabránit pro riziko progrese postižení respiračního traktu. Děti s projevy chronické bronchitidy někdy profitují z dlouhodobé terapie azitromycinem v protizánětlivém režimu (obvykle od podzimu do jara každý 3. den v dávce 5–10 mg/kg).
Zvláštní péči vyžadují děti trpící vrozenou vývojovou vadou (VVV) či chronickým onemocněním, které je v terénu extrémní nezralosti někdy obtížné včas odhalit. Ani předčasně narozeným dětem se nevyhýbají diagnózy jako například cystická choroba, primární ciliární dyskineze nebo časný nástup průduškového astmatu (zvláště u časné senzibilizace na bílkovinu kravského mléka). K předčasnému porodu jsou také náchylnější děti s VVV, jako je například brániční hernie či tracheoezofageální píštěl.
PROGNÓZA
I donošené dítě se rodí s pouhými 10 až 15 % konečného počtu alveolů a postnatálně v prvních 2 až 4 letech věku dochází k intenzivnímu vývoji plicních sklípků a alveolokapilární membrány. U předčasně narozeného dítěte, u kterého navíc došlo k plicnímu postižení, jsou první roky života pro další rozvoj dýchacích cest a plicních sklípků kritické. Časté pneumonie či bronchiolitidy mohou mít v tomto věku devastující následky, naopak u dobře prospívajícího kojence s nízkou nemocností lze předpokládat příznivý nárůst plicní architektury. V době chybějících studií u dětí volíme inhalační terapii individuálně, formou terapeutických testů. V případě příznivého klinického účinku bronchodilatační léky (podobně jako u CHOPN) zmírňují dušnost, zvyšují dechovou rezervu a hypoteticky mohou snižovat progresivní emfyzematózní přestavbu plíce.
Konflikt zájmu: žádný.
Došlo do redakce: 19. 9. 2023Adresa pro korespondenci:
MUDr. Jana Tuková, Ph.D.
Klinika pediatrie a dědičných poruch metabolismu
1. LF UK a VFN
Ke Karlovu 455 128 08 Praha 2
e-mail: jana.tukova@vfn.cz
Sources
- Duijts L, van Meel ER, Moschino L, et al. European Respiratory Society guideline on long-term management of children with bronchopulmonary dysplasia. Eur Respir J 2020; 55(1): 1900788.
- Higgins RD, Jobe AH, Koso-Thomas M, et al. Bronchopulmonary dysplasia: executive summary of a workshop. J Pediatr 2018; 197 : 300–308.
- Jensen EA, Dysart K, Gantz MG, et al. The diagnosis of bronchopulmonary dysplasia in very preterm infants. An evidence-based approach. Am J Respir Crit Care Med 2019; 200(6): 751–759.
- Jobe AH, Bancalari E. Bronchopulmonary dysplasia. Am J Respir Crit Care Med 2001; 163(7): 1723–1729.
- Walsh MC, Wilson-Costello D, Zadell A, et al. Safety, reliability, and validity of a physiologic definition of bronchopulmonary dysplasia. J Perinatol 2003; 23(6): 451–456.
Labels
Neonatology Neonatal Nurse
Article was published inCzech and Slovak Neonatology

2023 Issue 2-
All articles in this issue
- PŘEDMLUVA
- EDITORIAL
- Standardizovaný postup stabilizace a resuscitace nezralých novorozenců
- Stupňované cílové saturace dle postmenstruačního stáří
- Léčba surfaktantem
- Neinvazivní plicní ventilace novorozenců v režimu CPAP a HFNC
- Základní principy mechanické ventilace u nezralých novorozenců a používané ventilační módy
- Systémy pro automatické dávkování kyslíku v průběhu umělé plicní ventilace
- Ambulantní péče o kojence se závažným onemocněním plic vzniklým v perinatálním období
- Respirační selhání a ECMO u novorozenců
- Nárůst počtu rehospitalizací donošených novorozenců a možná rizika
- POKYNY PRO AUTORY
- Czech and Slovak Neonatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Neinvazivní plicní ventilace novorozenců v režimu CPAP a HFNC
- Léčba surfaktantem
- Standardizovaný postup stabilizace a resuscitace nezralých novorozenců
- Respirační selhání a ECMO u novorozenců
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

