-
Medical journals
- Career
Nitrendipin – moderní blokátor vápníkových kanálů
Authors: Špinar J. 1; Špinarová L. 2; Vítovec J. 2
Authors‘ workplace: Ústav fyziologie, LF MU Brno 1; Interní kardioangiologická klinika LF MU a FN u sv. Anny v Brně 2
Published in: Kardiol Rev Int Med 2019, 21(4): 214-219
Overview
Blokátory kalciového kanálu patří mezi pět základních skupin antihypertenziv. Dělí se na dihydropyridiny, fenylalkylaminy a benzothiazepiny. Lze je užívat v monoterapii i v kombinační léčbě, především s blokátory renin angiotenzinového sytému, ale i s diuretiky či betablokátory. Nejvíce užívané jsou dihydropyridiny II. generace, jejichž zástupcem je např. nintrendipin. S nitrendipinem byla provedena velká klinická studie SYST EUR u nemocných starších 60 let s izolovanou systolickou hypertenzí, kdy ve srovnání s hydrochlorothizidem byl účinnější na snížení krevního tlaku, ale i na velké kardiovaskulární příhody, především na cévní mozkové příhody a na srdeční příhody, vč. anginy pectoris. Doporučená dávka nitrendipinu je 1× 10–20 mg denně.
Klíčová slova:
hypertenze – dihydropyridiny – nitrendipin
Arteriální hypertenze představuje ve vyspělých zemích závažný zdravotní problém. Spolu s kouřením, diabetem, dyslipidemií a obezitou (zejména abdominální) je jedním z nejzávažnějších rizikových faktorů cévních mozkových příhod (CMP), ischemické choroby srdeční (ICHS) a dalších projevů aterosklerózy. Prevalence hypertenze v ČR ve věku 25–64 let se pohybuje kolem 40 % se zřetelným nárůstem prevalence ve vyšších věkových skupinách (v dekádě od 55 do 64 let má hypertenzi 72 % mužů a 65 % žen), přičemž téměř tři čtvrtiny hypertoniků o své nemoci vědí. Úspěšná kontrola hypertenze, tj. dosažení cílového krevního tlaku (TK), se daří zhruba u 30 % hypertoniků.
Definice hypertenze
Za arteriální hypertenzi označujeme opakované zvýšení TK ≥ 140/ 90 mm Hg naměřené minimálně při dvou různých návštěvách. Vedle této systolicko-diastolické hypertenze je nutno diagnostickou a léčebnou pozornost věnovat i tzv. izolované systolické hypertenzi, definované jako systolický TK ≥ 140 mm Hg a současně diastolický TK < 90 mm Hg.
V roce 2017 byla publikována nová doporučení pro diagnostiku a léčbu hypertenze 11 amerických společností, vč. ACC (American College of Cardiology) a AHA (American Heart Association), kde zazněla především nová definice hypertenze, kdy TK < 120/ 80 mm Hg je nazván normální, TK 120–129/ < 80 mm Hg je zvýšený, 130–139/ 80–89 mm Hg je první stupeň hypertenze a ≥ 140/ 90 mm Hg je druhý stupeň hypertenze [1]. U normotenze a zvýšeného TK jsou doporučeny kontroly 1× za 3–6 měsíců a úprava životního stylu, u prvního stupně se má vypočítat kardiovaskulární (KV) riziko a pokud je < 10 %, tak opět jen kontroly a úprava životního stylu. Pokud je KV riziko > 10 %, nebo pokud má nemocný diabetes mellitus, ICHS či zhoršené ledvinné funkce, tak je doporučena monoterapie. U 2. stupně hypertenze jsou doporučené kontroly 1× za měsíc, úprava životního stylu, monoterapie s titrací dávek a případnou kombinační léčbou. TK > 180/ 120 mm Hg je nazván hypertenzní krizí.
Česká společnost pro hypertenzi připravila v roce 2017 taktéž nová doporučení pro diagnostiku a léčbu hypertenze [2], kdy klasifikace hypertenze se v nich nemění a podobně se zachovala i Evropská společnost pro hypertenzi ve svých doporučeních z roku 2018 [3]. Nově je zde uvedena jako hodnota hypertenze > 130/ 85 mm Hg pro automatický tlak v ordinaci. U podezření na sekundární hypertenze je nově doporučeno dopplerovské vyšetření tepen ledvin, především u mladých žen. Je uvedeno, že antihypertenzní účinek má i léková skupina ARNI (sacubitril valsartan), indikací však musí být srdeční selhání (SS). U diabetiků je doporučena léčba blokátory renin-angiotenzinového systému + dihydropyridiny, z antidiabetik jsou doporučeny glifloziny, které taktéž snižují TK. U rezistentní hypertenze je doporučen jako čtvrtý lék spironolakton.
Farmakologická léčba hypertenze
Příznivý vliv antihypertenzní farmakologické léčby na výskyt KV příhod byl prokázán v mnoha studiích. Léčba hypertenze snižuje především výskyt CMP a SS, v menší míře také výskyt ICHS, renálního selhání a fibrilace síní. Tato léčba také prokazatelně snižuje KV i celkovou mortalitu. Prospěšnost léčby je prokázána u různých forem hypertenze, vč. hypertenze ve stáří a izolované systolické hypertenze. Léčba pravděpodobně zabrání rozvoji těžší hypertenze a není spojena s vyšším výskytem ostatních nekardiovaskulárních nemocí.
Léčbu hypertenze lze zahájit monoterapií nebo kombinací dvou léků v nízké dávce. Monoterapie hypertenze bývá úspěšná maximálně u 30 % nemocných, u ostatních můžeme dosáhnout normalizace TK kombinací dvěma i více antihypertenziv.
Při farmakoterapii hypertenze pro monoterapii i kombinační léčbu užíváme v první řadě přípravky ze skupin, pro které jsou k dispozici data ze studií vyhodnocujících morbiditu a mortalitu na KV příhody. Jsou to následující třídy antihypertenziv:
- ACE inhibitory (ACEI),
- blokátory receptorů angiotenzinu II (AT1-blokátory) – ARB-sartany,
- dlouhodobě působící blokátory vápníkových kanálů (kalcioví antagonisté – CAA),
- diuretika,
- betablokátory (BB).
Další léky jsou vhodné teprve tehdy, když se nedaří dosáhnout úspěšné léčby hypertenze pomocí základních antihypertenziv ani při použití jejich kombinací. Při výběru antihypertenziva bereme v úvahu také další vlastnosti preparátů, jako je jejich vliv na metabolické a hemodynamické parametry nebo renální funkce. Indikace a kontraindikace základních skupin antihypertenziv jsou uvedeny v tab. 1.
Table 1. Použití základních skupin antihypertenziv. 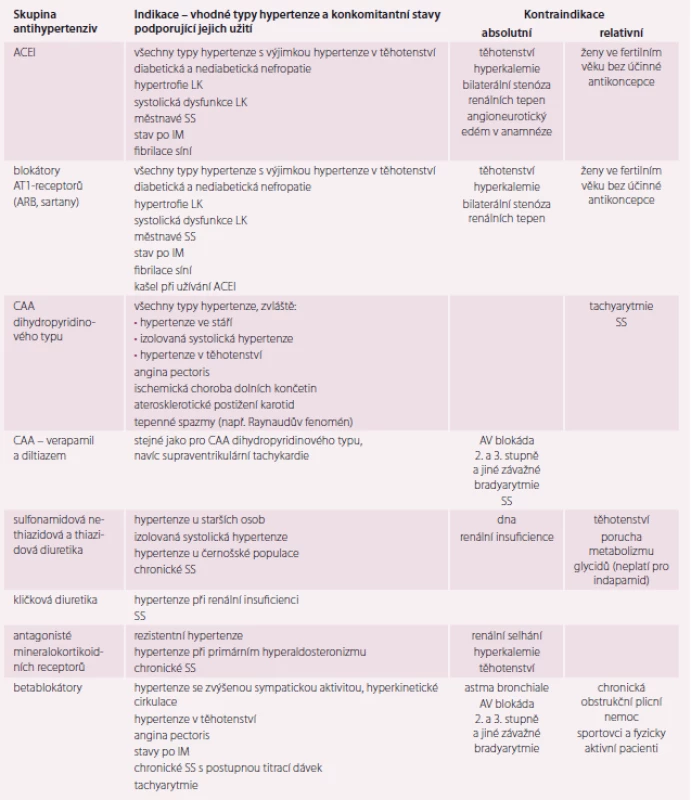
ACEI – inhibitor ACE; CAA – blokátor kalciových kanálů; SS – srdeční selhání; IM – infarkt myokardu; LK – levá srdeční komora; AV – atrioventrikulární Kombinace antihypertenziv
Nejvíce preferovanou kombinací je současné podávání CAA a ACEI. U kombinace sartanu s CAA nemáme data z prospektivní studie, ale předpokládá se podobný efekt. Kombinace ACEI/ sartanu s diuretikem je vysoce účinná a lze ji použít např. u hypertenze ve stáří nebo u diabetiků (zde volíme indapamid). CAA a diuretika jsou lékové skupiny s příbuznými vlastnostmi, takže jejich aditivní antihypertenzní účinek nebyl předpokládán, ale tato kombinace byla úspěšně použita v několika velkých studiích, např. ve studii COPE. V tab. 2 jsou shrnuty nejvhodnější klinické situace pro jednotlivé dvojkombinace.
Table 2. Použití dvojkombinací kombinací antihypertenziv. 
ACEI – inhibitor ACE; CAA – blokátor kalciových kanálů; KV – kardiovaskulární; DM – diabetes mellitus; CMP – cévní mozková příhoda Blokátory vápníkových kanálů
První údaj o působení CAA na snížení TK byl zaznamenán již v roce 1962 (Heidland et al). V 70. letech byla tato léková skupina uvedena do léčby anginy pectoris a teprve v 80. letech do léčby vysokého TK. Od té doby jejich popularita značně vzrostla, takže např. v USA byly tyto léky v roce 1996 spolu s diuretiky nejčastěji užívané v léčbě arteriální hypertenze. Teprve potom přišla éra ACEI a sartanů a dnes jsou CAA + ACEI nejčastěji používanými antihypertenzivy v monoterapii i kombinaci.
Jsou to látky, které specificky inhibují průnik Ca++ do buněk srdečního svalu a do buněk hladkého svalstva cévní stěny. Výsledkem tohoto působení je vazodilatace. Snížení koncentrace volného vápníku v buňkách je jednou z hlavních podmínek dosažení poklesu tonu cévní svaloviny provázené vazodilatací, snížením periferní cévní rezistence, a tím i poklesu TK. CAA nejsou homogenní skupinou z hlediska chemického složení a struktury, ale ani z hlediska léčebného a výskytu nežádoucích účinků.
Na srdečních a cévních svalových buňkách se ale nacházejí pouze dva typy kanálů:
- kanály L-typu (long lasting channels) – otevírající se na dlouhou dobu,
- kanály T-typu (transient channels) – otevírající se na krátkou dobu).
Antihypertenzní působení klasických CAA je dáno blokádou L-kanálů a následnou vazodilatací a snížením periferní cévní rezistence.
Podle chemické struktury, jejich vazby na vápníkové kanály a specifického účinku je dělíme do tří hlavních tříd (tab. 3).
Table 3. Blokátory vápníkového kanálu. 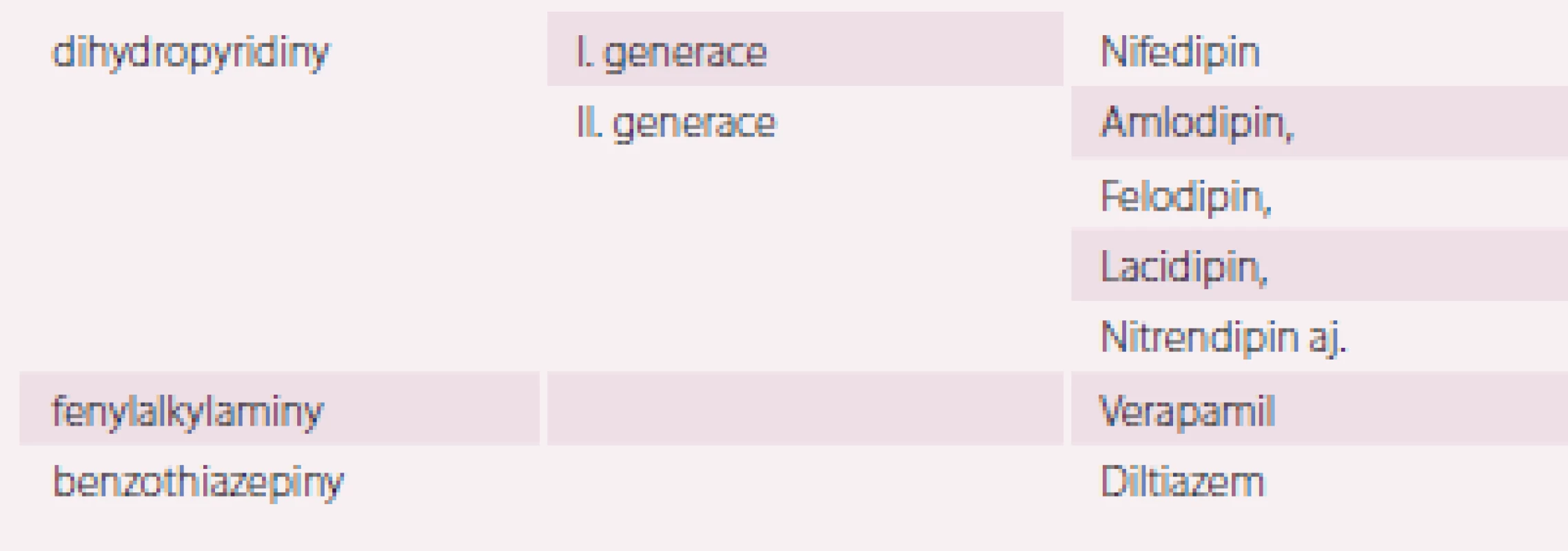
I přes odlišnou chemickou strukturu mají CAA podobné některé farmakokinetické vlastnosti. Jde zejména o vysokou resorpci při perorálním podání (70 –90 %), biotransformaci v játrech, biologickou dostupnost s velkou variační šíří (např. felodipin 12–16 %, nitrendipin cca 20 %, verapamil 12–48 %, diltiazem 30–40 %, nifedipin 45–68 %, amlodipin 60–65 %) dle velikosti dávky a individuality nemocného. Také biologický poločas je u přípravků této lékové skupiny rozdílný.
CAA, zejména I. generace, měly společné nevýhody v léčbě:
- krátký biologický poločas podmiňující podávání přípravku vícekrát denně (nifedipin),
- nevyrovnanou plazmatickou koncentraci léku (nifedipin),
- negativně inotropní efekt na myokard,
- zpomalení vedení v sinoatriálních (SA) i atrioventrikulárních (AV) uzlech (verapamil, méně diltiazem, ne nifedipin),
- nízkou tkáňovou selektivitu,
- relativně častý výskyt některých nežádoucích účinků.
- Použití CAA II. generace v léčbě hypertenze má řadu výhod. Patří mezi ně:
- dlouhý biologický poločas,
- ustálená plazmatická hladina umožňující dávkování přípravku 1× denně (amlodipin, felodipin, nitrendin),
- výrazná cévní selektivita,
- potlačení negativního vlivu na sinoatriální uzel a AV vedení,
- bez ovlivnění tepové frekvence,
- neovlivňují plazmatickou reninovou aktivitu,
- nezpůsobují ortostatickou hypotenzi,
- neovlivňují retenci sodíku a vody,
- neovlivňují negativně metabolizmus glycidů a lipidů,
- nepůsobí bronchokonstrikci,
- vedou k restrikci hypertrofie levé srdeční komory,
- příznivě ovlivňují průtok krve ledvinou a periferním cévním řečištěm.
Pro tyto farmakologické vlastnosti indikujeme CAA zejména u nemocných s hypertenzí a dalšími přidruženými chorobami:
- hypertenze u starších osob,
- hypertenze s dyslipidemií,
- hypertenze a diabetes mellitus,
- hyperteze a ischemická choroba tepen dolních končetin,
- hypertenze a cévní onemocnění mozku,
- hypertenze a chronická obstrukční choroba bronchopulmonální,
- hypertenze a renální postižení,
- hypertenze s hypetrofií levé srdeční komory.
V roce 1990 označil profesor Braunwald vývoj CAA za jeden z nejvýznamnějších pokroků v KV léčbě 2. poloviny 20. století. Výhodné kombinace pro léčbu vysokého TK jsou kombinace s ACEI, inhibitory ATII receptorů, diuretiky i betablokátorem.
Nitrendipin
Nitrendipin patří do skupiny dihydropyridinových CAA II. generace. Snižuje cévní odpor a patologicky zvýšený TK především útlumem myogenní, vápník-dependentní stažlivosti hladkého svalstva cév. Kromě toho se projevuje mírný natriuretický účinek zejména na začátku léčby.
Mechanizmus účinku nitrendipinu spočívá v blokádě pomalého vápníkového kanálu, což ve svém důsledku vede k inhibici transmembránového transportu kalciových iontů do buněk hladkého svalstva myokardiálních a cévních buněk. Výsledkem je snížení periferní cévní rezistence a snížení TK. Na základě experimentů se zvířaty byl prokázán antihypertenzní, koronarodilatační, antikoronarospastický a kardioprotektivní účinek nitrendipinu. Nitrendipin neovlivňuje funkci centrální nervové soustavy, motorickou aktivitu ani gastrointestinální pasáž.
Nitrendipin se po perorálním podání rychle a dobře resorbuje z trávicího ústrojí, maximálních plazmatických koncentrací je dosaženo během 2 hod, a to i při opakované aplikaci. Biologický poločas eliminace byl za použití citlivějších postupů měření upřesněn na 10–22 hod. Nebyla pozorována kumulace léčiva. Biologická dostupnost vzhledem k extenzivní biotransformaci v játrech činí 16 % po jednotlivém podání a asi 40 % po opakovaném podání. Nitrendipin se významně váže na plazmatické bílkoviny (97–99 %). Nitrendipin je metabolizován převážně hydroxylací a konjugací v játrech (na čtyři neaktivní metabolity) a vylučován močí během 96 hod. Jen 0,1 % účinné látky je vylučováno v nezměněné podobě. Renální clearance nitrendipinu je 81–87 l/ hod. Doporučená dávka je 1× 10–20 mg denně.
Studie Syst-Eur (The Systolic Hypertension in Europe) sledovala 4 695 pacientů starších 60 let se systolickým TK 160–219 mm Hg a diastolickým TK < 95 mm Hg [4,5]. Sledován byl účinek nitrendipinu proti placebu, přidán mohl být enalapril a hydrochlorothiazid. Systolický TK významně poklesl v nitrendipinové skupině, což vedlo ke snížení výskytu mozkových příhod z 19,7 na 7,9/ 1 000 nemocných/ 1 rok (tj. o 42 %; p < 0,003). Výskyt všech KV příhod byl snížen o 31 % (p < 0,001) a srdečních příhod o 23 % (p < 0,03). Statisticky významně se rovněž snížil počet anginózních atak o 24 % (p < 0,04). Studie definitivně potvrdila nutnost léčby izolované systolické hypertenze.
Po dvojitě slepé fázi následovala otevřená fáze Syst-Eur 2, v níž byli i pacienti, kteří byli původně randomizování do skupiny placeba, převedeni na aktivní léčbu (celkový počet sledovaných byl 3 516). Během otevřené fáze dosáhlo 81 % nemocných cílových hodnot systolického TK (150 mm Hg). Přetrvával významně nižší výskyt CMP (o 30 %) i všech KV příhod (o 16 %) ve skupině, která byla od začátku randomizována k aktivní léčbě (obr. 1 a 2, tab. 4). Cílem projektu Syst-Eur-Dementia bylo zjistit, zda léčba izolované systolické hypertenze může snížit výskyt demence u starších osob. Během 2 let průběhu studie Syst-Eur 1 byl výskyt demencí u pacientů ve skupině léčené nitrendipinem o 50 % nižší (p = 0,03, analýza per protokol, p = 0,05, analýza intention-to treat). Projekt demence pokračoval i v Syst-Eur 2, ve které byli všichni pacienti aktivně léčeni terapií, v níž byl lékem první volby nitrendipin. Výskyt demence byl v této prodloužené části studie snížen o 55 % (p = 0,0008) ve skupině pacientů, kteří byli léčeni aktivně již od začátku studie. Pacienti, kteří byli léčeni od začátku studie, i v tomto parametru významně profitovali z dříve zahájené terapie nitrendipinem.
Image 1. Krevní tlak ve studii SYST EUR. 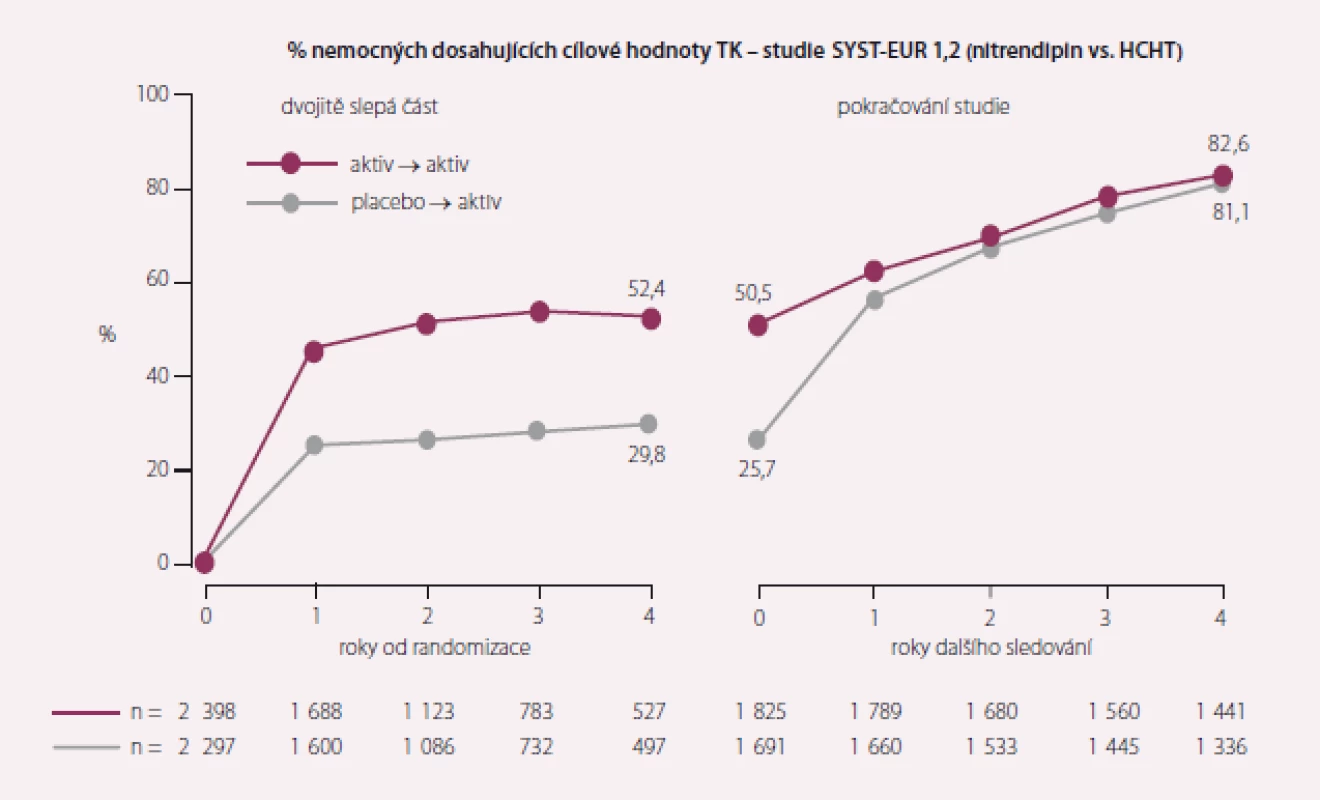
Image 2. Cévní mozkové příhody ve studii SYST EUR. 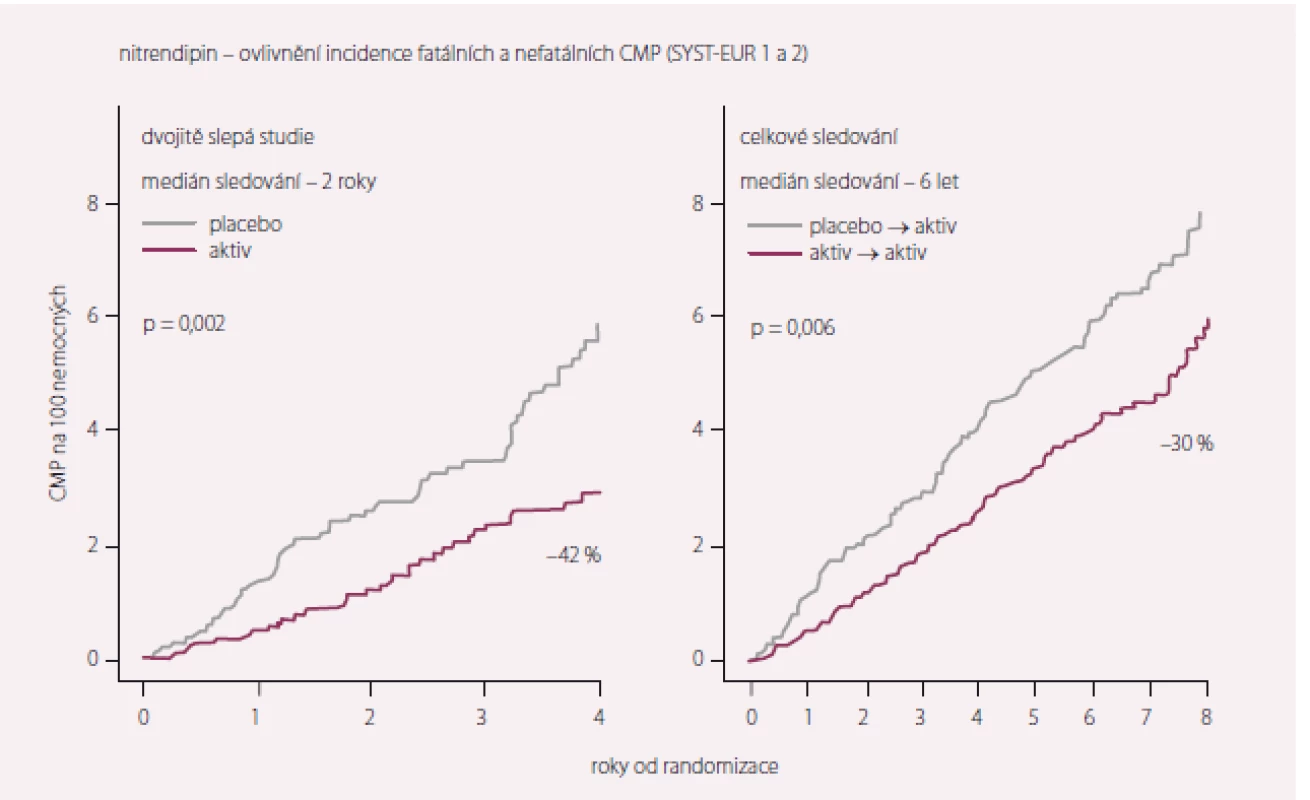
Table 4. Výsledky studie SYST EUR. 
Závěr
Nitrendipin je indikován k léčbě esenciální arteriální hypertenze v monoterapii nebo v kombinaci s jinými antihypertenzivy. Je výhodný především u starších osob s izolovanou systolickou hypertenzí a u nemocných s hypertenzí a diabetes mellitus. Nitrendipin lze kombinovat s ACEI (AII blokátory), diuretiky (thiazidovými nebo indapamidem) nebo s BB. Účinek nitrendipinu je dlouhodobý, lze jej užívat 1× denně. Přípravek je určen pro dospělé a mladistvé od 16 let.
Doručeno do redakce: 10. 10. 2019
Přijato po recenzi: 15. 10. 2019
prof. MU Dr. Jindřich Špinar, CSc., FESC
Sources
1. Whelton PK, Carey RM, Aronow WS et al. 2017 ACC/ AHA/ AAPA/ ABC/ ACPM/AGS/APhA/ ASH/ ASPC/ NMA/ PCNA guideline for the prevention,detection, evaluation, and management of high blood pressure in adults: a report of the American College of Cardiology/ American Heart Association Task Force on Clinical Practice Guidelines Hypertension. Hypertension 2018; 71(6): e13–e115. doi: 10.1161/ HYP.0000000000000065.
2. Widimský J jr, Filipovský J, Ceral J et al. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2017. Doporučení České společnosti pro hypertenzi. Vnitř Lék 2018; 64(7–8): 771–796.
3. Williams B, Mancia G, Spiering W et al. 2018 ESC/ ESH Guidelines for themanagement of arterial hypertension: The Task Force for the management ofarterial hypertension of the European Society of Cardiology and the European Society Of Hypertension. J Hypertens 2018; 36(10): 1953–2041. doi: 10.1097/ HJH.000000000000194.
4. Staessen JA, Fagard R, Thijs L et al. The Systolic hypertension in Europe trial investigators. Randomised double blid comparison of placebo and active treatment in older patients with isolated systolic hypertension. Lancet 1997; 350(9080): 757–764. doi: 10.1016/ s0140-6736(97)05381-6.
5. Staessen JA, Thijs L, Fagard R et al. Predicting cardiovascular risk using conventional vs ambulatory blood presure in older patients with systolic hypertension. The Systolic hypertension in Europe trial investigators. JAMA 1999; 282(6): 539–546.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2019 Issue 4-
All articles in this issue
- Novinky v léčbě dyslipidemie
- Studie CAROLINA a její dopad pro klinickou praxi
- Management pacientů s asymptomatickými arytmiemi – zkrácený a komentovaný konsenzus Evropské asociace pro srdeční rytmus (EHRA)
- Indapamid není jen diuretikum
- Nitrendipin – moderní blokátor vápníkových kanálů
- Propafenon
- SGLT2 aneb když metformin nestačí – kazuistika
- Balónková kontrapulzace, ECMO a transplantace srdce v průběhu 24 hodin u pacienta v kardiogenním šoku
- Vzpomínka na prof. MU Dr. Vladislava Krutu, DrSc. dlouholetého přednostu Fyziologického ústavu MU Brno
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Indapamid není jen diuretikum
- Propafenon
- Novinky v léčbě dyslipidemie
- Management pacientů s asymptomatickými arytmiemi – zkrácený a komentovaný konsenzus Evropské asociace pro srdeční rytmus (EHRA)
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

