-
Medical journals
- Career
Betablokátory u kardiovaskulárních onemocnění – pro a proti
Authors: Vítovec J. 1; Špinar J. 2; Špinarová L. 1
Authors‘ workplace: I. interní kardioangiologická klinika LF MU a FN u sv. Anny v Brně 1; Lékařská fakulta MU Brno 2
Published in: Kardiol Rev Int Med 2019, 21(2): 86-89
Overview
Betablokátory se podávají u celé řady kardiovaskulárních onemocnění – od arteriální hypertenze až po srdeční selhání. V poslední době se však objevuje celá řada analýz a informací, které v některých indikacích roli betablokátorů zpochybňují. Podáváme přehled kontroverzí, které se kolem betablokátorů objevily v léčbě srdečního selhání, hypertenze, arytmií, v sekundární prevenci ischemické choroby srdeční, v perioperačním podávání nemocným při nekardiálních
operacích.Klíčová slova:
betablokátory – srdeční selhání – hypertenze – arytmie – ICHS – perioperační péče
Mechanizmus účinku betablokátorů
Většina léčebných účinků je dána blokádou beta 1 receptorů ("kardioselektivita"), naopak vyšší výskyt vedlejších účinků je dán blokádou beta 2 receptorů. Beta 1 receptory se vyskytují postsynapticky především v srdci, dále v gastrointestinálním traktu (GIT), v ledvinách a v tukových buňkách. Beta 2 receptory jsou umístěny postsynapticky především v bronchiálním traktu, cévách, děloze, pankreatu, játrech a také ve žlázách s vnitřní sekrecí. Dnes už jsou také známy beta 3 receptory nejen v tukové tkáni, ale také v srdci, kde ovlivňují stažlivost.
O farmakologických vlastnostech betablokátorů (BB) rozhoduje jejich hydrofilita či lipofilita a tzv. efekt stabilizace membrán s chinidinovým nebo lokálním anestetickým účinkem. V neposlední řadě také musíme vzít v úvahu polymorfizmus betareceptorů a to, jak beta 1, tak i beta 2, který se více vyskytuje u afroamerické populace.
Mechanizmus účinku BB zahrnuje více biologických efektů:
- snížení minutového srdečního výdeje,
- inhibice tvorby reninu,
- snížení aktivity centrálního sympatického tonu,
- snížení periferní sympatické aktivity,
- snížení žilního návratu a plazmatického objemu,
- změna citlivosti baroreceptorů,
- snížení uvolňování noradrenalinu,
- zvýšení uvolňování prostaglandinů,
- zvýšení produkce atriálního natriuretického peptidu (ANP),
- snížení presorické odpovědi na katecholaminy při námaze a stresu.
Klasifikace betablokátorů
Podle jejich vazby na beta 1 a beta 2 receptory dělíme BB na:
- neselektivní BB – účinkují na beta 1 i beta 2 receptory. Beta 1 receptory jsou primárně lokalizovány v myokardu a v ledvinách, beta 2 v bronších. Patří mezi ně metipranolol, dále nadolol, propranolol, sotalol, timolol;
- kardioselektivní BB – účinkují především na beta 1 receptory, ale vyšší dávky inhibují i beta 2 receptory. Patří mezi ně např. acetabutolol, atenolol, betaxolol, bisoprolol, celiprolol, esmolol, metoprolol;
- BB s vnitřní sympatomimetickou aktivitou – ISA (intrinsicoid sympathomimetic activity), v současné době v ČR je k dispozici pouze kardioselektivní acebutolol;
- BB s vazodilatačním účinkem. Této vlastnosti lze dosáhnout různým mechanizmem:
- a) schopností současné blokády beta 1 a alfa 1 receptorů (carvedilol),
- b) blokádou beta 1 + beta 2 + alfa 1 receptorů (labetalol),
- c) blokádou beta 1 + alfa 2 a částečně beta 2 agonista (celiprolol),
- d) blokádou beta 1 + vazodilatace prostřednictvím oxidu dusného (nebivolol).
Carvedilol a nebivolol se používá v léčbě chronického srdečního selhání (CHSS). Labetalol se úspěšně používá v léčbě těžších hypertenzí a je vhodný i v léčbě hypertenzní krize a není v současné době k dispozici v ČR.
Betablokátory se také dělí na lipofilní a hydrofilní:
1. Lipofilní BB (betaxolol, carvedilol, metoprolol, propranolol):
- mají rychlejší a kompletní resorpci z GIT,
- jsou plně metabolizovány ve střevní stěně a játrech – “first pass efect“ = nízká bioavailabilita (10–30 %),
- mají kratší dobu t1/ 2 1–5 hod,
- mohou se kumulovat při nízkém hepatálním průtoku (stáří, CHSS, cirhóza atd.),
- procházejí hematoencephalickou bariérou (vedlejší centrální účinky).
2. Hydrofilní BB (acebutolol, atenolol, sotalol):
- mají pomalejší a menší resorpci z GIT,
- málo se váží na bílkoviny plazmy (lze je odstranit dialýzou),
- mají delší dobu t1/ 2 6–24 hod,
- neprocházejí hematoencefalickou bariérou (nejsou účinky na centrální nervový systém),
- vylučují se hlavně ledvinami (redukce dávky při chronické renální insuficienci či u starších).
Ostatní BB mají více méně stejnou eliminační cestu jak játry, tak ledvinami – bisoprolol, celiprolol, nebivolol [1,2].
Chronické srdeční selhání
Betablokátory jsou dnes jednoznačně indikované v léčbě CHSS, což bylo ověřeno řadou klinických studií [1–3]. Jaké kontroverze však přicházejí v úvahu?
Proč jsou doporučeny pouze bisoprolol, carvedilol, retardovaný metoprolol ZOK a nebivolol?
Je to dáno výsledky pozitivních mortalitních studií s těmito BB. Např. ve studii BEST bucindolol ve skupině Afroameričanů funkční třídy NYHA IV neměl pozitivní vliv na úmrtnost, a proto tento BB není pro léčbu doporučen [4], také neretardovaný metoprolol není v doporučeních uveden [3].
Proč není dosaženo v léčbě SS cílových dávek BB?
Proč není dosaženo v léčbě SS cílových dávek BB – bisoprolol 10 mg, carvedilol 2 × 25 mg, metoprolol ZOK 200 mg a nebivolol 10 mg? Je to dáno tím, že mnozí nemocní netolerují cílové dávky doporučené pro léčbu SS, např. ve studii SHIFT to bylo pouze 26 % nemocných na cílové dávce BB, hlavní důvody byly hypotenze a únava [5].
Jaká je úloha BB u SS se zachovalou ejekční frakcí?
Švédští autoři vzali data ze švédského registru SS za období 2005 a celkem hodnotili konsekutivní vzorek 41 976 pacientů. SS se zachovalou ejekční frakcí (hert failure with preserved ejection fraction – HFpEF) mělo 19 083 nemocných a z těch spárovali dle propenzity skóre 8 244 nemocných v poměru 2 : 1, kdy léčbu BB mělo 5 496 a BB nebralo 2 748. Závěr studie byl, že pacienti, kteří užívali BB měli nižší celkovou úmrtnost, ale kombinovaný cíl (mortalita a hospitalizace pro SS) se nelišily proti kontrolám bez BB. K prověření této skutečnosti doporučují autoři velkou randomizovanou studii [6].
Table 1. Betablokátory s dilatačním účinkem. 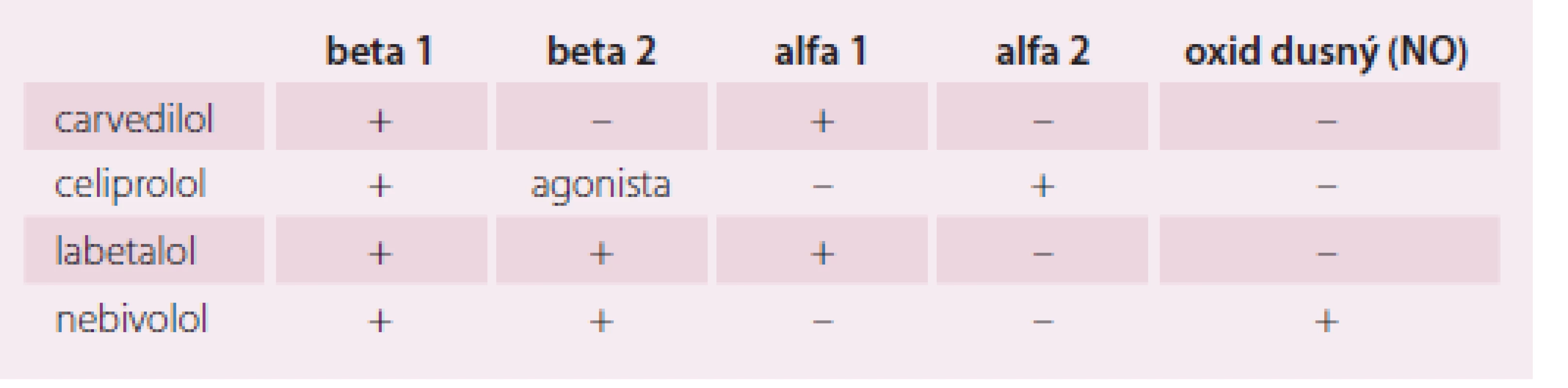
Arytmie
Antiarytmický efekt BB je především v inhibici srdečních beta receptorů. Blokáda beta 1 postsynaptických receptorů potlačuje arytmogenní působení adrenalinu a noradrenalinu Antiarytmický efekt BB tedy výrazně závisí na aktivaci sympatiku. Jsou indikovány jak u supraventrikulárních, tak komorových arytmií [1,2]. Zde jsou tyto kontroverze k úvaze.
Jak postupovat u starších pacientů s fibrilací síní a SS?
V metaanalýze Kotechy et al z roku 2014 publikovaném v Lancetu, autoři uzavírají na základě svých nálezů, že BB by měly být opatrně užity v kontrole srdeční frekvence u těchto nemocných [7]. Nutno však říci, že BB v kontrole srdeční frekvence u nemocných s fibrilací síní (FS) a SS jsou zatím nenahraditelné a jistě vhodnější než např. použití digoxinu, kde jsou data mnohem kritičtější [8,9]. V posledních letech se objevilo několik prací, které nepotvrzují význam BB u nemocných se systolickým SS a FS [10–12]. Vysvětlují to především tepovou frekvencí, a to tak, že u sinusového rytmu je doporučena tepová frekvence < 70/ min, kdyby ale podobná tepová frekvence byla i u FS, docházelo by pravděpodobně k delším pauzám, které by mohly být poškozující. Toto potvrzuje i poslední práce z letošního roku, která udává, že u nemocných se SS a FS by měla být iniciální tepová frekvence vyšší (kolem 90–100/ min) a pak i u BB bude pozorován pozitivní efekt [12]. Každopádně ale BB morbiditu ani mortalitu nezhoršují, ani u nemocných s nižší tepovou frekvencí a FS, proto jsou doporučeny všem nemocným bez ohledu na rytmus a tepovou frekvenci.
Jak s nemocným léčeným BB v očních kapkách při léčbě glaukomu?
Zde dost často kardiolog či internista podcení bradykardizující účinek očních BB a snaží se podat plnou dávku BB a nemocný přichází se symptomatickou bradykardií [2].
Hypertenze
Betablokátory patří k pěti základním lékovým skupinám, které stále patří mezi základní léky u hypertenze [13,14]. Jejich antihypertenzní účinek je komplexní a byl doložen mnoha klinickými studiemi. Ale v poslední době je silně zpochybňováno jejich užití jako antihypertenziva první volby. Kontroverze nastaly na základě metaanalýz s atenololem.
Je atenolol moudrá volba v léčbě hypertenze?
Ve zmíněné metaanalýze se ukázalo, přestože atenolol úspěšně snížil krevní tlak, nebyl při něm proti placebu pozorován významný rozdíl v celkové ani kardiovaskulární (KV) mortalitě nebo ve výskytu infarktů myokardu (IM). Atenolol pouze snížil výskyt cévních mozkových příhod (CMP). Při srovnání atenololu s jinými antihypertenzivy byla celková mortalita při atenololu vyšší než při léčbě jinými antihypertenzivy a byl při něm také trend k vyšší KV mortalitě [15].
Jsou BB vhodné léky první volby u hypertoniků?
U nemocných s hypertenzí, u kterých jsou BB jednoznačně indikovány i z jiného důvodu, určitě ano. Jsou to pacienti, kteří současně mají zvýšenou sympatickou aktivitu, CHSS, tachyarytmie nebo glaukom. Také u hypertenze v těhotenství jsou BB jako antihypertenziva první volby jednoznačné. Naopak, BB by neměly být léky první volby pro léčbu hypertenze u diabetiků, zejména mají-li nefropatii s proteinurií, a u nemocných s vysokým rizikem vzniku diabetes mellitus, jako jsou nemocní s metabolickým
syndromem [16].Výběr vhodného BB
Další otázkou podávání BB v léčbě hypertenze je výběr vhodného BB, zvlášť po metaanalýzách s atenololem. Jak je zmíněno v úvodu, jednotlivé BB se farmakologicky liší a podle toho by měl být vybírán nejvhodnější BB pro konkrétního nemocného. Z hlavních námitek proti BB je, že mají nežádoucí účinky na lipidový a glycidový metabolizmus. Ale výběr novějších BB jako jsou carvedilol, celiprolol či nebivolol, mají metabolické nežádoucí účinky minimální. Jen jim chybí rozsáhlé klinické studie v léčbě
hypertenze [14].Ischemická choroba srdeční – akutní koronární syndrom
Prospěch z dlouhodobé léčby BB u nemocných po prodělaném IM je dobře dokumentován klinickými studiemi provedenými v 70. letech minulého století, tedy ještě před érou moderní katetrizační reperfuzní léčby a také před érou moderní farmakoterapie (duální antiagregační léčba, statiny, inhibice RAAS). Nedávno byla publikována metaanalýza 60 studií s celkem 102 003 nemocnými po IM. Zařazené studie byly rozděleny na ty, které byly provedeny v době před reperfuzní léčbou IM a ty, které byly provedeny v době, kdy již reperfuzní léčba akutního IM byla běžná. Primárním sledovaným ukazatelem byla celková mortalita, ale sledován byl i výskyt velkých KV příhod. Celkem přesvědčivě se ukázalo, že zatímco v době před reperfuzní léčbou IM přinášely BB prospěch v podobě poklesu celkové i KV mortality a výskytu reinfarktů, v současné době BB již nemají na mortalitu statisticky významný vliv. Snižují sice výskyt reinfarktů a anginy pectoris, ale za cenu nárůstu SS a kardiogenního šoku [17,18]. Takže kontroverze jsou
nasnadě.Jak dlouho po IM podávat BB?
K jednoznačnému zodpovězení otázky, jak dlouho je prospěšné podávat BB nemocnému po IM, který má normální systolickou funkci levé komory, by bylo nutné provést novou prospektivní randomizovanou klinickou studii, kdy je prováděna primární perkutánní koronární intervence (PCI) a podávána moderní sekundární farmakologická prevence. V posledních evropských doporučeních pro léčbu IM bylo doporučení k dlouhodobému podávání BB oslabeno na třídu IIa a zkráceno na dobu 1 roku po IM [18]. Ale bez randomizované dvojitě slepé studie je to spíše pocitové rozhodnutí na základě metaanalýz a konsenzu
expertů [18].Ischemická choroba srdeční – chronická forma bez známek SS
Význam dlouhodobého podávání BB v sekundární prevenci nemocným s manifestním koronárním nebo cerebrovaskulárním onemocněním, ať již po IM nebo ischemické CMP nebo bez nich a v primární prevenci u nemocných s vysokým KV rizikem byl hodnocen také v řadě postanalýz studií, kde výsledky jsou rozporuplné [16,19]. To samozřejmě opět nastoluje zásadní kontroverzi.
Má smysl podávat u chronické formy ICHS dlouhodobě BB?
Výše zmíněné analýzy neprokázaly, že by dlouhodobé užívání BB bylo spojeno s nižším výskytem KV příhod ani u nemocných s vysokým KV rizikem v primární prevenci ani u nemocných v sekundární prevenci s manifestní ICHS vč. těch, kteří prodělali IM. Za povšimnutí stojí fakt, že užívání BB v primární prevenci bylo spojeno s trendem k vyššímu výskytu CMP. To ukazuje na jednoznačnou potřebu randomizované klinické studie, která by odpověděla na otázku, zda a kteří nemocní v této klinické situaci mohou opravdu z léčby BB profitovat. Ze všeho výše řečeného je naprosto jasné, že úloha BB v sekundární prevenci by měla být přehodnocena. Pravděpodobně i většina nemocných po prodělaném IM bez ohledu na hodnotu ejekční frakce může mít z podávání BB po určitou dobu prospěch. Trvání té doby však není úplně jasné. Nyní se budeme spoléhat na svou klinickou zkušenost a doufat, že bude uspořádána klasická randomizovaná studie, která dá jasnou odpověď na tuto
otázku [20,21].Předoperační podávání BB
Teoretickým podkladem pro perioperační podávání BB je stres způsobený vyplavením katecholaminů s následkem tachykardie, zvýšenou stažlivostí myokardu a zvýšením spotřeby kyslíku. Doporučené postupy ESC z roku 2009 perioperační podávání BB odůvodňovaly tím, že začátek podávání a optimální dávka musí být voleny opatrně, aby se předešlo bradykardii a hypotenzi. Byly doporučovány nízké počáteční dávky BB (např. 2,5 mg bisoprololu nebo 50 mg metoprololu) a titrace má být postupná a optimálně zahájena 30 dnů až nejpozději 1 týden před plánovanou operací [22]. Avšak ve studii POISE tento postup nebyl dodržen a byl před nekardiální operací podáván metoprolol sukcinát se zpomaleným uvolňováním až 2–4 hod před operací, navíc v počáteční dávce 100 mg. Závěr této studie je, že perioperativní podávání BB snížilo výskyt IM, ale zvýšil se výskyt CMP [23]. Co je však opět kontroverzní?
Kdy, komu a jak podávat BB v předoperační přípravě u nekardiálních operací?
V nových doporučeních ESC ve spolupráci s Evropskou anesteziologickou společností se uvádí, že perioperační podávání BB by nemělo být rutinní [24]. U nemocných, kteří podstupují operaci s nízkým nebo středním rizikem, se perioperační podávání BB vůbec nedoporučuje. Naopak, u nemocných, kteří jsou z jakéhokoliv důvodu léčeni dlouhodobě, by BB perioperační neměl být vysazen. Předoperační nasazení BB by mělo být zváženo u všech nemocných, kteří mají absolvovat operaci s vysokým rizikem a také u těch, kteří mají známou ICHS nebo dokumentovanou ischemii myokardu. Léčba by měla být zahájena nejpozději týden před plánovanou operací malou dávkou BB, a ta by měla být opatrně titrována [24,25].
Kontraindikace a nežádoucí účinky
Kontraindikace a nežádoucí účinky BB vyplývají z jejich farmakologických účinků a jsou všeobecně známé. Všechny typy BB (i selektivní) mohou vyvolat bronchospazmus, a proto jsou kontraindikovány u bronchiálního astmatu. U chronické choroby bronchopulmonální můžeme výjimečně podávat kardioselektivní BB po předchozím spirometrickém vyšetření před a po aplikaci BB. Další kontraindikace BB jsou bradykardie pod 50 tepů za minutu, závažné sinoatriální blokády, atrioventrikulární blokády II. a III. stupně, šokový stav a akutní SS. U nemocných se SS mohou způsobit symptomatickou hypotenzi, často únavu, u mužů erektilní dysfunkci, u hypertoniků při dlouhodobém podávání zhoršit lipidový a glycidový metabolizmus.
Závěr
Betablokátory patří mezi účinné KV léky, které mají jednoznačná data ve snížení úmrtnosti u nemocných s KV postižením. U SS užijeme doporučené BB v maximálně tolerované dávce, u hypertenze se s komorbiditami či zvýšenou sympatickou aktivitou, u tachyarytmií tam, kde budou mít příznivý klinický účinek, po IM bez dysfunkce levé komory minimálně 3 roky, u chronické ICHS bez dysfunkce dle klinického stavu a dle naší klinické zkušenosti. Budeme respektovat kontraindikace a nežádoucí účinky.
Doručeno do redakce: 22. 5. 2019
Přijato po recenzi: 30. 5. 2019
prof. MU Dr. Jiří Vítovec, CSc., FESC
Sources
1. Vítovec J, Špinar J, Špinarová L et al. Farmakoterapie kardiovaskulárních onemocnění. 3. vyd. Praha: Grada Publishing 2017.
2. Vítovec J, Špinar J. Betablokátory v léčbě kardiovaskulárních onemocnění. Acta Med 2015; 8 : 32–34.
3. Špinar J, Hradec J, Špinarová L et al. Summary of the 2016 ESC Guidelines on the diagnosis and treatment of acute and chronic heart failure. Cor Vasa 2016; 58(5): e530–e568. doi: 10.1016/ j.crvasa.2016.09.004.
4. Eichhorn EJ, Domanski MJ, Krause-Steinrauf H
et al. The BEST Investigators. A trial of the beta-blocker bucindolol in patients with advanced chronic heart failure. N Engl J Med 2001; 344(22): 1659–1667. doi: 10.1056/ NEJM200105313442202.5. Swedberg K, Komajda M, Bohm M et al. Ivabradine and outcomes in chronic heart failure (SHIFT): a randomised placebo-controlled study. Lancet 2010; 376(9744): 875–885. doi: 10.1016/ S0140-6736(10)61198-1.
6. Lund LH, Benson L, Dahlstrom U et al. Association between use of b-blockers and outcomes in patients with heart failure and preserved ejection fraction. JAMA 2014; 312(19): 2008–2018. doi: 10.1001/ jama.2014.15241.
7. Kotecha D, Holmes J, Krum H et al. Efficacy of b blockers in patients with heart failure plus atrial fibrillation: an individual-patient data meta-analysis. Lancet 2014; 384(9961): 2235–2243. doi: 10.1016/ S0140-6736(14)61373-8.
8. Fauchier L, Laborie G, Clementy N et al. Beta-blockers or digoxin for atrial fibrillation and heart failure? Cardiac Fail Rev 2016; 2(1): 35–39. doi: 10.15420/ cfr.2015 : 28 : 2.
9. Allen LA, Fonarow GC, Simon DN et al. Digoxin use and subsequent outcomes among patients in a contemporary atrial fibrillation cohort. J Am Coll Cardiol 2015; 65(25): 2691–2698. doi: 10.1016/ j.jacc.2015.04.045.
10. Kotecha D, Flather MD, Altman DG et al. Heart rate, heart rhythm, and prognostic benefits of beta-blockers in heart failure: individual patient-data meta-analysis. J Am Coll Cardiol 2017; 69(24): 2885–2896. doi: 10.1016/ j.jacc.2017.04.001.
11. Rienstra M, Damman K, Mulder BA et al. Beta-blockers and outcome in heart failure and atrial fibrillation: a meta-analysis. JACC Heart Fail 2013; 1(1): 21–28. doi: 10.1016/ j.jchf.2012.09.002.
12. Mordi IR, Santema BT, Kloosterman M et al. Prognostic significance of changes in heart rate following uptitration of beta-blockers in patients with sub-optimally treated heart failure with reduced ejection fraction in sinus rhythm versus atrial fibrillation. Clin Res Cardiol 2019. doi: 10.1007/ s00392-018-1409-x.
13. Vítovec J, Widimský J jr. Betablokátory. In: Widimský J. jr a spol. Hypertenze. 4. vyd. Praha: Triton 2014 : 247–256.
14. Widimsky J jr, Filipovsky J, Ceral J et al. Doporučení pro diagnostiku a léčbu arteriální hypertenze ČSH 2017. Hypertenze & kardiovaskularni prevence 2018; 7 (Suppl): 3–20.
15. Lindholm LH, Carlberg B, Samuelsson O. Should beta-blockers remain first choice in the treatment of arterial hypertension? A meta-analysis. Lancet 2005; 366(9496): 1545–1553.
16. Hradec J. Kontroverze kolem betablokátorů. Vnitř Lék 2015; 61 : 410–416.
17. Bangalore S, Makani H, Radford M et al. Clinical outcomes with b-blockers for myocardial infarction: a metanalysis od randomized trials. Am J Med 2014; 127(10): 939–953. doi: 10.1016/ j.amjmed.2014.05.032.
18. Kala P, Mates M, Želízko M et al. 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. Cor Vasa 2017; 59(6): e613–e644. doi: 10.1016/ j.crvasa.2017.10.008.
19. Bangalore S, Steg PG, Deedwania P et al. B-Blocker use and clinical outcomes in stable outpatients with and without coronary artery disease. JAMA 2012; 308(13): 1340–1349. doi: 10.1001/ jama.2012.12
559.20. Danchin N, Laurent S. Are beta blockers truly helpful in patients with CAD? Nat Rev Cardiol 2013; 10(1): 11–12. doi: 10.1038/ nrcardio.2012.159.
21. Steg PG, De Silva R. Beta-Blockers in asymptomatic coronary artery disease. No benefit or no evidence? J Am Col Cardiol 2014 : 64(3): 253–255. doi: 10.1016/ j.jacc.2014.04.043.
22. Poldermans D, Bax JJ, Boersma E et al. Guidelines for preoperative cardiac risk assessment and perioperative cardiac management in non-cardiac surgery. Eur Heart J 2009; 30(22): 2769–2812. doi: 10.1093/ eurheartj/ ehp337.
23. Devereaux PJ, Yang H, Yusuf S et al. POISE Study Group. Effects of extended-release metoprolol succinate in patients undergoing non-cardiac surgery (POISE trial). Lancet 2008; 371(9627): 1839–1847. doi: 10.1016/ S0140-6736(08)60601-7.
24. Kristensen SD, Knuuti J, Saraste A et al. 2014 ESC/ ESA Guidelines on non-cardiac surgery: cardiovascular assessment and management. Eur Heart J 2014; 35(35): 2383–2431. doi: 10.1093/ eurheartj/ ehu282.
25. Friedell ML, Van Way CW 3rd, Freyberg RW et al. Beta-blockade and operative mortality in noncardiac surgery. Harmful or helpful? JAMA Surg 2015; 150(7): 658–663. doi: 10.1001/ jamasurg.2015.86
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2019 Issue 2-
All articles in this issue
- Vzpomínka na prof. Miloše Štejfu (28. 5. 1929–20. 5. 2015)
- Novinky o familiární hypercholesterolemii pro kardiology
- Update role Lp (a) při určení kardiovaskulárního rizika a možnosti jeho ovlivnění
- Variabilita lipidov
- Management dyslipidemií u žen
- Minimum o mechanických podporách srdca – klasifikácia, indikácie, princípy, klinické skúsenosti
- Betablokátory u kardiovaskulárních onemocnění – pro a proti
- Účinnosť a bezpečnosť nových antikoagulancií v reálnej klinickej praxi
- Tvorba a ověření ošetřovatelského standardu edukace pacientů po infarktu myokardu
- Kouření – ovlivnitelný rizikový faktor nemocí srdce a cév
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Betablokátory u kardiovaskulárních onemocnění – pro a proti
- Update role Lp (a) při určení kardiovaskulárního rizika a možnosti jeho ovlivnění
- Minimum o mechanických podporách srdca – klasifikácia, indikácie, princípy, klinické skúsenosti
- Novinky o familiární hypercholesterolemii pro kardiology
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

