-
Medical journals
- Career
Evropská doporučení pro diagnostiku a management synkop z roku 2018 – komentovaná zkrácená verze
Authors: P. Heinc; K. Vykoupil; R. Nykl; Š. Hudec; R. Aiglová; L. Rec
Authors‘ workplace: I. interní klinika – kardiologická, Fakultní nemocnice Olomouc
Published in: Kardiol Rev Int Med 2018, 20(3): 197-207
Overview
Nová evropská doporučení pro diagnostiku a management synkop byla vydána za účelem jednotného a systematického přístupu k pacientům s přechodnou ztrátou vědomí. Článek shrnuje a komentuje klasifikační, diagnostická, léčebná a organizační pravidla péče o tyto nemocné. Tato zkrácená a komentovaná verze nových doporučení má sloužit k větší přehlednosti pro praktické použití.
Klíčová slova:
synkopa – klasifikace – diagnostické postupy – stratifikace rizika – léčba – organizace péče
Úvod
V letošním roce vyšla nová Evropská doporučení pro diagnostiku, léčbu a komplexní péči o pacienty se synkopami [1]. Samostatně byl současně vydán soubor praktických instrukcí [2], které vysvětlují, jak reálně provádět a interpretovat jednotlivá vyšetření ke správné diagnostice synkopálních stavů. Ve srovnání s posledními Evropskými doporučeními z roku 2009 byla zcela zrušena tři původní doporučení:
- kontraindikace masáže karotid,
- EKG monitorace presynkop a asymptomatických arytmií,
- test pomocí adenozintrifosfátu.
U většiny diagnostických a léčebných doporučení došlo proti původním doporučením pouze ke změně na stupnici významnosti ve smyslu úrovně důkazů a síly doporučení (v rozmezí třídy I– IIb).
Zcela nově se v současných doporučeních řeší následující problematika:
- posouzení synkopálního stavu na oddělení urgentního příjmu,
- indikace videozáznamů,
- indikace implantace smyčkového záznamníku.
V tomto sdělení nebudou komentovány kapitoly, které se týkají specificky neurologické a psychogenní etiologie synkop.
Definice, klasifikace a patofyziologie
Synkopa je definována jako přechodná ztráta vědomí (PZV), která je způsobena hypoperfuzí mozku a je charakterizována náhlým vznikem, krátkým trváním a úplným spontánním zotavením. Vyznačuje se čtyřmi specifickými vlastnostmi: krátkým trváním, abnormalitou motorických funkcí, ztrátou senzitivity a amnézií na dobu trvání PZV. Za jistou diagnózu PZV se pokládá, pokud jsou přítomny všechny čtyři klinické projevy, a naopak PZV lze vyloučit, pokud nenastal kterýkoli z uvedených čtyř projevů. Za limit krátkodobosti se pokládá trvání PZV do 5 min. Povědomí, resp. nepovědomí pacienta o ztraceném vědomí je třeba brát s rezervou. Abnormalitou motorických funkcí je míněn abnormálně zvýšený nebo snížený svalový tonus, který je zřejmý buď ze způsobu pádu a/ nebo držení těla, které popíše pacient, nebo dle posouzení svalového tonu končetin, krku a trupu očitým svědkem. Pád je velmi pravděpodobně nejčastější abnormalitou motorických funkcí v důsledku PZV, pokud je na pád amnézie a pokud nedošlo k ochranné reakci rukou ke zmírnění následků pádu. Abnormalitu motorických funkcí, kterou posuzuje očitý svědek, představují abnormální:
- záškuby svalů,
- držení končetin nebo hlavy,
- způsob dýchání,
- pohyby očí,
- vydávání zvuků nebo
- inkontinence.
Synkopy mají řadu klinických projevů s řadou různých poruch, což vede diferenciálně diagnosticky k rozdílným diagnózám. Klasifikaci synkop ukazuje tab. 1.
Table 1. Klasifikace synkop. 
OH – ortostatická hypotenze Z praktického hlediska je třeba si uvědomit, že řada klinických situací může napomáhat vzniku nebo zvyšovat závažnost kterékoli formy synkopy (nejčastěji jsou ovlivněny reflexní synkopy a ortostatická hypotenze – OH). Nejčastějšími faktory jsou:
- medikace hypotenziv (vazodilatace nebo hypovolemie),
- užívání alkoholu,
- deplece objemu (průjem, zvracení, krvácení, nízký příjem tekutin),
- plicní choroby způsobující sníženou dodávku kyslíku do mozku,
- faktory prostředí (horko).
V případě reflexní synkopy existují dva hlavní patofyziologické mechanizmy. Vazodeprese se týká stavů, kdy nedostatečná sympatická vazokonstrikce vede k hypotenzi [3,4], a kardioinhibice se týká stavů, kdy parasympatická převaha vede k bradykardii nebo asystolii. Hemodynamický dopad (kardioinhibice, vazodeprese nebo obojí) je nezávislý na spouštěcím mechanizmu, který vedl k reflexní synkopě. Například mikční synkopa a/ nebo OH se mohou projevovat jako kardioinhibiční synkopa stejně jako vazodepresorická synkopa. Termín vazodepresorická synkopa by se však měl používat pouze pro reflexní synkopu bez bradykardie. V klasifikaci synkop se používá i termín „neklasická forma reflexní synkopy“, který zahrnuje heterogenní skupinu pacientů, kde k reflexní synkopě dochází při nejistém nebo zdánlivě nepřítomném spouštěči a/ nebo synkopa má atypické projevy. Diagnóza reflexní synkopy je pravděpodobná, pokud jsou vyloučeny ostatní příčiny synkopy (absence strukturálního srdečního onemocnění) a/ nebo jsou symptomy reproducibilní při testu na nakloněné rovině (head-up tilt table – HUTT) [5]. Kardiovaskulární autonomní příčiny syndromu ortostatické intolerance zahrnují klasickou OH, iniciální OH, opožděnou OH, syndrom posturální ortostatické tachykardie (POTS) a vazovagální synkopu (VVS), která je v tomto kontextu nazývána ortostatická VVS [6,7].
Klasická OH je definována jako trvalý pokles systolického krevního tlaku (TK) o ≥ 20 mm Hg, diastolického TK o ≥ 10 mm Hg nebo trvalé snížení systolického TK na absolutní hodnotu < 90 mm Hg během 3 min aktivního stání nebo na nakloněné rovině sklopené do 60– 70° [6]. V případě hypertenze ve stoje by měl být považován za diagnostický pokles systolického TK o ≥ 30 mm Hg. Klasická OH může být symptomatická nebo asymptomatická, a pokud je symptomatická, pak symptomy závisí více na absolutní hodnotě TK než na velikosti poklesu TK [8]. Závažnost symptomů je velmi variabilní, což má hlavně vliv na volbu terapie.
Iniciální OH je charakterizována poklesem TK při stání o > 40 mm Hg pro systolický TK a/ nebo o > 20 mm Hg v případě diastolického TK během 15 s po postavení [6]. Krevní tlak se pak spontánně a rychle vrací do normy, takže doba hypotenze a příznaků je krátká (< 40 s), ale přesto může způsobit synkopu. Poslední studie ukázaly, že pomalejší návrat TK do normy má negativní prognostickou hodnotu u starších nemocných [9].
Opožděná OH je definována jako OH, která se vyskytuje po 3 min od zahájení HUTT testu nebo po postavení [6]. Je charakterizována pomalým progresivním poklesem TK. Nepřítomnost bradykardie napomáhá k rozlišení opožděné OH od reflexní synkopy. Nicméně progresivní snížení centrálního objemu krve způsobené opožděnou OH může indukovat reflexní synkopu. Opožděná OH je častější u starších pacientů a může také představovat mírnou formu klasické OH, zvláště pokud jde o pacienty s parkinsonizmem nebo s diabetem.
Syndrom postulární ortostatické tachykardie (POTS) je definován jako závažná ortostatická intolerance (závratě, palpitace, třes, generalizovaná slabost, rozmazané vidění a únava) a výrazný ortostatický vzestup srdeční frekvence (o > 30 tepů/ min nebo > 120 tepů/ min) během 10 min od začátku HUTT testu v nepřítomnosti OH. Tento syndrom se vyskytuje převážně u mladých žen, někdy může následovat VVS. POTS je často spojen s dekondicí, čerstvým infekčním onemocněním, chronickým únavovým syndromem a spektrem nespecifických příznaků, jako je bolest hlavy a bolest na hrudi. Za patofyziologický podklad se předpokládá hyperadrenergní stav [10].
Pokles TK u ortostatické VVS se liší od poklesu TK u klasické OH. U VVS začíná pokles TK několik minut po postavení nebo zvednutí (HUTT) a pokles TK se zrychluje, dokud lidé neztratí vědomí, nepoloží se do horizontální polohy nebo obojí. Proto je nízký TK při ortostatické VVS krátkodobý. U klasické OH začíná pokles TK okamžitě po postavení a rychlost poklesu TK se zpomaluje, takže nízký TK může být setrvalý i po mnoho minut [11].
Nejčastějšími příčinami kardiálních synkop jsou primárně bradyarytmie, jako je sick sinus syndrom a/ nebo atrioventrikulární blokáda a tachyarytmie (supraventrikulární nebo komorové). Mechanizmus kardiální synkopy však může být multifaktoriální, vč. podílu reflexního mechanizmu. Nicméně i když synkopa u strukturálního onemocnění srdce (SOS) může být primárně způsobena reflexním mechanizmem, měla by být kategorizována jako srdeční synkopa s důrazem na diagnostiku základního SOS. V přítomnosti SOS je nejčastější příčinou synkopy tachyarytmie. Ke kardiálním synkopám se řadí také synkopy při plicní embolii, kde se rovněž předpokládá souběh mechanizmu sníženého srdečního výdeje a reflexního mechanizmu [12].
Jiná terminologie synkop, než výše uvedená, se nedoporučuje. Pro pojem „neurologická synkopa“ se doporučuje použít specifickou diagnózu neurologického onemocnění, které synkopu způsobilo. Vzhledem k tomu, že u psychogenní příčiny nejde patofyziologicky o synkopu, preferovaný termín pro formu psychogenního stavu, který se podobá synkopě, zní psychogenně podmíněná pseudosynkopa (PPS).
Diagnostika a organizace péče o pacienty se synkopou
Klinické známky, které vedou k diagnóze na základě prvotního hodnocení, ukazuje tab. 2 a diagnostická kritéria na základě prvotního hodnocení ukazuje tab. 3. Zde uvedená klinická hodnocení mohou definovat příčinu synkopy u většiny pacientů. Při přísném dodržování výše uvedených hodnocení VVS, situační reflexní synkopy i synkopy způsobené OH lze považovat diagnózu za jistou nebo vysoce pravděpodobnou bez ohledu na přítomnost jakéhokoli jiného abnormálního nálezu. U mladých jedinců s nevysvětlitelnou synkopou a bez anamnézy srdečního onemocnění, bez rodinné anamnézy náhlé srdeční smrti (NSS), bez synkop v horizontální poloze, během spánku či cvičení, bez neobvyklých spouštěčů a při normálním EKG nálezu je pravděpodobnost kardiální synkopy velmi nízká. Na základě klinických známek a diagnostických kritérií se stanoví riziková závažnost pacienta se synkopou (tab. 4). V kapitole diagnostického hodnocení jsou stanoveny indikace a diagnostická kritéria jednotlivých testů, které se k diagnostice synkop používají [13].
Table 2. Klinické známky, které vedou k diagnóze na základě prvotního hodnocení. 
ARVC – arytmogenní kardiomyopatie pravé komory; AV – atrioventrikulární; EKG – elektrokardiogram; OH – ortostatická hypotenze; KT – komorová tachykardie Table 3. Diagnostická kritéria na základě prvotního hodnocení. 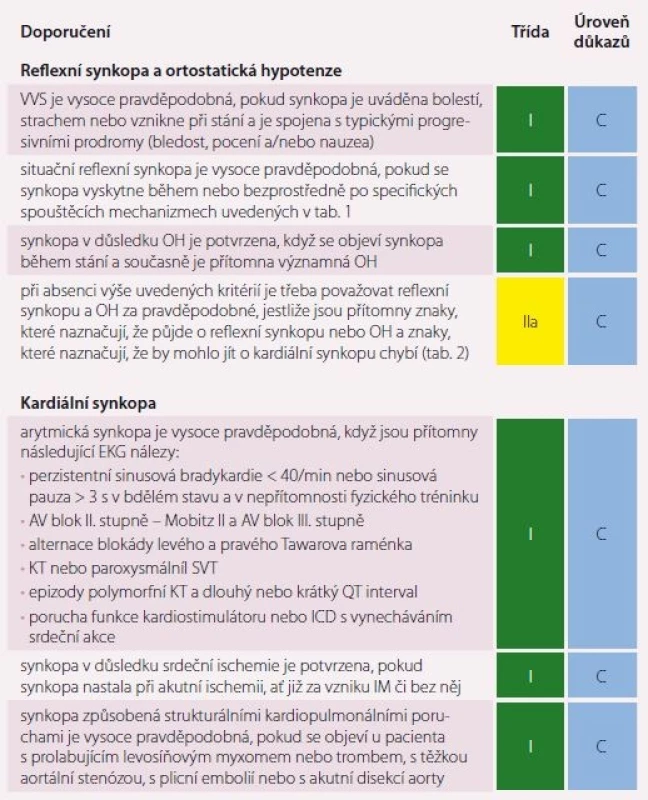
AV – atrioventrikulární; EKG – elektrokardiogram; ICD – implantabilní kardioverter-defibrilátor; OH – ortostatická hypotenze; NSS – náhlá srdeční smrt; SVT – supraventrikulární tachykardie; KT – komorová tachykardie; VVS – vazovagální synkopa; IM – infarkt myokardu Table 4. Známky vysokého rizika (naznačující závažný stav) a nízkého rizika (naznačující benigní stav) u pacientů se synkopou při počátečním hodnocení na oddělení urgentní medicíny. 
Karim 2018/3 obr32 
FS – fibrilace síní; ARVC – arytmogenní kardiomyopatie pravé komory; AV – atrioventrikulární; EKG – elektrokardiogram; ICD – implantabilní kardioverter-defibrilátor; LQTS – syndrom dlouhého QT intervalu; EF – ejekční frakce; NSS – náhlá srdeční smrt; SVT – supraventrikulární tachykardie; KT – komorová tachykardie; některá EKG kritéria jsou sama o sobě diagnostická ke stanovení příčiny synkopy Masáž karotického sinu (MSC) je indikována u pacientů ve věku > 40 let se synkopou neznámého původu, kompatibilní s reflexním mechanizmem. MSC by se měla provádět vleže i ve vzpřímené poloze za kontinuálního měření TK (stah od stahu). Syndrom karotického sinu (CSS) je potvrzen, pokud MSC způsobuje bradykardii (asystolii) a/ nebo hypotenzi, které reprodukují spontánní příznaky a pacienti mají klinické příznaky kompatibilní s reflexním mechanizmem synkopy. Anamnéza synkopy a její reproducibilita při MSC definuje CSS, ale pozitivní MSC bez anamnézy synkopy definuje pouze hypersenzitivitu karotického sinu.
HUTT test by se měl zvážit při podezření na reflexní synkopu, OH, SPOT nebo psychogenní pseudosynkopu. Diagnóza reflexní synkopy, OH, SPOT nebo psychogenní pseudosynkopy by měla být považována za pravděpodobnou, pokud HUTT test reprodukuje příznaky charakteristické pro klinický obraz těchto oběhových abnormalit. Negativní výsledek HUTT testu nevylučuje klinickou diagnózu reflexní synkopy a HUTT test by se neměl běžně provádět k hodnocení medikamentózní léčby [14].
Pro hodnocení sympatických a parasympatických autonomních funkcí lze provést i další testy, nicméně žádný takový test autonomní funkce neposkytuje komplexní zhodnocení, proto se testy kombinují, provádějí se ve specializované laboratoři a interpretaci výsledků musí provádět specialista. K těmto testům patří Valsalvův manévr, test hlubokého dýchání, chladový tlakový test, hand-grip test, 24hodinová monitorace TK aj. Vhledem k tomu, že diagnostická průkaznost těchto testů je malá, v praxi se příliš neuplatňují.
V diagnostice nevysvětlitelných synkop se ke zhodnocení purinergního signalizačního systému využívá adenozinového testu a stanovení koncentrace adenozinu v plazmě. Nízká hladina plazmatického adenozinu je spojena s paroxysmální atrioventrikulární (AV) blokádou nebo se CSS, zatímco vysoká hladina je pozorována u pacientů s hypotenzivní/ vazodrepresivní tendencí a VVS. Test vyžaduje rychlou nitrožilní aplikaci adenozinu (20 mg/ 2 s) a je považován za abnormální, pokud vyvolá komorovou asystolii trvající > 6 s nebo vyvolá AV blokádu trvající > 10 s. Vzhledem k tomu, že dosavadní studie neprokázaly vzájemnou korelaci mezi AV blokádou vyvolanou adenozinem a EKG nálezem při spontánní synkopě, nízká prediktivní hodnota testu nepodporuje jeho rutinní použití při výběru pacientů pro srdeční stimulaci, ale při jeho pozitivitě je indikována implantace smyčkového záznamníku [15].
Úlohou EKG monitorace je průkaz souvislosti arytmické poruchy se synkopou a zásadní nevýhodou jakékoli ambulantní monitorace je, že při EKG monitoraci není současně monitorován i TK. Monitorování EKG je indikováno pouze tehdy, pokud je při prvotním hodnocení podezření, že synkopální stav mohl mít arytmický podklad. Pro EKG monitoraci máme řadu možností (klasická holterova monitorace, záznamník událostí, externí smyčkový záznamník, dálková telemetrie, mobilní aplikace – smartphone, implantabilní smyčkové záznamníky), které vybíráme na základě okolností synkopálního stavu a dle možností každého pracoviště [16]. Indikace EKG monitorace a diagnostická kritéria ukazuje tab. 5.
Table 5. EKG monitorace. 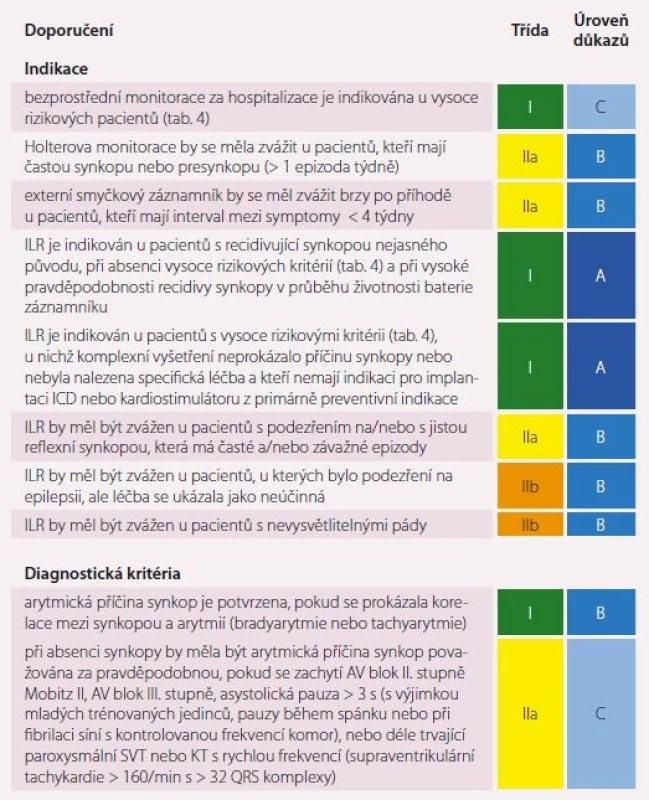
ILR – implantabilní loop recorder; AV – atrioventrikulární; EKG – elektrokardiogram; ICD – implantabilní kardioverter-defibrilátor; OH – ortostatická hypotenze; NSS – náhlá srdeční smrt; SVT – supraventrikulární tachykardie; KT – komorová tachykardie; VVS – vazovagální synkopa; IM – infarkt myokardu Nově se doporučení věnují významu nahrávání záznamu na video. Za hospitalizace má nejvyšší diagnostický přínos spojení videozáznamu s EEG k diagnostice psychogenního neepileptického záchvatu [17]. Přidáním videozáznamu k HUTT testu se umožňuje objektivní a opakované sledování klinických příznaků ve vztahu k TK a tepové frekvenci, a tím lze odlišit VVS od PPS [18]. Domácí videozáznamy jsou užitečné u všech forem PZV (pomocí technologie smartphone), jelikož umožňují opakovaně zkoumat samotné příznaky záchvatu, což umožňuje především přesnější diagnostiku nejasných záchvatů PZV, jako jsou synkopy u epileptických záchvatů. Domácí video je zlatým standardem pro diagnostiku psychogenní PPS.
Elektrofyziologické vyšetření je dnes indikováno velice limitovaně a provádí se prakticky jen u asymptomatické sinusové bradykardie, bifascikulární raménkové blokády a/ nebo při podezření na tachykardii jako možnou příčinu synkopálního stavu při jinak negativních nálezech [19].
Echokardiografické vyšetření (ECHO) je indikováno ke stanovení diagnózy a k následné stratifikaci rizika synkopy u pacientů s podezřením na SOS [20]. U pacientů, kde na základě anamnézy, fyzikálního vyšetření a EKG není podezření na SOS, není samotná synkopa indikací k ECHO. Na druhou stranu, pokud je podezření na SOS a ECHO není diagnostické, pak by měly být zváženy další vyšetřovací metody (CT, MR).
Zátěžové testy jsou indikovány jen u pacientů, u nichž je jasná souvislost zátěže a synkopy.
Neurologické vyšetření je indikováno k vyloučení či k diagnostice základního neurologického onemocnění, pokud je podezření, že synkopa vznikla v důsledku selhání autonomního nervového systému, nebo je podezření na epileptickou příčinu PZV.
V naší republice jsou pacienti se synkopou přiváženi na oddělení urgentního příjmu, kde probíhá veškerá péče o tyto pacienty (tab. 6), vč. rozhodování o způsobu další péče ve smyslu nezbytné hospitalizace (tab. 7). V roce 2015 vydala Evropská asociace pro srdeční rytmus (EHRA) odborné stanovisko, které odůvodňuje vznik tzv. synkopálních jednotek [21]. Zájemcům o založení takových jednotek je věnována jedna kapitola současných doporučení, kde je definována tato jednotka, vč. standardizovaných přístupů k diagnostice, komplexní péči i specializovaného technického a personálního vybavení.
Table 6. Péče o pacienty se synkopou na oddělení urgentní medicíny. 
OH – ortostatická hypotenze; CT – počítačová tomografie; RTG – rentgenové Table 7. Pacienti s vysokým rizikem synkopy – kritéria upřednostňující observaci na oddělení urgentní medicíny (synkopální jednotce) a/nebo vyžadující hospitalizaci. 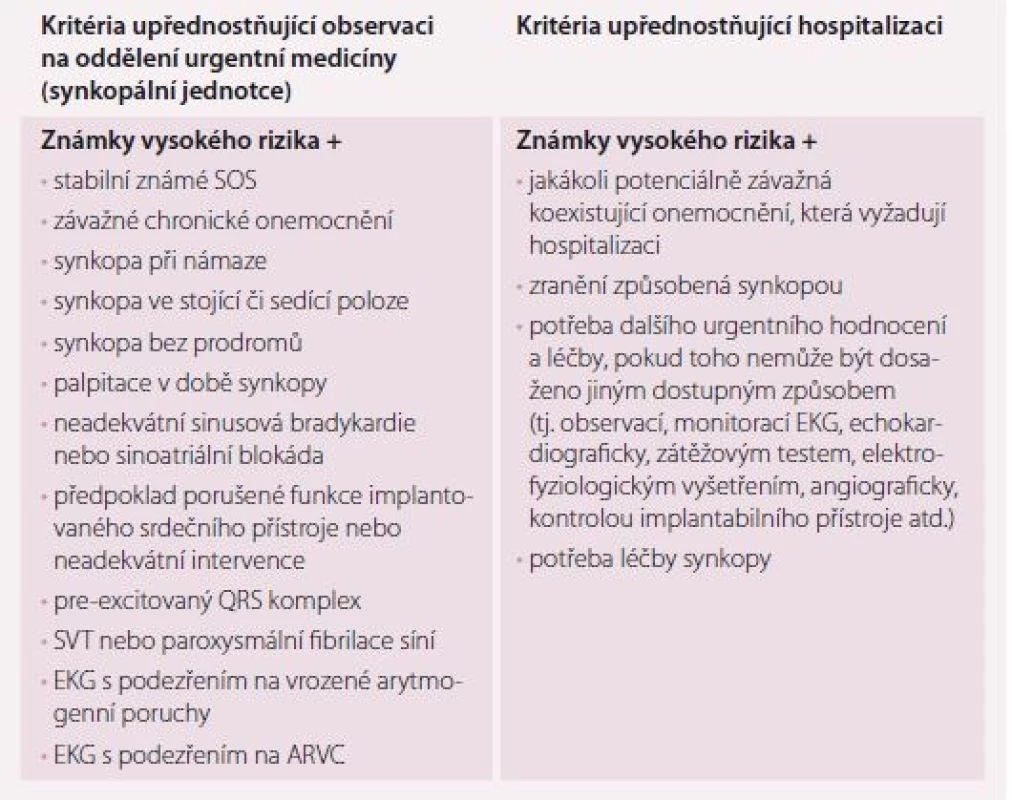
ARVC – arytmogenní kardiomyopatie pravé komory; EKG – elektrokardiogram; SOS – strukturální onemocnění srdce; SVT – supraventrikulární tachykardie Léčba
Všeobecně lze konstatovat, že žádná léčba reflexní synkopy nemusí plně chránit pacienta před recidivou, ale má za cíl snížit frekvenci a následky synkop. Základní nefarmakologická léčba spočívá v edukaci, kde pacientovi vysvětlíme podstatu reflexní synkopy a poučíme ho, aby se vyhnul spouštěcím mechanizmům a aby v případě prodromů provedl úkony k zabránění pádu (sed, dřep, leh nebo izometrické manévry = tlačení horních končetin nebo zkřížených dolních končetin proti sobě). V prevenci recidivujících synkop se doporučuje dostatek tekutin (2 l/ den) a zvýšení přívodu soli v potravě (120 mg/ den). U mladých pacientů s recidivujícími vazovagálními příznaky vyvolanými ortostázou lze doporučit tzv. polohový trénink (tilt training), což je opakovaný nácvik vynuceného stání (paty cca 30 cm od stěny a hlava opřená o stěnu) s postupným prodlužováním doby vynuceného stání. Efekt polohového tréninku je rozporuplný především proto, že většina pacientů dlouhodobě nevydrží pokračovat v tréninku. Pacienti léčení hypotenzivy, kteří mají synkopy vyvolané OH, by neměli mít příliš agresivní léčbu snižující TK. Jejich cílové hodnoty systolického TK by se měly pohybovat v rozmezí 140– 150 mm Hg a měla by se zvážit redukce dávek hypotenziv či jejich vysazení. U pacientů s vysokým rizikem pádů bychom se měli vyhnout medikaci diuretik a betablokátorů.
Farmakologickou léčbu lze zvážit v případě, že selže nefarmakologická léčba. Dosavadní studie vykazují rozporuplný efekt farmakoterapie a pro tuto léčbu se nabízí pouze léčba fludrokortizonem a/ nebo midodrinem (Gutron). Fludrokortizon zvětšuje objem plazmy zvýšenou reabsorpcí sodíku a lze ho zvážit u mladých pacientů s recidivujícími VVS s OH, kteří mají nízký normální TK a nemají komorbidity [22]. Fludrokortizon by se neměl podávat u pacientů s hypertenzí a/ nebo se srdečním selháním. Ke zvýšení periferní vazokonstrikce lze u pacientů s ortostatickou formou VVS zvážit podání midodrinu, nicméně i zde dosavadní studie vykazují rozporuplný efekt.
Trvalá kardiostimulace je obecně vhodná u starších od středního věku, přitom v každém věku by měla být indikována v případě průkazu bradyarytmické příčiny synkopy a/ nebo u závažných reflexních synkop (četnost, bez prodromů, úrazy).
Nová doporučení zatím nezmiňují novou perspektivní možnost léčby VVS – radiofrekvenční ablaci gangliových plexů v levé síni. Tento způsob léčby se nabízí u pacientů s recidivujícími VVS, kde dosavadní léčba selhala, nicméně důkazy o prospěšnosti této léčby nejsou zatím dostatečné k rutinní indikaci. Doporučenou léčbu synkop ukazují tab. 8– 10. V souvislosti se závažností synkopy a efektem léčby je v souboru praktických instrukcí [2] uvedeno posuzování způsobilosti pro řízení vozidel u pacientů se synkopou (tab. 11).
Table 8. Léčba reflexní synkopy. 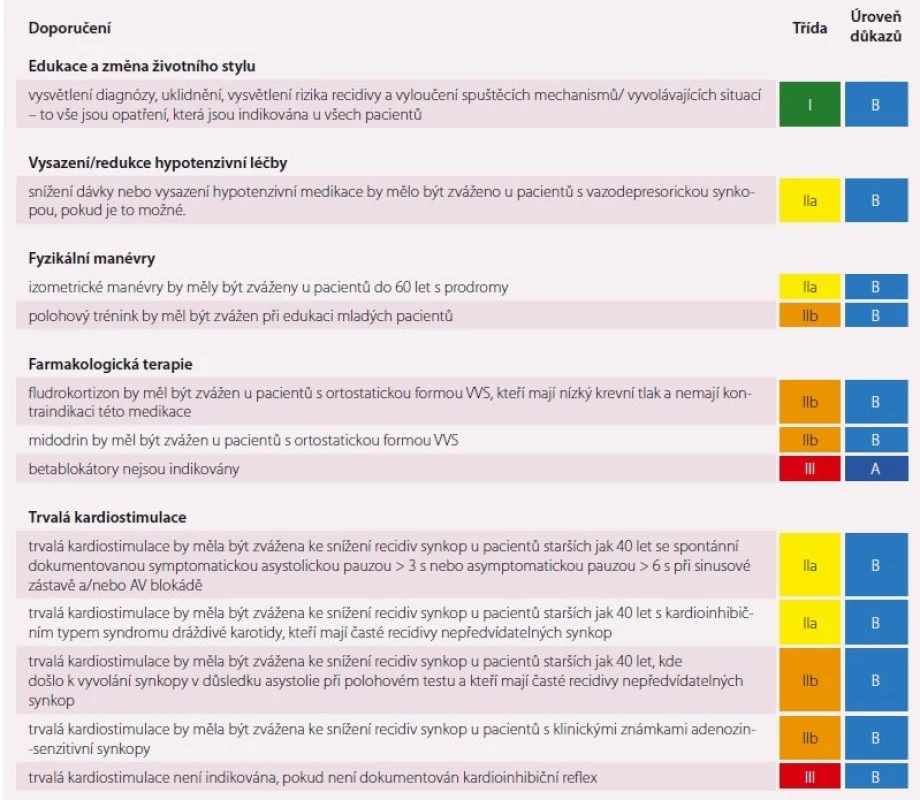
AV – atrioventrikulární; VVS – vasovagální synkopa Table 9. Léčba ortostatické hypotenze. 
Table 10. Léčba synkopy způsobené srdeční arytmií. 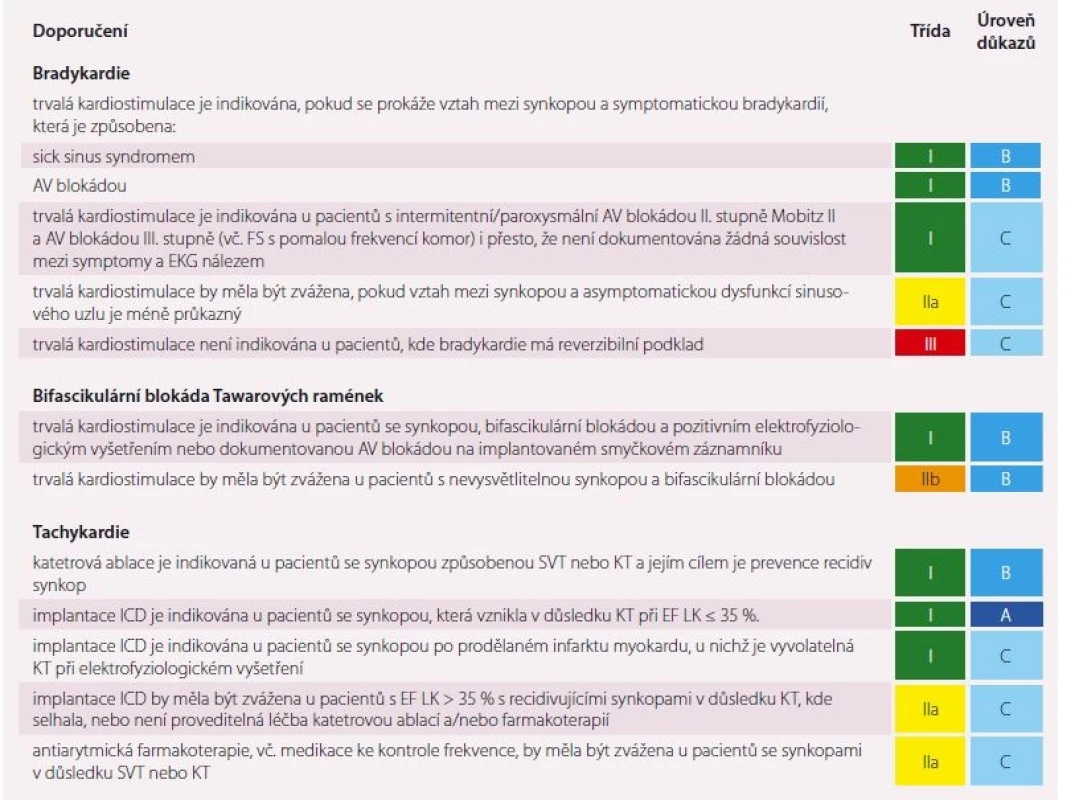
AV – atrioventrikulární; FS – fibrilace síní, EKG – elektrokardiografický, ICD – implantabilní kardioverter-defibrilátor, SVT – supraventrikulární tachykardie, KT – komorová tachykardie; EF LK – ejekční frakce levé komory Table 11. Posuzování způsobilosti pro řízení vozidel u pacientů se synkopou. 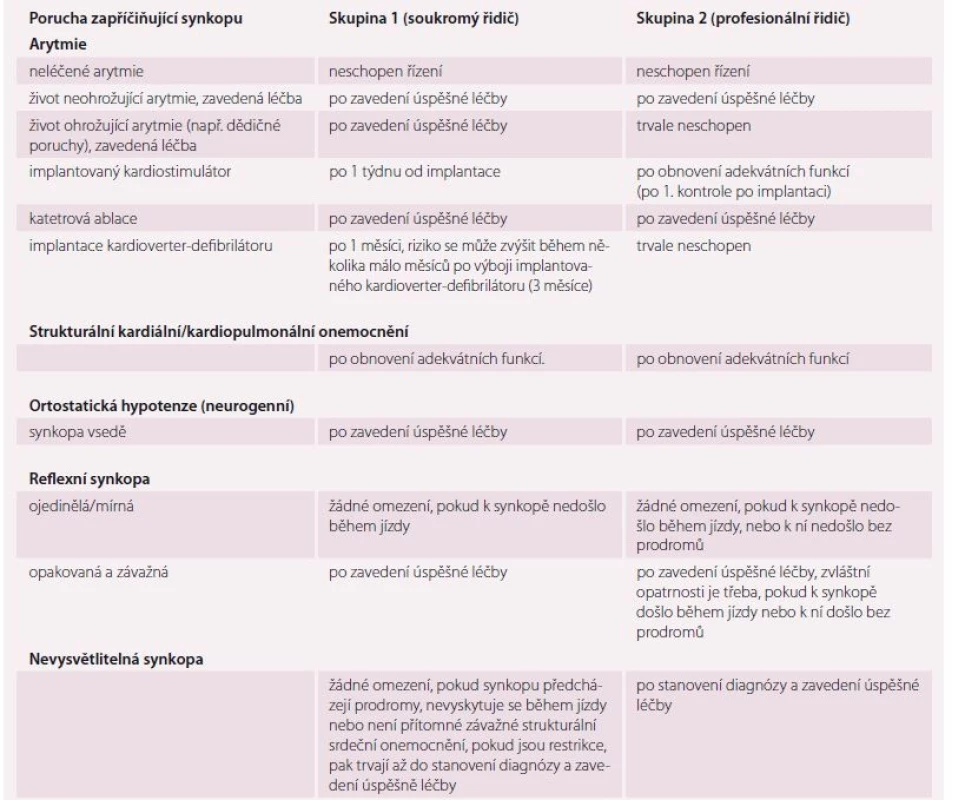
Poznámka: Doba observace pro hodnocení účinnosti léčby by měla být obecně delší ve skupině 2. Závěr
Základním smyslem nových evropských doporučení je zavedení systematického přístupu k pacientům s přechodnou ztrátou vědomí. Jednotný přístup by měl vést k optimální diagnostice při sníženém počtu zbytečných vyšetření, měl by snížit počet nesprávných diagnóz, počet symptomatických recidiv, počet i délku hospitalizací a v neposlední řadě by se tím měly také snížit náklady na zdravotní a sociální péči.
Doručeno do redakce: 24. 8. 2018
Přijato po recenzi: 30. 8. 2018
doc. MU Dr. Petr Heinc, Ph.D., FESC
Sources
1. Brignole M, Moya A, de Lange FJ et al. 2018 ESC Guidelines for the diagnosis and management of syncope. Eur Heart J 2018; 39(21): 1883– 1948. doi: 10.1093/ eurheartj/ ehy037.
2. Brignole M, Moya A, de Lange FJ et al. Practical Instructions for the 2018 ESC Guidelines for the diagnosis and management of syncope. Eur Heart J 2018 : 39(21): e43– e80. doi: 10.1093/ eurheartj/ ehy071.
3. Mosqueda-Garcia R, Furlan R, Tank J et al. The elusive pathophysiology of neurally mediated syncope. Circulation 2000; 102(23): 2898– 2906.
4. Morillo CA, Eckberg DL, Ellenbogen KA et al. Vagal and sympathetic mechanisms in patients with orthostatic vasovagal syncope. Circulation 1997; 96(8): 2509– 2513.
5. Alboni P, Furlan R. Vasovagal syncope. Heidelberg: Springer 2015 : 3– 17.
6. Freeman R, Wieling W, Axelrod FB et al. Consensus statement on the definition of orthostatic hypotension, neurally mediated syncope and the postural tachycardia syndrome. Clin Auton Res 2011; 21(2): 69– 72. doi: 10.1007/ s10286-011-0119-5.
7. Fedorowski A, Melander O. Syndromes of orthostatic intolerance: a hidden danger. J Intern Med 2013; 273(4): 322– 335. doi: 10.1111/ joim.12021.
8. Palma JA, Gomez-Esteban JC, Norcliffe-Kaufmann Let al. Orthostatic hypotension in Parkinson disease: how much you fall or how low you go? Mov Disord 2015; 30(5): 639– 645. doi: 10.1002/ mds.26079.
9. Lagro J, Schoon Y, Heerts I et al. Impaired systolic blood pressure recovery directly after standing predicts mortality in older falls clinic patients. J Gerontol A Biol Sci Med Sci 2014; 69(4): 471– 478. doi: 10.1093/ gerona/ glt111.
10. Fedorowski A, Li H, Yu X et al. Antiadrenergic autoimmunity in postural tachycardia syndrome. Europace 2017; 19(7): 1211– 1219. doi: 10.1093/ europace/ euw154.
11. van Dijk JG, Thijs RD, Benditt DG et al. A guide to disorders causing transient loss of consciousness: focus on syncope. Nat Rev Neurol 2009; 5(8): 438– 448. doi: 10.1038/ nrneurol.2009.99.
12. Keller K, Beule J, Balzer JO et al. Syncope and collapse in acute pulmonary embolism. Am J Emerg Med 2016; 34(7): 1251– 1257. doi: 10.1016/ j.ajem.2016.03.061.
13. Wieling W, Thijs RD, van Dijk N et al. Symptoms and signs of syncope: a review of the link between physiology and clinical clues. Brain 2009; 132(Pt 10): 2630– 2642. doi: 10.1093/ brain/ awp179.
14. Moya A, Permanyer-Miralda G, Sagrista-Sauleda Jet al. Limitations of head-up tilt test for evaluating the efficacy of therapeutic interventions in patients with vasovagal syncope: results of a controlled study of etilefrine versus placebo. J Am Coll Cardiol 1995; 25(1): 65– 69.
15. Flammang D, Church TR, De Roy L et al. ATP Multicenter Study. Treatment of unexplained syncope: a multicenter, randomized trial of cardiac pacing guided by adenosine 5’-triphosphate testing. Circulation 2012; 125(1): 31– 36. doi: 10.1161/ CIRCULATIONAHA.111.022855.
16. Bass EB, Curtiss EI, Arena VC et al. The duration of Holter monitoring in patients with syncope. Is 24 hours enough? Arch Intern Med 1990; 150(5): 1073– 1078.
17. LaFrance WC Jr, Baker GA, Duncan R et al. Minimum requirements for the diagnosis of psychogenic nonepileptic seizures: a staged approach: a report from the International League Against Epilepsy Nonepileptic Seizures Task Force. Epilepsia 2013; 54(11): 2005– 2018. doi: 10.1111/ epi.12356.
18. Tannemaat MR, van Niekerk J, Reijntjes RH et al. The semiology of tilt-induced psychogenic pseudosyncope. Neurology 2013; 81(8): 752– 758. doi: 10.1212/ WNL.0b013e3182a1aa88.
19. Brignole M, Menozzi C, Bartoletti A et al. A new management of syncope: prospective systematic guideline-based evaluation of patients referred urgently to general hospitals. Eur Heart J 2006; 27(1): 76– 82. doi: 10.1093/ eurheartj/ ehi647
20. Sarasin FP, Junod AF, Carballo D et al. Role of echocardiography in the evaluation of syncope: a prospective study. Heart 2002; 88(4): 363– 367.
21. Kenny RA, Brignole M, Dan GA et al. Syncope Unit: rationale and requirement – the European Heart Rhythm Association position statement endorsed by the Heart Rhythm Society. Europace 2015; 17(9): 1325– 1340. doi: 10.1093/ europace/ euv115.
22. Verheyden B, Liu J, van Dijk N et al. Steep fall in cardiac output is main determinant of hypotension during drug-free and nitroglycerine-induced orthostatic vasovagal syncope. Heart Rhythm 2008; 5(12): 1695– 1701. doi: 10.1016/ j.hrthm.2008.09.003.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2018 Issue 3-
All articles in this issue
- Hypotyreóza a srdce
- Primární hyperaldosteronizmus a hypertenze
- Feochromocytom a srdce
- Kardiovaskulární riziko u pacientů s Cushingovým syndromem
- Dyslipidemie u vybraných endokrinopatií
- Evropská doporučení pro diagnostiku a management synkop z roku 2018 – komentovaná zkrácená verze
- Gestační diabetes a možnosti jeho léčby
- Role epikardiálního tuku v patofyziologii srdečních onemocnění
- Perindopril a léčba kardiovaskulárních onemocnění aneb 25 let úspěšného působení perindoprilu v kardiologii
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Perindopril a léčba kardiovaskulárních onemocnění aneb 25 let úspěšného působení perindoprilu v kardiologii
- Hypotyreóza a srdce
- Gestační diabetes a možnosti jeho léčby
- Evropská doporučení pro diagnostiku a management synkop z roku 2018 – komentovaná zkrácená verze
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

