-
Medical journals
- Career
Genetika kardiomyopatií
Authors: P. Tomašov
Authors‘ workplace: Kardiologická klinika 2. LF UK a FN v Motole, Praha
Published in: Kardiol Rev Int Med 2015, 17(1): 15-19
Category: Cardiology Review
Overview
Kardiomyopatie jsou heterogenní skupinou onemocnění se strukturálním anebo funkčním postižením srdečního svalu při absenci ischemických anebo hemodynamických podmínek schopných způsobit toto postižení. Část kardiomyopatií má familiární výskyt s velkou genotypovou i fenotypovou variabilitou. Dědičnost kardiomyopatií je zmíněna i v nových klasifikačních schématech onemocnění myokardu. Genetické testování má význam zejména u selektovaných skupin pacientů a pro diagnostiku příbuzných. Nové metody genetického vyšetření zpřístupní diagnostiku více pacientům a přinesou nová data o genetických variantách u nemocných s kardiomyopatiemi.
Klíčová slova:
kardiomyopatie – hypertrofická kardiomyopatie – mutace – genotyp – genetické testováníÚvod
Kardiomyopatie jsou skupinou onemocnění srdečního svalu s poruchou struktury a/ nebo funkce myokardu různé etiologie [1]. Mezi kardiomyopatie nepatří stavy s dysfunkcí myokardu v důsledku hemodynamických efektů vrozených a chlopenních vad a arteriální hypertenze a postižení koronárních tepen při ischemické chorobě srdeční [1]. Významná část kardiomyopatií jsou monogenně podmíněná onemocnění s velkou genetickou variabilitou. Mutace způsobující jednotlivé formy kardiomyopatií byly nalezeny v mnoha genech pro důležité proteiny kardiomyocytů, přičemž seznam těchto genů se pro jednotlivé formy kardiomyopatií částečně překrývá [2]. Zejména geny pro sarkomerické proteiny mohou být postiženy u více typů onemocnění. Familiární formy kardiomyopatií jsou zahrnuty i v aktuálních klasifikačních schématech těchto onemocnění, včetně klasifikace Evropské kardiologické společnosti (ESC), která dělí kardiomyopatie do jedné ze tříd podle morfologického a funkčního obrazu postižení a následně rozlišuje u každé kardiomyopatie dědičné a nedědičné formy (obr. 1) [1].
Image 1. Klasifikace kardiomyopatií podle Evropské kardiologické společnosti. 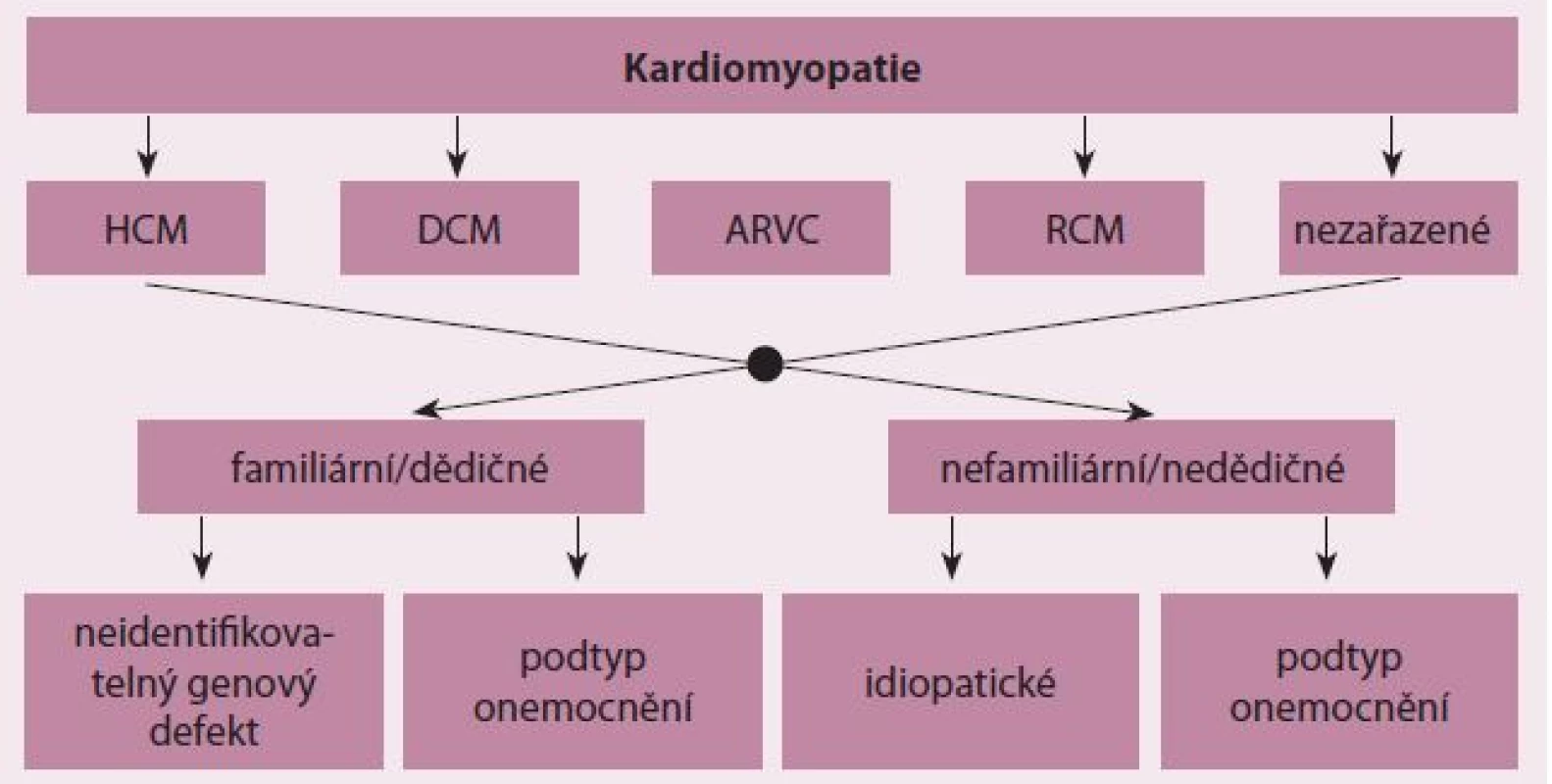
HCM – hypertrofická kardiomyopatie, DCM – dilatační kardiomyopatie, ARVC – arytmogenní kardiomyopatie (pravé) komory, RCM – restriktivní kardiomyopatie [1]. Hypertrofická kardiomyopatie
Hypertrofická kardiomyopatie (HCM) je onemocnění charakterizované přítomností zvětšené tloušťky a/ nebo masy myokardu levé komory srdeční při absenci arteriální hypertenze nebo vrozených a chlopenních vad schopných zapříčinit danou míru hypertrofie [1]. HCM je nejčastější monogenně dědičné onemocnění srdce s prevalencí 1 : 500 v obecné populaci a je významnou příčinou náhlé srdeční smrti u mladých lidí a morbidity v důsledku srdečního selhání a cévních mozkových příhod [3,4]. HCM má autozomálně dominantní způsob přenosu a je zapříčiněna mutacemi zejména v genech pro sarkomerické proteiny [3,4]. Jako první byla identifikována mutace v genu pro těžký řetězec β myozinu, následně bylo nalezeno velké množství dalších mutací [3,5,6]. V současnosti je se vznikem HCM asociováno více než 1 400 mutací v alespoň 20 různých genech (tab. 1) [2,7]. Většina pacientů s pozitivním genetickým vyšetřením má mutaci v jednom ze dvou genů (gen pro těžký řetězec β myozinu a gen pro myozin vazebný protein C), zastoupení ostatních genů je výrazně nižší. Značná část geneticky vyšetřených pacientů (kolem 40 %) nemá žádnou nalezenou mutaci. Pozitivní výsledek genetického vyšetření je častější u mladších pacientů, u pacientů s pozitivní rodinnou anamnézou HCM a u pacientů s reverzní morfologií mezikomorového septa (septum konvexně vyklenuté do dutiny levé komory) [8]. Naopak nejnižší záchyt mutace je u starších pacientů se septum sigmoideum (konkávní do dutiny levé komory) [8]. Kromě postižení genů pro proteiny sarkomery dochází ke vzniku fenotypu HCM i u dalších genetických poruch (metabolická a střádavá onemocnění a mitochondriopatie, někdy se specifickými fenotypovými rysy a odlišným typem dědičnosti (tab. 2) [7]. V minulosti byly tyto nemoci označovány jako fenokopie HCM, ale podle aktuální klasifikace ESC splňují definici HCM [1]. Velká genetická variabilita HCM je pravděpodobně jedním z důvodů velké variability fenotypu a klinických projevů onemocnění. Nalezení vztahů konkrétních mutací a fenotypových znaků nebo prognózy HCM je obtížné pro velké množství mutací (některé z nich jsou identifikovány pouze v jedné konkrétní rodině), chybějící potvrzení již publikovaných asociací a ovlivnění fenotypu HCM i dalšími genetickými variantami kromě příčinné mutace. Mutace v genech pro srdeční troponiny byly v minulosti označeny za rizikové a mutace v genu pro myozin vazebný protein naopak za benigní stran náhlé srdeční smrti, neexistují ale přesvědčivé důkazy o vlivu konkrétních mutací na vznik náhlé srdeční smrti [9]. Porovnání skupin pacientů s mutací v genech pro tenká a tlustá filamenta (dva nejčastěji zastoupené geny pro těžký řetězec β myozinu a pro myozin vazebný protein C patří mezi tlustá filamenta) v nedávné práci ukázalo vyšší pravděpodobnost vývoje systolické dysfunkce i těžké diastolické dysfunkce u pacientů s mutacemi v genech pro tenká filamenta [10]. Naproti tomu arytmické příhody včetně náhlé smrti nebyly u pacientů s postižením tenkých filament (kam patří i srdeční troponiny) častější [10].
Table 1. Geny asociované se vznikem HCM a četnost záchytu mutací v jednotlivých genech – upraveno podle [7]. ![Geny asociované se vznikem HCM a četnost záchytu mutací v jednotlivých genech – upraveno podle [7].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/12b540de012190badd444ea2636323a0.jpg)
Table 2. Geny s mutacemi způsobující metabolická a střádavá onemocnění a mitochondriopatie s fenotypem HCM – upraveno podle [7]. ![Geny s mutacemi způsobující metabolická a střádavá onemocnění a mitochondriopatie s fenotypem HCM – upraveno podle [7].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/2b9b2e428e5c55a8dded2b1df47e0060.jpg)
Dilatační kardiomyopatie
U dilatační kardiomyopatie (DCM) dochází k dilataci a systolické dysfunkci levé komory srdeční při nepřítomnosti hemodynamické anebo ischemické příčiny dostatečné pro vznik globální poruchy funkce [1]. Prevalence DCM v dospělé populaci se odhaduje na 1 : 2 500 [1]. Přibližně 25 – 40 % případů má familiární výskyt, většina případů onemocnění má získané příčiny. Familiární DCM může být způsobena širokou škálou genetických defektů srdečních bílkovin (až 40 genů) [1,11,12]. Většina mutací je přenášena jako autozomálně dominantní znak, možný je ale i autozomálně recesivní a gonozomálně recesivní přenos. První byla objevena mutace v genu pro dystrofin, základní součást dystroglykanového komplexu, který propojuje extracelulární matrix a cytoskeleton myocytů (i kosterních svalů) [11]. Onemocnění označované jako X ‑ vázaná DCM je alelickou variantou svalových dystrofií Duchennova a Beckerova typu s akcentovaným srdečním a potlačeným svalovým fenotypem [11]. Typ přenosu je v tomto případě samozřejmě gonozomální. Příčinné mutace DCM byly objeveny i u dalších komponent dystroglykanového komplexu (δ ‑ sarkoglykan, laminin α4, integrinová kináza) [11]. Některé mutace desminu, klíčového proteinu intermediárních filament, udržujícího správné uspořádání myofibril mohou způsobit kardiální poškození s obrazem DCM [11]. Postižení genů pro bílkoviny jaderného obalu, lamin A/ C a emerin způsobuje autozomálně dominantě vázanou a X ‑ vázanou formu Emeryho ‑ Dreifussovy muskulární dystrofie s různě vyjádřeným srdečním postižením vyskytujícím se zpravidla společně s převodními poruchami [11,13]. Mutace v genu pro lamin A/ C jsou asociovány s vyšším rizikem náhlé srdeční smrti [13]. Sarkomerické proteiny hrají rovněž roli v etiologii DCM [11].
Restriktivní kardiomyopatie
Restriktivní kardiomyopatie (RCM) je stav s restriktivní poruchou komorového plnění, bez zvětšení komor a s normální tloušťkou srdeční stěny [1]. Zařazují se zde ale i stavy s jistou mírou hypertrofie srdeční stěny (srdeční amyloidóza) [1]. Část pacientů může mít rovněž familiární výskyt onemocnění, dalšími příčinami jsou systémová onemocnění, toxické a poradiační postižení a patologie endokardu [1]. U familiární RCM byly identifikovány mutace v genu pro troponin I, který svým inhibičním účinkem brání interakci aktinu a myozinu v situaci, kdy nejsou na troponin C navázány ionty kalcia [14]. Porucha této inhibice může vést k diastolické dysfunkci až obrazu RCM. Další sarkomerické proteiny, které mohou být porušeny u RCM, jsou troponin T, esenciální lehký řetězec myozinu a těžký řetězec β ‑ myozinu [14]. Protein intermediárních filament desmin a jemu příbuzné proteiny, například alfa‑B ‑ krystalin a plektin, jsou rovněž dávány do souvislosti s RCM [9,14]. Dědičná jsou samozřejmě i některá systémová onemocnění s kardiálním postižením splňujícím definici RCM, například hereditární formy amyloidózy (mutace v genu pro prealbumin), infiltrativní a střádavá onemocnění jako Gaucherova nemoc, hemochromatóza a v některých případech Fabryho nemoc [1,14].
Arytmogenní kardiomyopatie (pravé) komory
U arytmogenní kardiomyopatie (ARVC) dochází k nahrazení myokardu pravé komory tukovou a fibrózní tkání a ke vzniku elektrokardiografických abnormalit [1]. U některých pacientů ovšem dominuje postižení levé komory [15].Většina případů je dědičná, existují i oblasti s endemickým výskytem (Itálie) [1]. ARVC má většinou autozomálně dominantní přenos s mutacemi v genech kódujících nejčastěji desmozomální proteiny plakophilin‑2, desmoglein‑2, desmocollin‑2 [15 – 17]. Existují i varianty s autozomálně recesivním přenosem – Naxos disease, u které byla prokázána mutace v genu pro plakoglobin a Carvajal syndrom s mutací v genu pro desmoplakin [15]. Postižením struktury desmozomů dochází k porušení elektrického i mechanického propojení kardiomyocytů, což vede ke vzniku arytmií a poruchám kinetiky. Další genetické poruchy vedoucí ke vzniku ARVC byly identifikovány mimo oblast desmozomu. Jsou to mutace genu pro transformační růstový faktor ‑ 3, genu pro srdeční ryanodinový receptor a genu pro transmembránový protein 43 [15,17,18].
Nonkompaktní kardiomyopatie
Nonkompaktní kardiomyopatie (LVNC), v ESC klasifikaci zařazená mezi neklasifikované kardiomyopatie, je stav, kdy dochází k výrazné trabekularizaci části levé komory (nejčastěji apikální) a ztenčení kompaktní subepikardiální vrstvy myokardu s alespoň částečně familiárním výskytem (převládá autozomálně dominantní přenos) [1]. Nepanuje jednoznačný názor, zda je LVNC samostatná kardiomyopatie nebo znak sdílený s ostatními kardiomyopatiemi [19]. Nonkompaktní část levé komory se může vyskytovat u jakékoli jiné kardiomyopatie, některé mutace ale prokazatelně způsobují trabekularizaci myokardu [19]. LVNC navíc může vzniknout i při zvýšení preloadu (například u sportovců a během těhotenství). U LVNC se podařilo identifikovat mutace v genech některých sarkomerických proteinů (těžký řetězec β ‑ myozinu, aktin, troponin T), dále v genu pro lamin A/ C (protein jaderného obalu), Cypher/ ZASP (strukturální protein Z disku sarkomery) nebo protein tafazzin s předpokládanou úlohou v mitochondriálním metabolizmu fosfolipidů [19 – 20]. Mutace v posledně jmenovaném genu se přenáší jako X ‑ vázaný znak a u kojenců způsobují Barthův syndrom s dilatovanou, dysfunkční a trabekularizovanou levou komorou (kombinace fenotypu LVNC a DCM) [19].
Genetické vyšetření pacientů s kardiomyopatiemi
Přes velkou genetickou heterogenitu familiárních forem kardiomyopatií umožňuje znalost základů jejich dědičnosti správně indikovat vyšetřování příbuzných a do jisté míry i zhodnotit prognózu pacienta nebo ovlivnit terapii. Genetické testování pacientů je při velkém množství potenciálně postižených genů náročné vyšetření, které se ale postupně stává součástí klinické praxe. ESC vydala v roce 2010 stanovisko zabývající se genetickým testováním u pacientů s kardiomyopatiemi a jeho přínosem pro sledování pacientů a jejich příbuzných [12]. Evropské i americké doporučené postupy pro diagnostiku a léčbu HCM rovněž doporučují genetické vyšetření pacientů k umožnění diagnostiky příbuzných [21,22]. Součástí péče o rodiny pacientů s familiárními formami kardiomyopatií je i genetické poradenství [12]. Genetické vyšetření je zvlášť výhodné při neobvyklých fenotypových rysech, které umožňují zúžit rozsah zkoumaných genů, představují vysoké riziko anebo mají dopad na léčbu pacienta [12]. Příkladem může být Fabryho nemoc s možností specifické terapie, nutnost implantace kardiostimulátoru u nemocných s převodními poruchami u DCM a HCM a ovlivnění indikace implantace ICD u pacientů s DCM (mutace v genu pro lamin A/ C) [12]. Pozitivní genetické vyšetření ale zásadně mění strategii sledování příbuzných (obr. 2) [12]. Při identifikaci příčinné mutace v rodině je rychlá a přesná DNA diagnostika u příbuzných vysoce efektivní. Při pozitivním výsledku by příbuzní měli podstoupit stejná vyšetření jako pacienti s danou kardiomyopatií, včetně vyšetření jejich příbuzných prvního stupně (kaskádový přístup), při negativním výsledku již nepotřebují další kardiologické sledování (obr. 2) [12]. Příbuzné prvního stupně pacientů bez genetického vyšetření anebo s negativním výsledkem vyšetření je nutné kardiologicky sledovat [12]. Většina kardiomyopatií má totiž s věkem stoupající penetranci (fenotyp onemocnění se u nositelů mutace může vyvinout až do věku kolem 60 let) [12,21]. Moderní metody genetického vyšetření (NGS – next generation sequencing) umožňují rychlou analýzu velkého množství DNA, případně i celého genomu [23]. U pacientů s kardiomyopatiemi tak zvyšují časovou i ekonomickou efektivitu vyšetření. Identifikované varianty DNA se klasifikují podle úrovně důkazů kauzality k vývoji onemocnění na patogenní, pravděpodobně patogenní a varianty nejasného významu [21].
Image 2. Sledování příbuzných pacientů s kardiomyopatiemi v závislosti na výsledku genetického vyšetření [12]. ![Sledování příbuzných pacientů s kardiomyopatiemi v závislosti na výsledku genetického vyšetření [12].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/7ef7a29e2cee3112019f8456508a47f1.jpg)
Závěr
Jedním z projevů různorodosti kardiomyopatií je genetická variabilita jejich familiárních forem. Velké množství objevených mutací v různých genech vysvětluje etiologii jenom části dědičných kardiomyopatií. Chybí detailní vysvětlení patofyziologických pochodů vedoucích od konkrétních mutací k rozvoji fenotypu a omezené jsou naše poznatky o korelaci mutací a prognóze onemocnění, nejvíc dat je v tomto ohledu dostupných u HCM. Aktuální klinický přínos genetického vyšetření je zejména v diagnostice příbuzných a u pacientů se zvláštními fenotypovými rysy. Rozšíření vysokokapacitních metod genetického testování (NGS) zpřístupní DNA diagnostiku více pacientům a poskytne velké množství dat o genetických variantách u pacientů s kardiomyopatiemi.
Doručeno do redakce: 10. 1. 2015
Přijato po recenzi: 29. 1. 2015
MUDr. Pavol Tomašov
www.fnmotol.cz
pavol.tomasov@fnmotol.cz
Sources
1. Elliott P, Andersson B, Arbustini E et al. Classification of the cardiomyopathies: a position statement from the European Society of Cardiology Working Group on Myocardial and Pericardial Diseases. Eur Heart J 2008; 29 : 270 – 276.
2. Perrot A, Dietz R, Osterziel KJ. Is there a common genetic basis for all familial cardiomyopathies? Eur J Heart Fail 2007; 9 : 4 – 6.
3. Maron BJ, Maron MS. Hypertrophic cardiomyopathy. Lancet 2013; 381 : 242 – 255. doi: 10.1016/ S0140 ‑ 6736(12)60397 ‑ 3.
4. Maron BJ, Gardin JM, Flack JM et al. Prevalence of hypertrophic cardiomyopathy in a general population of young adults. Echocardiographic analysis of 4111 subjects in the CARDIA Study. Coronary Artery Risk Development in (Young) Adults. Circulation 1995; 92 : 785 – 789.
5. Jarcho JA, McKenna W, Pare JA et al. Mapping a gene for familial hypertrophic cardiomyopathy to chromosome 14q1. N Engl J Med 1989; 321 : 1372 – 1378.
6. Geisterfer ‑ Lowrance AA, Kass S, Tanigawa G et al. A molecular basis for familial hypertrophic cardiomyopathy: a beta cardiac myosin heavy chain gene missense mutation. Cell 1990; 62 : 999 – 1006.
7. Yingchoncharoen T, Tang WW. Recent advances in hypertrophic cardiomyopathy. F1000Prime Rep 2014; 6 : 12. doi: 10.12703/ P6 – 12.
8. Binder J, Ommen SR, Gersh BJ et al. Echocardiography ‑ guided genetic testing in hypertrophic cardiomyopathy: septal morphological features predict the presence of myofilament mutations. Mayo Clin Proc 2006; 81 : 459 – 467.
9. Ashrafian H, Watkins H. Reviews of translational medicine and genomics in cardiovascular disease: new disease taxonomy and therapeutic implications cardiomyopathies: therapeutics based on molecular phenotype. J Am Coll Cardiol 2007; 49 : 1251 – 1264.
10. Coppini R, Ho CY, Ashley E et al. Clinical phenotype and outcome of hypertrophic cardiomyopathy associated with thin‑filament gene mutations. J Am Coll Cardiol 2014; 64 : 2589 – 2600. doi: 10.1016/ j.jacc.2014.09.059.
11. Burkett EL, Hershberger RE. Clinical and genetic issues in familial dilated cardiomyopathy. J Am Coll Cardiol 2005; 45 : 969 – 981.
12. Charron P, Arad M, Arbustini E et al. Genetic counselling and testing in cardiomyopathies: a position statement of the European Society of Cardiology Working Group on Myocardial and Pericardial Diseases. Eur Heart J 2010; 31 : 2715 – 2726. doi: 10.1093/ eurheartj/ ehq271.
13. Malhotra R, Mason PK. Lamin A/ C deficiency as a cause of familial dilated cardiomyopathy. Curr Opin Cardiol 2009; 24 : 203 – 208. doi: 10.1097/ HCO.0b013e32832a11c6.
14. Willott RH, Gomes AV, Chang AN et al. Mutations in Troponin that cause HCM, DCM and RCM: what can we learn about thin filament function? J Mol Cell Cardiol 2010; 48 : 882 – 892. doi: 10.1016/ j.yjmcc.2009.10.031.
15. Marcus FI, McKenna WJ, Sherrill D et al. Diagnosis of Arrhythmogenic Right Ventricular Cardiomyopathy/ Dysplasia (ARVC/ D). Circulation 2010; 121 : 1533 – 1541. doi: 10.1161/ CIRCULATION AHA.108.840827.
16. Dalal D, James C, Devanagondi R et al. Penetrance of mutations in plakophilin‑2 among families with arrhythmogenic right ventricular dysplasia/ cardiomyopathy. J Am Coll Cardiol 2006; 48 : 1416 – 1424.
17. Basso C, Corrado D, Marcus F et al. Arrhythmogenic right ventricular cardiomyopathy. Lancet 2009; 373 : 1289 – 1300. doi: 10.1016/ S0140 ‑ 6736(09)60256 ‑ 7.
18. Vatta M, Marcus F, Towbin JA. Arrhythmogenic right ventricular cardiomyopathy: a ‘final common pathway‘ that defines clinical phenotype. Eur Heart J 2007; 28 : 529 – 530.
19. Arbustini E, Weidemann F, Hall JL. Left ventricular noncompaction: a distinct cardiomyopathy or a trait shared by different cardiac diseases? J Am Coll Cardiol 2014; 64 : 1840 – 1850. doi: 10.1016/ j.jacc.2014.08.030.
20. Klaassen S, Probst S, Oechslin E et al. Mutations in sarcomere protein genes in left ventricular noncompaction. Circulation 2008; 117 : 2893 – 2901. doi: 10.1161/ CIRCULATIONAHA.107.746164.
21. Gersh BJ, Maron BJ, Bonow RO et al. 2011 ACCF/ AHA guideline for the diagnosis and treatment of hypertrophic cardiomyopathy: a report of the American College of Cardiology Foundation/ American Heart Association Task Force on Practice Guidelines. Circulation 2011; 124 : 783 – 831. doi: 10.1161/ CIR.0b013e318223e2bd.
22. Elliott PM, Anastasakis A, Borger MA et al. 2014 ESC Guidelines on diagnosis and management of hypertrophic cardiomyopathy: the Task Force for the Diagnosis and Management of Hypertrophic Cardiomyopathy of the European Society of Cardiology (ESC). Eur Heart J 2014; 35 : 2733 – 2779. doi: 10.1093/ eurheartj/ ehu284.
23. Faita F, Vecoli C, Foffa I et al. Next generation sequencing in cardiovascular diseases. World J Cardiol 2012; 4 : 288 – 295. doi: 10.4330/ wjc.v4.i10.288.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2015 Issue 1-
All articles in this issue
- Patofyziologie a diagnóza obstrukce u hypertrofické kardiomyopatie
- Vyšetření cerebrovaskulární rezervy u asymptomatických pacientů s významnou stenózou vnitřní karotické tepny
- Genetika kardiomyopatií
- Katetrizační léčba chronické stabilní ischemické choroby srdeční v současnosti
- Katetrizační uzávěr foramen ovale patens u potápěčů
- Katetrizační léčba fibrilace síní
- Srdeční resynchronizační terapie – kdy a u koho ji v současnosti indikovat?
- Není perikarditida jako perikarditida – kazuistika
- Studie Pegasus – duální antiagregace (ASA + ticagrelor) dlouhodobě po infarktu myokardu
- TDM antibiotik v klinické praxi
- TDM digoxinu v klinické praxi
- Lékové interakce a současná klinická praxe
- Přímá perorální antikoagulancia – perspektivy terapeutického monitorování
- Klinická farmakologie antirevmatik
- Specifika klinických hodnocení léčiv časných fází I a II
- Význam TDM metotrexátu při terapii psoriázy
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- TDM digoxinu v klinické praxi
- Lékové interakce a současná klinická praxe
- Srdeční resynchronizační terapie – kdy a u koho ji v současnosti indikovat?
- TDM antibiotik v klinické praxi
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

