-
Medical journals
- Career
Synkopa multifaktoriální etiologie nebo několik příznaků jedné choroby? – soutěžní kazuistika
Authors: MUDr. Hana Moravcová 1; MUDr. Pavla Balcárková 2; MUDr. Ivo Dvořák 1; MUDr. Michal Rezek 2; doc. MUDr. Miroslav Novák; CSc. 2; doc. MUDr. Tomáš Kára, Ph.D. 2
Authors‘ workplace: I. interní kardioangiologická klinika FN u sv. Anny v Brně 1; I. interní kardioangiologická klinika FN u sv. Anny v Brně, Mezinárodní centrum klinického výzkumu 2
Published in: Kardiol Rev Int Med 2013, 15(4): 247-251
Category:
Overview
Kazuistika popisuje případ mladé ženy, která byla opakovaně vyšetřována pro synkopální a presynkopální stavy. Prezentovala se atypickými příznaky, které dohromady obtížně odpovídaly jednotlivým známým kategoriím synkop, postupně byly četnými diagnostickými metodami vylučovány možné příčiny jejích potíží. Byl jí implantován nahrávací systém Reveal. Vzhledem k záchytu bradykardie následně implantován pacemaker v režimu DDD. Onemocnění vyvrcholilo po 18 měsících od začátku vyšetřování těžkým stavem s opakovanou nutností kardiopulmonální resuscitace. Až poté byl na základě záchytu komorové tachykardie a typického EKG nálezu diagnostikován Brugada syndrom a úspěšně proběhla implantace ICD. Celý případ byl dále komplikován pokračujícími presynkopálními stavy se sinusovými tachykardiemi a výraznými výkyvy krevního tlaku. Toto dále ztěžovalo diferenciální diagnostiku. Po vyloučení dalších možných příčin byla finálně diagnostikována těžká autonomní dysfunkce potencovaná dlouhodobou hospitalizací, která je uspokojivě kontrolována relativně vysokou dávkou betablokátoru.
Klíčová slova:
synkopa – Brugada syndrom – autonomní dysfunkceÚvod
Synkopa je symptom definovaný jako náhlá, krátkodobá ztráta vědomí vedoucí obvykle ke ztrátě posturálního tonu s následnou spontánní úplnou úpravou. Je důsledkem přechodného snížení mozkové perfuze v oblastech kontrolujících stav vědomí. Je důvodem zhruba 3 % akutních vyšetření v nemocnici a až 6 % hospitalizací [1]. Diferenciální diagnostika bývá obtížná, může se vyskytovat u jedinců bez organického postižení nebo být projevem řady patologických stavů. Podle novějších poznatků se ukazuje, že asi 17,5 % synkop zůstává neobjasněných i po provedení kompletního kardiologického vyšetření včetně elektrofyziologického vyšetření a HUT testu [2]. Klinická klasifikace synkop zahrnuje čtyři základní kategorie: nervově zprostředkovaná synkopa, ortostatická hypotenze a kardiální a cerebrovaskulární synkopa. Nejhorší prognózu mají pacienti s kardiální synkopou – jednoroční mortalita se u nich pohybuje kolem 18–33 %, zatímco u pacientů s nekardiální nebo nejasnou synkopou 0–12 %, resp. 6 % [4]. Podkladem kardiální synkopy je buď obstrukce toku krve nebo pokles minutového objemu srdečního v důsledku arytmií, případně jejich kombinace. Prognosticky nejzávažnější příčinu arytmogenních synkop představují komorové arytmie. Jedna z méně častých nemocí, která může vést ke vzniku komorové tachykardie, je Brugada syndrom, geneticky podmíněná kanálopatie zodpovědná přibližně za 20 % všech náhlých srdečních smrtí u pacientů se strukturálně normálním srdcem [5]. Na EKG způsobuje charakteristické ST elevace v prekordiálních svodech V1-3 s rychlým poklesem a inverzí vlny T, inkompletním RBBB.
Popis případu
Čtyřicetidvouletá pacientka byla v únoru 2012 odeslána na naše pracoviště k dořešení etiologie recidivujících synkopálních a presynkopálních stavů. Anamnesticky udává rozvoj cca od 15 let věku, kdy prodělala autonehodu – od té doby cca třikrát za rok omdlela bez jakéhokoli úvodního pocitu, prakticky vždy s pádem, často se zraněním (četné odřeniny hlavy, drobnější úrazy, kontuze mozku). Ztráta vědomí bývá bez prodromů, je krátkého trvání, několikrát s poraněním pro pád z výšky. Bez pokousání jazyka, bez křečí, bez pomočení, několikrát třes očních víček – jednou si to pamatuje – nebyla během záchvatového stavu zcela v bezvědomí. Cca od r. 2008 se přidávají recidivující vodnaté průjmy, opakovaně vyšetřena gastroenterologem, endoskopická vyšetření negativní. Frekvence pádů postupně narůstá (sedmkrát za rok). Současně vnímá palpitace v průměru 1× za týden. Prodělala i bezzáchvatové období – po porodu druhého dítěte asi pět let. V rodinné anamnéze zjišťujeme úmrtí bratra ve věku 33 let na rakovinu plic. Sama pacientka dosud byla léčena pouze s astmoidní bronchitidou, jinak je její anamnéza bez pozoruhodností. Při první hospitalizaci na našem pracovišti v květnu 2012 byla provedena kontinuální EKG monitorace, třídenní monitorace TK (v noci bez fyziologického poklesu TK). Za hospitalizace prodělala pacientka několikrát prekolapsový stav, palpitace – vždy zachycena pouze sin. tachykardie kolem 150–160/min. Spontánní úprava stavu do několika minut. Při elektrofyziologickém vyšetření (EFV) bez průkazu SVT či AVNRT, dále provedena vyšetření k vyloučení endokrinologické příčiny (karcinoid, feochromocytom, hypokortikalizmus, neuroendokrinní tumory). HUT test a echo srdce v normě. Etiologie stavů nadále nejasná, pacientka předána na neurologickou kliniku k videoEEG monitoraci – stran epileptické aktivity záznam hraniční. Dále provedena NMR mozku – negativní. V průběhu léta 2012 zhoršení stavu, kdy byly frekvence presynkop či synkop až čtyřikrát týdně, ambulantní neurolog nasazuje valproát jako terapeutický pokus, současně nasazen ivabradin. Následuje období bez záchvatů až do podzimu 2012, kdy pacientka prodělala virózu, potom prodělala synkopu s komocí mozkovou a nutností hospitalizace (možná vazba na změnu polohy). V únoru 2013 byl pacientce implantován nahrávač Reveal. V téže době byla na monitoru během hospitalizace zachycena minim. TF 33/min (obr. 1) a při prekolapsu krátký úsek junkčního rytmu 36–38/min (obr. 2). Vysazena bradykardizující medikace (ivabradin). Reveal odhaluje v době potíží sin. bradykardii 30–40/min (již bez vlivu medikace). Na základě těchto nálezů implantován v březnu PM v režimu DDD. Následuje období tří měsíců bez potíží.
Image 1. Minimální TF během Holterovy monitorace – sinusová bradykardie 33/min. 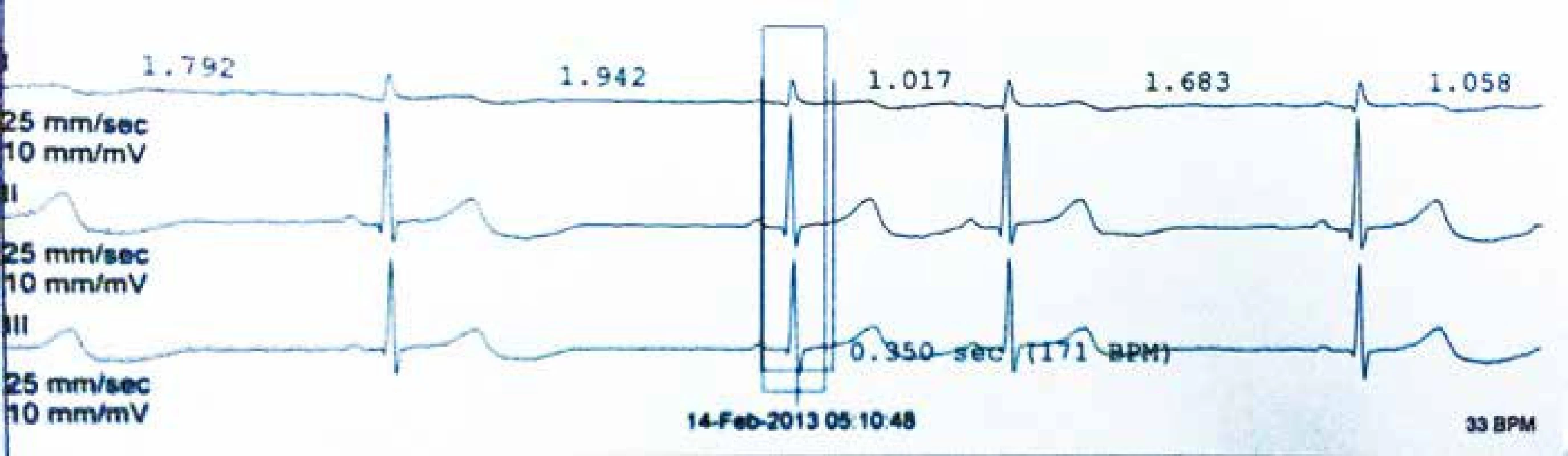
Image 2. Záchyt junkčního rytmu během prekolapsu, TF 36–38/min. 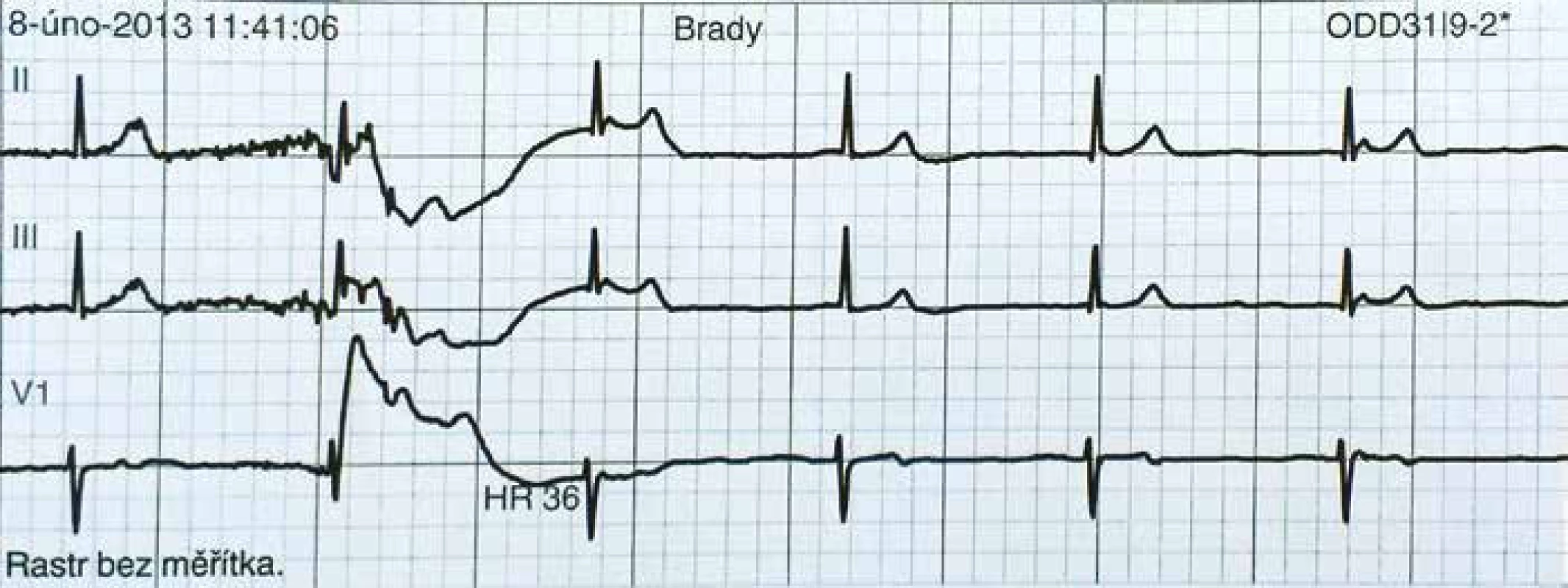
V červnu 2013 byla pacientka přijata k transpozici kapsy PM pro hrozící dekubitus, za hospitalizace rozvoj subfebrilií a febrilií, pozit. HK, opakovaná léčba ATB, opět se objevil výskyt prekolapsových a kolapsových stavů, přičemž za monitorace zachycena sinusová tachykardie. Opakováno EFV, kde byla zjištěna fokální síňová tachykardie ze zadní stěny PS, řešená RFA. Pacientka byla propuštěna domů. Pro trvající potíže pacientky krátce nato znovu opakováno EFV, kde byla vyvolána pouze nesetrvalá eufrekvenční fibrilace síní. V srpnu 2013 byla pacientka přivezena RLP na urgentní příjem naší nemocnice po kolapsovém stavu během vycházky s protrahovanou hypotenzí, zachycen jeden běh NSKT, nutnost resuscitace a hospitalizace na anesteziologicko-resuscitační klinice. Echograficky zjištěna deprese funkce LK s erekční frakcí (EF) kolem 15 %. Systolická funkce se během 14 dnů postupně normalizuje. Pro hraniční elevaci kardiomarkerů a akcentovanou poruchu kinetiky na přední stěně byla provedena koronarografie s fyziologickým nálezem na věnčitých tepnách. Doplněna NMR srdce – bez jednoznačné patologie, vyšetření však bylo limitováno četnými artefakty z elektrod PM. Za týden poté ještě v nemocnici opět kolapsový stav s protrahovanou hypotenzí, elektromechanickou disociací a nutností resuscitace. Znovu přechodná deprese funkce LK, která se do týdne naprosto normalizuje. Dále provedeno ergometrické vyšetření s nálezem pouze nespecifických změn repolarizace. Opakován HUT test – bez průkazu neurokardiogenní synkopy. V mezidobí se stále vyskytují recidivující presynkopální stavy provázené sinusovou tachykardií. Znovu se opakovala vyšetření k vyloučení endokrinní příčiny. Trvají subfebrilie bez jasného klinického vysvětlení či laboratorní korelace. 9. 9. 2013 záchyt synkopující komorové tachykardie kolem 130/min (obr. 3), následně pozorovány tonicko-klonické křeče, zahájena KPR a po cca jedné minutě obnova síňové stimulace se spontánním převodem na komory. EF poklesla na 35 %. Podpora oběhu katecholaminy, postupně návrat vědomí, hned poté se ale opakuje další synkopující komorová tachykardie, po jejímž skončení následuje těžká hypotenze s nutností podávání vysokých dávek katecholaminů. Na kontrolním EKG po resuscitaci pozorujeme obraz charakteristický pro Brugada syndrom I. typu (obr. 4). Při zpětném dohledání EKG byl tento obraz patrný již na EKG z kliniky ARK po první resuscitaci (obr. 5). Následný den opět normalizace systolické funkce LK a na EKG necharakterické změny. Pacientce byl následně implantován ICD. Ajmalinovým testem se nepodařilo vyvolat typické EKG změny. V mezidobí byl proveden také ortostatický test za invazivní monitorace TK a EKG. Při vertikalizaci prokazujeme sinusovou tachykardii až 160/min a současně hypertenzní reakci (max. TK 215/130) s následným poklesem k normálním hodnotám, pacientka přitom prodělává prekolapsový stav. Proto byla zavedena medikace betablokátory, které se titrovaly do maximální dávky. Při stejném testu se zavedenou terapií prokazujeme pouze mírnou tachykardii a vzestup TK, pacientka je subjektivně bez potíží. Stav uzavíráme jako poruchu autonomního nervového systému s poruchou řízení TK a srdeční frekvence. Od implantace ICD a zavedení medikace je pacientka bez poruchy vědomí, pouze jedenkrát lehčí prekolapsový stav s palpitacemi po vynechání jedné dávky betablokátoru.
Image 3. Komorová tachykardie. 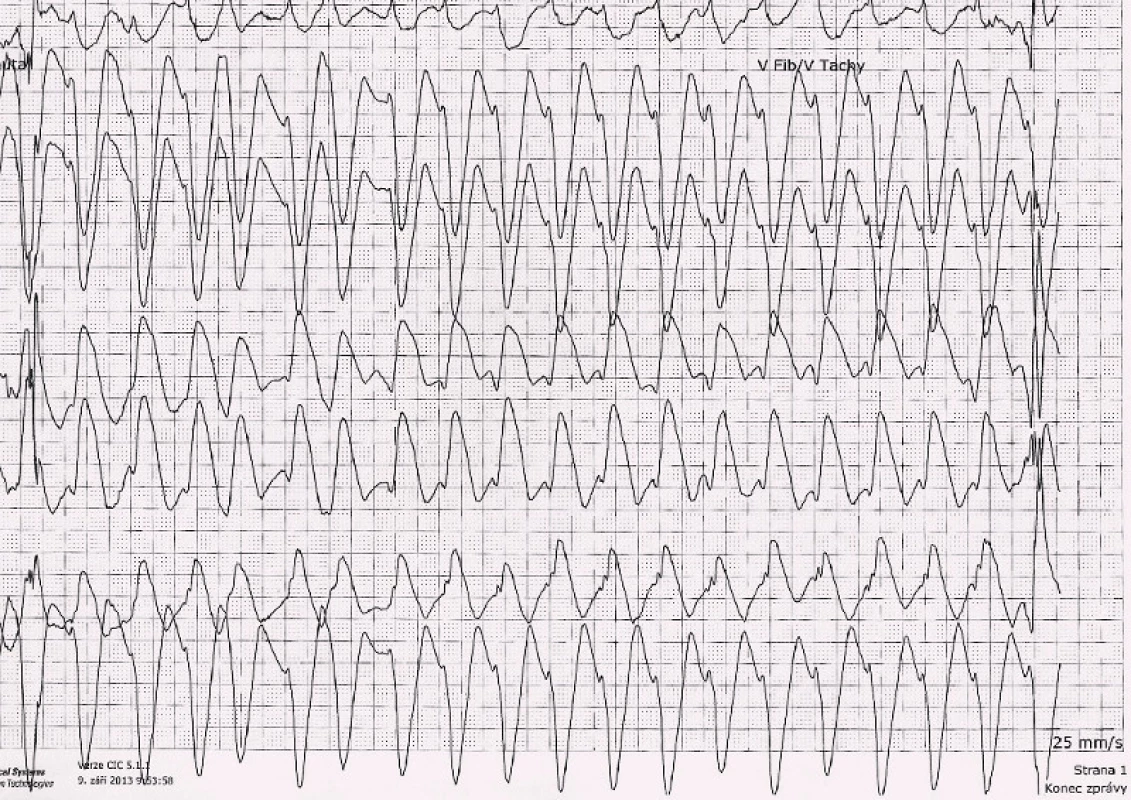
Image 4. EKG po resuscitaci se známkami charakteristickými pro Brugada syndrom. 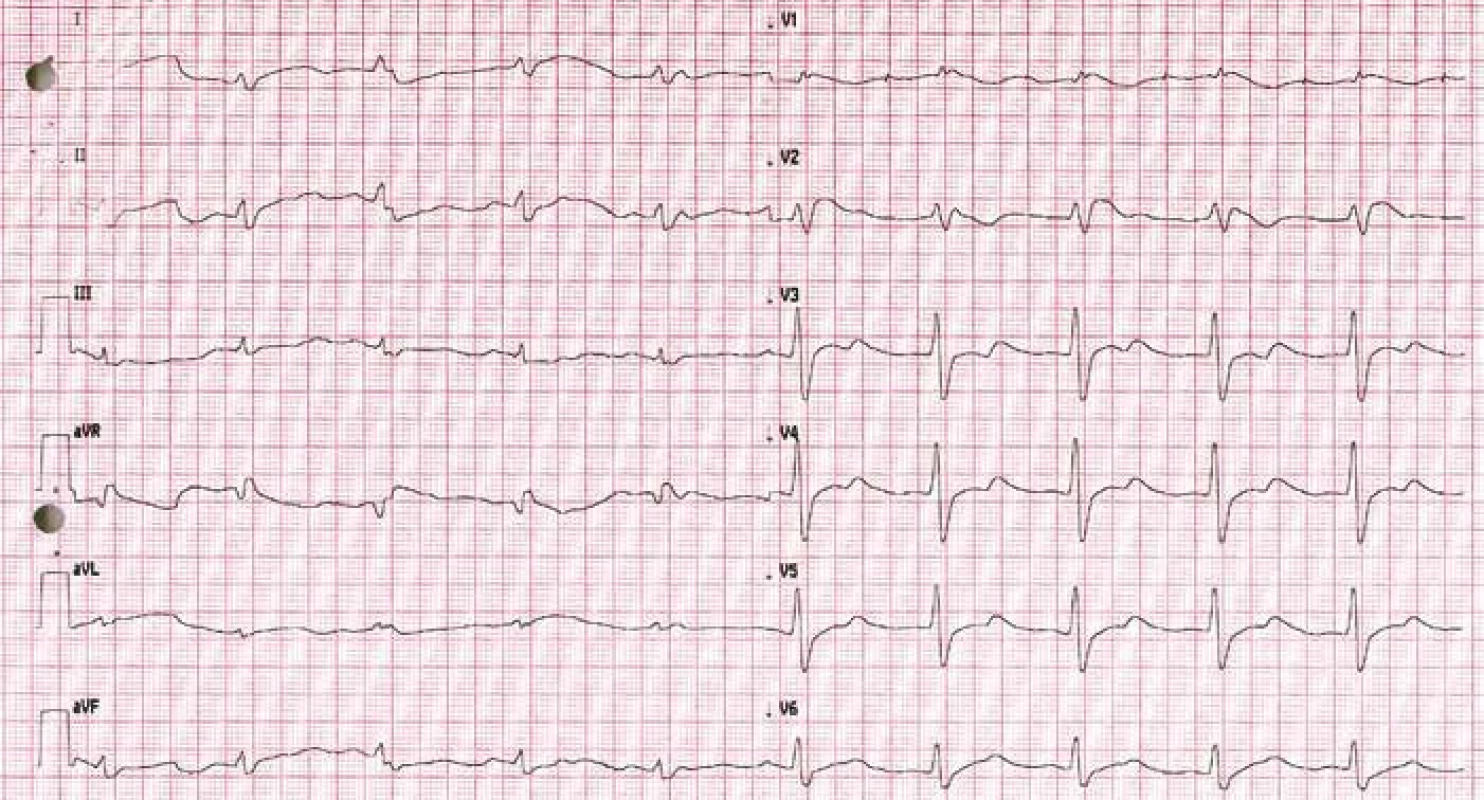
Image 5. EKG po první resuscitaci pacientky, opět známky Brugada syndromu. 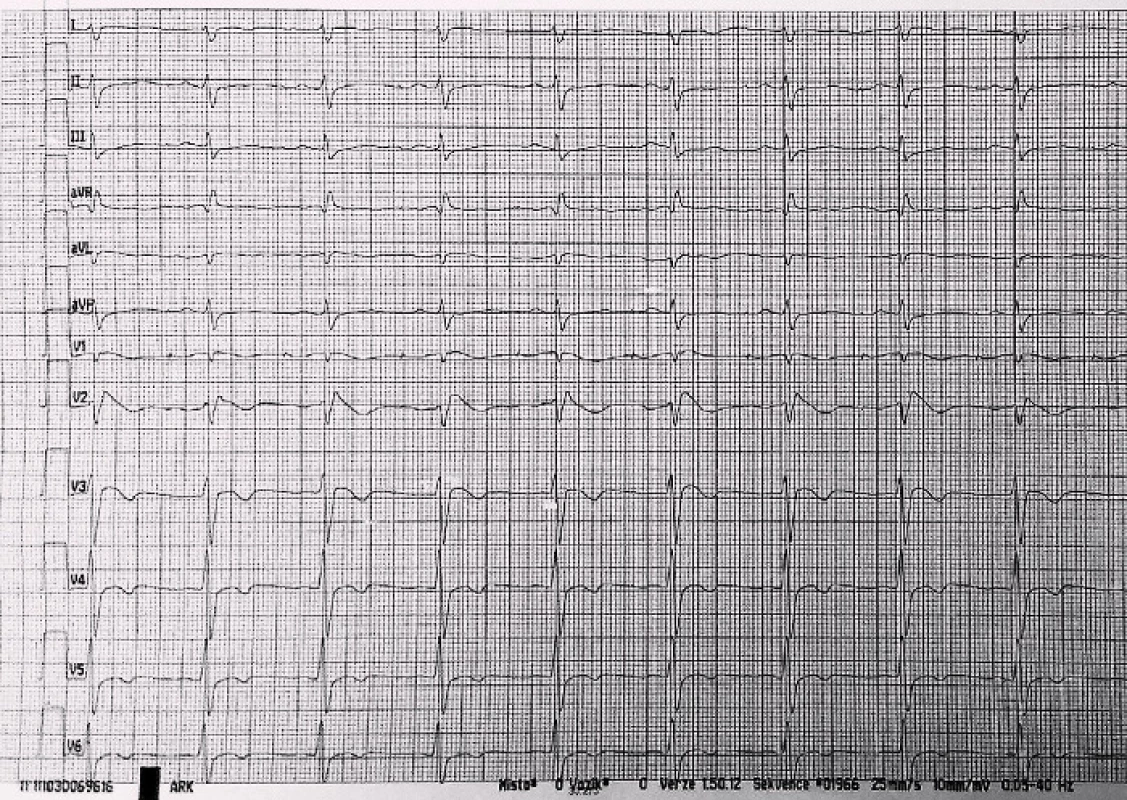
Diskuze
Diferenciální diagnostika synkopálních stavů může být v řadě případů velmi obtížná. Naše pacientka pravděpodobně trpěla kombinací několika různých faktorů, které samy o sobě mohou k synkopě vést. Objevovaly se u ní stavy prekolapsové spojené palpitacemi a opakovaným záchytem sinusové tachykardie, což může souviset pravděpodobně s autonomní dysfunkcí a syndromem posturální tachykardie. Tyto stavy byly zhoršovány interkurentními infekcemi a dlouhodobým pobytem v nemocnici, což je v souladu s obecně přijímanou teorií jejich vzniku. Současně se popisuje i porucha dalších autonomních funkcí jako např. porucha termoregulace, pocení, poruchy mikce nebo stolice. U naší pacientky by pro toto mohly svědčit neobjasněné subfebrilie a průjmovité onemocnění bez jasné příčiny. Vzhledem k paroxysmální tachykardii a náhlému vzestupu TK jsme pomýšleli i na endokrinní příčinu. Jak laboratorní testy, tak zobrazovací metody toto vyloučily. Všechna vyšetření jsme v průběhu celé doby několikrát opakovali se stejným výsledkem. Pozorovaná sinusová tachykardie a následně fokální síňová tachykardie zjištěná při EFV mohla rovněž souviset s následně diagnostikovaným Brugada syndromem. Je popisováno, že až 20 % pacientů s tímto syndromem má nějakou formu supraventrikulárních tachykardií [3]. Dalším problémem u naší pacientky byl záchyt bradykardií, na základě kterých jí byl původně implantován kardiostimulátor. Výskyt poruch AV vedení a zpomaleného síňového vedení je v souvislosti s Brugada syndromem rovněž popisován [6]. Až opakovanou několikanásobnou kontrolou EKG jsme zjistili známky charakteristické pro Brugada syndrom. Tyto změny po krátké době opět vymizely a nebyly vyvolatelné ani ajmalinovým testem, což svědčí pro význam opakovaných kontrol EKG. Neobjasněná v našem případu zůstává přechodná deprese funkce LK. Podezření jsme měli i na stresovou kardiomyopatii či myokarditidu, ani jedno se však nepotvrdilo. Pacientce jsme také provedli endomyokardiální biopsii s molekulární detekcí patogenů s negativním výsledkem. Je možné, že přechodná deprese funkce se objevila pouze v souvislosti s prodělanou resuscitací a protrahovanou hypotenzí. Co se terapie týče, v souladu s platnými doporučeními jsme pacientce implantovali ICD. Ten v současné době zůstává jedinou efektivní léčebnou metodou této choroby [5]. Pro podezření na současnou autonomní dysfunkci jsme doporučili léčbu betablokátorem v maximální dávce. Od té doby pacientka doma neprodělala žádnou závažnou synkopu, pouze jedenkrát měla prekolapsový stav provázený palpitacemi při stresovém podnětu v čekárně lékaře, kde byla jako doprovod manžela. Subjektivně pozoruje výrazné zlepšení. Při kontrole ICD nebyly v paměti přístroje zaznamenány žádné komorové arytmie.
Shrnutí
Zmíněnou kazuistikou jsme chtěli poukázat na složitou diferenciální diagnostiku synkopálních stavů. Naše pacientka se prezentovala různými symptomy, které samy o sobě mohou vyvolávat synkopální stavy, a tedy nás dovést k mylné diagnóze. Současně téměř všechny mohly souviset s Brugada syndromem a autonomní dysfunkcí, které jí byly po delší době diagnostikovány.
Doručeno do redakce: 13. 11. 2013
Přijato po recenzi: 4. 12. 2013
MUDr. Hana Moravcová1
MUDr. Pavla Balcárková2
MUDr. Ivo Dvořák1
MUDr. Michal Rezek2
doc. MUDr. Miroslav Novák, CSc.2
doc. MUDr. Tomáš Kára, Ph.D.2
1 I. interní kardioangiologická klinika FN u sv. Anny v Brně
2 I. interní kardioangiologická klinika FN u sv. Anny v Brně, Mezinárodní centrum klinického výzkumu
hana.moravcova@fnusa.cz
Sources
1. Kautzner J et al. Synkopa: diagnostika a léčba. Cor Vasa 2007; 49 : 63–73.
2. Ammirati F, Colivicchi F, Santini M. Diagnosing syncope in clinical praktice. Implementation of a simplified diagnostic algorithm in a multicentre prospective trial – the OESIL 2 study. Eur Heart J 2000; 21 : 935–940.
3. Morita H, Kusano-Fukushima K, Nagase S et al. Atrial fibrillation and atrial vulnerability in patients with Brugada syndrome. J Am Coll Cardiol 2002; 40 : 1437–1444.
4. Kapoor WN. Current evaluation and management of syncope. Circulation 2002; 106 : 1606–1609.
5. Antzelevitch C, Brugada P, Borggrefe M et al. Brugada syndrome: report of the second consensus conference: endorsed by the Heart Rhythm Society and the European Heart Rhythm Association. Circulation 2005; 111 : 659–670.
6. Morita H, Fukushima-Kusano K, Nagase S et al. Sinus node function in patients with Brugada-type ECG. Circ J 2004; 68 : 473–476.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2013 Issue 4-
All articles in this issue
- Orgánové komplikace arteriální hypertenze a riziko kardiovaskulárních onemocnění
- Aktuální pohled na možnosti primární a sekundární prevence ischemických cévních mozkových příhod
- Význam zobrazovacích metod v prevenci kardiovaskulárních onemocnění
- Psychosociální rizikové faktory kardiovaskulárních onemocnění a možnosti jejich ovlivnění
- Akutní kardiogenní poškození jater a levosimendan
- Léčba levosimendanem jako „bridge therapy“ u pacienta s metastatickým tumorem varlete a těžkým systolickým srdečním selháním – soutěžní kazuistika
- Synkopa multifaktoriální etiologie nebo několik příznaků jedné choroby? – soutěžní kazuistika
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Orgánové komplikace arteriální hypertenze a riziko kardiovaskulárních onemocnění
- Synkopa multifaktoriální etiologie nebo několik příznaků jedné choroby? – soutěžní kazuistika
- Význam zobrazovacích metod v prevenci kardiovaskulárních onemocnění
- Psychosociální rizikové faktory kardiovaskulárních onemocnění a možnosti jejich ovlivnění
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

