-
Medical journals
- Career
Srovnání léčby hypertenze na interní klinice FN, na interním oddělení malé nemocnice a na specializované kardiologické klinice
Authors: J. Špinar; O. Ludka; J. Svoboda; Z. Pozdíšek; V. Musil; V. Biel; E. Dvořáková; R. Miklík; M. Šebo; A. Tomášek
Authors‘ workplace: Interní kardiologická klinika, FN Brno, pracoviště Bohunice ve spolupráci s interním oddělením Nemocnice Tišnov
Published in: Kardiol Rev Int Med 2005, 7(2): 83-89
Category: Editorial
Overview
Autoři předkládají srovnání kontroly a léčby hypertenze na interní klinice Fakultní nemocnice, na interním oddělení malé nemocnice ze stejného kraje a na specializované kardiologické klinice. Byla provedena kontrola propouštěcích zpráv pacientů, hypertoniků hospitalizovaných v obou prvně jmenovaných typech zařízení v roce 2002 a tyto údaje byly doplněny o údaje z kardiologické kliniky za rok 2004. Bylo vyhodnoceno 2 371 primohospitalizací na interní klinice, 1 345 primohospitalizací z nemocnice v Tišnově a 898 primohospitalizací na kardiologické klinice. Hypertenze jako nejčastější diagnóza se vyskytovala v obou případech v téměř 60 %, věk hypertoniků byl průměrně 71, 70 a 67 let. Nejčastější formou hypertenze v obou zařízeních byla zjištěna izolovaná systolická hypertenze ve zcela shodném procentu.
Nejpředepisovanějšími antihypertenzivy byly ACE-inhibitory, nejpředepisovanější dvojkombinace ACE-inhibitory s diuretiky a ACE-inhibitory s betablokátory. Pacienti přicházejí do malé nemocnice s vyšším tlakem než na kliniky a jsou z ní propouštěni s krevním tlakem ≥ 140/90 a vyšším v podstatně větším procentu než z klinického pracovištěKlíčová slova:
hypertenze — antihypertenziva — ACE‑inhibitoryÚvod
Hypertenze je nejčastějším kardiovaskulárním onemocněním, jehož incidence narůstá s věkem. A zatímco se množí údaje o prospěšnosti její kontroly pro další osud pacientů, přibývá zároveň celoevropsky i světově dat o tom, že není optimálně léčena.
V České republice se objevila práce M. Jozífové et al o významném (propastném) rozdílu léčby hypertenze v terénu a ve specializované ambulanci pro hypertoniky [1]. Zajímalo nás srovnání léčby hypertenze největší interní kliniky na Moravě se 126 lůžky a spádem cca 130 000 obyvatel vedené odborníky na hypertenzi (II. interní klinika FN U sv. Anny v Brně) a léčby doporučované z malého interního oddělení nemocnice v Tišnově. Průzkum na obou pracovištích byl proveden za roce 2002. V roce 2004 pak byly informace doplněny o nově založený registr nemocných na Interní kardiologické klinice FN v Brně Bohunicích. Tato informace zahrnuje pouze 4. čtvrtletí roku 2004. Kardiologická klinika se od obou předchozích pracovišť liší především velmi malým sektorem a 80 % hospitalizací tvoří elektivní příjmy nebo akutní infarkty myokardu.
Interní oddělení Nemocnice Tišnov je vlastně monoprimariát ve vzdálenosti necelých 30 km od Brna se spádovou oblastí cca 43 000 obyvatel o 50 lůžcích, z nichž 5 je lůžek intenzivních. Oddělení není nijak specializované, poskytuje základní péči v interní medicíně pro spádovou oblast. Na druhé straně však vždy splňovalo kritéria zdravotních pojišťoven, České lékařské komory i výběrového řízení ministerstva zdravotnictví z roku 1998 na personální a věcné vybavení pro tento obor. V čele oddělení je primář bez vědeckých hodností a bez publikační činnosti, pokud nebudeme počítat tento článek.
Soubor a metodika
Sběr dat za II. interní kliniku FN U sv. Anny provedli studenti LF MU v rámci studentské vědecké odborné činnosti a s touto prací se stali vítězi SVOČ v roce 2003.
Sběr dat z tišnovského oddělení byl prováděn za pomoci sester jednotky intenzivní péče oddělení a zpracování dat bylo uskutečněno pomocí nemocničního informačního systému.
Data za Interní kardiologickou kliniku FN Brno, pracoviště Bohunice jsou prvním výsledkem nově vytvořené databáze všech hospitalizovaných nemocných na této klinice a jejich sběr provádí doktorandi.
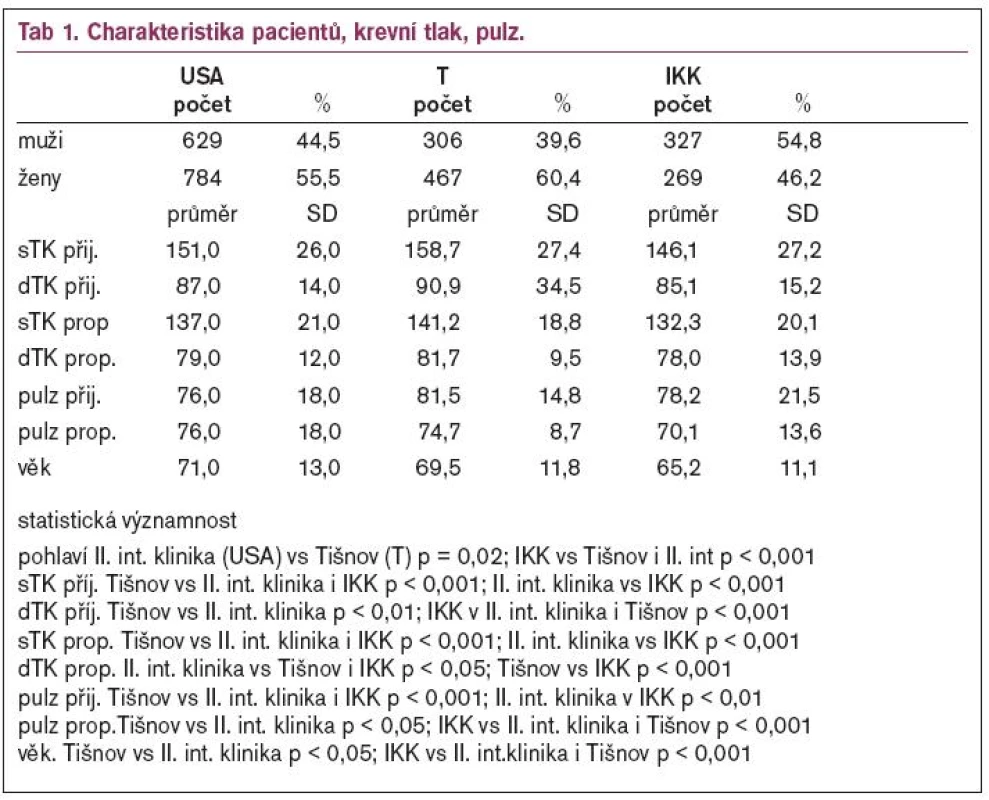
II. interní klinika měla 2 371 primohospitalizací v roce 2002. Interní oddělení nemocnice Tišnov provedlo v roce 2002 celkem 1 783 hospitalizací u 1 345 pacientů. Interní kardiologická klinika uvedla 898 primohospitalizací v období říjen - prosinec 2004. U každého byla zkontrolována dokumentace a sledovány stejné parametry. Byl zjišťován krevní tlak při přijetí a při propuštění, léčba antihypertenzivy při přijetí a při propuštění, další rizikové faktory, včetně laboratorních a vybraná vedlejší medikace.
Výsledky
Výsledky jsou uváděny v absolutních číslech nebo procentech, 1. údaj reprezentuje oblastní nemocnici v Tišnově (T), 2. údaj II.interní kliniku FN U sv. Anny v Brně (USA) a 3. údaj Interní kardiologickou kliniku FN Brno-Bohunice (IKK).
U celkem 1 345 (T) vs 2 371 (USA) primohospitalizací v roce 2002, 898 primohospitalizací za 4. čtvrtletí 2004 (IKK) byla nejčastěji uvedena diagnóza hypertenze - n = 773 (57,5 %) vs n = 1413 (59,6 %) vs n = 596 (66 %).
Charakteristiku souborů a krevní tlak uvádí tab. l.
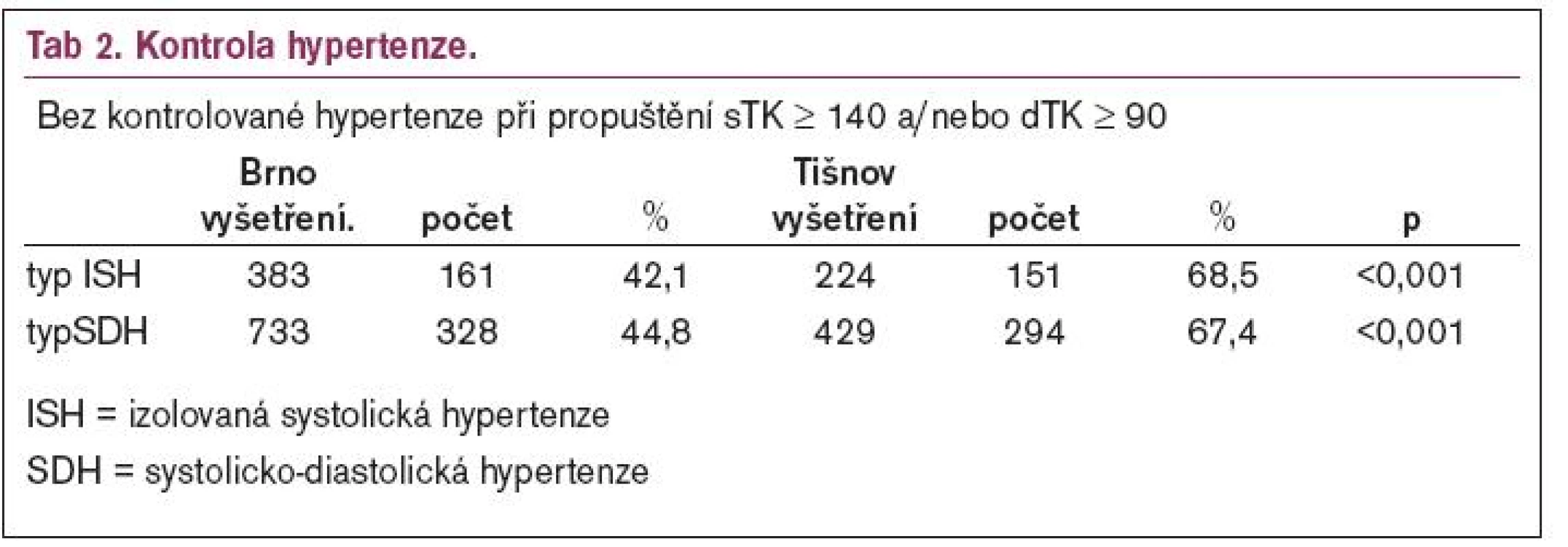
Kontrolu hypertenze na II. interní klinice a v Nemocnici Tišnov při propuštění uvádí tab. 2. Z kardiologické kliniky odcházeli nemocní trpící ISH s hodnotami sTK < 140 mmHg v 77 % a pacienti se systolicko-diastolickou hypertenzí měli TK v mezích normy v 71 % - vše p < 0,001 oproti nemocnici Tišnov i II. interní klinice.
Průměrná doba hospitalizace hypertonika byla 9,0 ± 5,8 dní v nemocnici Tišnov, u nehypertoniků 7,9 ± 6,5 dní, což nedosáhlo statistické významnosti (p > 0,05). Na interní klinice byla doba hospitalizace hypertoniků delší: 11,0 ± 9,1 dne (p < 0,01 proti Tišnovu). Na kardiologické klinice byla průměrná doba hospitalizace 5,4 ± 2,6 dne (p < 0,001) oproti Tišnovu i II. interní klinice.
Stav po cévní mozkové příhodě, nebo akutní cévní mozkovou příhodu mělo 23,7 % vs 31,4 % vs 18,2 % hypertoniků, ischemickou chorobu srdeční 62,2 % vs 63,4 % vs 69,1 %, diabetes mellitus 44,6 % vs 43,5 % vs 33 %, fibrilaci síní 13,7 % vs 19,0 % vs 29 % a chronické srdeční selhání 12,2 % vs 15,9 % vs 18,5 %. Výskyt všech výše uvedených komorbidit byl u hypertoniků statisticky významně vyšší než u nemocných bez diagnózy hypertenze (p < 0,001), mimo výskytu fibrilace síní v Tišnově, kde rozdíl mezi hypertoniky a nehypertoniky nedosáhl statistické významnosti p = 0,22. Kardiologická klinika se vyznačovala statisticky významně vyšším výskytem ICHS, fibrilace síní i srdečního selhání (p < 0,001) a významně nižším výskytem DM a CMP (p < 0,001).
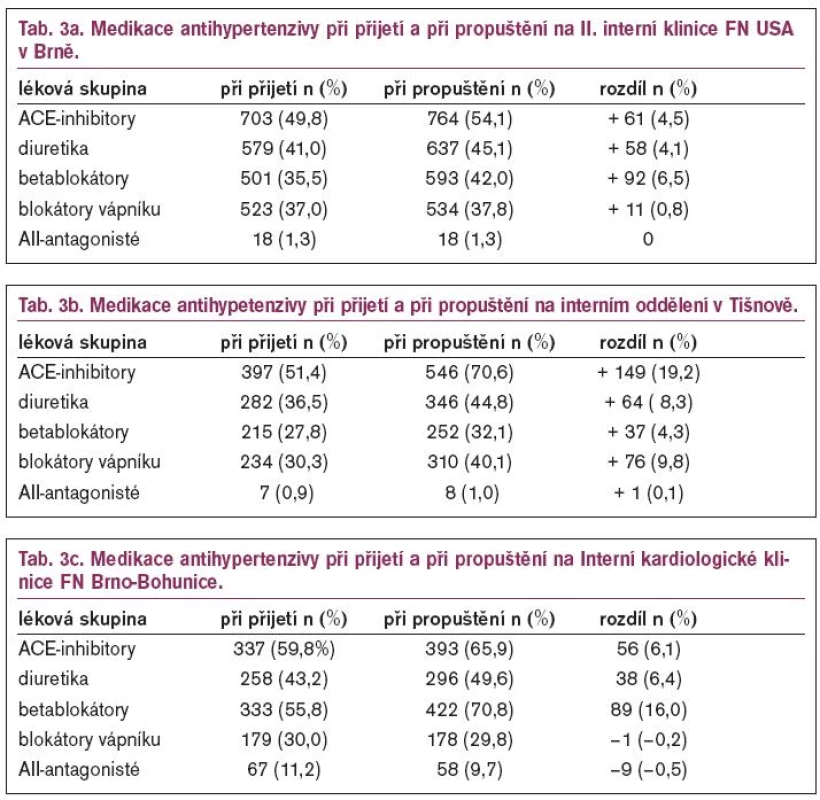
Medikaci při přijetí a propuštění a rozdíl mezi příjmem a propuštěním ukazují tab. 3a (II. interní klinika U sv. Anny, Brno), 3b (interní oddělení Tišnov) a 3c (Interní kardiologická klinika, FN Brno-Bohunice). Zastoupení jednotlivých tříd antihypertenziv při propuštění v monoterapii i kombinaci ukazuje graf 1. Využití monoterapie a kombinační léčby na jednotlivých pracovištích ukazuje graf 2.
Graph 1. Medikace při propuštění. 
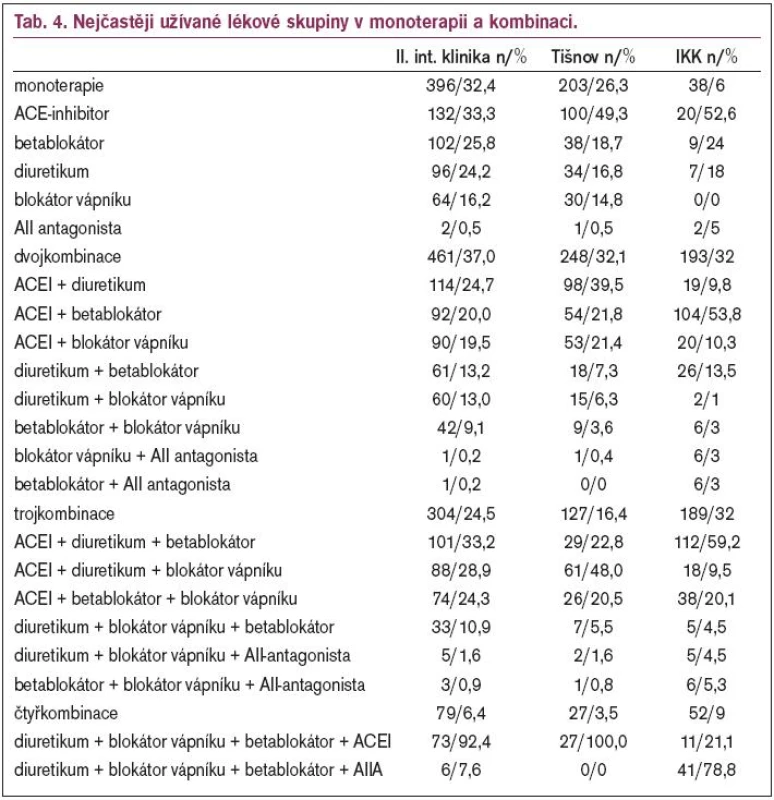
Nejčastěji užívané lékové skupiny v monoterapii a kombinaci ukazuje tab. 4 a grafy 3-5. Procenta vyjadřují počet v dané monotorapii či kombinaci.
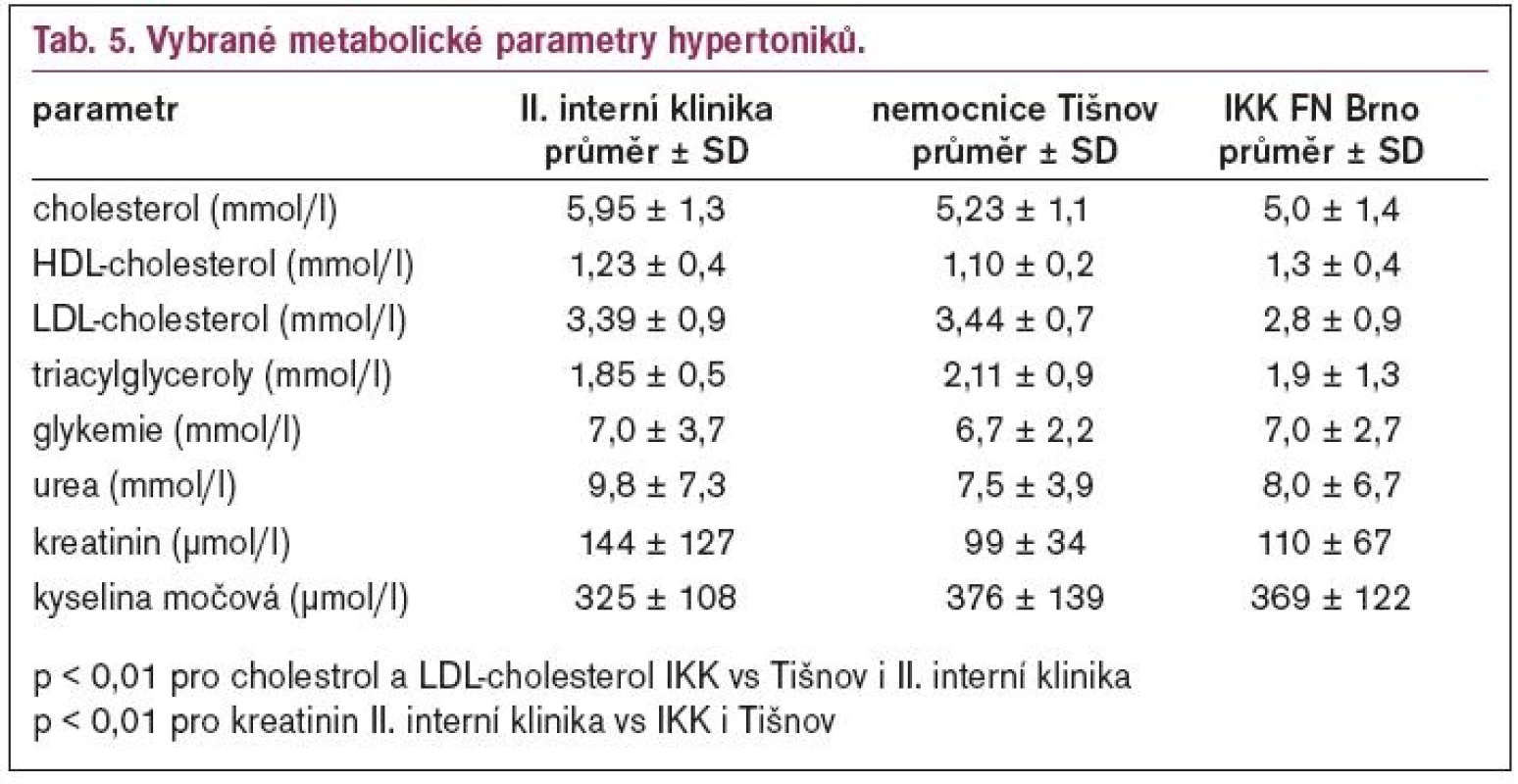
Metabolické parametry hypertoniků za hospitalizace (brána vždy hodnota nejblíže k propuštění) ukazuje tab. 5.
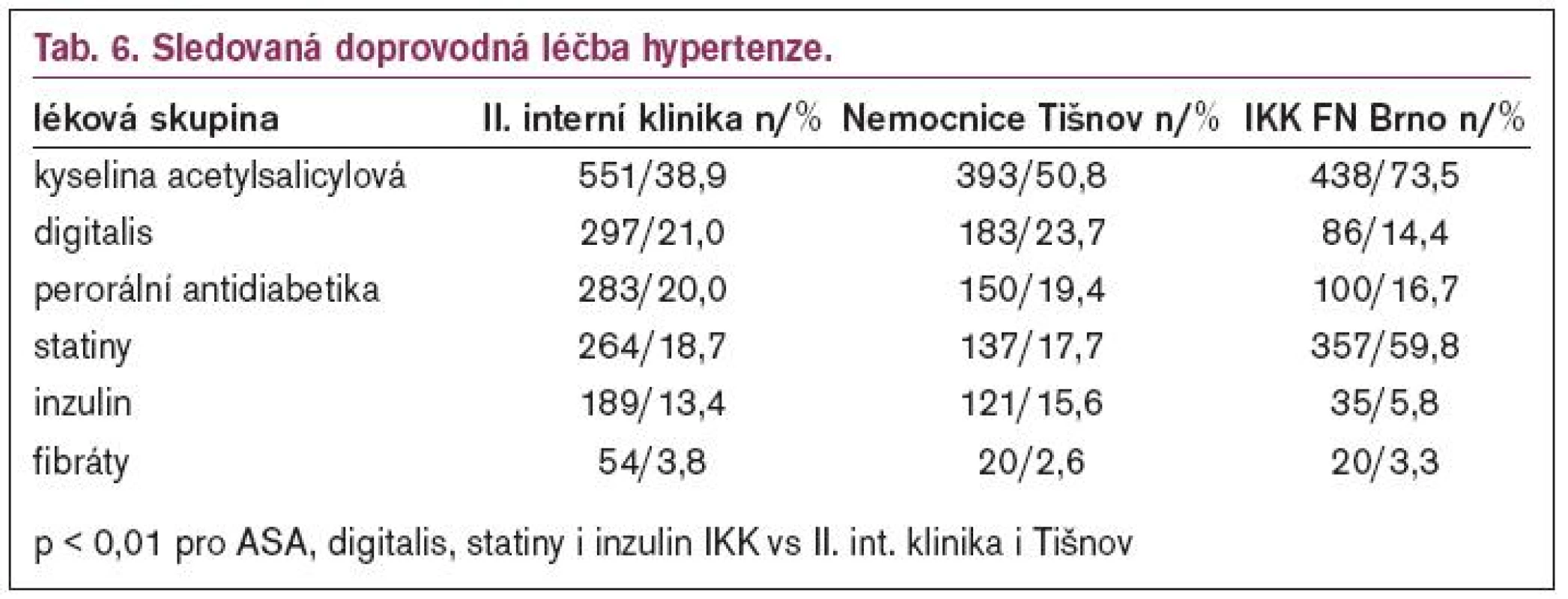
Tab. 6 ukazuje vybrané doprovodné lékové skupiny, které byly sledovány.
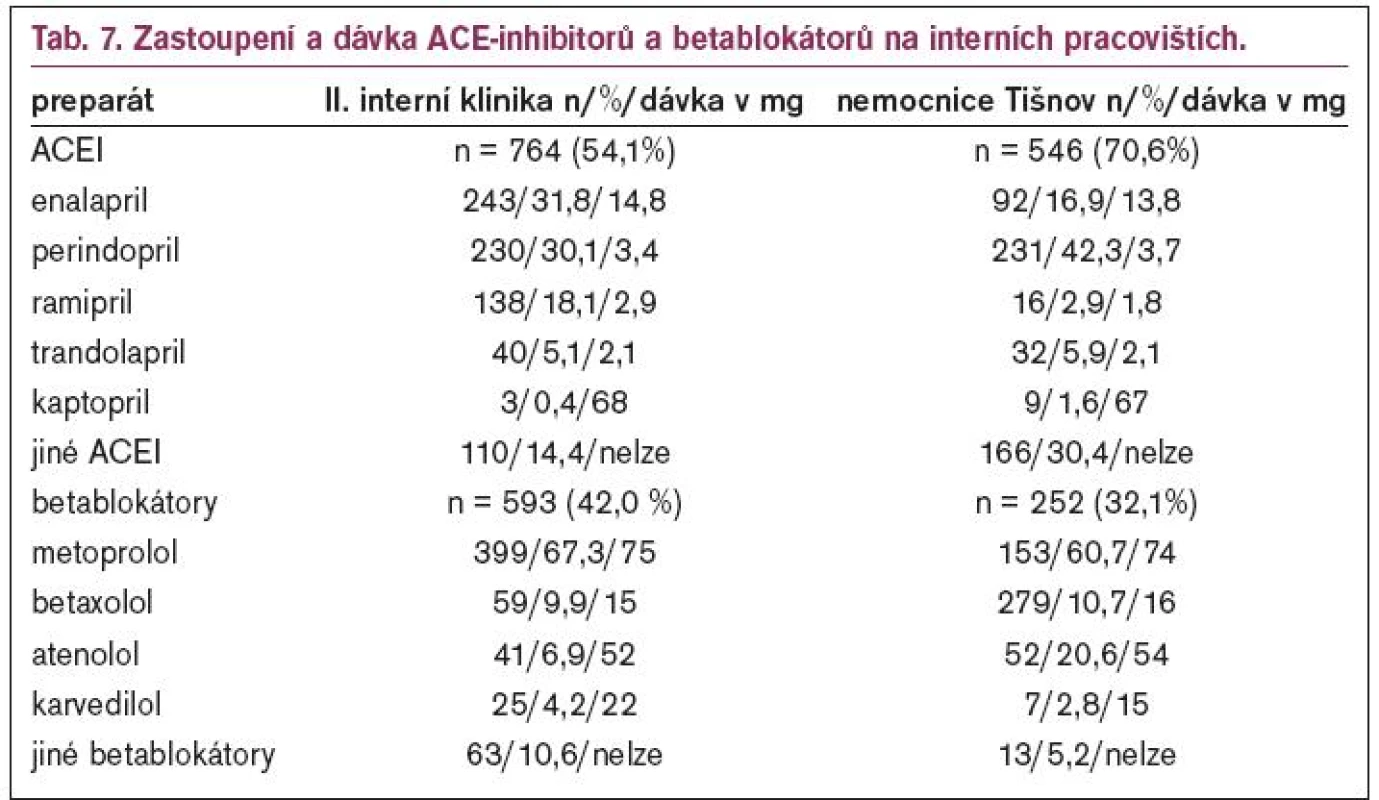
Na interních pracovištích bylo sledováno i zastoupení a dávka jednotlivých ACE inhibitorů (ACEI) a betablokátorů (tab. 7). Enalapril s perindoprilem činily 2/3 všech ACEI na obou pracovištích, na interním oddělení v Tišnově měl dominantní postavení perindopril. Z betablokátorů je na obou pracovištích nejvíce předepisován metoprolol.
Diskuse
Podle očekávání byla hypertenze nejčastěji uvedenou diagnózou v propouštěcí zprávě v všech typech zařízení; tak shodné percentuální hodnoty 57,5 % vs 59,6 % vs 66 % jsme snad ani neočekávali. Za diagnózu hypertenze jsme považovali buď její uvedení mezi propouštěcími diagnózami, nebo zápis o léčbě vysokého tlaku v osobní anamnéze, nebo hodnotu TK > 140/90 mmHg při propuštění z hospitalizace. Téměř 60 % hospitalizovaných bylo hypertoniky, pouze asi v 1 % případů byla akcelerovaná hypertenze důvodem k hospitalizaci.
Volba antihypertenziv byla určována na základě přidružených onemocnění a věku. Hlavním přidruženým onemocněním je ischemická choroba srdeční ve stejném procentu (tedy ve 2/3, nejvíce kardiologická klinika) a nejvíce ovlivňuje volbu léků. Dá se shrnout, že hospitalizovaní pacienti-hypertonici se neliší v průměrném věku ani v percentuálním zastoupení ischemické choroby srdeční a diabetu od pacientů z interní kliniky a interního oddělení malé nemocnice. Liší se kardiologická klinika s větším výskytem kardiologických diagnóz – ICHS, fibrilace síní, srdeční selhání a menším počtem nekardiologických – diabetes mellitus, cévní mozková příhoda. V malé nemocnici jsme našli i méně případů CMP, chronického srdečního selhání a fibrilace síní než na interní klinice. V souborech hypertoniků bude pravděpodobně procento chronického srdečního selhání vyšší; odlišný výsledek je ovlivněn menší frekvencí vyšetření (především echokardiografie) pro objektivní průkaz dysfunkce levé komory během hospitalizace v malé nemocnici než např. na kardiologické klinice.
Nejpředepisovanějšími antihypertenzivy byla i na interním oddělení v malé nemocnici a na interní klinice skupina ACEI, následovaná diuretiky a betablokátory. Na kardiologické klinice jsou nejvíce podávány betablokátory a ACEI. Pozoruhodný je nárůst podávání ACEI v malé nemocnici za hospitalizace. Z tabulek 3a, 3b a 3c je patrné, že v monoterapii byl častěji volen v malé nemocnici ACEI, na interní klinice se objevuje relativně často v monoterapii betablokátor. Na kardiologické klinice byla monoterapie velmi vzácná. Procento doporučení diuretik a blokátorů kalciového kanálu je srovnatelné. Minimum AT1-blokátorů bylo do léčby zařazeno v důsledku omezení preskripce zdravotními pojišťovnami (svolení revizního lékaře), které bylo zrušeno až od 1. 7. 2003. Proto je na kardiologické klinice o 2 roky později patrný nárůst. Důsledně bylo dbáno na kardiologické klinice, ale i v malé nemocnici na to, aby bylo dodržováno doporučení kombinace ACEI a betablokátoru u všech pacientů (včetně hypertoniků) po infarktu myokardu [3-6]. Rovněž všichni pacienti s chronickým srdečním selháním, dysfunkcí levé komory, diabetem a nefropatiemi měli doporučován ACEI, pokud možno v kombinaci s betablokátorem. Nejpoužívanějšími ACEI byly perindopril a ramipril. Používání dlouhodobě účinkujících preparátů zvyšuje spolupráci pacientů a odstraňuje kolísání krevního tlaku [7-10,15].
Při nasazování diuretik bylo obvykle voleno kličkové diuretikum před thiazidovým (alespoň v malé nemocnici), i když nešlo o pacienty se srdečním selháním nebo o pacienty s nízkou glomerulární filtrací, což považujeme za chybu.
Blokátory kalciového kanálu se objevily při propuštění ve stejném procentu - v malé nemocnici zaznamenaly 10% nárůst oproti léčbě při přijetí, na klinice byl nárůst pouze 1%. Na kardiologické klinice nedošlo k vzestupu preskripce Ca-blokátorů
Rovněž v kombinaci jsou nejčastějším předepisovaným lékem ACEI, na obou interních pracovištích v kombinaci s diuretiky a na kardiologické klinice v kombinaci s betablokátorem. V pořadí doporučovaných dvojkombinací je shoda - v malé nemocnici bylo doporučeno více ACEI s diuretikem na úkor diuretika s betablokátorem a diuretika s kalciovým kanálem. Kombinaci ACEI s betablokátorem považujeme za zásadní u nemocných s ICHS. Nenalezli kombinaci verapamilu s betablokátorem.
Trojkombinací bez diuretik bylo doporučeno přes 20 % ze všech trojkombinací v malé nemocnici i na interní klinice [16]. Na kardiologické klinice bylo 2krát více trojkombinací než v okresní nemocnici. Diuretikum bylo vynecháno při volbě kombinace ACEI, betablokátor, blokátor kalciového kanálu, pro které je indikace v poinfarktové angině pectoris, avšak pacientů s touto diagnózou se stále lepší dosažitelností katetrizačních pracovišť ubývá.
Velkým rozdílem je procento pacientů s tzv. jinou než sledovanou antihypertenzní léčbou. V antihypertenzní medikaci se v malé nemocnici často objevoval rilmenidin. Jak ale ukazují výsledky české a slovenské 6měsíční multicentrické studie, má rilmenidin velmi dobrou účinnost i snášenlivost. Navíc agonisté 1 u obézních hypertoniků s porušenou glukózovou tolerancí snižují glykemii nalačno i po podání glukózy [22]. Rilmenidin se v malé nemocnici často objevoval v troj a čtyřkombinacích (v souladu s aktuálními doporučeními) [7], proto konstatujeme nižší procenta sledovaných kombinací z malé nemocnice a vyšší procento pacientů s tzv.jinou léčbou.
Preparáty s fixní kombinací léků byly doporučeny v malé nemocnici celkem pouze 12krát. (tj. jen u 1,6 % pacientů s hypertenzí)! Na klinikách bylo toto procento jen o málo vyšší. V roce 2005 je v České republice již registrováno více než 20 léků s fixní kombinací antihypertenziv – dvojkombinací [13]. Fixní kombinace - oproti roku 2002 - doporučujeme mnohem více – nejčastěji thiazidová diuretika s ACEI nebo AT1-blokátorem.
V doprovodné terapii zjišťujeme, že procento pacientů léčených kyselinou acetylsalicylovou (v léčbě hypertoniků) v malé nemocnici je vyšší než na klinice. Prospěch z léčby kyselinou acetylsalicylovou (ASA) v dávce 75 mg denně na snížení výskytu IM u mužů s hypertenzí ukázala studie HOT [13]. Kyselina acetylsalicylová je doporučována po ischemické cévní mozkové příhodě [17]. Podle výsledků studie UKPDS by diabetici s kardiovaskulárním onemocněním měli být rovněž léčeni kyselinou acetylsalicylovou [18]. Kardiologická klinika zřejmě důsledně doporučuje indikaci sekundární prevence; preskripce ASA byla velmi vysoká
Na základě výsledků studie DIG je potěšitelné, že klesá počet nemocných léčených digoxinem [13].
V léčbě statiny je situace špatná jak na interní klinice, tak v malé nemocnici (17,7 % vs 18,7 %). Studie ASCOT [19] s atorvastatinem a studie HPS [20] se simvastatinem ukázaly přesvědčivě redukci rizika kardiovaskulárních onemocnění. Tento nepříznivý stav se od roku 2002 s uvolněním některých statinů pro preskripci i praktických lékařů mění a zvyšuje se i dávka léků této skupiny, což ukazuje i situace na kardiologické klinice v roce 2004, kde byla preskripce statinů uspokojující.
Za zmínku stojí nižší věk nehypertoniků v malé nemocnici oproti interní klinice. Obecně vžitá norma, že na klinice jsou léčeni lidé mladí a v periferních nemocnicích lidé staří zde neplatí, avšak je známo, že věk populace je v České republice vyšší ve velkých aglomeracích [21]. Rovněž doba hospitalizace je stejná, odpovídající celostátnímu průměru [21], v malé nemocnici však není tak významná diference mezi průměrnou ošetřovací dobou hypertoniků a nehypertoniků a nedosahuje statistické významnosti. Na kardiologické klinice byla doba hospitalizace poloviční než na interních pracovištích, což odpovídá spektru nemocných a zaměření kliniky.
V počtech hospitalizací pro hypertenzi převažují ženy, které jsou i starší než muži hypertonici [23].
Vysvětlení, proč mají pacienti přicházející do malé nemocnice vyšší TK než pacienti interní kliniky, se hledá těžko. Snad jsou léčeni praktickými lékaři a internisty z terénu, kteří kontrolu hypertenze podceňují více než ve velké aglomeraci, možná je chyba v pacientech, kteří „na venkově“ navštěvují lékaře méně často pro obtížnější dopravní dostupnost, nižší stupeň vzdělání nebo nižší motivaci pro zachování vlastního zdraví.
Na kardiologické klinice byla přijímací i propouštěcí hodnota TK významně nižší než na interních pracovištích. To je pravděpodobně dáno tím, že většina příjmů na kardiologickou kliniku je elektivní – plánovaná u stabilizovaných nemocných – např. implantace stimulátoru, plánovaná koronarografie atd. Nižší tepová frekvence je pravděpodobně následkem vyšší preskribce betablokátorů.
Významný rozdíl je v procentu tzv. kontrolované hypertenze při propuštění pacientů: procento odcházejících z nemocnice s tlakem 140/90 a vyšším je v malé nemocnici méně příznivé 68 % vs 43 % (interní klinika). Ze sledovaných metabolických parametrů je evidentní rozdíl ve prospěch stabilizovaných kardiologických nemocných. Je otázkou, zda je procento pacientů s kontrolovanou hypertenzí kritériem úspěšnosti, nebo neúspěšnosti přibližně 10denní hospitalizace, která má v drtivé většině případů vyřešit zcela jiný problém než ten, pro který byl pacient do nemocnice přijat. Jistě nelze hospitalizovat pacienta tak dlouho, dokud nedosáhne cílové hodnoty, když víme, že u většiny lékových skupin se dostavuje plný účinek až za 2, příp. 3 týdny.
Hospitalizace je vhodná k zhodnocení přidružených onemocnění, výběru vhodných tříd antihypertenziv, jejich kombinací, vyhodnocení kontraindikací pro nasazení některých skupin. Titrování dávek k cílovým hodnotám tlaku krve je však již doménou ambulantních specialistů, praktických lékařů případně specializovaných ambulantních pracovišť.
V roce 2002 měla Česká republika 12 958 interních lůžek na 177 odděleních [21]. Z průměrné hospitalizační doby a shodného procenta hospitalizovaných hypertoniků lze odvodit, že ročně je na těchto lůžkách léčeno 150 000-200 000 hypertoniků, těch nejvíce polymorbidních, nejvíce ohrožených. Většina pacientů – hypertoniků v České republice (v Jihomoravském kraji asi 2/3 pacientů) je léčena na neklinických pracovištích. Je ale povinností, aby všichni pacienti, tedy i ti kteří nemají to štěstí, že patří spádově na klinické pracoviště, měli hypertenzi léčenou podle aktuálních guidelines [7,24].
Specializovaná kardiologická pracoviště vznikají od 80. let ve fakultních nemocnicích v Praze, Brně, Hradci Králové i jinde. Naše data ukazují oprávněnost této cesty. Nemocní, kteří byli odesláni na tato pracoviště, jsou zřetelně intenzivněji léčení, mají lépe kontrolované rizikové parametry, a je pravděpodobné, že mají lepší prognózu.
Závěr
Vstupní hodnoty krevního tlaku hypertoniků byly vyšší v malé nemocnici, cílové hodnoty hypertenze bylo dosaženo při propuštění v nižším procentu v malé nemocnici. Kardiologická klinika měla nejnižší vstupní i propouštěcí hodnoty TK i TF. Nejčastější lékovou skupinou doporučovanou k léčbě hypertenze jsou v interních typech nemocnic ACE-inhibitory, na kardiologii betablokátory. Nejčastější dvojkombinace jsou ACE-inhibitory s diuretiky (interní kliniky) a ACE-inhibitory s betablokátory (kardiologická klinika). Kritérium – hodnota posledního kazuálního tlaku krve před propuštěním - není pro porovnávání kvality péče o hypertoniky optimální. Přidružená léčba kyselinou acetylsalicylovou a hypolipidemiky je na interních pracovištích nedostatečná.
Rozdíly v doporučeních i ve výsledcích jsou. Jsou očekávané? Jisté je, že stále je možno naši péči zlepšovat.
Podporováno VVZ 0021 622 402.
Prof. MUDr. Jindřich Špinar, CSc.
Prof. Jindřich Špinar se narodil r. 1960. Promoval na lékařské fakultě v Brně. Po vojenské službě nastoupil na II. interní kliniku FN U sv. Anny v Brně. Hlavní oblastí jeho odborného zájmu je akutní i chronické srdeční selhání a hypertenze. Je autorem či spoluautorem 9 učebnic a více než 250 odborných článků přehledných i s vlastními výsledky. Kandidátskou práci obhájil v roce 1996, habilitační v roce 1998. Je místopředsedou Pracovní skupiny Srdeční selhání při ČKS, vědecký sekretář ČKS a zastupuje Českou republiku v mezinárodní Angiotensin II College. Zabývá se klinickým výzkumem AII blokátorů, jejichž bezpečnost prokázal při podání po akutním infarktu myokardu, a využitím prostaglandinů v léčbě těžkého srdečního selhání. V roce 2002 byl jmenován profesorem vnitřního lékařství. Od r. 2004 působí jako přednosta Interní kardiologické kliniky LF MU a FN Brno.
Sources
1. Jozífová M, Cífková R, Škodová Z. Porovnání léčby hypertenze a rizikového profilu hypertoniků v obecné populaci a na specializovaném pracovišti. Cor Vasa 2003; 45(11): 533-541.
2. Špinar J, Ludka O, Pozdíšek Z et al. Kontrola a léčba hypertenze při propuštění z interní kliniky. Cor Vasa 2004; 46(8): 360-364.
3. Špinar J, Vítovec J, Kubecová L, Pařenica J. Klinické studie v kardiologii. Praha: Grada 2001.
4. Špinar J, Vítovec J, Kubecová L, Pařenica J. Klinické studie v kardiologii – 100 nejvýznamnějších studií roku 2001. Praha: Grada 2002.
5. The Study Group on Diagnosis of the Working Group on Heart Failure of the European Society of Cardiology: The EuroHeart Failure Survey programme – a survey on the quality of care among patients with heart failure in Europe. Part 1: Baseline charakteristics. Eur Heart J 2003; 24(5): 442-464.
6. The Study Group on Diagnosis of the Working Group on Heart Failure of the European Society of Cardiology: The EuroHeart Failure Survey programme – a survey on the quality of care among patients with heart failure in Europe. Part 2: Treatment. Eur Heart J 2003; 24(5): 464-474.
7. Horký K, Widimský J sr, Cífková R, Widimský J jr. Doporučení diagnostických a léčebných postupů u arteriální hypertenze - verze 2000. Vnitř lék 2000; 46(Suppl 1): 5-13.
8. Špinar J, Vítovec J, Zicha J. Hypertenze - diagnostika a léčba. Praha: Grada 1999.
9. Špinar J, Vítovec J. Přehled nejvýznamnějších studií u hypertenze a diabetes mellitus. Vnitř lék 1999; 45(11): 677-679.
10. The HOPE investigators: Effects of angiotensin-converting-enzyme inhibitor ramipril, on cardiovascular events in high-risk patients. NEJM 2000; 342(3): 145-53.
11. Vítovec J, Špinar J. Jsou betablokátory v léčbě srdečního selhání stejně účinné? Cor Vasa 2002; 44 : 209-210.
12. Vítovec J, Špinar J. Betablokátory v léčbě chronického srdečního selhání. Jak převést výsledky klinických studií do lékařské praxe. Vnitř lék 2000; 46 : 161-165.
13. Vítovec J, Špinar J. Farmakoterapie kardiovaskulárních onemocnění. Praha: Grada 2004.
14. Vítovec J, Špinar J. Který betablokátor u srdečního selhání? Studie COMET - dala jasnou odpověď? Cor Vasa 2003; 45 : 527-528.
15. Poole-Wilson PA, Swedberg K, Cleland JGF for the COMET investigators. Comparison of carvedilol and metoprolol on clinical outcomes in patients with chronic heart failure in the Carvedilol Or Metoprolol European Trial (COMET): randomised controlled trial. Lancet 2003; 362(9377): 7-13.
16. Widimský J sr. Kardiovaskulární skandál č. 1 – špatná léčba hypertenze v populaci. Cor Vasa 2003; 11 : 530-532.
17. Kalita Z. Doporučení pro léčbu a diagnostiku cévních onemocnění mozku. Čes a Slov Neurol a Neurochir 2002; 65/98 : 50-56.
18. The UKPDS investigators. Intensive blood-glucose control with sulphonylureas or insulin compared with conventional treatment and risk complications in patients with type 2 diabetes (UKPDS 33). Lancet 1998; 352(9131): 837-865.
19. Lindholm LH, Samuelsson O. What are the odds at ASCOT today. Lancet 2003; 361(9364): 1144-45.
20. Widimský J sr. Studie MRC/BHF – Heart Protection Study. Cor Vasa 2002; 44 : 161.
21. Zdravotnická ročenka České republiky 2002. ÚZIS ČR 2003.
22. Widimský J jr. Zhodnocení účinnosti a snášenlivosti rilmenidinu u pacientů s mírnou až středně těžkou hypertenzí. Výsledky české a slovenské multicentrické šestiměsíční studie. Vnitř Lék 2002; 48 : 724-729.
23. Widimský J sr. Hypertenze. Praha: Triton 2002.
24. Guidelines Commitee 2003 European Society of Hypertension. European Society of Cardiology guidelines for the management of arterial hypertension. J Hypertens 2003; 21(6): 1011-1053.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2005 Issue 2-
All articles in this issue
- Srovnání řízeného a nekontrolovaného aerobního tréninku nemocných s chronickou ischemickou chorobou srdeční
- Rehabilitace po infarktu myokardu (II): způsoby zátěže
- Choroby venózního systému
- Srovnání léčby hypertenze na interní klinice FN, na interním oddělení malé nemocnice a na specializované kardiologické klinice
- Současné možnosti léčby plicní arteriální hypertenze
- Denní a týdenní variace ve výskytu akutního srdečního infarktu
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Rehabilitace po infarktu myokardu (II): způsoby zátěže
- Choroby venózního systému
- Současné možnosti léčby plicní arteriální hypertenze
- Srovnání léčby hypertenze na interní klinice FN, na interním oddělení malé nemocnice a na specializované kardiologické klinice
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career