-
Medical journals
- Career
Observační studie léčby dyslipidemie v České republice
Authors: Lukáš Zlatohlávek 1; Michaela Šnejdrlová 1; Ian Bridges 2; Romana Šindelářová 3
Authors‘ workplace: III. interní klinika 1. LF UK a VFN v Praze 1; Amgen Limited, Cambridge, Velká Británie 2; Amgen s. r. o., Praha 3
Published in: AtheroRev 2019; 4(3): 162-169
Category: clinical studies
Overview
Úvod: Retrospektivní a prospektivní observační studie léčby dyslipidemie u pacientů ve vysokém a velmi vysokém kardiovaskulárním (KV) riziku byla provedena v Bulharsku, České republice (ČR), Chorvatsku, Polsku, Rumunsku, na Slovensku a v Izraeli. Uvádíme analýzu české subpopulace pacientů z této studie.
Metody: Do studie byli zařazeni dospělí pacienti, kteří navštívili svého lékaře v 11 centrech v ČR v období od června do prosince 2016, měli stanovenou hodnotu LDL-cholesterolu (LDL-C) a dokumentovánu hypolipidemickou terapii. Údaje byly získány ze zdravotní dokumentace z období 12 měsíců před zařazením do studie a následného až 6měsíčního prospektivního sledování.
Výsledky: Z počtu 201 českých pacientů průměrného věku 67,3 ± 11,01 let bylo 128 v sekundární prevenci, 32 po STEMI, 90 mělo diabetes mellitus a 27 familiární hypercholesterolemii. 28 pacientů (13,9 %) bylo podle definice ESC/EAS klasifikováno do podskupiny s vysokým a 173 (86,1 %) s velmi vysokým rizikem KV-rizikem. U 135 pacientů (67,2 %) byla doba od diagnózy ≥ 5 let. Téměř všichni pacienti užívali statiny (192, tj. 95,5 %), ale pouze 40,8 % (n = 82) bylo léčeno vysoce intenzivními dávkami. Ezetimib byl kombinován se statinem u 18,4 % pacientů (n = 37). 46,4 % pacientů ve vysokém riziku dosáhlo během studie doporučené hodnoty LDL-C < 2,6 mmol/l. 56,1 % pacientů ve velmi vysokém riziku dosáhlo cílové hodnoty LDL-C < 1,8 mmol/l. Průměrná hodnota LDL-C při prvním testování retrospektivního období byla 2,55 ± 1,10 mmol/l.
Závěr: Sérové koncentrace LDL-C v této studii převyšovaly úroveň doporučenou pro prevenci fatálních KV-příhod u přibližně poloviny českých pacientů ve vysokém a velmi vysokém KV-riziku. U velké části pacientů nebyly vyčerpány všechny dostupné terapeutické možnosti.
Klíčová slova:
dyslipidemie – kardiovaskulární příhody – kardiovaskulární riziko – LDL-cholesterol
Úvod
Dyslipidemie patří k modifikovatelným rizikovým faktorům kardiovaskulárních onemocnění (KVO), která jsou hlavní příčinou smrti v ekonomicky rozvinutých zemích [1]. Hypolipidemická léčba snižující sérovou koncentraci LDL-cholesterolu (LDL-C) riziko KVO významně redukuje [2]. Míra redukce rizika je úměrná poklesu LDL-C. Podle metaanalýzy 21 randomizovaných studií bylo riziko velkých cévních příhod (velké koronární příhody, koronární revaskularizace a cévní mozkové příhody) v každém roce sledování o 20 % nižší s každým snížením LDL-C o 1 mmol/l [3]. Tomu odpovídají doporučení Evropské kardiologické společnosti a Evropské společnosti pro aterosklerózu (ESC/EAS), která stanovují cílové hodnoty LDL-C pro pacienty s dyslipidemií podle jejich rizika fatálního KVO v období následujících 10 let. V roce 2011 byla doporučená cílová hladina LDL-C < 2,5 mmol/l pro pacienty s vysokým KV-rizikem (VR) a < 1,8 mmol/l pro pacienty s velmi vysokým rizikem (VVR) [4]. V roce 2016 byla upravena hraniční hodnota pro VR na 2,6 mmol/l (tab. 1) [2].
Observační studie a průzkumy ukazují, že v praxi často nejsou pacienti léčeni tak, aby koncentrace LDL-C odpovídala doporučením [5–7]. O léčbě pacientů žijících v zemích střední a východní Evropy je ve srovnání se západní Evropou a Spojenými státy publikováno méně informací.
Proto byla provedena observační studie v Bulharsku, České republice (ČR), Chorvatsku, Polsku, Rumunsku, na Slovensku a v Izraeli s cílem zjistit bližší informace o léčbě dyslipidemií (obr) [8] Jejím výsledkům pro českou subpopulaci se věnujeme v následujícím článku.
Obr. | Země zařazené do regionální studie 377 
Metody
Do této retrospektivní a prospektivní neintervenční, observační studie byli zahrnuti dospělí pacienti s diagnózou dyslipidemie ve VR nebo VVR [2], kteří navštívili v době náboru svého ošetřujícího lékaře (kardiologa, diabetologa, lipidologa nebo internistu), měli stanovenou hodnotu LDL-C a dokumentovanou hypolipidemickou léčbu (účinnou látku a dávku). Informace byly shromážděny z lékařských záznamů z doby 12 měsíců před náborem a až 6 měsíců po náboru. Pacienti poskytli informovaný souhlas. Ti, kteří byli léčeni pro dyslipidemii v rámci intervenčního klinického hodnocení, byli vyloučeni.
Cíle
Primárním cílem studie bylo zjistit, kolik procent pacientů dosahuje cílové hladiny LDL-C < 2,5 mmol/l a < 1,8 mmol/l odpovídající doporučením ESC/EAS podle úrovně KV-rizika [4]. Vzhledem ke změně doporučené hladiny pro pacienty ve VR z < 2,5 mmol/l na < 2,6 mmol/l v roce 2016 uvádíme výsledky podle aktualizované hranice (tab. 1) [2].
Table 1. Cílové hodnoty LDL-C podle KV-rizika doporučené European Society of Cardiology (ESC) a European Atherosclerosis Society (EAS). Upraveno podle [2] ![Cílové hodnoty LDL-C podle KV-rizika doporučené European Society of Cardiology (ESC) a European
Atherosclerosis Society (EAS). Upraveno podle [2]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/96e921685db1ad9735fbe5a526257d5a.png)
AKS – akutní koronární syndrom CKD – chronic kidney disease/chronické onemocnění ledvin CMP – cévní mozková příhoda DM – diabetes mellitus DM1T – diabetes mellitus 1. typu KG – koronarografii IM – infarktu myokardu PAO – periferní arteriální onemocnění PU – proteinurie RF – rizikový faktor SCORE – Systematic Coronary Risk Estimation TIA – tranzitorní ischemická ataka USG – ultrasonografie Jako sekundární cíle studie byly sledovány kromě koncentrace LDL-C v séru také výskyt KV-příhod a KVO, hospitalizace z důvodu KVO a hypolipidemická léčba (účinná látka, dávkování a jejich změny).
Podskupiny
Kromě rozdělení podle KV-rizika byly analyzovány také podskupiny pacientů v sekundární prevenci, po infarktu myokardu s elevací ST-segmentu (STEMI), s diagnózou diabetes mellitus, s familiární hypercholesterolemií (FH) a se statinovou intolerancí (SI).
Pro zařazení do podskupiny s FH nebylo vyžadováno, aby pacient v době náboru splňoval kritéria DLCN (Dutch Lipid Clinic Network) [9]. Investigátor ve studijní dokumentaci uvedl, zda má pacient diagnózu FH.
Podskupina se SI sestávala z pacientů, u kterých se vyskytly její klinické příznaky nebo laboratorní známky, ale jejich detailní specifikace byla uvedena jen v některých případech.
Výsledky
Studijní populace
V období od června do prosince 2016 bylo na 11 pracovištích v ČR (tab. 2) zařazeno celkem 201 pacientů průměrného věku 67,3 ± 11,01 let. Jejich vstupní demografické a klinické údaje jsou shrnuty v tab. 3 a rizikové faktory životního stylu jsou uvedeny v tab. 4.
Table 2. Centra studie seřazená sestupně podle počtu zařazených pacientů 
Table 3. Vstupní demografické a klinické údaje (n = 201) 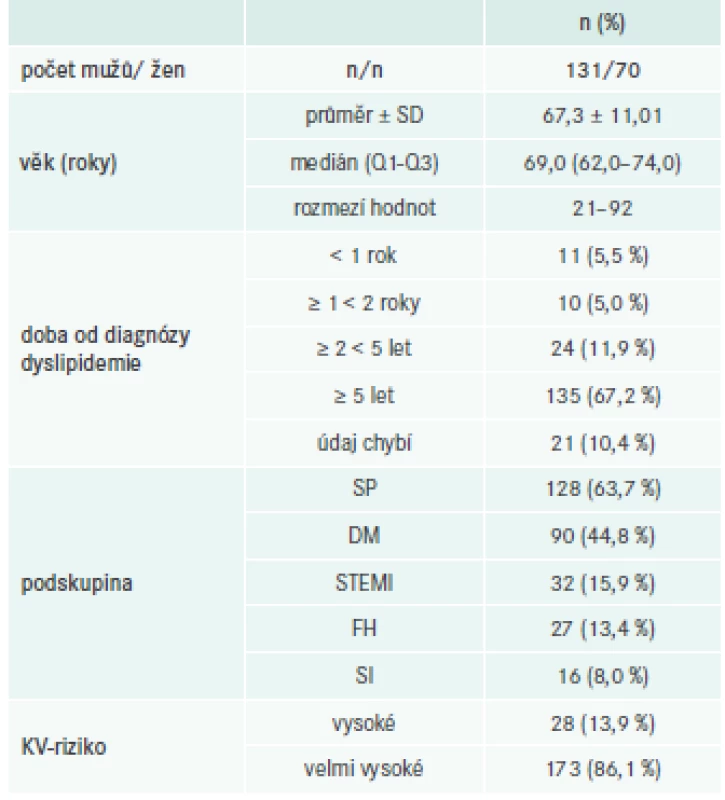
DM – diabetes mellitus FH – familiární hypercholesterolemie SP – sekundární prevence SI – statinová intolerance STEMI – infarkt myokardu s elevací ST-úseku Table 4. Faktory životního stylu (n = 201) 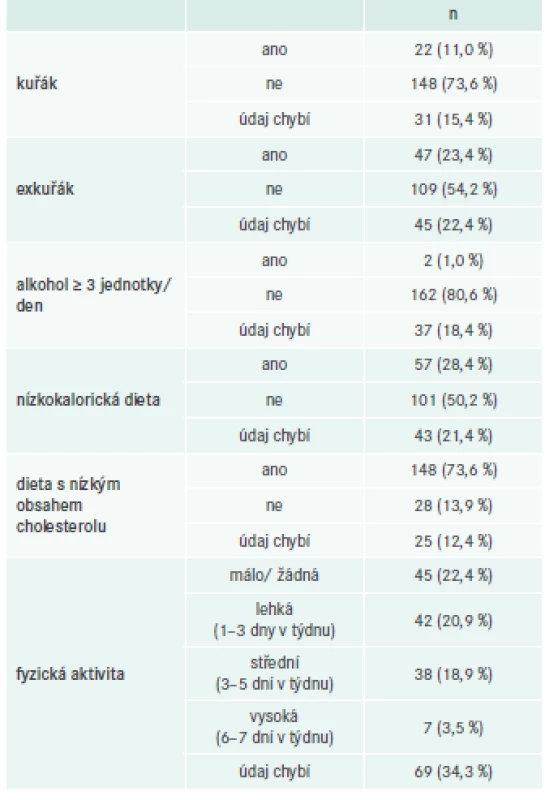
28 pacientů (13,9 %) bylo klasifikováno do podskupiny s vysokým KV-rizikem (VR) a 173 (86,1 %) s velmi vysokým rizikem (VVR).
Přibližně u dvou třetin pacientů (67,2 %; n = 135) uplynulo od diagnózy dyslipidemie alespoň 5 let.
128 pacientů bylo léčeno v rámci sekundární prevence KV-příhod. U 90 byl diagnostikován DM a u 27 FH. 32 prodělalo před zařazením STEMI. U 16 pacientů (8,0 %) byla zaznamenána SI.
Hladiny LDL-cholesterolu
46,4 % pacientů ve VR (13/28; 95% CI 27,51–66,13) dosáhlo doporučené hladiny LDL-C < 2,6 mmol/l. Z pacientů ve VVR byla koncentrace LDL-C snížena dostatečně; tedy < 1,8 mmol/l; u 56,1 % (97/173; 95% CI 48,33–63,59). Podíl pacientů, u kterého bylo dosaženo cílových hladin LDL-C podle jejich KV-rizika, je znázorněn v grafu 1.
Graph 1. Podíl pacientů, u kterých bylo dosaženo cílových hodnot LDL-C 
Podíl pacientů, u kterých bylo dosaženo cílových hodnot LDL-C: VR 46,4 % (95% Cl 27,51–66,13; n = 13/28); VVR 56,1 % (95% Cl 48,33–63,59; n = 97/173) V podskupině s FH byla odpovídající cílová hodnota LDL-C zaznamenána u 3 z 9 pacientů ve VR a u 7 z 18 pacientů ve VVR (graf 2).
Graph 2. Podíl pacientů s familiární hypercholesterolemií, u kterých bylo dosaženo cílových hodnot LDL-C 
Podíl pacientů s familiární hypercholesterolémií, u kterých bylo dosaženo cílových hodnot LDL-C: VR 33,3 % (95% Cl 7,5–70,1; n = 3/9); VVR 38,9 % (95% Cl 17,3–64,3; n = 7/18) Graf 3 ukazuje průměrné hladiny LDL-C při první a poslední návštěvě retrospektivního a prospektivního období u všech pacientů a pro jednotlivé podskupiny.
Graph 3. Průměrné hladiny LDL-C u všech pacientů a v podskupinách při první a poslední návštěvě retrospektivního (A) a prospektivního (B) období 
Pokud byla zaznamenána pouze jedna hodnota v daném období, je uvedena jako hodnota při první návštěvě. FH – familiární hypercholesterolemie DM – diabetes mellitus SI – statinová intolerance SP – sekundární prevence Průměrná hladina při prvním a posledním pozorování retrospektivního období byla 2,55 ± 1,10 mmol/l a 2,24 ± 0,88 mmol/l. Hladiny byly vyšší v podskupině s FH: 3,04 ± 1,28 a 2,74 ± 0,99 mmol/l. U všech podskupin byly průměrné koncentrace LDL-C při posledním hodnocení nižší než při prvním, což je třeba interpretovat s ohledem na to, že u některých pacientů byl k dispozici pouze jeden údaj pro dané období a ten byl označen jako první návštěva.
Graf 4 znázorňuje detaily koncentrací LDL-C v nejpočetnější podskupině pacientů léčených v sekundární prevenci.
Graph 4. Sérové koncentrace LDL-C pacientů léčených v sekundární prevenci 
Hypolipidemická léčba
Téměř všichni pacienti (192; 95,5 %) byli při první návštěvě léčeni statiny, buď v monoterapii (142; 70,7 %), nebo v kombinaci s jinými hypolipidemiky (50; 24,9 %), tab. 5. Vysoce intenzivní statinovou léčbu (atorvastatin 40–80 mg nebo rosuvastatin 20–40 mg) však užívalo pouze 82 pacientů (40,8 %), tab. 6. Dalšími zaznamenanými hypolipidemiky byly ezetimib (5 nebo 10 mg, n = 41) a fenofibrát v různých lékových formách a technologických úpravách (mikronizace nebo nanočástice, n = 29). U 40 (19,9 %) pacientů byl ezetimib kombinován s dalším hypolipidemikem, u 37 (18,4 %) se statinem.
Table 5. Hypolipidemická léčba 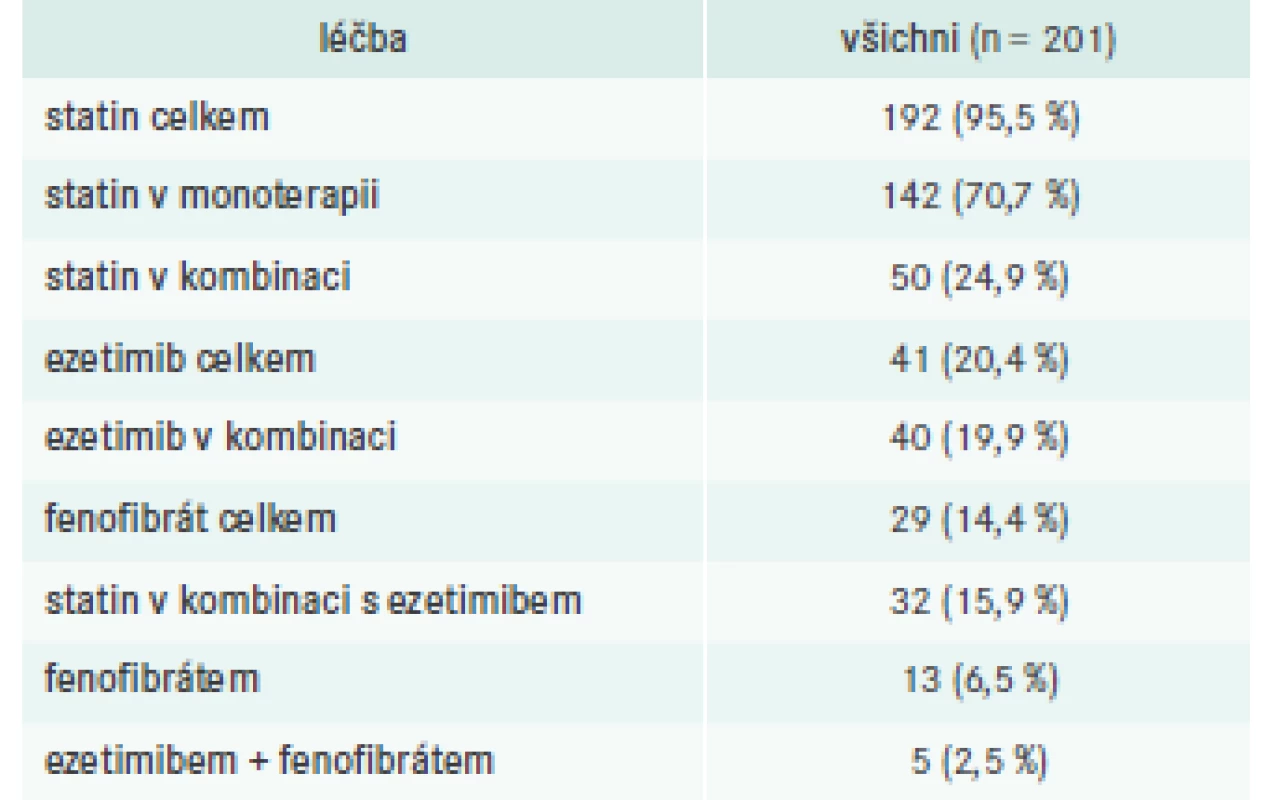
Table 6. Počet pacientů léčených statiny v dávkování s vysokou intenzitou 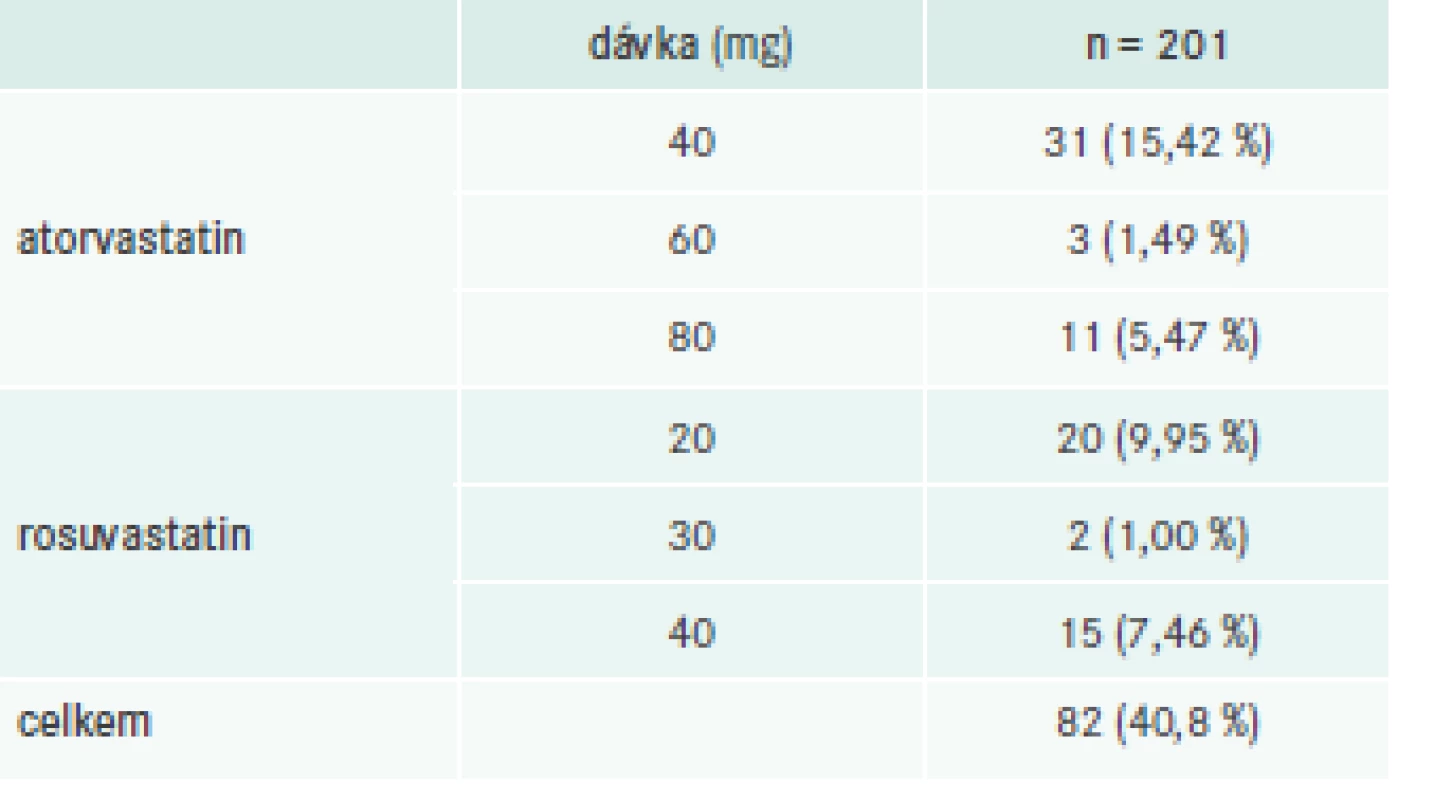
Ze 128 pacientů léčených v sekundární prevenci byl 27 (21,1 %) předepsán ezetimib a 7 fenofibrát (5,5 %). Z 16 pacientů, u kterých lékař uvedl SI, bylo 8 léčeno ezetimibem a 5 fenofibrátem. Z 27 pacientů s FH 13 užívalo statin v monoterapii, u 10 byl přidán ezetimib a u 6 byl zvolen fenofibrát.
U 26 (12,9 %) pacientů bylo během sledování modifikováno dávkování, většinou kvůli nedostatečnému účinku, méně často pro bolesti a slabost svalů. U 11 (5,5 %) pacientů byla v průběhu studie změněna účinná látka.
Kardiovaskulární onemocnění a příhody
KVO a příhody se vyskytly před zařazením do studie u 132 pacientů (65,7 %), a to v počtu 1 až 5. U 21 pacientů (10,5 %) byly nově zaznamenány během doby sledování (počet 1–3). Podrobnější data jsou uvedena v tab. 7.
Table 7. Kardiovaskulární příhody 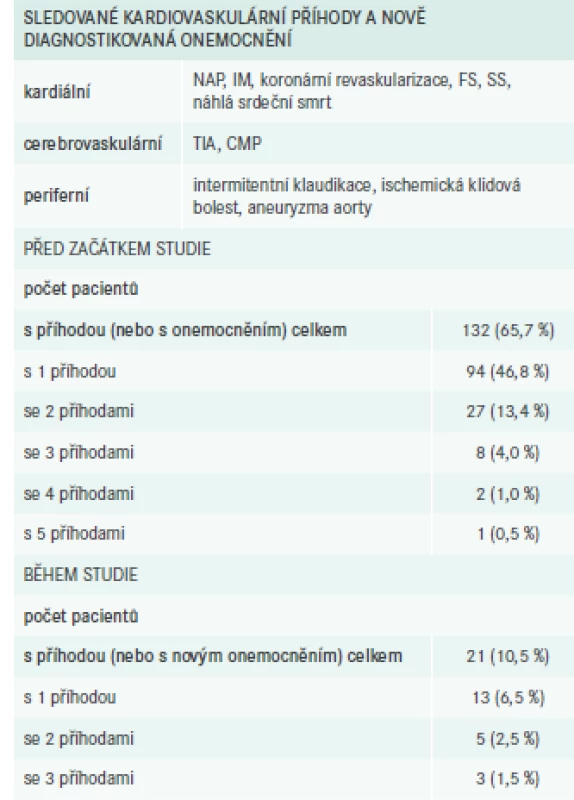
CMP – cévní mozková příhoda FS – fibrilace síní IM – infarkt myokardu NAP – nestabilní angina pectoris SS – srdeční selhání TIA – transientní ischemická ataka Hospitalizace
V průběhu studie bylo 18 (9,0 %) pacientů hospitalizováno pro KV-příhodu nebo KVO. Ve 3 případech byla provedena koronární revaskularizace a v 1 pouze pokus o ni. U 3 pacientů byl důvodem hospitalizace infarkt myokardu, u dalších 3 pacientů srdeční selhání, u 2 pacientů se jednalo o CMP. Dalšími důvody hospitalizace byly – transientní ischemická ataka, nestabilní angina pectoris, bypass s operací mitrální chlopně, endarterektomie a. carotis, perkutánní revaskularizace pro PAD a konzervativní léčba 60% koronární stenózy – a ty se týkaly pouze jednotlivých pacientů.
Diskuse
Tato observační studie byla provedena za účelem získání bližších informací o současné hypolipidemické léčbě pacientů s dyslipidemií ve vysokém nebo velmi vysokém riziku fatálních KV-příhod. U většiny zařazených pacientů byla míra rizika velmi vysoká, což odráží skutečnost, že studie v ČR probíhala na specializovaných pracovištích. Vysokému riziku odpovídá i výskyt KV-příhod u 21 (10,4 %) pacientů v průběhu poměrně krátké doby sledování. Nejpočetnější podskupina pacientů byla sledována v rámci sekundární prevence. Přesto pouze přibližně polovina českých pacientů měla hladinu LDL-C na doporučené úrovni. Konkrétně u 46,4 % pacientů skupiny ve VR byla koncentrace LDL-C snížena na hodnotu < 2,6 mmol/l a u 56,1 % pacientů ve VVR na hodnotu < 1,8 mmol/l.
Kromě ČR se studie zúčastnilo dalších 6 zemí s celkovým počtem 1 244 pacientů [8]. V regionální studii byla u vysoce rizikových pacientů koncentrace LDL-C odpovídající doporučením z roku 2016, tedy hodnotě < 2,6 mmol/l zjištěna ve 28,5 % případů. V podskupině velmi vysoce rizikových byla hypolipidemická léčba dostatečná u 42,0 % s hladinou LDL-C < 1,8 mmol/l.
Ačkoli česká subpopulace pacientů dosahovala cílových hodnot častěji než celá populace regionální studie, nelze považovat za uspokojivé, že byla hladina LDL-C snížena na doporučenou hodnotu pouze u přibližně poloviny pacientů vzhledem k vysoké míře rizika KV-příhody. Ovšem i velké mezinárodní studie poukazují na skutečnost, že u velké části rizikových pacientů s dyslipidemií není léčbou snížen LDL-C na doporučenou úroveň. Ve studii EUROASPIRE (European Action on Secondary and Primary Prevention by Intervention to Reduce Events) IV byly analyzovány údaje 6 648 pacientů s ICHS ve 24 evropských zemích. Po 6 a více měsících od propuštění z nemocnice byla zjištěna koncentrace LDL-C < 2,5 mmol/l u 57,8 % pacientů a < 1,8 mmol/l u 19,3 % pacientů [6]. Ve studii EUROASPIRE IV (n = 493) byla zjištěna hladina LDL-C < 1,8 mmol/l pouze u 23,5 % českých pacientů s hypolipidemickou léčbou v sekundární prevenci [10]. Podobně Dyslipidaemia International Study (DYSIS) došla k závěru, že pouze u 21,7 % vysoce rizikových a 38,0 % velmi vysoce rizikových pacientů s dyslipidemií z celkového počtu téměř 58 000 léčených statiny v Evropě, na Středním východě, v Kanadě, v Africe a v Asii byla sérová koncentrace LDL-C optimálně redukována [7] Za klíčové faktory přispívající k nedostatečnému snížení LDL-C u pacientů léčených pro dyslipidemii bývá označováno nízké dávkování statinů, volba účinné látky s nižší intenzitou účinku, špatná adherence k léčbě a její vysazení [2,11,12].
Obzvláště vysokému riziku výskytu KV-příhod čelí pacienti s FH. Pro neléčené osoby s FH je riziko ICHS přibližně 10násobné ve srovnání s celkovou populací [13]. ČR je jednou z nejúspěšnějších zemí v oblasti záchytu diagnózy FH prostřednictvím programů jako je MedPed (Make Early Diagnoses to Prevent Early Deaths) [14] a ScreenPro FH, iniciativa EAS FH Studies Collaboration, jejímž cílem je vytvoření sítě specializovaných center v rámci střední a východní Evropy [15]. Přesto byla u českých pacientů s FH v této studii hladina LDL-C dostatečně nízká pouze ve 3 případech z 9 osob ve vysokému KV-riziku a v 7 případech z 18 ve velmi vysokém riziku.
Ačkoli téměř všichni pacienti (96 %) užívali statiny, pouze u 40 % bylo předepsáno vysoce intenzivní dávkování. Jen u 18,4 % pacientů byl statin kombinován s ezetimibem, což pravděpodobně souvisí se zvyklostí volit ezetimib pouze v případech statinové intolerance, a to v monoterapii nebo v kombinaci s nízkou dávkou statinu, zatímco by mohl být častěji přidáván ke standardní nebo vysoké dávce statinu k dosažení dostatečného hypolipidemického efektu. Preskripční omezení sice v době průběhu studie nedovolovala českým praktickým lékařům, aby předepisovali ezetimib [16], ale tato studie v ČR neprobíhala v ambulancích praktických lékařů.
Lékaři uvedli SI u 16 (8 %) pacientů, což je menší podíl než 11–29 % v jiných observačních studiích, ze kterých nebyli vyřazeni pacienti s rizikem myopatií [17,18]. Nejčastěji uvedeným důvodem pro změnu léčby byla potřeba zvýšit účinek, svalové obtíže byly až na druhém místě.
67 % českých pacientů v této studii bylo léčeno pro dyslipidemii 5 a více let. V léčbě statiny je dobrá adherence a persistence spojena s nižším výskytem KV-příhod a s redukcí mortality z KV-příčin [19]. Adherence k léčbě statiny je častým problémem, především v primární prevenci [12] a v pokročilejším věku [20]. Průměrný věk pacientů v této studii byl 67,3 let. V metaanalýze dat více než 3 miliónů pacientů ve 40 zemích ve věku vyšším než 65 let užívajících statiny činila míra adherence po 1 roce 59,7 % (v primární prevenci 47,9 % a v sekundární prevenci 62,3 %) a byla horší u pacientů ve věku nad 75 let než u věkové skupiny mezi 65 a 75 lety. Po 3 letech a po 10 a více letech klesala adherence na 55,3 %, respektive 28,4 %. Podíl pacientů perzistujících na léčbě 1 rok byl 76,7 % (v primární prevenci 76,0 % a v sekundární prevenci 82,6 %). Po 2 a 4 letech perzistence dosahovala již jen 68,1 % a 61,2 % [20].
V některých případech, zejména při velmi vysokých vstupních hodnotách LDL-C, se ovšem nedaří koncentraci LDL-C snížit na doporučenou úroveň ani při maximální tolerované dávce statinů a jejich kombinaci s ezetimibem. Léčba dyslipidemie byla v této studii sledována v době před schválením úhrady nové terapeutické možnosti, monoklonálních protilátek inhibujících protein konvertázu subtilizin kexin 9 (PCSK9i). Aplikují se subkutánně 1krát za 2 týdny nebo 1krát měsíčně. V randomizované studii FOURIER (Further Cardiovascular Outcomes Research with PCSK9 Inhibition in Patients With Elevated Risk) s 27 564 pacienty vedlo zvýšení dostupnosti LDL-receptorů na povrchu buněk hepatocytů po přidání PCSK9i evolokumabu k léčbě statiny ke snížení LDL-C o 59 % k dosažení cílových hodnot u více než 80 % pacientů, a tím i k významnému poklesu rizika KV-příhod ve srovnání s placebem [21]. Podobně PCSK9i alirokumab ve studii ODYSSEY (n = 18 924) snížil koncentraci LDL-C o 55 % a signifikantně redukoval KV-riziko [22]. Výskyt svalových obtíží, nové diagnózy diabetu, neurokognitivních poruch, hemoragických cévních mozkových příhod a přerušení léčby kvůli nežádoucím účinkům byl podobně nízký u pacientů léčených PCSK9i jako ve skupině, které bylo podáváno placebo [21,22]. Prospektivní studie EBBINGHAUS (n = 1 974) přispěla k rozptýlení obav z nežádoucích neurokognitivních důsledků nízkých hladin LDL-C tím, že neprokázala rozdíl proti placebu v úspěšnosti pacientů léčených evolokumabem v testech kognitivních funkcí CANTAB (Cambridge Neuropsychological Test Automated Battery) [23].
K limitacím této observační studie patří nízký počet pacientů v některých podskupinách, jako jsou FH, SI a VR. Výsledky by měly být interpretovány s ohledem na heterogenitu pacientů, rozdíly v trvání hypolipidemické léčby a různý počet a časový odstup měření LDL-C u jednotlivých pacientů. Přestože do studie byli v ČR zařazení pouze pacienti léčení v nemocnicích a ve specializovaných ambulancích, věříme, že její výsledky poskytují užitečný vhled do situace v léčbě dyslipidemie v naší zemi.
Závěr
Sérové koncentrace LDL-C v této studii převyšovaly úroveň doporučenou pro prevenci fatálních KV-příhod u přibližně poloviny českých pacientů ve vysokém a velmi vysokém KV-riziku. U velké části pacientů nebyly vyčerpány všechny dostupné terapeutické možnosti.
Poděkování
Autoři děkují pacientům za jejich účast ve studii a investigátorům a zaměstnancům center za jejich práci.
Statistickou analýzu provedl Joshua David z Quartesian v Bangalore, Indie
Julia Balfour z Northstar Medical Writing and Editing v Dundee ve Velké Británii poskytla podporu tvorby odborného textu.
Konflikty zájmu
doc. MUDr. Lukáš Zlatohlávek, Ph.D.: Grant Ministerstva zdravotnictví ČR, spolupráce s firmami Regeneron, Amgen, Sanofi a Servier
MUDr. Michaela Šnejdrlová, Ph.D.: Grant Ministerstva zdravotnictví ČR, spolupráce s firmami Amgen, Sanofi, MSD, Mylan a Servier
Ian Bridges, BSc, MSc: Biostatistics Senior Manager, zaměstnanec firmy Amgen Ltd, Cambridge, Velká Británie, vlastník akcií firmy Amgen
MUDr. Romana Šindelářová: Scientific Communication Manager, zaměstnanec firmy Amgen s.r.o., Praha
Společnost Amgen financovala studii, statistickou analýzu a podporu tvorby odborného textu.
Kvalifikovaní odborníci si mohou vyžádat data z klinických studií společnosti Amgen. Bližší informace jsou k dispozici pod tímto odkazem: <http://www.amgen.com/datasharing>
doc. MUDr. Lukáš Zlatohlávek, Ph.D.
Doručeno do redakce 12. 7. 2019
Přijato po recenzi 28. 8. 2019
Sources
- World Health Organization: Cardiovascular diseases. Fact sheet 2017. Dostupné z WWW: <http://www.who.int/mediacentre/factsheets/fs317/en/>.
- Catapano AL, Graham I, De Backer G et al. [Task Force for the Management of Dyslipidaemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS)]. 2016 ESC/EAS Guidelines for the Management of Dyslipidaemias. Eur Heart J 2016; 37(39): 2999–3058. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehw272>.
- Baigent C, Blackwell L, Emberson J et al. [Cholesterol Treatment Trialists Collaboration]. Efficacy and safety of more intensive lowering of LDL cholesterol: A meta-analysis of data from 170,000 participants in 26 randomised trials. Lancet 2010; 376(9753): 1670–1681. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(10)61350–5>.
- Reiner Z, Catapano AL, De Backer G et al. ESC/EAS Guidelines for the management of dyslipidaemias: The Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and the European Atherosclerosis Society (EAS). Eur Heart J 2011; 32(14): 1769–1818. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehr158>.
- Marrett E, Zhao C, Zhang NJ et al. Limitations of real-world treatment with atorvastatin monotherapy for lowering LDL-C in high-risk cardiovascular patients in the US. Vasc Health Risk Manag 2014; 10 : 237–246. Dostupné z DOI: <http://dx.doi.org/10.2147/VHRM.S54886>.
- Reiner Z, De Backer G, Fras Z et al. Lipid lowering drug therapy in patients with coronary heart disease from 24 European countries; Findings from the EUROASPIRE IV survey. Atherosclerosis 2016; 246 : 243–250. Dostupné z DOI: <http://dx.doi.org/10.1016/j.atherosclerosis.2016.01.018>.
- Gitt AK, Lautsch D, Ferrieres J et al. Low-density lipoprotein cholesterol in a global cohort of 57,885 statin-treated patients. Atherosclerosis 2016, 255 : 200–209. Dostupné z DOI: <http://dx.doi.org/10.1016/j.atherosclerosis.2016.09.004>.
- Petrov I, Dumitrescu A, Snejdrlova M et al. Clinical Management of High and Very High Risk Patients with Hyperlipidaemia in Central and Eastern Europe: An Observational Study. Adv Ther 2019; 36(3): 608–620. Dostupné z DOI: <http://dx.doi.org/10.1007/s12325–019–0879–1>.
- Hovingh GK, Davidson MH, Kastelein JJ et al. Diagnosis and treatment of familial hypercholesterolaemia. Eur Heart J 2013; 34(13): 962–971. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/eht015>.
- Bruthans J, Mayer O, Galovcova M et al. State of secondary prevention in Czech coronary patients in the EUROASPIRE IV study. Cor Vasa 2014; 56(2): e105–e112. Dostupné z DOI: <https://doi.org/10.1016/j.crvasa.2014.02.012>.
- Rosolova H, Nussbaumerova B, Mayer O, Jr et al. Success and failure of cardiovascular disease prevention in Czech Republic over the past 30 years. Czech part of the EUROASPIRE I-IV surveys. Physiol Res 2017; 66 (Supplementum 1): S77-S84.
- Banach M, Stulc T, Dent R et al.: Statin non-adherence and residual cardiovascular risk: There is need for substantial improvement. Int J Cardiol 2016; 225 : 184–196.
- Benn M, Watts GF, Tybjaerg-Hansen A et al. Familial hypercholesterolemia in the Danish general population: Prevalence, coronary artery disease, and cholesterol-lowering medication. J Clin Endocrin Met 2012; 97 : 3956–3964.
- Vrablik M, Vaclova M, Tichy L et al. Familial hypercholesterolemia in the Czech Republic: more than 17 years of systematic screening within the MedPed project. Physiol Res 2017; 66(Supplementum 1): S1-S9.
- Ceska R, Freiberger T, Vaclova M et al. ScreenPro FH: from the Czech MedPed to international collaboration. ScreenPro FH is a participating project of the EAS-FHCS. Physiol Res 2017; 66(Supplementum 1): S85-S90.
- ADEZOP. Informace dostupné z WWW: <http://www.sukl.cz/modules/medication/detail.php?code=0232943&tab=prices>.
- Laufs U, Filipiak KJ, Gouni-Berthold I et al. Practical aspects in the management of statin associated muscle symptoms (SAMS). Atheroscler Suppl 2017; 26 : 45–55.
- Pella D, Vrablik M et al. Myopatie asociovaná se statiny: Klinické doporuceni Slovenskej asociacie aterosklerozy a Ceské spolecnosti pro aterosklerozu. AtheroRev 2016; 1(1): 7–13.
- Deshpande S, Queck GWR, Forbes CA et al. Systematic review to assess adherence and persistence with statins. Curr Med Res Op 2017; 33 : 769–778.
- Ofori-Asenso R, Jakhu A, Yomer E et al. Adherence and Persistence Among Statin Users Aged 65 Years and Over: A Systematic Review and Meta-analysis. J Gerontol A Biol Sci Med Sci 2018; 73(6): 813–819. Dostupné z DOI: <http://dx.doi.org/10.1093/gerona/glx169>.
- Sabatine MS, Giugliano RP, Keech AC et al. Evolocumab and Clinical Outcomes in Patients with Cardiovascular Disease. N Engl J Med 2017; 376(18): 1713–1722. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1615664>.
- Schwartz GG, Steg PG, Szarek M et al. Alirocumab and Cardiovascular Outcomes after Acute Coronary Syndrome. New Engl J Med 2018; 379(22): 2097–2107. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1801174>.
- Giugliano RP, Mach F, Zavitz K et al. Cognitive Function in a Randomized Trial of Evolocumab. N Engl J Med 2017; 377(7): 633–643. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1701131>.
Labels
Angiology Diabetology Internal medicine Cardiology General practitioner for adults
Article was published inAthero Review

2019 Issue 3-
All articles in this issue
- Strategie kardiovaskulární prevence: to je oč tu běží!
- Editorial
- Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2019
- Specifika léčby postižení cévního systému u pacientů s chronickým onemocněním ledvin
- Ľubomíra Fábryová, Pavol Holéczy a kolektív. Diabezita. Diabetes a obezita: nerozlučné dvojičky
- Vliv statinů na podocyty u nefrotického syndromu
- Dyslipidemie u pacientů s chronickým onemocněním ledvin
- Apolipoprotein L1 – etnicky specifický determinant renálního a srdečního selhání
- Observační studie léčby dyslipidemie v České republice
- Deficience lyzosomální kyselé lipázy: jedna z možných příčin dyslipidemie a hepatopatie
- Vitamín D a koronárne riziko detekované výpočtovou tomografiou
- Desatero použití ezetimibu aneb stručný průvodce jeho použitím v současnosti
- Strategie kardiovaskulární prevence: to je oč tu běží!
- Rešerše zajímavých článků ze zahraniční literatury
- Fellowship ČSAT: German Heart Center Munich – Technical University Munich 18. 2. 2019–17. 8. 2019
- Šobrův den 2019: Lipidologie opět na výsluní
- Athero Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Desatero použití ezetimibu aneb stručný průvodce jeho použitím v současnosti
- Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2019
- Specifika léčby postižení cévního systému u pacientů s chronickým onemocněním ledvin
- Dyslipidemie u pacientů s chronickým onemocněním ledvin
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

