-
Medical journals
- Career
Nejčastější komplikace po celkové anestezii z pohledu pacienta: dotazníková srovnávací studie 2007/2014
: L. Obare Pyszková 1; K. Dostálová 1; B. Davidová 1; M. Kozlová 1; J. Zapletalová 2; M. Adamus 1; Š. Fritscherová 1
: Klinika anesteziologie, resuscitace a intenzivní medicíny, Fakultní nemocnice Olomouc a Lékařská fakulta Univerzity Palackého v Olomouci 1; Ústav lékařské biofyziky, Univerzita Palackého v Olomouci 2
: Anest. intenziv. Med., 28, 2017, č. 1, s. 5-11
: Anaesthesiology - Original Paper
Cíl studie:
Pooperační komplikace nepříznivě ovlivňují pooperační stav, zvyšují morbiditu nemocných a prodlužují délku hospitalizace. Cílem práce je zjistit, které potíže se z pohledu pacienta vyskytují po celkové anestezii nejčastěji a po řadě opatření porovnat jejich výskyt s výsledky předcházející studie z roku 2007.Typ studie:
Klinická, observační, retrospektivní.Typ pracoviště:
Fakultní nemocnice (klinika anesteziologie, resuscitace a intenzivní medicíny, klinika všeobecné chirurgie, klinika cévní a transplantační chirurgie, porodnicko-gynekologická klinika, urologická klinika, oddělení plastické a estetické chirurgie, oddělení traumatologie).Materiály a metody:
Do studie bylo v roce 2014 zahrnuto 693 pacientů, srovnávací práce z roku 2007 měla 1 942 pacientů. V obou souborech pacienti starší 18 let podstoupili elektivní operační výkon v celkové anestezii. S každým pacientem byl vyplněn dotazník. Cílem bylo zjištění komplikací po anestezii a případná léčba. Ke statistické analýze dat byl použit software SPSS verze 22 (SPSS Inc., USA) s p < 5 %.Výsledky:
Ve studii z roku 2007 se nejčastěji vyskytla bolest v operační ráně 28,1 %, bolest v krku 16,2 %, sucho v ústech 15,0 %, nevolnost 13,4 %, zvracení 8,6 % a zimnice s třesavkou 4,5 % případů, ostatní stesky se objevily v méně jak 3,0 %. V roce 2014 poklesla bolest v operační krajině na 20,2 %, bolest v krku 3,9 % a sucho v ústech 1,3 %. K minimální změně došlo ve zvracení 10,8 %, nevolnosti 9,1 % a výskytu zimnice s třesavkou 4,8 %.Závěr:
Režimová a léčebná opatření částečně přispěla k vyššímu komfortu nemocných v pooperačním období.Klíčová slova:
pooperační komplikace – pooperační bolest – pooperační nauzea a zvracení – bolest v krku – pooperační zimnice s třesavkouÚVOD
Pooperační komfort nemocných může negativně ovlivnit celá řada faktorů. I když se lékařům některé potíže mohou z pohledu celkového stavu a léčby zdát méně důležité, pro pacienta mohou představovat velký problém, který pak ovlivní hodnocení operačního výkonu i celé hospitalizace. K častým pooperačním steskům patří bolest v místě operační rány, nauzea či zvracení, bolesti v krku, pocit chladu a zimnice s třesavkou.
Nedostatečná léčba akutní pooperační bolesti může vést k manifestaci srdeční ischémie, narušení správné funkce imunitního systému, může podporovat vznik tromboembolické nemoci, rozvinutí ileózního stavu a také způsobit neadekvátní plicní ventilaci [1, 2].
Pooperační nauzea a zvracení (PONV) je velmi negativně vnímaná zkušenost [3] a někteří pacienti ji dokonce považují za horší zážitek než bolest v operační krajině [4]. Komplikace spojené s PONV jsou mikroaspirace žaludečního obsahu, hematemeza, riziko dehiscence anastomóz, vyšší hodnocení vizuální analogové škály bolesti (VAS), vznik minerálové dysbalance (hypokalémie, hyponatrémie), metabolický rozvrat [3]. Bolesti v krku po celkové anestezii s endotracheální intubací či zavedenou laryngeální maskou nemocní vnímají rovněž nepříznivě [5]. Pooperační hypotermie, případně rozvoj zimnice s třesavkou mají podíl na větší krevní ztrátě sníženou funkcí trombocytů a koagulopatií [6]. Hypotermie během anestezie má vliv na snížení obranyschopnosti organismu s možností vyššího výskytu infekce v místě operační rány [7]. Většina těchto nepříjemných komplikací přispívá k prodloužení doby hospitalizace [2, 7, 8].
Primárním cílem této práce bylo určit, které potíže pacienty z jejich úhlu pohledu po celkové anestezii nejvíce obtěžují (2014). Sekundárním cílem bylo srovnání výskytu těchto problémů s rokem 2007 a ověření účinnosti režimových opatření, která byla zavedena na základě dat získaných v roce 2007.
SOUBOR A METODA
V naší srovnávací studii jsme sledovali výskyt výše uvedených komplikací a nežádoucích účinků celkové anestezie z pohledu pacienta. Výsledky jsme porovnali se závěry studie z roku 2007 u statisticky srovnatelné skupiny pacientů. Účelem bylo zjistit, zda došlo ke zlepšení hodnocení pooperačního stavu pomocí malých paušálních změn a po použití běžně dostupných léků v perioperačním managementu anesteziologické péče ve fakultní nemocnici.
Studie byla schválena Etickou komisí Fakultní nemocnice Olomouc a Lékařské fakulty UP v Olomouci (Reference No. 39/14). Nemocní podepsali informovaný souhlas s podáním anestezie a souhlas se zařazením do studie.
Jednalo se o klinickou, observační, retrospektivní, srovnávací studii, do níž byli zařazeni nemocní starší 18 let, kteří podstoupili elektivní operační výkon v celkové anestezii ve Fakultní nemocnici v Olomouci. Výkony zahrnovaly operace všeobecné, cévní, plastické a estetické chirurgie, urologie, traumatologie a gynekologie. Z oblasti chirurgické zde byli zařazeni pacienti podstupující malé a středně náročné operace, tj. operace štítné žlázy, hrudní videoasistované diagnostické a malé resekční výkony, operace prsu, nitrobřišní operace, zahrnující výkony na žaludku, žlučníku, tlustém střevě, včetně laparoskopií, dále operace kýl a hemoroidů. Cévní problematika zahrnovala pacienty po operaci varixů, endovaskulární a otevřené výkony na tepnách DK. Z traumatologické oblasti převládaly osteosyntézy, extrakce kovového materiálu a artroskopie. Gynekologická problematika se týkala plánovaných malých a středních výkonů. Urologická operativa zahrnovala endoskopické, laparoskopické i otevřené břišní výkony.
V roce 2007 i 2014 byli pacienti premedikováni stejným způsobem, a to podáním tablety diazepamu 5–10 mg v závislosti na tělesné hmotnosti, věku a celkové kondici pacienta. V případě kontraindikace podání diazepamu byli pacienti ponecháni bez premedikace.
Pacientům byla podávána celková anestezie doplňovaná. Dýchací cesty byly zajištěny orotracheální intubací nebo laryngeální maskou. Spektrum použitých intravenózních léků k úvodu a vedení anestezie bylo v obou sledovaných skupinách následující: midazolam, propofol, sufentanil/alfentanil, v případě použití svalové relaxace rokuronium/cis-atrakurium/atrakurium. Jako inhalační anestetikum byl použit sevofluran podávaný v kombinaci O2 se vzduchem nebo O2 s N2O v nosné směsi.
Vylučovací kritéria: Do studie nebyli zařazeni pacienti podstupující operační výkon v regionální anestezii (periferní nervové blokády, subarachnoidální a epidurální anestezie) a pacienti, u nichž byla indikována z důvodu délky a rozsahu operačního výkonu pokračující anestezie a odložená extubace (kombinované nitrobřišní a nitrohrudní výkony, rozsáhlé resekční a rekonstrukční výkony, časově náročné čtyř - a vícehodinové výkony). Zavedení a použití epidurálních katétrů k pooperační léčbě bolesti nebylo předmětem sledování ve studii. Dále do studie nebyli zařazeni pacienti, operovaní pro akutní zhoršení aktuálního zdravotního stavu a pacienti z tzv. vitální indikace.
Opatření, zavedená před sedmi lety na základě výsledků tehdy provedené studie, byla následující:
- doporučení analgetické medikace po operačním výkonu ordinované do anesteziologického záznamu [1, 2],
- vybavení všech operačních sálů ohřevem infuzí [6],
- změna způsobu ošetření laryngeální masky a orotracheální kanyly indiferentním gelem před zavedením do dýchacích cest [5],
- větší důraz na prevenci PONV [3, 4].
Anesteziolog, který vedl anestezii u daného nemocného, nebyl informován o probíhající studii ani v prvním, ani v druhém šetření, aby jeho rozhodování o perioperačním analgetickém, antiemetickém a teplotním managementu nebylo ovlivněno. Lékař, který se nemocných dotazoval, nebyl tím, který podával pacientovi anestezii.
Demografické údaje, hodnocení ASA (fyzický stav nemocného podle American Society of Anesthesiologists), BMI (body mass index), způsob anestezie, druh a čas podání analgetik, antiemetik a hodnotu tělesné teploty (TT) s případným zahříváním jsme zjišťovali z anesteziologických záznamů, z dokumentace PACU (post-anaesthesia care unit) a dokumentace příslušných oddělení.
První pooperační den vyplnil lékař nebo sestra Kliniky anesteziologie, resuscitace a intenzivní medicíny s každým pacientem strukturovaný dotazník, do něhož zanesl všechny stesky, které nemocný vnímal bezprostředně po probuzení z celkové anestezie. V případě bolesti v operační ráně, nevolnosti, zvracení, zimnice nebo třesavky zanesl do dotazníku informaci o podané terapii, způsobu aplikace léků a času jejich podání. V případě zimnice se zapsala hodnota tělesné teploty pacienta při příjezdu na oddělení a informace, zda byl pacient aktivně zahříván.
Statistické zpracování
Získaná data jsme zanesli do tabulkového procesoru Excel v. 14 (Microsoft Office 2010, Redmont, USA). Ke statistické analýze dat byl použit software IBM SPSS Statistics, verze 22 (SPSS Inc., Chicago, USA). Ke srovnání kvalitativních dat (ASA klasifikace, pooperační komplikace) z roku 2007 a 2014 byl použit chí-kvadrát test. K porovnání mužů, respektive žen v kvantitativních parametrech (věk, výška, hmotnost, BMI) byl použit Studentův dvou-výběrový t-test. Za statisticky významnou jsme považovali hladinu signifikance p < 0,05.
VÝSLEDKY
Studie 2007
V roce 2007 bylo za období září až prosinec do studie zahrnuto celkem 1 942 pacientů (944 mužů, 998 žen). Demografické údaje zachycují tabulky 1 a 2.
1. Demografická data pacientů 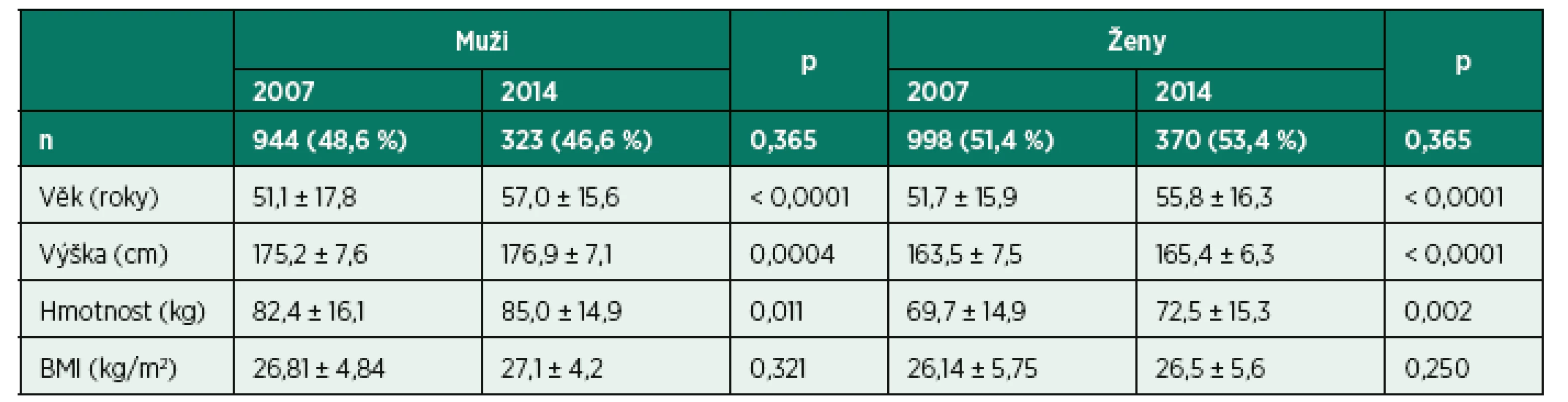
Data jsou ve formátu průměr, směrodatná odchylka. U velikosti souborů jsou uvedeny četnosti. Statistická významnost s hladinou signifikance p < 0,05. 2. ASA klasifikace nemocných 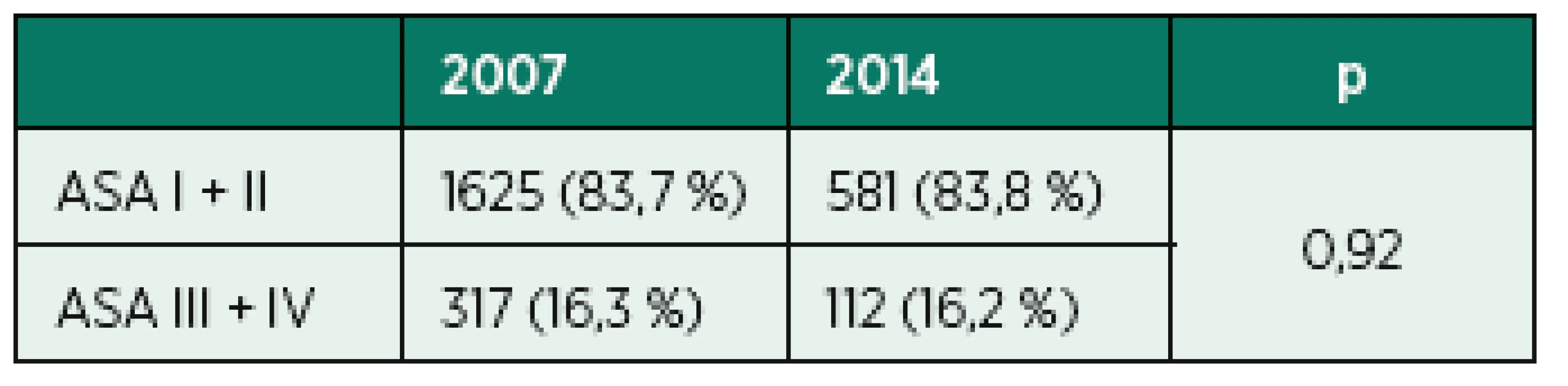
ASA American Society of Anesthesiologists, uvedeny absolutní a relativní četnosti v letech 2007 a 2014, statistická významnost s hladinou signifikance p < 0,05. Nejčastější stížností byla bolest v operační krajině, celkem v 546 případech (28,1 %), dále bolest v krku v 315 případech (16,2 %), sucho v ústech v 292 (15,0 %), nevolnost v 261 případech (13,4 %), zvracení v 167 (8,6 %), zimnice s třesavkou v 87 případech (4,5 %). Ostatní potíže se vyskytly méně než ve 3 % (tab. 3).
Studie 2014
V roce 2014 za období březen až červen byla nasbírána data od 693 pacientů (370 žen, 323 mužů). Demografické údaje – viz tab. 1 a 2.
Srovnání demografických dat (věk, výška, hmotnost) mužů a žen prokázala staticky významný rozdíl (p < 0, 05). V roce 2014 byli muži i ženy starší, těžší, ale rozdíl BMI byl bez statistické významnosti (viz tab. 1, 2). ASA klasifikace byla v obou studiích bez statistické významnosti p < 0,921 (viz tab. 2).
V roce 2007 byl signifikantně vyšší výskyt nauzey (p < 0, 0001), sucha v ústech (p < 0,028), bolesti v krku (p < 0, 0001) a bolesti v operační ráně (p < 0, 001) – viz tab. 3.
3. Absolutní a relativní četnosti potíží nemocných po celkové anestezii v letech 2007 a 2014 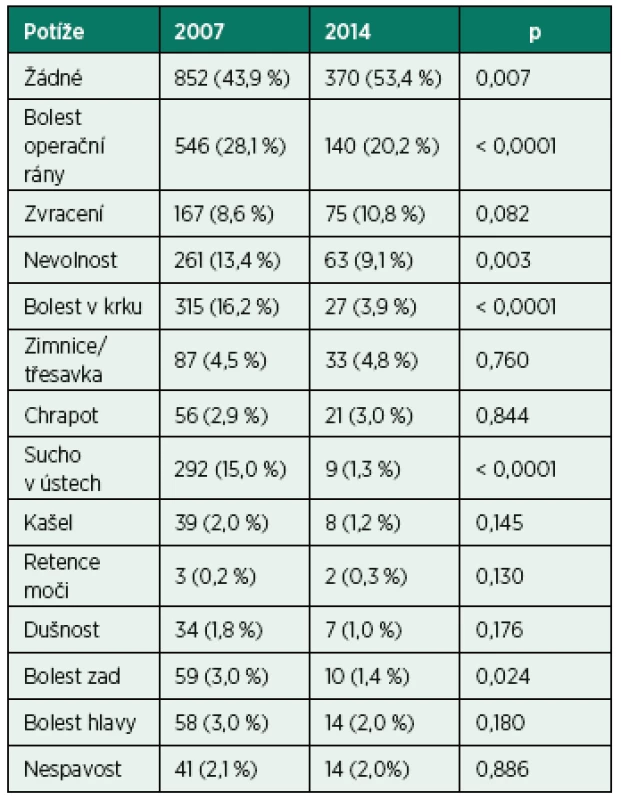
Statistická významnost s hladinou signifikance p < 0,05. V roce 2014 bylo relativně více pacientů po anestezii zcela bez potíží 370 (53,4 %). Bolest v operační krajině se vyskytla ve 140 případech (20,2 %), bolest v krku ve 27 (3,9 %), sucho v ústech v 9 (1,3 %), nevolnost v 63 (9,1 %), zvracení u 75 pacientů (10,8%), zimnice s třesavkou ve 33 případech (4,8 %) – tab. 3.
V roce 2014 jsme zaznamenali vyšší výskyt zimnice s třesavkou 4,8% oproti 4,5 % v roce 2007, avšak bez statistické významnosti. Další „malé“ potíže charakteru bolesti zad, retence moči a nevyspání se vyskytovaly s frekvencí pod 3 % – viz tab. 3.
Ve srovnání výskytu nejčastějších potíží byly v roce 2014 nižší bolesti operační rány, bolesti v krku, pocit sucha v ústech, nevolnost a bolesti zad (p < 0, 05). Ke snížení výskytu zvracení a zimnice s třesavkou nedošlo (graf 1).
1. Výskyt nejčastějších potíží 
Na našem pracovišti se nejčastěji perioperační podání opioidní analgezie potencuje podáním neopiodního analgetika (paracetamol, metamizol, nesteroidní antiflogistikum – NSAID) během anestezie na konci operačního výkonu – tabulka 4. Pooperačně na příslušných odděleních nebo dospávacím pokoji byla analgetizace nejčastěji vedená v kombinaci intravenózního podání opioidu a NSAID, a to ve 39,2 %.
V roce 2014 byla pooperačně samostatná terapie opioidy u 33,1 % nemocných a podání samotných NSAID ve 26,2 % – viz tab. 4.
4. Analgezie u pacientů, kteří v dotazníku zaznamenali bolest operační krajiny (2014) 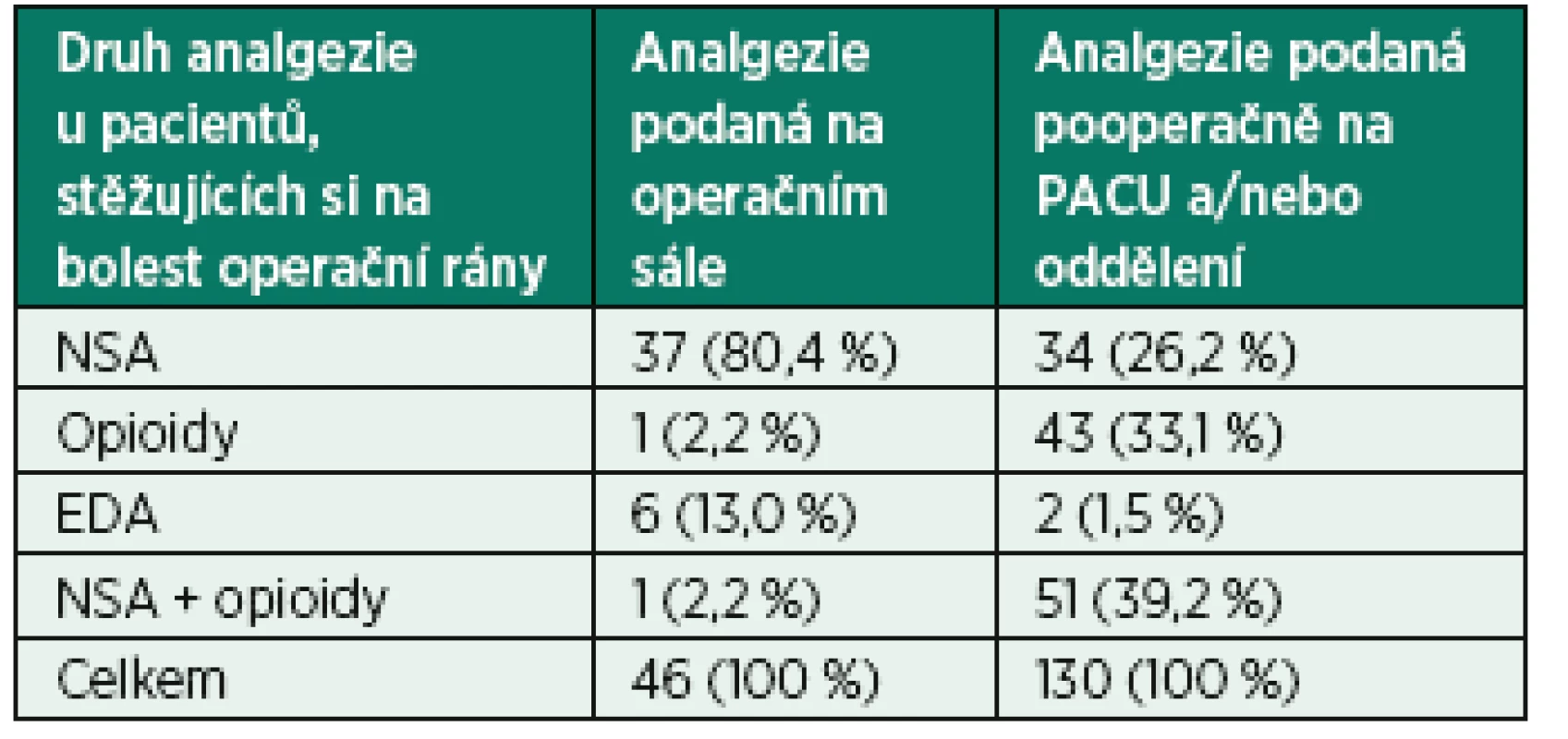
PACU – zotavovací pokoj (post-anaesthesia care unit), NSA – nesteroidní antiflogistika, EDA – epidurální analgezie Ve studii v roce 2014 jsme se zaměřili i na prevenci a léčbu PONV, která v kontrolní studii nebyla předmětem sledování. Celkem se v roce 2014 nauzea, zvracení či nauzea se zvracením vyskytla v 97 případech (14 %). Antiemetika peroperačně dostalo 18 pacientů (18,6 %) a 55 pacientů (56,7 %) pooperačně.
DISKUSE
Prokázali jsme, že nenákladná režimová a léčebná opatření částečně přispěla k vyššímu komfortu nemocných v pooperační fázi hospitalizace. V naší srovnávací studii jsme se zaměřili na pocity a stížnosti, kterým se věnuje obvykle menší pozornost. Celkový výsledek operace mnozí pacienti vnímají subjektivně. Často první vjem po procitnutí z anestezie má pro hodnocení největší význam. Anesteziolog z důvodu organizace práce na operačních sálech často nemůže po operaci navštívit všechny své pacienty. Nemá tedy možnost získat zpětnou vazbu, jak se pacient po operaci cítí a co prožívá. Jen málo prací se doposud zabývá komplexním pozorováním a srovnáváním pacientem udávaných potíží, které mohou negativně ovlivnit výsledek perioperační péče [9]. Jak uvádíme výše, právě na základě jejich výskytu mnozí pacienti hodnotí celkovou kvalitu poskytnuté péče.
Ve srovnávaných skupinách byl signifikantní rozdíl u mužů i žen ve věku, výšce a hmotnosti. Ve studii z roku 2014 jsou pacienti starší, vyšší s větší tělesnou hmotností, i když rozdíl BMI vychází nesignifikantní. Není vyloučeno, že toto demografické rozložení může mít vliv na výskyt jednotlivých problémů a pocitů, které jsme sledovali. V obou studiích jsme se na vliv demografických dat na výskyt pooperačních komplikací nezaměřovali, což může být jednou z limitací této studie.
Bolest v krku, která se vyskytuje po anestezii, je multifaktoriální [10]. Mohou se na ní podílet pomůcky k zajištění dýchacích cest, obtížnost zajištění dýchacích cest, tlak v obturační manžetě, typ operace, délka praxe lékaře, který pomůcku zavádí, pohlaví, věk pacienta, poloha těla při operačním výkonu, manipulace a odsávání [5]. Nesledovali jsme předpoklad obtížné intubace, ani jsme neměřili inflační tlak v pilotním balonku. Rutinně totiž na našem pracovišti měření tlaku v obturačním balónku endotracheální kanyly (ETK) či manžetě laryngální masky neprovádíme. Dostálová et al. prokázali, že ošetření distálního konce endotracheální kanyly 1% trimekain gelem (Mesocain® 1%, Zentiva a. s., Slovenská Republika) nebo vodou je spojeno s vyšším výskytem bolesti v krku [5]. Od roku 2009 se na našem pracovišti voda ani Mesocain® 1% gel k tomuto účelu nepoužívají. Jsou nahrazeny indiferentním lubrikačním gelem (OptiLubeTM, Optimum medical solutions, UK). Bolesti v krku se po ošetření indiferentním gelem vyskytly jen ve 3,9 %. Pocit sucha v dutině ústní se objevil v 1,3 %. Ke snížení výskytu přispělo po roce 2007 zavedení používání citrónovo-glycerinových štětiček MED COMFORT® (AMPRI GmbH, Stelle), určených ke zvlhčení úst na standardních odděleních i na zotavovacím pokoji.
Nevolnost a zvracení patří k nejčastějším negativním pocitům a zkušenostem, které pacienti po anestezii udávají. Sledovali jsme výskyt nauzey a zvracení odděleně, ačkoli v literatuře jsou zahrnuty společně pod pojmem PONV. V roce 2014 se snížil výskyt nauzey, zatímco zvracení udávalo více pacientů. Při cíleném dotazu, co u pacientů vyvolalo zvracení, velká část řekla, že zvracení bylo vyprovokováno až transportem na lůžku na příslušné oddělení. Všeobecně dostupná data výskytu PONV se pohybují mezi 25–30 % [11]. Vznik PONV je multifaktoriální. Riziko výskytu PONV zvyšuje povaha chirurgického výkonu (laparoskopie, operace prsu a gynekologické výkony) a některé léky (inhalační anestetika), používané během celkové anestezie. Ženy, nekuřačky s kinetózou jsou všeobecně citlivější k výskytu PONV [3, 4]. V literatuře najdeme souvislost mezi PONV a hmotností pacienta či délkou operace. S vyšší hmotností a délkou operace se zvyšuje i výskyt PONV [3]. V naší práci jsme tuto závislost neprokazovali. Nezaměřovali jsme se ani na spojitost mezi užitými anestetiky a PONV, neboť tato skutečnost je prokázána [3, 4]. Chtěli jsme zjistit, zda použití jakéhokoliv antiemetika vede ke snížení výskytu PONV.
I přes možnost podání profylaxe PONV perioperačně a léčbu samotného zvracení se procentuální výskyt zvracení v naší srovnávací studii nezměnil. Otázkou zůstává, zda je profylaxe skutečně účinná. Existují práce, které jsou více nakloněny léčbě samotné PONV než její prevenci [12,13]. Na našem pracovišti si anesteziologové mohou vybírat z několika různých léků s antiemetickým účinkem, tj. léků ze skupiny butyrofenonu (droperidol) nebo benzamidů (metoklopramid), které mají antidopaminový účinek. Dále kortikoidy (dexamethazon), podávané v úvodu do anestezie, působí změny na úrovni buněčné permeability, či setronový lék (ondansetron), antagonista 5-HT3 receptorů, ordinovaný na konci operace nebo pooperačně. Volba antiemetika je ponechána na našem pracovišti zcela na vůli anesteziologa. Vzhledem k vyššímu výskytu zvracení začíná více lékařů antiemetika kombinovat. Na našem pracovišti je v současné době nejčastěji používaná kombinace kortikoidu a antagonisty 5-HT3 receptorů.
Bolesti operační rány se ve srovnání s rokem 2007 významně snížily (p < 0,0001), přesto zůstává procento výskytu relativně vyšší (20,2 %). V literatuře nalezneme data, která ukazují, že i přes důkladnější zaměření se na management akutní pooperační bolesti zůstává její incidence vysoká (30–80 %) [2]. Existují studie, které prokázaly, že nedostatečná pooperační analgezie vede k prolongovanému pobytu na zotavovacím pokoji, prodlužuje hospitalizaci a zvyšuje náklady na léčbu [2, 14]. Rozvoj chronické perzistentní chirurgické bolesti se může rozvinout po operačním výkonu s neadekvátní pooperační analgezií, a to až v 50 % případů [15]. V žádné naší práci nebyla aplikována preemptivní analgezie, která může v indikovaných případech výskyt pooperační bolesti snížit [3]. Cílem bylo zjistit, zda použití kteréhokoliv běžně dostupného NSA nebo na našem pracovišti nejčastěji používaného opioidu (piritramidu) k léčbě pooperační bolesti, ordinovaného už anesteziologem, povede ke snížení výskytu pooperační bolesti. Všem pacientům, kteří udávali VAS > 3, byla podána doporučená analgetizace. Z opioidů je na našem pracovišti lékem volby piritramid pro dobrou snášenlivost a trvání účinku 4–6 hodin. Nejčastěji používaná neopioidní analgetika v injekční formě jsou paracetamol, bezpečný i v graviditě, metamizol s dobrým spasmolytickým efektem a diklofenak používaný samostatně nebo v kombinaci se složkou působící proti spasmům kosterního svalstva (orphenadrin). Rozhodnutí, jaký lék použít, bylo zcela ponecháno na anesteziologovi, který anestezii poskytoval.
Nekontrolovaná perioperační hypotermie je dobře popsanou komplikací operačních výkonů a anestezie [16–18]. Přes dostupnost spolehlivých a relativně levných metod sledování tělesné teploty (TT) je výskyt perioperační hypotermie vysoký (6–90 %) [19]. Zimnice a třesavka, které doprovází hypotermii po operaci, byly dalším steskem, na který si pacienti stěžovali. Na odděleních fakultní nemocnice není měření tělesné teploty pacientů sjednoceno, ani vybavení oddělení pomůckami pro zahřívání není jednotné. V kontrolní studii (2014) se oproti původní práci (2007) neprokázalo významné snížení či zvýšení výskytu pooperační zimnice a třesavky. V roce 2007 bylo postiženo třesavkou 87 pacientů (4,7 %). V roce 2014 se třesavka vyskytla u 33 pacientů (4,8 %), z toho bylo 18 pacientů (54,5 %) peroperačně zahříváno. U těchto pacientů předpokládáme vyšší ztráty tělesného tepla a nemožnost použití teplotní přikrývky z důvodu povahy operačního výkonu a polohy těla. Na operačních sálech jsou dostupné vzduchem aktivované teplotní přikrývky Barrier® EasyWarm® (Mölnlycke Health Care), které udrží teplo po dobu 10 hodin od aktivace. Průměrná pooperační tělesná teplota byla u pacientů s třesavkou 35,5 °C, minimální teplota 34,2 °C, maximální teplota 36,8 °C. Na většině pracovišť není měření tělesné teploty sjednoceno. Nejčastější měření v axile neodpovídá reálné teplotě jádra, a proto může docházet ke zkreslení získaných hodnot. K minimalizaci výskytu perioperační hypotermie se jeví jako dobrá metoda tzv. pre-warming. Existují práce, které tento způsob doporučují [20, 21]. Výhodou pre-warmingu je prevence iniciálního poklesu TT po úvodu do anestezie z důvodu mírnější redistribuce teploty se snížením teplotního gradientu. Optimální je pokračování v aktivním zahřívání pacienta peroperačně. Na našich operačních sálech pre-warming zatím nevyužíváme.
Naše studie má omezení. Obě práce z roku 2007 a 2014 byly prováděny ve čtyřměsíčním období, ale v různých částech roku (podzim/jaro). Zastoupení operačních oborů bylo v obou pracích totožné. Limitací naší studie je rozdílná velikost obou souboru pacientů. Jedním z hlavních důvodů jsou pravděpodobně organizační a provozní podmínky. V roce 2014 nám unikla část pacientů operovaných v rámci jednodenní chirurgie (traumatologie, gynekologie, plastická a estetická chirurgie). Dalším limitem je věkový rozdíl pacientů, pacienti z roku 2014 jsou starší, což mohlo mít vliv na rozdílné vnímání bolesti. Starší pacienti tolerují bolest lépe [1, 2]. Předpokládáme, že snížení výskytu bolestí v zádech asociované spíše v souvislosti s operační polohou je pravděpodobně způsobeno zlepšením podávání analgetické medikace na konci operačního výkonu či v časném pooperačním období. Také byly opatřeny nové polohovací a podkládací pomůcky gelového typu, které nahradily velkou část starších molitanových. V roce 2014 mají pacienti i vyšší hmotnost, vlivem stoupajícího BMI na jednotlivé komplikace jsme se nezabývali. Nezaměřili jsme se na délku praxe anesteziologů poskytujících anestezie na příslušných operačních oborech. Délka praxe a zkušenost mohla mít vliv na výskyt pooperačních komplikací, zejména pooperačních bolestí v krku, ale i ostatních parametrů. Také jsme nerozlišovali, zda byly dýchací cesty zajištěny LMA nebo intubací, tlak v obturační manžetě LM nebo balonku OTK nebyl monitorován. Při sledování výskytu pooperační nauzey a zvracení jsme sledovali, zda bylo antiemetikum podáno a nikoliv, o jaké se jednalo. I přes limitaci studie jsme prokázali významné snížení některých komplikací po celkové anestezii.
ZÁVĚR
Mezi nejčastější stesky pacientů po celkové anestezii na našem pracovišti v roce 2014 patřily bolesti v operační krajině, PONV, zimnice s třesavkou a bolesti v krku. Ve srovnání s rokem 2007 došlo ke statisticky významnému snížení výskytu u pooperační bolesti, bolesti v krku, pocitu sucha v ústech a bolesti zad. Podíl na snížení mají i preventivní a léčebná opatření (používání indiferentního lubrikačního gelu na místo Mesocain® 1% gelu při zavádění intubační rourky a laryngální masky a snaha o zavedení monitorace tlaku v obturační manžetě laryngeální masky a tracheální rourky. Cílem je zlepšení prevence a terapie PONV kombinací léků určených k její léčbě, snaha o udržení normotermie během operačního výkonu, potenciace analgetické léčby neopiodními léky na konci operačního výkonu).
Autoři prohlašují, že nemají střet zájmů.
Všichni autoři četli text rukopisu a souhlasí s jeho zněním.
Práce nebyla publikována ani není odeslána k recenznímu řízení v jiném časopise.
Předběžné výsledky studie byly prezentovány na 21. kongresu ČSARIM v říjnu 2014 v Olomouci a abstrakt prezentace byl publikován v časopisu Anesteziologie a intenzivní medicína [22].
Autoři děkují kolektivu anesteziologických sester Kliniky anesteziologie, resuscitace a intenzivní medicíny Fakultní nemocnice Olomouc za pomoc při vyšetřování nemocných a sběru dat.
Do redakce došlo dne 12. 7. 2016.
Do tisku přijato dne 19. 9. 2016.
Adresa pro korespondenci:
MUDr. Šárka Fritscherová, Ph.D.
Klinika anesteziologie, resuscitacea intenzivní medicíny
Fakultní nemocnice Olomouc
I. P. Pavlova 185/6
Olomouc 779 00
e-mail: fritscherovasarka@gmail.com
Sources
1. Baratta, J. L., Schwenk, E. S., Viscusi, R. E. Clinical Consequences of Inadequate Pain Relief: Barriers to Optimal Pain Management. Plast. Reconstruct. Surg., 2014, 134, 4 Suppl. 2, p. 15S–21S.
2. Joshi, G. P., Ogunnaike B. O. Consequences of Inadequate Postoperative Pain Relief and Chronic Persistent Postoperative Pain. Anesth. Clin. North America, 2005, 23, 1, p. 21–36.
3. Doubravská, L. et al. Incidence of Postoperative nausea and Vomiting in Patiens at a University Hospital. Where are we today? Biomed. Pap., 2010, 154, 1, p.69–76.
4. Koivuranta, M., Laara, E., Snare, L., Alahuhta, S. A Survey of Postoperative Nausea and Vomiting. Anaesthesia, 1997, 52, 5, p. 443–449.
5. Dostálová, K. et al. Postoperative Sore Throat – in Czech. Anest. Intenziv. Med., 2010, 21, 4, p. 172–178.
6. Obare Pyszková, L., Nevtípilová, M., Žáčková, D., Fritscherová, Š., Zapletalová, J., Hrabálek, L., Adamus, M. The Incidence of Perioperative Hypothermia – Unicentric, Observational Study. Anest. Intenziv. Med., 2014, 24, p. 267–273.
7. Kurz, A., Sessler, D. Perioperative Normothermia to Reduce theIncidence of Surgical-Wound Infection and Shorten Hospitalization. N. Engl. J. Med., 1996, 33, 19, p. 1209–1215.
8. Kolodzie, K., Apfel, C. C. Nauzea and Vomiting after Office-based Anesthesia. Curr. Opin. Anaestesiol., 2009, 22, 4, p. 532–538.
9. Hines, R., Barash, P. G., Watrous, G., O´Connor, T. Complications Occuring in the Postanesthesia Care Unit: a Surve. Anesth. Analg., 1992, 74, 4, p. 503–509.
10. McHardy, F. E., Chung F. Postoperative Sore Throat: Cause, Prevention and Treatment. Anaesthesia, 1999, 54, 5, p. 444–453.
11. Kazemi-Kjellberg, F., Henzi, I., Tramér, M. R. Treatment of Established Postoperative Nausea and Vomiting: a Quantitative Systematic Review. BMC Anestehesiol., 2001,1, p. 2. Dostupné na www: http://www.biomedcentral.com/1471-2253/1/2. Accessed Sept 2, 2015.
12. Tramér, M. R. Rational Aproach to the Control of Postoperative Nausea and Vomiting: Evidence from Systemic Reviews Part 1 Efficacy and Harm of Antiemetic Interventions, and Metodological Issues. Acta Anesthesiol. Scand., 2001, 45, 1, p. 4–13.
13. Scuderi, P. E., James R. L., Harris, L. et al. Antiemetic Prohylaxis Does not Improve Outcomes after Outpatient Surgery when Compared to Symptomatic Treatment. Anesthesiology, 1999, 90, p. 360–371.
14. Pavlin, D. J., Chen, C., Penaloza, D. A. et al. Pain as a Factor Complicating Recovery and Discharge after Ambulatory Surgery. Anest. Analg., 2002, 95, 3, p. 627–634.
15. Kehlet, H., Jensen, T. S., Woolf, C. J. Persistent Postsurgical Pain Risk Factors and Prevention. Lancet, 2006, 367, p. 1618–1625.
16. Burger, L., Fitzpatrick, J. Prevention of Inadvertent Perioperative Hypotermia. Br. J. Nurs., 2009, 18, 18, p. 1116–1119.
17. Uebelen, R., Schulze, K., Muller, D., Rueckoldt, H. Unintended Decreasing Body Temperature: A Stepchild of Perioperative Care and Outcome Consequence. Br. J. Anaesth., 1998, 80, p. A26.
18. Mahoney, C. B., Odom, J. Maintaining Intraoperative Normothermia: A meta-analysis of Outcomes with Costs. AANA J., 1999, 67, 2, p. 155–164.
19. Monzón, C. G. C., Arana, C. A. C., Valz, H. A. M., Rodríguez, F. A., Mejía, J. J. B., Gómez, J. A. A. Temperature Management during the Perioperative Period and Frequency of Inadvertent Hypothermia in a General Hospital. Colombian J. Anesth., 2013, 41, p. 97–103.
20. Moola, S., Lockwood, C. Effectiveness of Strategies for the Management and/or Prevention of Hypothermia within the Adult Perioperative Environment. Int. J. Evid. Based Healthc., 2011, 9, 4, p. 337–345.
21. Inadvertent Perioperative Hypothermia. The Management of Inadvertent Perioperative Hypothermia in Adults. National Institute for Health and Clinical Evidence of Clinical Practice Guidelines, 2008. Dostupné na www: http://guidance.nice.org.uk/CG65a; http://www.nice.org.uk/nicemedia/live/11962/40432/40432.pdf.
22. Fritscherová, Š., Obare Pyszková, L., Dostálová, K., Davidová, B., Kozlová, M., Zapletalová, J., Adamus, M. Can we Reduce Incidence of Complications after General Anaesthesia? Anest. Intenziv. Med., 2015, 26, p. 53.
Labels
Anaesthesiology, Resuscitation and Inten Intensive Care Medicine
Article was published inAnaesthesiology and Intensive Care Medicine

2017 Issue 1
Most read in this issue- The most frequent complications associated with general anaesthesia from the patient’s point of view. Questionnaire comparative study 2007/2014
- Acute respiratory failure and echocardiographic examination
- Prediction of fluid responsiveness
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

