-
Medical journals
- Career
Využití ultrazvuku v regionální anestezii a intervenční léčbě bolesti
: Michálek Pavel 1; Mach Dušan 2; Pokorný Lukáš 1; Gabrhelík Tomáš 3
: Department of Anaesthetics, Antrim Area Hospital, Antrim, United Kingdom 1; Department of Anaesthesia, Royal Victoria Hospital, Belfast, United Kingdom 2; Klinika anesteziologie a resuscitace, FN Olomouc, Česká republika 3
: Anest. intenziv. Med., 21, 2010, č. 1, s. 7-13
: Anesthesiology - Review Article
Rozvoj ultrazvuku na konci minulého století umožnil začátek nové éry v regionální anestezii a invazivní léčbě bolesti. Dostupnost přenosných ultrazvukových přístrojů s vysokofrekvenčními sondami umožnila lokalizovat i velmi malé nervové struktury. Ultrazvukem naváděné blokády (UGRA) nabízejí některé výhody ve srovnání s dříve používanými technikami (neurostimulace, anatomické orientační body) – precizní lokalizaci nervů v reálném čase, pozorování pohybu jehly, sledování distribuce lokálního anestetika a nižší riziko punkce cév. U některých typů blokád umožňuje ultrazvuková navigace snížit množství lokálního anestetika, snížit frekvenci selhání nebo zkrátit nástup bloku. Ultrazvuková navigace může být využita pro blokády pletení a jednotlivých nervů na horní a dolní končetině, při použití ultrazvukových sond s nižší pracovní frekvencí pak i pro neuroaxiální a paravertebrální blokády. Využití ultrazvuku umožnilo širší použití dosud řídce prováděných technik pro tlumení pooperační bolesti, jako jsou blokády fasciálních a svalových kompartmentů – “rectus sheath” blok, “transversus abdominis plane”, blok a blokádu “fascia iliaca”.
V léčbě chronické bolesti je možné ultrazvuk použít pro pokračující blokády periferních nervů a k některým výkonům na sympatiku včetně bloků ganglion stellatum a plexus coeliacus. Endosonografie pak kombinuje principy endoskopie a ultrazvuku a je užívána k transgastrické blokádě plexus coeliacus a neurolýze plexus hypogastricus superior přes močový měchýř.Klíčová slova:
ultrazvuková navigace – blokády nervových pletení – neuraxiální bloky – léčba bolestiÚvod
Až do 90. let minulého století byly všechny techniky regionální anestezie založeny na identifikaci anatomických orientačních bodů, přesnější lokalizace nervu byla následně dosahována vyvoláním parestezií či elektrickou stimulací nervů. Pouze u nejsložitějších blokád používaných v léčbě bolesti byla prováděna navigace výkonů skiaskopií nebo výpočetní tomografií. V roce 1994 publikoval Kapral první práci popisující blokádu brachiálního plexu s lokalizací nervových struktur pomocí ultrazvuku a bezesporu tím odstartoval novou éru v regionální anestezii [1]. Technologický rozvoj od roku 1994 dále rozšířil využití ultrazvuku v regionální anestezii. Současné přístroje a sondy umožňují i přímou vizualizaci malých nervových struktur (např. nervus ilioinguinalis, saphenus), které byly dříve blokovány pouze “naslepo”, s použitím anatomických orientačních bodů [2, 3]. Ultrazvuk má řadu potenciálních výhod, ale i některé limitace, které jsou sumarizovány v tabulce 1. Pro definitivní zhodnocení výhod ultrazvukem naváděné blokády (UGRA) oproti jiným technikám lokalizace nervových struktur není dosud dostatek dat odpovídajících zásadám EBM [4, 5].
1. Potenciální výhody a limitace ultrazvuku v regionální anestezii a invazivní léčbě bolesti 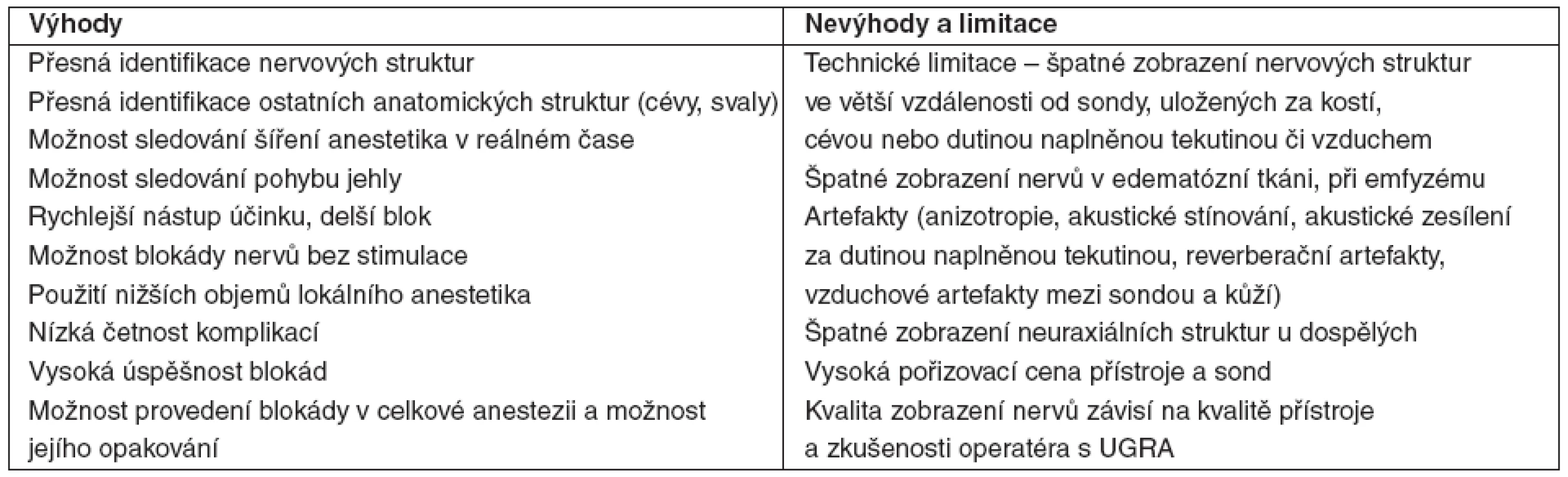
Fyzikální principy
Ultrazvukové sondy jsou vysílači ultrazvukového vlnění a současně i přijímači vlnění odraženého. Podle tvaru lze sondy rozdělit na lineární (linear array), konvexní (curved array) a víceměničové (phased array). Každá sonda je charakterizována pracovní frekvencí. Sondy s vyšší frekvencí (10 MHz a více) zobrazují lépe povrchově uložené struktury – mají lepší rozlišení. Sondy s nižší pracovní frekvencí (méně než 7,5 MHz) lépe zobrazí struktury uložené hlouběji pod povrchem – neuraxiální struktury, sedací nerv, sympatická ganglia. Tyto sondy mají lepší penetraci. “Phased array” sondy jsou používány, kromě vyšetření břicha a echokardiografie, také pro oblasti, které vyžadují malou plochu sondy (mezižeberní prostor, infraklavikulární blok). Z pracovní doby sondy připadá 1 % času na emisi a 99 % na příjem odražených ultrazvukových vln. Ty jsou zachyceny piezoelektrickými krystaly v sondě jako elektrické impulzy o nízkém napětí, zesíleny, filtrovány a nakonec zobrazeny na monitoru přístroje (obr. 1). Ultrazvuk má několik způsobů zobrazení. Při základním zobrazení nervů používáme obvykle B-mode. Pro zobrazení nervů v blízkosti cév použijeme Dopplerův mód, který pomůže odlišit cévy (zobrazení průtoku) od ostatních anatomických struktur.
1. Přístroj Sonosite M-Turbo pro anestezii a intenzivní medicínu 
Metody ultrazvukové navigace
In plane (IP) technika
Při této technice je jehla zaváděna rovnoběžně s dlouhou osou ultrazvukové sondy (obr. 2 a, b). Výhodou této techniky je, že jehla, jestliže je správně zavedena, může být zobrazena v celé délce. Vychýlením celé jehly laterálním směrem nebo jejím odkloněním od dlouhé osy sondy dojde k úplnému nebo částečnému vymizení zaváděné jehly z ultrazvukového okna, a tím i z obrazu na monitoru. Jestliže je úhel zavedení jehly větší než 45 stupňů k ultrazvukové sondě, její zobrazení je zpravidla špatné. IP technika vyžaduje ultrasonografistu a dobrou koordinaci mezi vizualizací jehly sondou a pohybem jehly.
Obr. 2a, 2b. In plane (IP) technika Jehla je vedená rovnoběžně s dlouhou osou sondy a je ideálně viditelná v celém svém průběhu. 
Out of plane (OOP) technika
Při OOP technice je jehla zaváděna podél krátké osy ultrazvukové sondy (obr. 3 a, b). Při blokádě je cílem zobrazit příčný průřez hrotu jehly, viditelný jako hyperechogenní bod, v příslušné hloubce tkáně. Pro většinu výkonů je preferována IP technika, protože OOP technika zobrazí pouze průřez jehlou při jejím průniku ultrazvukovým polem, přičemž hrot může být již za sondou. Přesto je při některých blokádách nutné použít OOP techniku – paravertebrální blok, zavedení katétrů k plexům a nervům, blok ganglion stellatum. Při postupu jehly je výhodné aplikovat opakovaně malé množství tekutiny, což pomůže lokalizovat hrot jehly.
Obr. 3a, 3b. Out of plane (OOP) technika Jehla je vedená rovnoběžně s krátkou osou sondy a je viditelná jako bod v místě průniku s ultrazvukovým paprskem. 
Blokády nervových plexů a terminálních nervů
Nejčastější anatomickou oblastí využití UGRA je blokáda brachiálního plexu a terminálních nervů pro horní končetinu. Důvodem je snadná vizualizace nervů, které jsou uloženy relativně povrchově a také v blízkosti ostatních, snadno rozpoznatelných anatomických struktur – vena jugularis interna, arteria carotis, musculus sternocleidomastoideus (obr. 4). Ve studii Soedinga et al. byl prokázán kompletnější senzitivní i motorický blok při použití ultrazvuku ve srovnání s neurostimulační technikou založenou na anatomických orientačních bodech [6]. Použití ultrazvuku pro supraklavikulární a infraklavikulární blokády by mělo především významně snížit závažná rizika spojená s těmito přístupy – pneumotorax a punkci podklíčkových cév. V souboru 510 pacientů, u nichž byl proveden supraklavikulární blok brachiálního plexu pod kontrolou ultrazvuku, nedošlo k žádnému pneumotoraxu a pouze ke dvou punkcím podklíčkové cévy [7]. U supraklavikulární blokády využití ultrazvuku znamenalo renesanci tohoto přístupu k brachiálnímu plexu na úkor infraklavikulárního přístupu. Ultrazvuk díky přesné lokalizaci anatomických struktur může také zkrátit čas pro provedení supraklavikulární i infraklavikulární blokády [8, 9]. Další výhodou ultrazvuku je, že díky zhodnocení šíření anestetika v reálném čase lze použít menší množství lokálního anestetika k dosažení účinné anestezie. Poměrně značné množství studií sledovalo využití ultrazvuku pro axilární přístup k brachiálnímu plexu. Některé z nich popisují rychlejší provedení i nástup blokády [10, 11] a vyšší četnost kompletně vyjádřené chirurgické anestezie [12, 13]. Výhodou ultrazvukové navigace v úrovni axily je především možnost lokalizace jednotlivých nervů a jejich selektivní blokády, a také minimalizace rizika punkce cévy. Na periferii horní končetiny je ultrazvuk rutinní pomůckou pro blokády nervů v úrovni lokte a zápěstí [14].
2. Interskalenická blokáda brachiálního plexu Legenda: N – nervové kořeny, ASM – musculus scalenus anterior, MSM – musculus scalenus medius, SCM – musculus sterno - cleidomastoideus 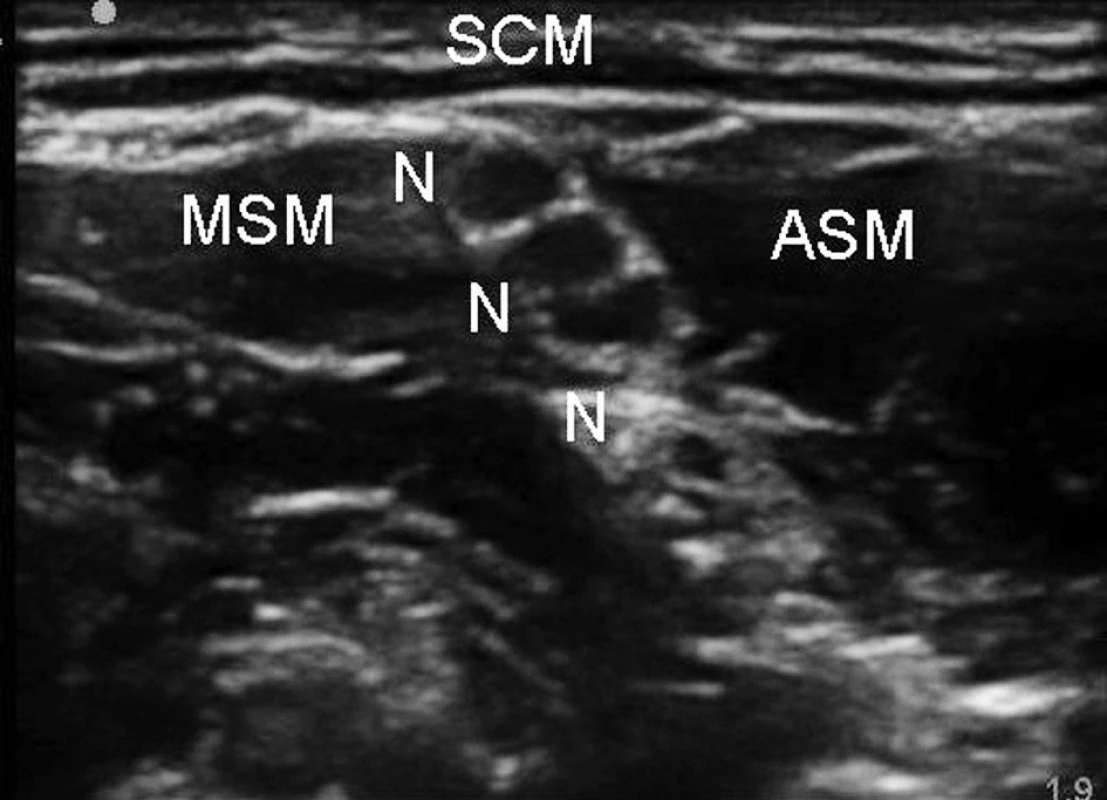
Ultrazvuk může být použit také téměř ke všem blokádám nervů dolní končetiny. V oblasti trigonum femorale umožní přesně odlišit femorální tepnu, žílu a nerv, minimalizovat riziko poranění cév a umístit hrot jehly přesně k nervu. Množství aplikovaného lokálního anestetika může být nižší a nástup bloku je obvykle rychlejší [15, 16]. U blokád sedacího nervu, i když ultrazvuk pomůže přesně lokalizovat nerv, se nezdá být výrazný rozdíl v úspěšnosti blokády, ani v rychlosti jejího nástupu ve srovnání s klasickou technikou [17].
Vedle jednorázových blokád lze ultrazvukovou navigaci úspěšně využít i při zavádění katétrů pro blokády pokračující, a to jak v indikacích anesteziologických, tak algeziologických (tab. 2).
2. Ultrazvukové zobrazení jednotlivých tkání a orgánů 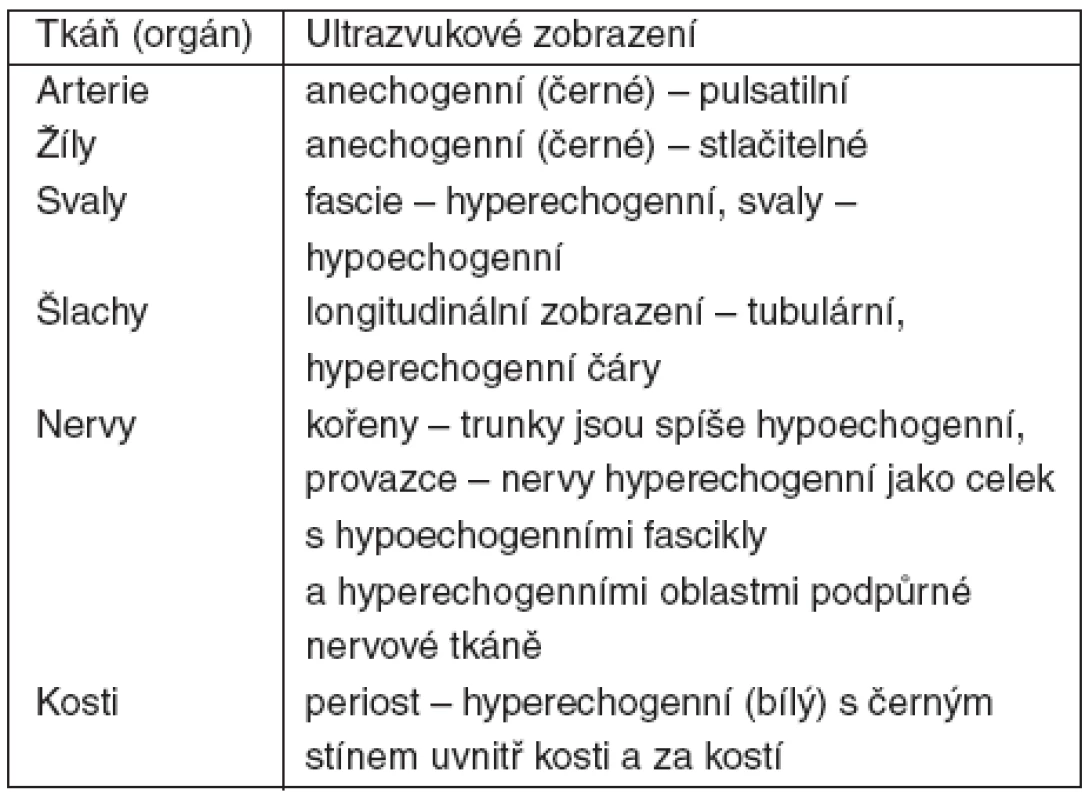
Práce Sandemana et al. popisuje využití ultrazvuku k blokádě hluboké části cervikálního plexu pro operaci karotid [18]. Otázkou je, zda tato metoda najde praktické uplatnění, jelikož o použití hluboké blokády se diskutuje pro relativně velké množství závažných komplikací [19] a pro operace na krku je obvykle dostačující pouze aplikace blokády povrchové části cervikálního plexu [20].
Neuraxiální blokády
U dospělých se neuraxiální struktury nacházejí v poměrně velké hloubce a to limituje použití ultrazvuku k navigaci epidurálních a subarachnoidálních blokád. Epidurální prostor je navíc obklopen kostěnými strukturami obratle a jeho lokalizace je pod ultrazvukem obtížná. I přes tyto obtíže existují randomizované kontrolované studie, zejména v porodnické anestezii a analgezii, jejichž výsledky preferují použití ultrazvuku ke katetrizaci epidurálního prostoru [21, 22]. Navzdory tomu, že většina studií pochází od jednoho autorského týmu, podle doporučení National Institute for Clinical Excellence (NICE) ve Spojeném království by měl být ultrazvuk používán pro lokalizaci epidurálního prostoru, pokud je na pracovišti dostupný [23]. U dětí jsou neuraxiální struktury viditelné výrazně lépe. Poměrně jednoduchou technikou je lokalizace sakrococcygeální membrány a kaudálního prostoru pod ultrazvukem [24].
V poslední době byly publikovány práce popisující lokalizaci paravertebrálního prostoru pod ultrazvukem na kadaverech [25] i na pacientkách indikovaných k mastektomiím [26]. Pro všechny neuraxiální blokády u dospělých je nutné použít konvexní sondy s nižší pracovní frekvencí nebo “phased array” sondy tak, aby hluboké struktury (ligamentum flavum, nervové kořeny) byly dobře viditelné.
Blokády kompartmentů
Při tomto typu blokád není anestetikum aplikováno cíleně k nervu, ale do anatomického prostoru, kde se nervy nacházejí. Ultrazvuková navigace je cílena na tento prostor, kterým může být sval, fascie nebo řídké vazivo. “Transversus abdominis plane” (TAP) blok spočívá v aplikaci lokálního anestetika do prostoru mezi musculus abdominis internus a musculus transversus abdominis [27]. Lokální anestetikum blokuje segmentální nervy Th10-L1 a poskytuje dobrou analgezii pro operace břišní stěny a dutiny pod úrovní pupku [28]. Další technikou pro analgezii břišní stěny je “rectus sheath” blok. Lokální anestetikum je pod ultrazvukovou kontrolou aplikováno do prostoru mezi zadní stěnou přímého břišního svalu a jeho zadní fasciální pochvou. Zde probíhají terminální části sedmého až jedenáctého mezižeberního nervu. Tato blokáda je populární zejména v dětské anesteziologii pro operace pupečních a paraumbilikálních kýl a malé laparotomie [29]. Blokáda ilioinguinálního a iliohypogastrického nervu, která je součástí analgezie po operacích tříselné kýly, je další technikou regionální anestezie břišní stěny, při které lze s úspěchem využít ultrazvukovou navigaci [30].
Léčba bolesti
V algeziologii se kromě perkutánních blokád prováděných pod kontrolou ultrazvukem uplatňuje také endosonografie.
V krční oblasti byla ultrasonograficky řízená blokáda ganglion stellatum poprvé popsána Kapralem v roce 1995 [31]. Ultrazvukovými orientačními body jsou průběh arteria carotis communis, hluboké krční svaly a příčný výběžek C6 (obr. 5).
3. Ultrazvuková anatomie pro blokádu ganglion stellatum Legenda: T – trachea, TG – štítná žláza, IJV – vena jugularis interna, CA – arteria carotis communis, TP – příčný výběžek C6, G – oblast krčního sympatického ganglia 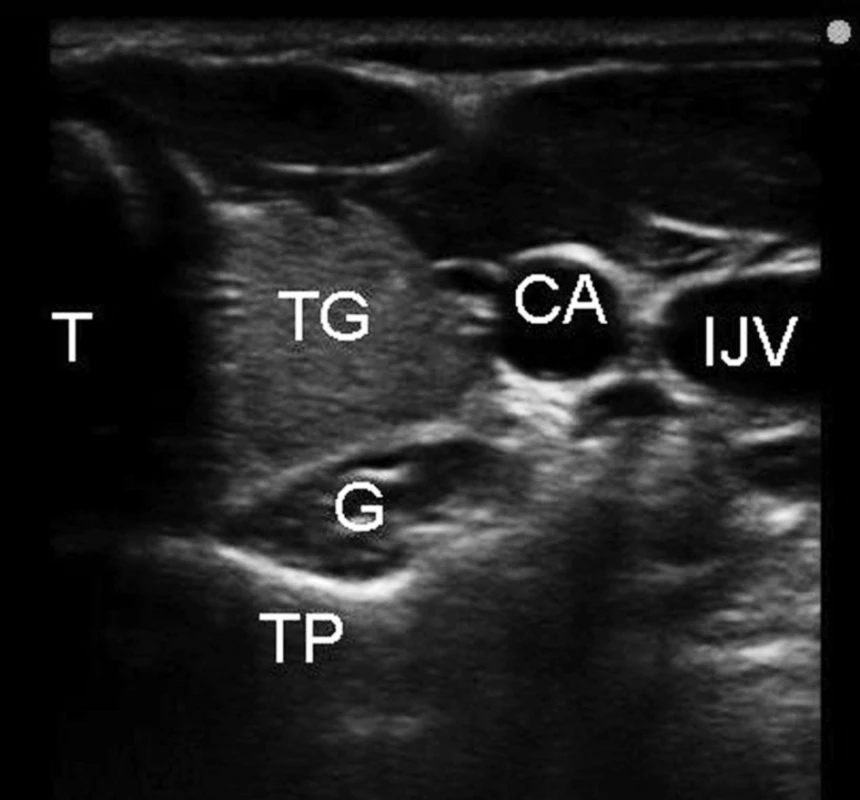
Z dalších technik regionální anestezie, používaných v léčbě bolesti, je ultrazvuková navigace popsána pro blokádu occipitálních nervů [32], blokádu inervace facetových kloubů a míšního kořene či ganglia dorzálního míšního kořene (DRG) [33]. Pro neztišitelný singultus může být indikován blok nervus phrenicus pod přímou nebo nepřímou kontrolou ultrazvukem [34].
Neurolytickou blokádu plexus coeliacus, která je standardně řízena výpočetní tomografií nebo biplanární skiaskopií, je možné provést z předního přístupu pod kontrolou ultrazvukem [35, 36]. Rizikem tohoto výkonu jsou: možnost punkce žaludku, pankreatu nebo střeva při postupu jehly. Při endosonografické navigaci je speciální gastroskop se zabudovanou ultrazvukovou sondou zaveden do žaludku (výkon je obvykle prováděn v analgosedaci), přes stěnu žaludku pomocí ultrazvuku s dopplerovským zobrazením je lokalizován odstup truncus coeliacus z břišní aorty a aplikováno lokální anestetikum nebo neurolytikum těsně k bifurkaci [37]. S obdobnými výhodami a limitacemi lze ultrazvuk využít i pro výkony na plexus hypogastricus superior. Neurolytická blokáda, indikovaná především u nádorových bolestí pánevních orgánů, je klasicky prováděna pod CT kontrolou [38]. Z předního přístupu lze výkon navigovat ultrazvukem [39], ale endosonograficky řízená punkce přes močový měchýř může snížit riziko perforace střeva [40].
Přes některé nevýhody (viz výše) přináší utrazvuková navigace potenciálně menší zátěž pro pacienty proti CT nebo skiaskopii (ionizující záření) a menší přístrojovou náročnost oproti výkonům prováděným pod kontrolou MRI. Moderní přístroje jsou navíc přenosné a není nutné pacienta transportovat na speciální pracoviště.
Ultrazvuk versus neurostimulace
Názory na to, zda používat ultrazvuk společně s neurostimulací, nejsou jednotné. Pouze málo klinických studií potvrzuje nadřazenost neurostimulace nad ostatními metodami lokalizace nervů (anatomické orientační body, skiaskopie). Studie, které sledovaly, zda kombinace neurostimulace a ultrazvukové lokalizace sníží selhání blokády, toto neprokázaly. V klinické studii Urmeye a Stantona 70 % pacientů, kteří popisovali parestezie a u nichž ultrazvuk prokázal těsnou blízkost hrotu jehly a nervu, mělo negativní motorickou odpověď na neurostimulaci s proudem 1 mA [41]. Tento poznatek byl potvrzen také dalšími studiemi [42, 43]. Přesto má klasická perkutánní neurostimulace stále význam pro výuku a anatomickou orientaci, jestliže není dostupný ultrazvuk.
Dalším diskutovaným tématem je intraneurální aplikace lokálního anestetika. Při použití stimulace bylo doporučováno neaplikovat anestetikum, pokud byla motorická stimulace pozitivní při proudu nižším než 0,2 mA, nebo byl odpor při aplikaci. Při pozorování výkonů regionální anestezie pod ultrazvukem bylo zjištěno, že u některých pacientů byla jehla uložena intraneurálně, s distribucí anestetika subepineurálně, aniž došlo k pozitivní odpovědi na neurostimulaci. Přesto u těchto pacientů nedošlo po výkonu k žádnému neurologickému deficit [42, 44]. Výsledky těchto studií podporují hypotézu, že jehla může být v kontaktu s nervem i při negativní odpovědi na stimulaci a vícečetné pokusy o dosažení stimulační odpovědi mohou vést k opakované punkci nervu, a také že intraneurální aplikace lokálního anestetika nemusí být nutně spojena s neurologickým deficitem po výkonu.
Vzdělávání a akreditace
Podle konsenzu skupin expertů v UGRA (Zuers Statement, ASRA a ESRA Joint Recommendation) [4, 45] jsou blokády klasifikovány podle náročnosti (tab. 3) a jsou stanovena kritéria a jednotlivé etapy vzdělávacího programu.
3. Technická obtížnost ultrazvukem řízených technik regionální anestezie a analgezie 
(upraveno podle Marhofer et al., 2008 – Zuers Statement) * Takto označené blokády nejsou zahrnuty v Zuers Statement. V Evropské unii i v USA jsou pořádány různé kurzy i workshopy, které demonstrují ultrazvukem navigované blokády na dobrovolnících, pacientech i kadaverech. Ve Spojeném království jsou kurzy několikastupňové, s prvním stupněm zaměřeným na fyzikální principy a obsluhu přístroje, druhý stupeň obsahuje výuku běžně prováděných blokád brachiálního plexu, terminálních nervů horní končetiny, nervů lumbosakrálního plexu a blokády břišní stěny. Dále existují nástavbové kurzy, např. pro neuraxiální blokády nebo algeziologické výkony. V České republice vznikla v roce 2008 Pracovní skupina pro ultrazvukové metody ČSARIM, která zastřešuje výuku ultrazvuku v anesteziologii a intenzivní medicíně.
Došlo dne 18. 6. 2009.
Přijato dne 1. 11. 2009.
Adresa pro korespondenci:
Doc. MUDr. Pavel Michálek, PhD DESA
4 Alexandra Park
Muckamore, Co. Antrim
BT41 4RD United Kingdom/Northern Ireland
e-mail: pafkamich@yahoo.co.uk
Sources
1. Kapral, S., Krafft, P., Eibenberger, K., Fitzgerald, R., Gosch, M., Weinstabl, C. Ultrasound-guided supraclavicular approach for regional anesthesia of the brachial plexus. Anesth. Analg., 1994, 78, p. 507–513.
2. Liu, S. S., Ngeow, J. E., Yadeau, J. T. Ultrasound-guided regional anesthesia and analgesia. A qualitative systematic review. Reg. Anesth. Pain Med., 2009, 34, p. 47–59.
3. Marhofer, P., Chan, V. W. Ultrasound-guided regional anesthesia: current concepts and future trends. Anesth. Analg., 2007, 104, p. 1265–1269.
4. Marhofer, P. Ultrasound guidance for nerve blocks. Principles and practical implementation. Oxford University Press: New York, 2008, 146 p.
5. Sites, B. D., Brull, R., Chan, V. W., Spence, B. C., Gallagher, J., Beach, M. L., Sites, V. R., Hartman, G. S. Artifacts and pitfall errors associated with ultrasound-guided regional anesthesia. Part I: understanding the basic principles of ultrasound physics and machine operations. Reg. Anesth. Pain Med., 2007, 32, p. 412–418.
6. Soeding, P. E., Sha, S., Royse, C. E., Marks, P., Hoy, G., Royse, A. G. A randomized trial of ultrasound-guided brachial plexus anaesthesia in upper limb surgery. Anaesth. Intensive Care, 2005, 33, p. 719–725.
7. Perlas, A., Lobo, G., Lo, N., Brull, R., Chan, V. W., Karhanis, R. Ultrasound-guided supraclavicular block. Outcome of 510 consecutive cases. Reg. Anesth. Pain Med., 2009, 34, p. 171–176.
8. Williams, S. R., Chouinard, P., Arcand, G., Harris, P., Ruel, M., Boudreault, D., Girard, F. Ultrasound guidance speeds execution and improves the quality of supraclavicular block. Anesth. Analg., 2003, 97, p. 1518–1523.
9. Dingemans, E., Williams, S. R., Arcand, Chouinard, P., Harris, P., Ruel, M., Girard, F. Neurostimulation in ultrasound-guided infraclavicular block: a prospective randomized trial. Anesth. Analg., 2007, 104, p. 1275–1280.
10. Casati, A., Danelli, G., Baciarello, M., Corradi, M., Leone, S., DiCianni, S., Fanelli, G. A prospective, randomized comparison between ultrasound and nerve stimulation guidance for multiple injection axillary brachial plexus block. Anesthesiology, 2007, 106, p. 992–996.
11. Liu, F. C., Liou, J. T., Tsai, Y. F., Li, A. H., Day, Y. Y., Hui, Y. L., Lui, P. W. Efficacy of ultrasound-guided axillary brachial plexus block: a comparative study with nerve stimulator-guided method. Chang Gung Med. J., 2005, 28, p. 396–402.
12. Chan, V. W., Perlas, A., McCartney, C. J., Brull, R., Xu, D., Abbas, S. Ultrasound guidance improves success rate of axillary brachial plexus block. Can. J. Anaesth., 2007, 54, p. 176–182.
13. Sites, B. D., Beach, M. L., Spence, B. C., Wiley, C. W., Shiffrin, J., Hartman, G. S., Gallagher, J. D. Ultrasound guidance improves the success rate of a perivascular axillary plexus block. Acta Anaesthesiol. Scand., 2006, 50, p. 678–684.
14. Macaire, P., Singelyn, F., Narchi, P., Paqueron, X. Ultrasound or nerve stimulation-guided wrist blocks for carpal tunnel release: a randomized prospective comparative study. Reg. Anesth. Pain Med., 2008, 33, p. 363–368.
15. Nader, A., Malik, K. K., Kendall, M. C., Benzon, H., McCarthy, R. J. Relationship between ultrasound imaging and eliciting motor response during femoral nerve stimulation. J. Ultrasound Med., 2009, 28, p. 345–350.
16. Casati, A., Baciarello, M., DiCianni, S., Danelli, G., De Marco, G., Leone, S., Rossi, M., Fanelli, G. Effects of ultrasound guidance on the minimum effective anaesthetic volume required to block the femoral nerve. Br. J. Anaesth., 2007, 98, p. 823–827.
17. Domingo-Triado, V., Selfa, S., Martinez, F., Sanchez-Contreras, D., Roche, M., Tecles, J., Crespo, M. T., Palanca, J. M., Moro, B. Ultrasound guidance for lateral midfemoral sciatic nerve block: a prospective, comparative, randomized study. Anesth. Analg., 2007, 104, p. 1270–1274.
18. Sandeman, D. J., Griffiths, M. J., Lennox, A. F. Ultrasound guided deep cervical plexus block. Anaesth. Intensive Care, 2006, 34, p. 240–244.
19. Hakl, M., Michalek, P., Ševčík, P., Pavlíková, J., Stern, M. Regional anaesthesia for carotid endarterectomy: an audit over 10 years. Br. J. Anaesth., 2007, 99, p. 415–420.
20. Pandit, J. J., Satya-Krishna, R., Gration, P. Superficial or deep cervical plexus block for carotid endarterectomy: a systematic review of complications. Br. J. Anaesth., 2007, 99, p. 159–169.
21. Grau, T., Leipold, R. W., Conradi, R., Martin, E., Motsch, J. Efficacy of ultrasound imaging in obstetric epidural anesthesia. J. Clin. Anesth., 2002, 14, p. 169–175.
22. Grau, T., Leipold, R. W., Conradi, R., Martin, E. Ultrasound control for presumed difficult epidural puncture. Acta Anaesthesiol. Scand., 2001, 45, p. 766–771.
23. National Institute for Health and Excellence. Ultrasound-guided catheterisation of the epidural space. IPG249, 2008. Dostupné na WWW: www.nice.org.uk
24. Chen, C. P. C., Tang, S. F. T., Hsu, T., Tsai, W. C., Liu, H. P., Chen, M. J., Date, E., Lew, H. L. Ultrasound guidance in caudal epidural needle placement. Anesthesiology, 2004, 101, p. 181–184.
25. Luyet, C., Eichenberger, U., Greif, R., Vogt, A., Szucs Farkas, Z., Moriggl, B. Ultrasound-guided paravertebral puncture and placement of catheters in human cadavers: an imaging study. Br. J. Anaesth., 2009, 102, p. 534–539.
26. Hara, K., Sakura, S., Nomura, T., Saito, Y. Ultrasound guided thoracic paravertebral block in breast surgery. Anaesthesia, 2009, 64, p. 223–225.
27. McDonnell, J. G., O’Donnell, B. D., Farrell, T., Gough, N., Tuite, D., Power, C., Laffey, J. G. Transversus abdominis plane block: a cadaveric and radiological evaluation. Reg. Anesth. Pain Med., 2007, 32, p. 399–404.
28. Tran, T. M., Ivanusic, J. J., Hebbard, P., Barrington, M. J. Determination of spread of injectate after ultrasound-guided transversus abdominis plane block: a cadaveric study. Br. J. Anaesth., 2009, 102, p. 123–127.
29. Willschke, H., Bosenberg, A., Marhofer, P., Johnston, S., Kettner, S. C., Wanzel, O., Kapral, S. Ultrasonography-guided rectus sheath block in paediatric anaesthesia – a new approach to an old technique. Br. J. Anaesth., 2006, 97, p. 244–249.
30. Willschke, H., Marhofer, P., Bosenberg, A., Johnston, S., Wanzel, O., Cox, S. G., Sitzwohl, C., Kapral, S. Ultrasonography for ilioinguinal/iliohypogastric nerve blocks in children. Br. J. Anaesth., 2005, 95, p. 226–230.
31. Kapral, S., Krafft, P., Gosch, M., Fleischmann, D., Weinstabl, C. Ultrasound imaging for stellate ganglion block: direct visualisation of puncture site and local anesthetic spread. A pilot study. Reg. Anesth., 1995, 20, p. 323–328.
32. Eichenberger, U., Greher, M., Kapral, S., Marhofer, P., Wiest, R., Remonda, L., Bogduk, N., Curatolo, M. Sonographic visualization and ultrasound guided block of the third occipital nerve. Anesthesiology, 2006, 104, p. 303–308.
33. Shim, J. K., Moon, J. C., Yoon, K. B., Kim, W. O., Yoon, D. M. Ultrasound-guided lumbar median-branch block: a clinical study with fluoroscopy control. Reg. Anesth. Pain Med., 2006, 31, p. 451–454.
34. Michalek, P., Kautznerova, D. Combined use of ultrasonography and neurostimulation for therapeutic phrenic nerve block. Reg. Anesth. Pain Med., 2002, 27, p. 306–308.
35. Bhatnagar, S., Gupta, D., Mishra, S., Thulkar, S., Chauhan, H. Bedside ultrasound-guided celiac plexus neurolysis with bilateral paramedian needle entry technique can be an effective pain control technique in advanced upper abdominal cancer pain. J. Palliat. Med., 2008, 11, p. 1195–1199.
36. Giménez, A., Martínez-Noguera, A., Donoso, L., Catalá, E., Serra, R. Percutaneous neurolysis of the celiac plexus via the anterior approach with sonographic guidance. Am. J. Roentgenol., 1993, 161, p. 1061–1063.
37. Wiersema, M. J., Wong, G. Y., Croghan, G. A. Endoscopic technique with ultrasound imaging for neurolytic celiac plexus block. Reg. Anesth. Pain Med., 2001, 26, p. 159–163.
38. Michalek, P., Dutka, J. Computed tomography-guided anterior approach to the superior hypogastric plexus for non-cancer pelvic pain: a report of two cases. Clin. J. Pain, 2005, 21, p. 553–556.
39. Mishra, S., Bhatnagar, S., Gupta, D., Thulkar, S. Anterior ultrasound-guided superior hypogastric plexus neurolysis in pelvic cancer pain. Anaesth. Intensive Care, 2008, 36, p. 732–735.
40. Ayub, K. Endoscopic ultrasound-guided superior hypogastric plexus neurolysis: a new technique for the management of pelvic pain. Gastrointest. Endosc., 2002, 56, p. S143.
41. Urmey, W. F., Stanton, J. Inability to consistently elicit a motor response following sensory paresthesia during interscalene block administration. Anesthesiology, 2002, 96, p. 552–554.
42. Robards, C., Hadzic, A., Somasundaram, L., Iwata, T., Gadsden, J., Xu, D., Sala-Blanch, X. Intraneural injection with low-current stimulation during popliteal sciatic nerve block. Anesth. Analg., 2009, 109, p. 673–677.
43. Sinha, S. K., Abrams, J. H., Weller, R. S. Ultrasound-guided interscalene needle placement produces successful anesthesia regardless of motor stimulation above or below 0.5 mA. Anesth. Analg., 2007, 105, p. 848–852.
44. Bigeleisen, P. E. Nerve puncture and apparent intraneural injection during ultrasound-guided axillary block does not invariably result in neurologic injury. Anesthesiology, 2006, 105, p. 779–783.
45. Sites, B. D., Chan, V. W., Neal, J. M., Weller, R., Grau, T., Koscielniak-Nielsen, Z. J., Ivani, G. The American Society of Regional Anesthesia and Pain Medicine and the European Society of Regional Anesthesia and Pain Therapy Joint Committee recommendations for education and training in ultrasound-guided regional anesthesia. Reg. Anesth. Pain Med., 2009, 34, p. 40–46.
Labels
Anaesthesiology, Resuscitation and Inten Surgery Intensive Care Medicine Neurology Orthopaedics Nurse Traumatology Trauma surgery
Article was published inAnaesthesiology and Intensive Care Medicine

2010 Issue 1-
All articles in this issue
- Ultrasound guidance in regional anaesthesia and interventional pain management
- Cardiogenic shock with systemic inflammatory response: Complications of acute myocardial infarction
- Osmotherapy in neurosurgery – hyperosmolar mannitol or hypertonic saline?
- Immunotherapy of sepsis
- Invasive fungal disease: terminology, definition and therapeutic approach – 2009 update
- The development of paediatric anaesthesiology and intensive therapy in Prague
- Paediatric anaesthesia in Prague in the 1950s
- The history of paediatric anaesthesiology in Prague: Anaesthesiological procedures in paediatric stomatology
- Anaesthesiology and Intensive Care Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Osmotherapy in neurosurgery – hyperosmolar mannitol or hypertonic saline?
- Ultrasound guidance in regional anaesthesia and interventional pain management
- The development of paediatric anaesthesiology and intensive therapy in Prague
- Immunotherapy of sepsis
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career



