-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Septická trombóza horní duté žíly a pravé síně v souvislosti se zavedeným centrálním žilním katétrem
Catheter Related Septic Central Venous Thrombosis of the Superior Vena Cava and Right Atrium
Catheter related septic central venous thrombosis (CR-SCVT) is an uncommon but serious complication related to central venous catheter use. Prolonged sepsis, late detection of the right diagnosis, difficult, long and costly treatment (and its own complications) threaten patients with further, potentially lethal complications. By the patients with an evidence of catheter sepsis, which persists despite targeted antibiotic therapy, it is important to think of this possible complication. Diagnosis can be determined by a combination of clinical, laboratory, microbiological and imaging techniques, from which is transesophageal echocardiography the most useful diagnostic test. Treatment of CR-SCVT consists of long-term targeted antibiotic therapy, the role of anticoagulation is not clearly solved. The article presents case studies of four patients diagnosed and treated in our clinic for infected thrombus in the superior vena cava and right atrium in relation with a central venous catheter. It also compares our diagnostic and therapeutic strategies with the similar cases described in literature.
Key words:
catheter related sepsis – catheter thrombosis – central venous catheter – septic thrombosis
Autoři: Miroslav Bambuch; Jiří Latta
Působiště autorů: Interní klinika Krajské nemocnice T. Bati, a. s., Zlín, přednosta prim. MUDr. Jiří Latta
Vyšlo v časopise: Vnitř Lék 2014; 60(2): 171-176
Kategorie: Kazuistika
Souhrn
Ne příliš častou, ale závažnou komplikací při používání centrálních katétrů je septická trombóza, resp. septický/infikovaný trombus vzniklý v souvislosti se zavedením centrálního žilního katétru (CR-SCVT – catheter related septic central venous thrombosis). Protrahovaný septický stav, pozdní rozpoznání diagnózy, obtížná dlouhodobá a nákladná léčba (a její vlastní komplikace) ohrožují pacienty dalšími, potenciálně letálními komplikacemi. U pacientů s prokázanou katetrovou sepsí, která neustupuje přes cílenou antibiotickou léčbu, je proto dobré na tuto komplikaci myslet. Diagnózu je možné stanovit na základě klinického stavu a laboratorních, mikrobiologických a zobrazovacích vyšetření, z nichž nejvýhodnější je použití transezofageální echokardiografie. Léčba spočívá v dlouhodobé cílené antibiotické terapii; role antikoagulační léčby není jednoznačně vyřešena. Článek formou krátkých kazuistik a obrazové dokumentace popisuje a srovnává s dostupnou literaturou případy 4 pacientů diagnostikovaných a léčených na naší klinice v uplynulých 3 letech pro infikovaný trombus v oblasti horní duté žíly a pravé síně v souvislosti se zavedeným centrálním žilním katétrem.
Klíčová slova:
centrální žilní katétr – katetrová sepse – septický trombus – trombóza katétruÚvod
Centrální žilní katétry jsou široce využívány u pacientů s akutními i chronickými chorobami. Jejich zavádění je indikováno z diagnostických i terapeutických důvodů. Benefit spojený s jejich využitím může být výrazně snížen komplikacemi při jejich zavádění [1], ale i při dlouhodobém používání [2]. Mezi klinicky významné komplikace ohrožující pacienta, které současně zvyšují náklady na léčbu a vyžadují často extrakci katétrů, patří trombóza katétru nebo žilního systému [3,5] a infekce, resp. sepse v souvislosti se zavedeným katétrem [2,4]. Zvláštní, zřídka se vyskytující, ale závažnější komplikací je koincidence obou stavů – septická trombóza, resp. septický/infikovaný trombus v souvislosti se zavedením centrálního žilního katétru (catheter related septic venous thrombosis – CR-SCVT) [1,2,6–9]. Článek stručně shrnuje základní diagnostické a terapeutické postupy a formou krátkých kazuistik a obrazové dokumentace popisuje případy 4 pacientů diagnostikovaných a léčených na naší klinice pro infikovaný trombus v oblasti horní duté žíly (HDŽ) a pravé síně (PS) v souvislosti se zavedením centrálního žilního katétru (CŽK) v období od října roku 2010 do března roku 2013.
Kazuistika 1
85letá pacientka s chronickým renálním selháním na podkladě diabetické nefropatie a amyloidózy v pravidelném hemodialyzačním programu, dialyzovaná přes tunelizovaný katétr pro opakované trombózy A-V shuntu, s chronickou obstrukční plicní nemocí středně těžkého stupně (CHOPN) a dalšími komorbiditami byla přijata 3. září 2011 pro horečku se zimnicí při dialýze. Jako příčina byla zjištěna katetrová infekce (Enterobacter cloacae), proto byl katétr odstraněn, druhostranným subklaviálním přístupem byl zaveden katétr nový, dočasný, a byla nasazena antibiotika (ATB). Pro přetrvávající pozitivitu hemokultur bylo 7. září 2011 přistoupeno k výměně ATB (ceftriaxon). Stav pacientky se přechodně zlepšil, další testy na hemokultury byly negativní. Pro opakovaný vzestup teplot při dialýze bylo provedeno 30. září 2011 transezofageální echokardiografické vyšetření (TEE) s nálezem trombózy v oblasti ústí horní duté žíly do pravé síně a nález patologických útvarů v pravé síni charakteru vegetace či trombu (obr. 1). Znovu byl vyměněn katétr (nový zaveden kontralaterálně, supraklavikulárně), jehož kultivací, ani dalším vyšetřením hemokultur již patologická agens nebyla zachycena. Terapie byla rozšířena o profylaktickou dávku nízkomolekulárního heparinu, kterou jsme zvolili vzhledem k věku, polymorbiditě, zejména chronickému renálnímu selhání, a k vysokému riziku krvácivých komplikací. Stav pacientky dále komplikovaly bolesti hlavy, otok obličeje a dysfunkce katétru. Při kontrolním TEE byla 20. října 2011 zjištěna obstrukce horní duté žíly těsně při vyústění do PS (trombóza) a prakticky kompletní regrese pravosíňových patologických útvarů. Pacientce byl proto jako definitivní řešení zaveden na jiném pracovišti tunelizovaný dialyzační katétr translumbálním přístupem. Femorální přístup nebyl preferován pro obavy z významného zhoršení mobility (pacientka byla chodící) a rovněž pro riziko trombotických komplikací. Pacientce jsme indikovali trvalou perorální antikoagulační léčbu warfarinem a po propuštění nadále pravidelně dojížděla na dialýzu. V následujícím roce byla opakovaně hospitalizována pro progredující dušnost, která byla hodnocena jako kombinace progrese CHOPN, srdečního selhání, anémie a progrese základní renální choroby. Zemřela v srpnu následujícího roku na komplikace spojené s progresí ledvinného onemocnění a s dialyzační léčbou.
Obr. 1. TEE-bikavální projekce 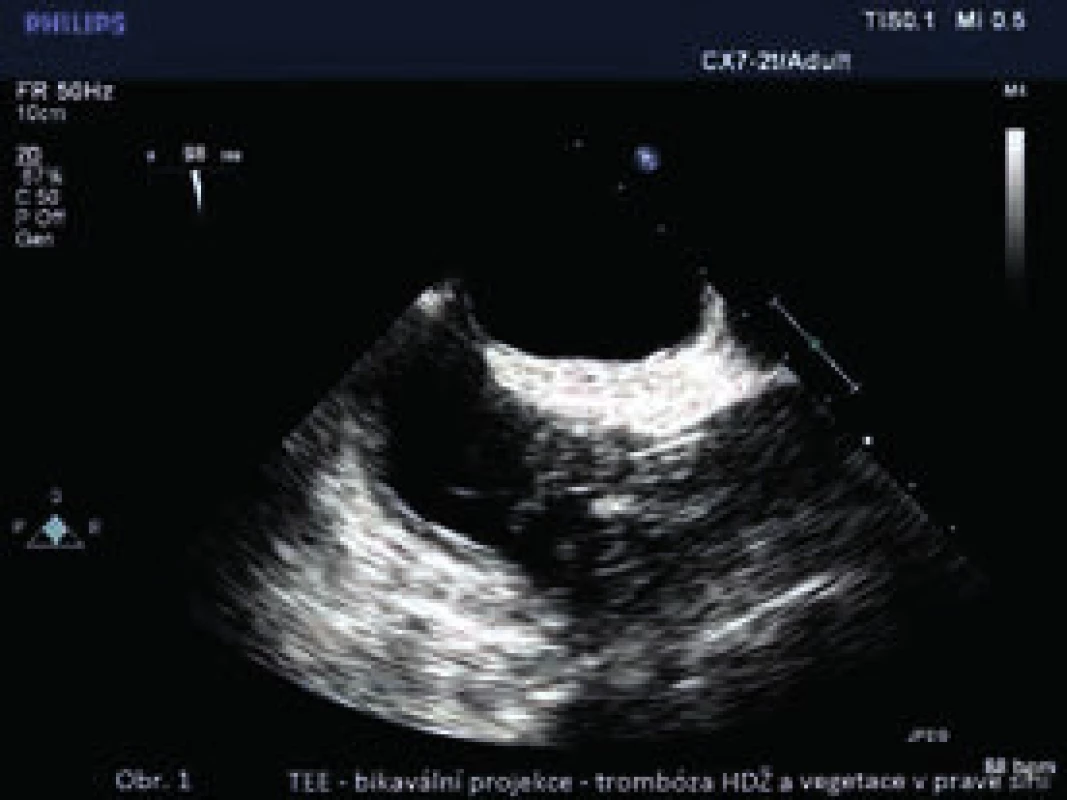
Trombóza v oblasti ústí horní duté žíly, patologické útvary v pravé síni charakteru vegetace Kazuistika 2
32letý pacient (po prodělané akutní pankreatitidě v roce 2008) byl hospitalizován od 13. ledna 2012 pro recidivu akutní nekrotizující pankreatitidy komplikované septickým šokem a mnohočetným orgánovým selháním (MODS – multiple organ dysfunction syndrome) s nutností dlouhodobé oběhové a ventilační podpory. V období mezi 22. únorem a 30. březnem 2012 bylo provedeno celkem 22 chirurgických revizí pro infikovanou peripankreatickou pseudocystu (Serratia odorifera, Enterobacter cloacae, Peptostreptococcus anaerobius) s nutností opakovaných laváží, nekrektomií a řešení krvácivých komplikací. Stav byl dále komplikován vznikem trombózy portální a mezenterické žíly, opakovanou katetrovou sepsí a infekcí močových a dýchacích cest. Od počátku hospitalizace byl pacient nepřetržitě léčen kombinací parenterálních antibiotik indikovaných dle kultivačních nálezů získaných drenáží infikované pseudocysty, kultivací sputa, moči, hemokultur (Stafylococcus sp.) a extrahovaných centrálních žilních katétrů (Stafylococcus epidermidis), s ohledem na celkový klinický stav a ve spolupráci s antibiotickým centrem (meropenem, ciprofloxacin, amikacin, vankomycin, ceftazidim, imipenem/cilastatin, metronidazol, flukonazol, kolomycin). K profylaxi tromboembolické choroby byl podáván nízkomolekulární heparin. Celkem 4krát byl vyměněn centrální katétr pro potvrzenou nebo suspektní katetrovou sepsi. Přes příznivé peroperační nálezy s negativními kultivacemi z rány došlo 23. března 2012 k recidivě septického stavu s nutností obnovení umělé plicní ventilace a podpory oběhu katecholaminy. Příčinou byla recidiva kanylové sepse (Stafylococcus epidermidis z hrotu kanyly a ve 4 hemokulturách). CT vyšetření hrudníku a břicha zobrazilo trombózu levostranné podklíčkové a jugulární žíly a obtékaný trombus v horní duté žíle, zasahující až do pravé síně, a oboustrannou pneumonii. Nález byl 30. března 2012 potvrzen transezofageálním echokardiografickým vyšetřením (obr. 2). Kardiochirurg i intervenční radiolog doporučili po opakované konzultaci konzervativní postup. Pacient byl dále léčen kombinací ATB dle citlivosti (teikoplanin + kolomycin a následně meropenem v monoterapii) a kontinuální infuzí nefrakcionovaného heparinu za kontrol aPTT (activated partial thromboplastin time – aktivovaný částečný tromboplastinový čas) a opakovaně prováděného TEE. Dne 16. dubna 2012 již trombus nebyl při transezofageální echokardiografii v horní duté žíle ani pravé síni prokázán, duplexní ultrazvukové vyšetření žil zobrazilo organizovaný trombus levostranné jugulární žíly a volně průchodnou levostrannou podklíčkovou žílu. Klinicky došlo k ústupu teplot a oběhové stabilitě, byla obnovena spontánní ventilace, enterální výživa, dokumentovány negativní testy na hemokultury, pacient byl převeden na terapeutickou dávku nízkomolekulárního heparinu. Hematologickým vyšetřením byla prokázána heterozygotní mutace Leidenského faktoru. Stav pacienta dále komplikoval vznik těžké malnutrice, pankreatobiliární píštěle s nutností zavedení stentu do žlučových cest, pankreatogenního diabetu a polymyoneuropatie kriticky nemocných, což bylo řešeno ve spolupráci s vyšším pracovištěm a dlouhodobou rehabilitací v naší nemocnici. Pacient byl propuštěn do domácí péče 23. července 2012, v současné době je v celkově dobrém stavu, v péči nutriční ambulance.
Obr. 2. TEE-bikavální projekce 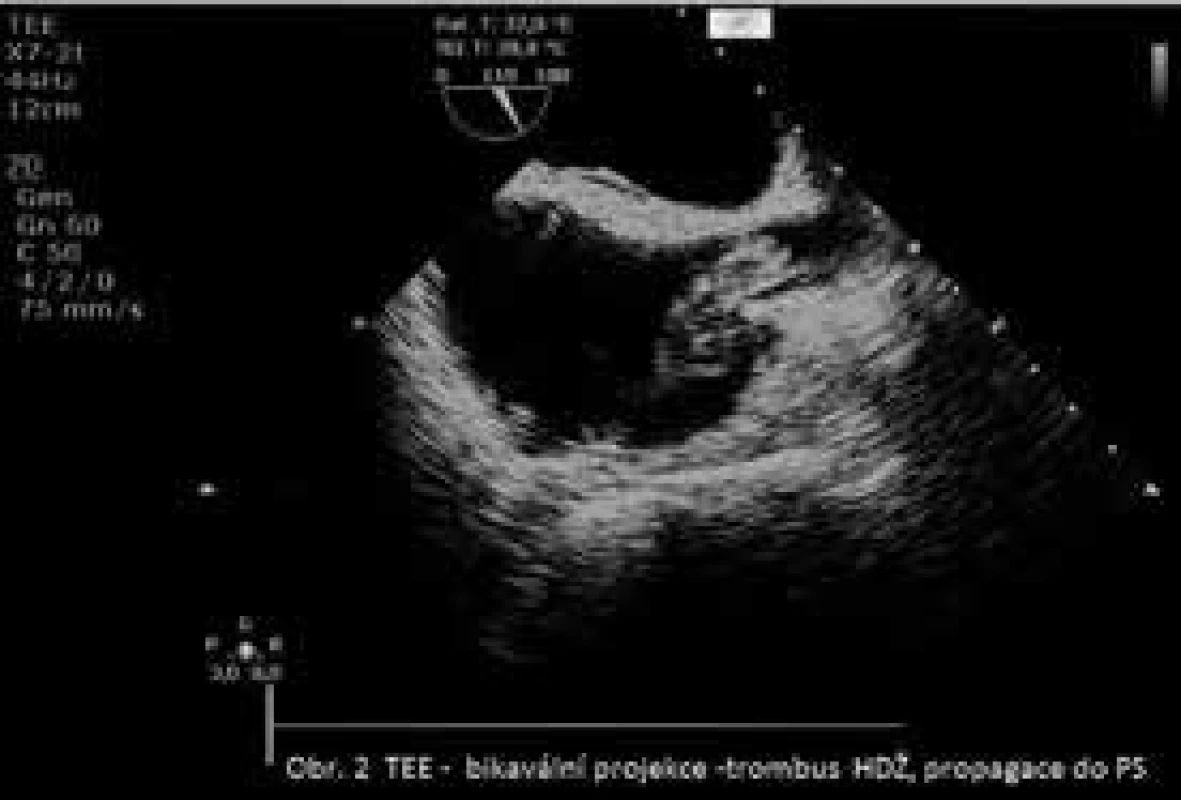
Obtékaný trombus v horní duté žíle s propagací do pravé síně Kazuistika 3
60letá obézní diabetička 2. typu, v pravidelném dialyzačním programu pro chronické renální selhání při nespecifikované glomerulonefritidě a diabetické nefropatii. Pro opakovanou trombózu A-V shuntu v letech 2009 a 2011 byla dialyzována přes subklaviálně zavedený tunelizovaný katétr. V roce 2011 prodělala kanylovou sepsi (Stafylococcus epidermidis) a v dubnu roku 2012 epidurální absces se spondylodiscitidou L4–L5. Onemocnění bylo léčeno konzervativně, etiologie nebyla zjištěna. Testy na hemokultury byly v tomto období negativní. Na naši kliniku byla pacientka přijata 25. prosince 2012 pro horečku se zimnicí při dialýze, čemuž předcházely doma 14 dnů trvající intermitentní teploty a kašel. Vyšetřením (včetně provedení magnetické rezonance páteře) byla diagnostikována katetrová sepse (Stafylococcus aureus) a zároveň byl vyloučen jiný zdroj infekce. Tunelizovaný katétr byl odstraněn, kontralaterálně, jugulárním přístupem byl zaveden katétr nový. Pro trvající septické teploty bylo 2. ledna 2013 provedeno TEE a byl zjištěn trombus v oblasti ústí HDŽ a vstupu do PS o velikosti 4 × 2 cm (obr. 3). Byla rozšířena ATB terapie na 4kombinaci (vankomycin, gentamycin, kolomycin, flukonazol) a přidán nízkomolekulární heparin v terapeutické dávce. Stav pacientky byl konzultován a následně byla přeložena na kardiochirurgii ke zvážení trombektomie HDŽ a PS. Zde při původní nezměněné léčbě došlo postupně k ústupu teplot a poklesu zánětlivých markerů. Dalšími doplňujícími vyšetřeními (CT hrudníku + CT angiografie a. pulmonalis) byla zjištěna unilaterální segmentální plicní embolizace komplikovaná plicním infarktem a drobná vícečetná plicní ložiska odpovídající nejspíše drobným septickým embolizacím. Kontrolní TEE 19. ledna 2013 prokázalo významné zmenšení (19 × 4 mm) a organizaci trombu v HDŽ. Operace proto nebyla indikována, pacientka byla 21. ledna 2013 přeložena zpět a dále léčena na našem pracovišti. Byla dokumentována opakovaná negativita hemokultur, trvale nízké hladiny zánětlivých parametrů, supraklavikulárně byl zaveden tunelizovaný dialyzační katétr a nastavena trvalá perorální antikoagulační léčba warfarinem. Po ukončení ATB léčby byla pacientka propuštěna, dochází na pravidelné dialýzy a je v dobrém stavu.
Obr. 3. TEE-bikavální projekce 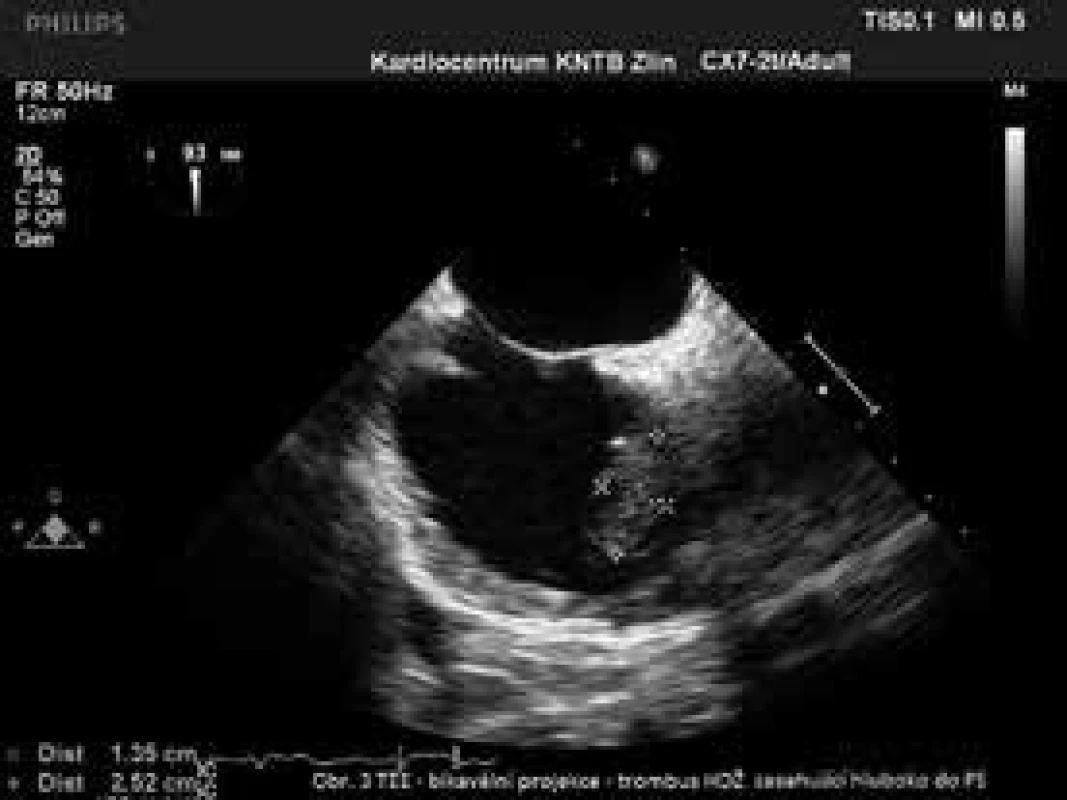
Trombus v horní duté žíle zasahující hluboko do pravé síně Kazuistika 4
49letý nonkompliantní diabetik 2. typu s polycystickou chorobou ledvin se dostavil k vyšetření v září roku 2012 s již rozvinutými příznaky uremie. Byl akutně hospitalizován a ihned byla zahájena dialyzační léčba. Hospitalizace byla komplikována kanylovou sepsí (Stafylococcus aureus) a opakovanými neúspěšnými pokusy o založení A-V shuntu, proto byl zaveden tunelizovaný katétr a pacient byl v říjnu roku 2012 propuštěn. V lednu roku 2013 jsme při dialýzách opakovaně dokumentovali febrilní špičky provázené hypotenzí a záchytem zlatého stafylokoka, pacient ale odmítal hospitalizaci, a byl proto léčen dlouhodobě perorálními ATB (ampicilin/klavulanát). Pro 4 dny trvající vysoké horečky s celkovým vyčerpáním a náhle vzniklou poruchou zraku (levé oko) byl 14. února 2013 přijat na naše oddělení. Byla diagnostikována recidiva katetrové sepse (Stafylococcus aureus) a akutní endoftalmitis se subretinálním abscesem a drobnými sítnicovými hemoragiemi. Pacienta jsme léčili systémově i lokálně aplikovanými antibiotiky (vankomycin) a tunelizovaný katétr byl vyměněn za druhostranný subklaviální dočasný katétr. Pro přetrvávající subfebrilie a oční nález bylo 21. února 2013 indikováno transezofageální echokardiografické vyšetření, které zobrazilo trombus velikosti 3 × 1,5 cm v oblasti přechodu horní duté žíly do pravé síně (obr. 4) a do otevřeného foramen ovale. Po podání kontrastního roztoku byl dokumentován pravolevý zkrat. Terapii jsme proto rozšířili o meropenem a profylaktickou dávku nízkomolekulárního heparinu (LMWH). Znovu jsme provedli výměnu dialyzační kanyly. Stav pacienta se postupně zlepšil, byl několik dnů afebrilní, došlo k poklesu zánětlivé aktivity a při opakovaném odběru byly hemokultury negativní. Zavedení tunelizovaného dialyzačního katétru (jako definitivní řešení pro zajištění cévního přístupu) bylo komplikováno rozvojem pneumotoraxu vyžadujícího hrudní drenáž, zároveň byla při CT vyšetření plic zjištěna unilaterální lobární plicní embolizace s plicním infarktem a několik drobných infiltrátů v horních segmentech plic hodnocených zpětně jako nejspíše starší septické embolizace. Po odstranění hrudního drénu zůstával pacient nadále bez teplot, s trvale nízkými zánětlivými parametry, stran plicního nálezu byl zcela asymptomatický. Kontrolní TEE z 8. března 2013 prokázalo pouze drobný organizovaný nástěnný trombus horní duté žíly bez známek plicní hypertenze. Pokračovali jsme v parenterální léčbě ATB (vankomycin) a aplikaci profylaktické dávky LMWH až do konce hospitalizace. Vzhledem k opakovanému průkazu intraretinální hemoragie, předchozí prokazatelné nespolupráci a zcela negativnímu postoji pacienta, který sám ukončil hospitalizaci podpisem negativního reverzu, nebyla nasazena trvalá antikoagulační léčba a pacient nebyl referován k uzávěru perzistujícího foramen ovale, přestože oba terapeutické postupy byly zvažovány a s pacientem opakovaně probrány.
Obr. 4. TEE: trombus v oblasti přechodu horní duté žíly do pravé síně 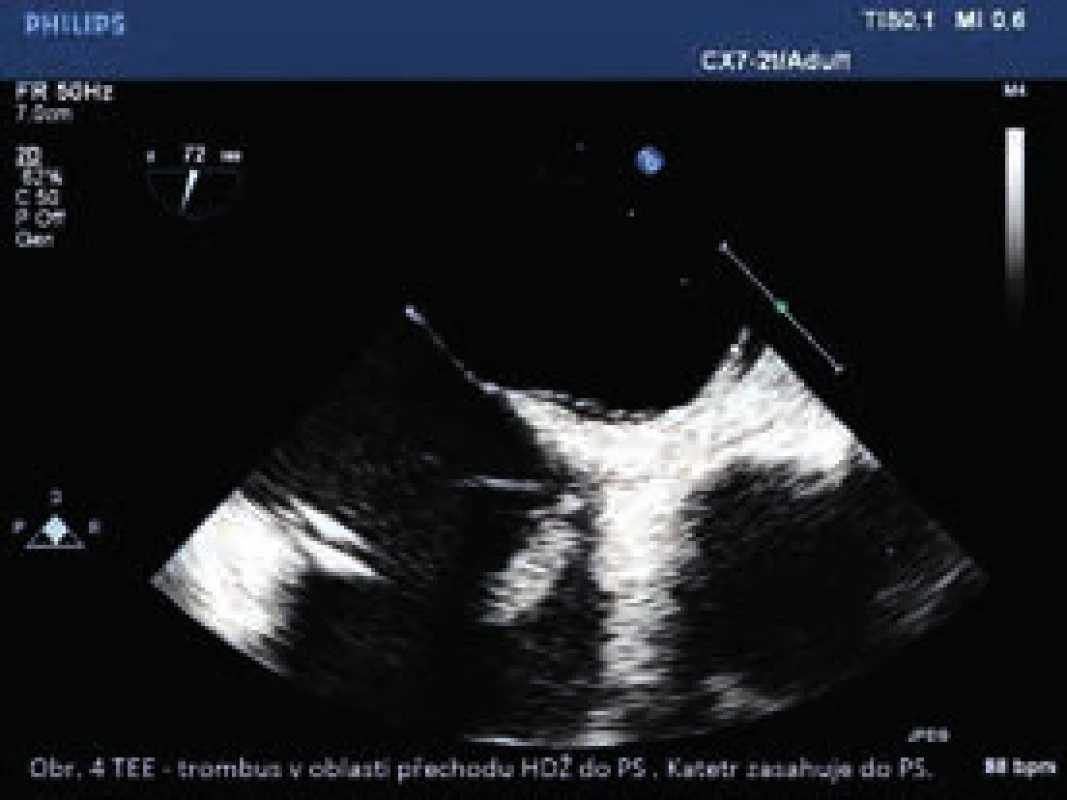
Katétr zasahuje do pravé síně Diskuse
Septická trombóza v souvislosti s centrálním žilním katétrem je definována jako současně prokázaná trombóza jugulární, subklaviální nebo horní duté žíly, infekce centrálního žilního katétru, zahrnující kultivaci identického mikroorganizmu z periferní krve a hrotu katétru, a pokračující bakteriemie i po extrakci katétru [8]. Septická trombóza by měla být zvažována jako příčina sepse, pokud po vytažení katétru přetrvává bakteriemie a pozitivita hemokultur po 72 hod od zahájení adekvátní antibiotické terapie bez prokázání jiného zdroje infekce, nebo při známkách metastatického šíření infekce [10]. Její incidence je ovšem ve srovnání se samostatně se vyskytující trombózou nebo infekcí katétru velmi malá [8,11], v literatuře omezená na kazuistická sdělení [6,7,9,12]. Patofyziologicky je kombinace infekce a trombózy katétru v úzké souvislosti a jejich výskyt je zřejmě vzájemně potencován [3,13]. Etiologicky se nejvýznamněji uplatňují stafylokoky (Stafylococcus aureus, koaguláza-negativní stafylokoky), gramnegativní bakterie (Pseudomonas aeuriginosa, Enterobacter cloacae), mykotické infekce (Candida sp.) [2,4]. Symptomy připomínají infekční endokarditidu a zahrnují celkové příznaky – recidivující septické teploty, zimnice a třesavky nereagující na empirickou antibiotickou léčbu, lokální známky zánětu v místě inzerce katétru (bolestivost, otok, zarudnutí), kolaterální žilní oběh, orgánové komplikace způsobené septickými embolizacemi (pneumonie, abscesy), posttrombotický syndrom a syndrom horní duté žíly [2,7–9].
Pro diagnostiku je rozhodující přítomnost symptomů perzistující bakteriemie přetrvávající po vytažení katétru a zavedení antibiotické terapie, shodná kultivační vyšetření periferní žilní krve (alespoň v jedné hemokultuře) a hrotu katétru [10] a prokázání trombózy zobrazovacím vyšetřením. Vyšetření ultrazvukem s barevným dopplerovským mapováním je rutinní, dobře dostupnou metodou a dosahuje 77–100% specificity, má však v této oblasti nízkou senzitivitu (kolem 56 %), která je dána často centrální lokalizací trombů [5]. Standardem je použití kontrastní CT venografie [5], která je ovšem zatížena rizikem aplikace kontrastní látky, což musí vést k obezřetnosti v indikaci, zejména u pacientů s významným preexistujícím poškozením funkce ledvin, diabetem a dalšími četnými komorbiditami. Velmi výhodné je využití transezofageální echokardiografie, pomocí níž lze dobře zobrazit distální úsek horní duté žíly, přechod do pravé síně a zároveň vyloučit vegetace na srdečních chlopních, elektrodách apod [10,14].
V rozmezí předchozích 3 let jsme na našem pracovišti diagnostikovali 4 případy takto nemocných pacientů. Ve všech popsaných případech byly vyšetřeny minimálně 4 separované periferní hemokultury a identické agens bylo potvrzeno kultivací hrotu extrahovaného katétru. Zároveň nebyl nalezen žádný jiný zdroj se shodným kultivačním nálezem. Standardně byly pravidelně vyšetřovány výtěry z krku, nosu, stěry z okolí kanyly a kůže před odběrem hemokultur, kultivace moči a RTG plic. Další kultivační či zobrazovací vyšetření byla indikována s ohledem na individuální případy (stolice, výtěry z tracheostomických kanyl, tekutiny z drénů, sonografie či CT břicha, hrudníku atd). Laboratorně byla přítomna vysoká zánětlivá aktivita (CRP, prokalcitonin, leukocyty), případně její jednoznačná dynamika. Trombóza byla ve 3 případech potvrzena transezofageální echokardiografií (TEE), v 1 případě pomocí CT venografie a následně potvrzena TEE. Vyšetření bylo prováděno pro přetrvávající teploty nebo opakované pozitivní hemokultury přes cílenou antibiotickou léčbu. Výhodu a zároveň důležitost indikace TEE dokumentuje skutečnost, že všichni pacienti byli původně vyšetřeni zároveň duplexním ultrazvukovým vyšetřením žilního systému horních končetin s negativním nálezem. Obtížnost stanovení diagnózy dokládá relativně dlouhá doba od začátku příznaků, která se pohybovala v rozmezí 14–43 dnů (tab).
Tab. 1. Přehled popisovaných pacientů 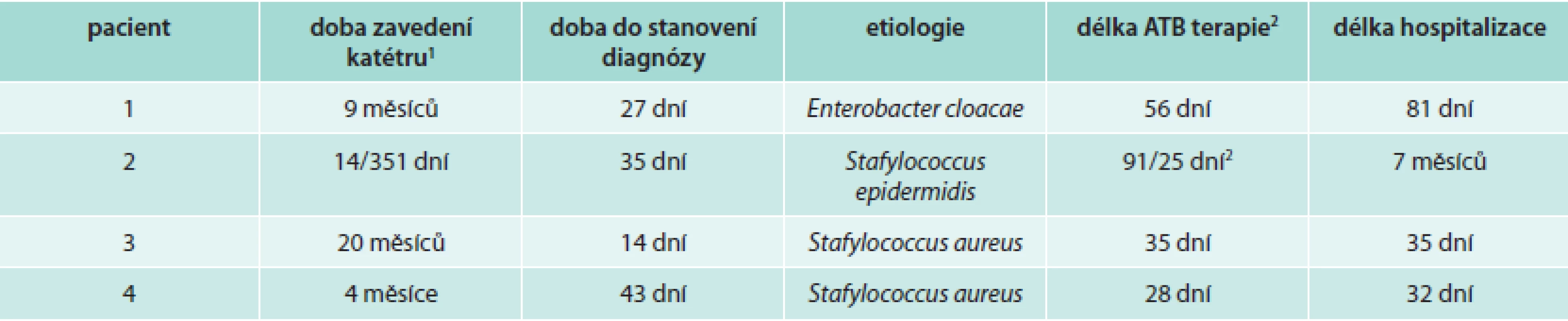
1 doba od poslední výměny centrálního katétru/celkový počet dnů se zavedeným centrálním katétrem před stanovením diagnózy 2 doba celkové léčby antibiotiky od počátku hospitalizace/doba cílené léčby antibiotiky od stanovení diagnózy Léčba CR-SCVT není standardizována. Všeobecně je doporučována dlouhodobá intravenózní aplikace antibiotik dle stanovené citlivosti při kultivačním vyšetření (minimálně 3–4 týdny) [10]. Úloha antikoagulační léčby není vyřešena [10], v jednotlivých popsaných případech většinou použita byla [7–9,14]. Jsou dokumentovány případy použití nízkodávkované streptokinázy [12], případy úspěšného chirurgického odstranění trombu katétru z horní duté žíly a pravé síně [6] i trombektomie v oblasti ileofemorálních žil a dolní duté žíly [15].
Všichni 4 naši pacienti byli léčeni dlouhodobě intravenózní aplikací antibiotik s ohledem na etiologické agens, stanovenou citlivost při kultivačních vyšetřeních a ve spolupráci s místním antibiotickým centrem. Doba aplikace antibiotik se pohybovala od 28 do 91 dnů. Nejčastěji byl vstupně empiricky podáván oxacilin, cíleně pak vankomycin, meropenem a kolomycin v kombinaci s dalšími antibiotiky. První pacientka byla léčena monoterapií cefotaximem celkem 51 dnů s dobrým celkovým efektem. Antibiotická léčba byla ukončena až při setrvalém poklesu teplot, zánětlivých markerů a při opakované negativitě hemokultur.
Antikoagulační léčba byla poměrně heterogenní. V prvním případě byla starší polymorbidní pacientka s chronickým renálním selháním pro obavy z krvácivých komplikací původně léčena profylaktickou dávkou LMWH. Došlo však ke vzniku obstrukce horní duté žíly, proto byla po zajištění trvalého cévního přístupu (translumbálně zavedeným tunelizovaným katétrem) nasazena trvalá perorální antikoagulace s častými kontrolami a terapeutickým INR okolo hodnoty 2,0. Druhý pacient byl léčen kontinuální infuzí nefrakcionovaného heparinu a následně převeden na terapeutickou dávku LMWH. Vzhledem k diagnostice kongenitálního trombofilního stavu a výskytu trombózy ve více lokalizacích zůstává trvale v péči hematologa. Třetí pacientce byla podávána terapeutická dávka LMWH a následně perorální antikoagulační léčba. Čtvrtý pacient byl vzhledem k přítomnosti intraretinální hemoragie vyžadující intravitreální aplikaci antibiotik vstupně bez antikoagulační léčby, po ukončení oftalmologické léčby byla aplikována profylaktická dávka LMWH. Vzhledem k odmítavému postoji a předčasnému ukončení hospitalizace byl ponechán bez trvalé antikoagulační léčby. Chirurgická léčba byla ve 2 případech zvažována, ale vzhledem k vysokému riziku operačního výkonu při primární polymorbiditě pacientů a dokumentované regresi trombózy nebyla indikována. Podobně nebyla indikována ani trombolytická léčba.
V rámci monitorace efektu léčby bylo u všech pacientů provedeno během hospitalizace kontrolní transezofageální echokardiografické vyšetření s odstupem 15–20 dnů od prvního vyšetření. Ve dvou případech (1 + 3) byla dokumentována parciální a v dalších dvou (2 + 4) kompletní regrese trombu v horní duté žíle. Domníváme se, že vzhledem k různé intenzitě antikoagulační terapie tyto nálezy nelze vysvětlit pouze disolucí trombu působením antikoagulační léčby. Pravděpodobně došlo, alespoň v některých případech, k uvolnění trombu a parciální embolizaci do plicního řečiště, pro což svědčí i nálezy z prováděných CT vyšetření u pacientů 2, 3 a 4. Tyto embolizace však jistě nevedly k hemodynamické nestabilitě, pouze k rozvoji drobných septických ložisek, která v době jejich vzniku nebyla klinicky diagnostikována a byla zjištěna až ex post. Rovněž nebyla při kontrolní echokardiografii zjištěna nově vzniklá nebo zhoršená plicní hypertenze. Podobně předpokládá výskyt určitého počtu asymptomatických embolizací u onkologických pacientů s neseptickými tromby v souvislosti s centrálními katétry ve své práci Frank et al [16]. Tyto nálezy dle našeho názoru podporují obecnou indikaci antikoagulační terapie u těchto stavů s využitím monitorace hladin anti-Xa či aPTT a následně důsledného sledování INR. V konkrétních případech mohou být důvodem pro podrobné hematologické vyšetření k ozřejmění přítomnosti kongenitální trombofilie.
Závěr
CR-SCVT je komplikací vyskytující se poměrně vzácně. Její nebezpečí ovšem spočívá v častém výskytu u pacientů vyššího věku s přítomným závažným chronickým onemocněním (diabetes mellitus), u pacientů dialyzovaných, onkologických nebo akutně nemocných pacientů v dlouhodobé resuscitační péči. Takto imunokompromitovaní pacienti jsou bezprostředně ohroženi potenciálně letálními komplikacemi plynoucími z metastatického šíření infekce či progrese septického stavu, rovněž ale komplikacemi vlastní léčby v souvislosti s opakovanými výměnami katétrů a dlouhodobou antikoagulační a antibiotickou terapií. Přítomnost četných komorbidit, nutnost dlouhodobé hospitalizace (tab), vysoké riziko rozvoje malnutrice, polymyoneuropatie, případně imobilizačního syndromu může vést k závislosti na ošetřovatelské péči, opakovaným hospitalizacím a výraznému zhoršení kvality života. Z ekonomického hlediska je celý proces léčby spojen s podstatným zvýšením nákladů na zdravotní péči, zejména v souvislosti s akutní hospitalizací, ale i z hlediska dlouhodobé péče ambulantní. Proto je nutné na tuto komplikaci u pacientů s katetrovou sepsí, která přes cílenou antibiotickou léčbu neustupuje, především pomýšlet a vhodným zobrazovacím vyšetřením ji co nejdříve diagnostikovat a léčit.
MUDr. Miroslav Bambuch
miroslav.bambuch@seznam.cz
Interní klinika Krajské nemocnice T. Bati, a. s., Zlín
www.kntb.cz
Doručeno do redakce: 3. 9. 2013
Přijato po recenzi: 30. 10. 2013
Zdroje
1. Nightingale CE, Norman A, Cunningham D et al. A prospective analysis of 949 long-term central venous access catheters for ambulatory chemotherapy in patients with gastrointestinal malignancy. Eur J Cancer 1997; 33(3): 398–403.
2. Arnow PM, Quimosing EM, Beach M. Consequences of intravascular catheter sepsis. Clin Infect Dis 1993; 16(6): 778–784.
3. Timsit JF, Farkas JC, Boyer JM et al. Central vein catheter-related thrombosis in intensive care patients: incidence, risks factors, and relationship with catheter-related sepsis. Chest 1998; 114(1): 207–213.
4. Abad CL, Safdar N. Catheter-related Bloodstream Infections. Infect Dis Spec Ed 2011; 14(9): 84–98.
5. Rooden CJ, Tesselaar MET, Osanto S et al. Deep vein thrombosis associated with central venous catheters – a review. J Thromb Haemost 2005; 3(11): 2409–2419.
6. Gressianu MT, Dhruva VN, Arora RR et al. Massive septic thrombus formation on a superior vena cava indwelling catheter following Torulopsis (Candida) glabrata fungemia. Intensive Care Med 2002; 28(3): 379–380.
7. Majdák P, Kubík J Jr, Harmátová L. Prípad vlajúceho infikovaného trombu v. jugularis interna, septických pneumónií a heparínom indukovanej trombocytopénie. Vnitř Lék 2011; 57(1): 117–121.
8. Kaufman J, Demas C, Stark K et al. Catheter-related septic central venous thrombosis-current therapeutic options. West J Med 1986; 145(2): 200–203.
9. Bulas J, Murín J, Kiňová S et al. Vlajúci trombus v pravej predsieni ako komplikácia po kanylách centrálnej žily. Cardiol 2002; 11(2): 116–119.
10. Mermel LA, Allon M, Bouza E et al. Clinical practice guidelines for the diagnosis and management of intravascular catheter-related infection: 2009 Update by the Infectious Diseases Society of America. Clin Infect Dis 2009; 49(1): 1–45.
11. Raad II, Luna M, Khalil SA et al. The relationship between the thrombotic and infectious complications of central venous catheters. JAMA 1994; 271(13): 1014–1016.
12. Volkow P, Cornejo-Juárez P, Arizpe-Bravo AB et al. Catheter-related septic thrombophlebitis of the great central veins successfully treated with low-dose streptokinase thrombolysis and antimicrobials. Thromb J 2005; 3 : 11. Dostupné z DOI: <http://doi: 10.1186/1477–9560–3-11>.
13. van Rooden CJ, Schippers EF, Barge RM et al. Infectious complications of central venous catheters increase the risk of catheter-related thrombosis in hematology patients: a prospective study. J Clin Oncol 2005; 23(12): 2655–2660.
14. Bouffandeau B, Jabrani K, Trojette F et al. Usefulness of transesophageal echocardiography to detect Staphylococcus aureus infected superior vena cava thrombosis. Intensive Care Med 1999; 25(11): 1331–1332.
15. Kniemeyer HW, Grabitz K, Buhl H et al. Surgical treatment of septic deep venous thrombosis. Surgery 1995; 118(1): 49–53.
16. Frank DA, Meuse J, Hirsch D et al. The treatment and outcome of cancer patients with thromboses on central venous catheters. J Thromb Thrombolysis 2000; 10(3): 271–275.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2014 Číslo 2- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Úvodník po volbách aneb programové miniprohlášení předsedy ČIS
- VÝBOR ČIS pro funkční období 2014–2018
- Orální infekce a revmatická onemocnění – editorial
- Septický/infikovaný trombus prechodu hornej dutej žily a pravej predsiene v súvislosti so zavedeným centrálnym žilným katétrom – editorial
- Septický/infikovaný trombus přechodu horní duté žíly a pravé síně se zavedeným centrálním žilním katétrem – editorial
- Hodnocení diastolické funkce levé komory pomocí radionuklidové ventrikulografie u pacientů s chronickým srdečním selháním a sníženou ejekční frakcí
- Dynamika hladiny interleukinu 6 u pacientů v septickém a kardiogenním šoku a u pacientů s akutním infarktem myokardu s elevacemi ST
- MR kompatibilní kardiostimulátory a implantabilní kardiovertery-defibrilátory
- Orální infekce a revmatická onemocnění
- Renální denervace pro léčbu arteriální hypertenze – nezodpovězené otázky
- Léčba Waldenströmovy makroglobulinemie v roce 2013
- JAK2 inhibitory v léčbě primární myelofibrózy. Dodatek k doporučením pro diagnostiku a léčbu Ph negativních myeloproliferativních onemocnění České pracovní skupiny pro Ph negativní myeloproliferativní onemocnění České hematologické společnosti ČLS JEP (CZEMP)
- Izolovaná nonkompaktní kardiomyopatie: souhrnný článek s kazuistickým příkladem
- Septická trombóza horní duté žíly a pravé síně v souvislosti se zavedeným centrálním žilním katétrem
- David Školoudík, Daniel Šaňák et al. Rekanalizační terapie akutní ischemické cévní mozkové příhody.
- Omluva
- Ondřej Šimetka, Radovan Vlk, Martin Procházka. HELP syndrom.
- Oznam/Oznámení
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- MR kompatibilní kardiostimulátory a implantabilní kardiovertery-defibrilátory
- Dynamika hladiny interleukinu 6 u pacientů v septickém a kardiogenním šoku a u pacientů s akutním infarktem myokardu s elevacemi ST
- Septická trombóza horní duté žíly a pravé síně v souvislosti se zavedeným centrálním žilním katétrem
- JAK2 inhibitory v léčbě primární myelofibrózy. Dodatek k doporučením pro diagnostiku a léčbu Ph negativních myeloproliferativních onemocnění České pracovní skupiny pro Ph negativní myeloproliferativní onemocnění České hematologické společnosti ČLS JEP (CZEMP)
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



