-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Antihyperglykemická léčba a cévní onemocnění
Antihyperglycaemic treatment and vascular diseases
Hyperglycaemia is being linked to the development of vascular complications of diabetes – diabetic micro ‑ as well as macro‑angiopathies. It is, therefore, logical to assume that a reduction of glycaemia will result in a reduction of diabetic complications. However, recent clinical studies in type 2 diabetes described a range of observations that make this general statement less unambiguous: possibly increased incidence of coronary events following rosiglitazone use, discontinuation of some studies due to significantly decreased HbA1c in long‑term diabetes, metabolic memory phenomenon, where early diabetes treatment exerts it effect for more than 10 years, and resulting differences in treatment approach to type 2 diabetes patients with respect to the duration of the disease. It can be concluded with respect to the issue of antihypeglycaemia treatment and its cardiovascular effect: 1. Early compensation of diabetes in newly diagnosed diabetic patients exerts its effect as long as 15 years and more. 2. Longer duration of diabetes implicates probably higher target value for diabetes compensation than the current 5.3% HbA1c according to IFCC. 3. No link has been proven between a specific anti‑diabetic agent and worsened cardiovascular prognosis; the RECORD study provided conclusive evidence that rosiglitazone has no negative effect on the vascular system. 4. On contrary, it is very likely that some of the new anti‑diabetic agents, for example from among the incretin analogues, will impact positively on the vascular system. 5. There is no doubt about the importance of hyperglycaemia correction in prevention of cardiovascular diseases in type 1 diabetes patients.
Key words:
diabetes mellitus – anti‑diabetic agents – cardiovascular complication of diabetes – metformin – glitazones – incretin analogues – metabolic memory
Autoři: Š. Svačina
Působiště autorů: III. interní klinika 1. lékařské fakulty UK a VFN Praha, přednosta prof. MU Dr. Štěpán Svačina, DrSc., MBA
Vyšlo v časopise: Vnitř Lék 2010; 56(4): 313-316
Kategorie: 11. celostátní diabetologické sympozium „Diabetes a angiologie“ , Hradec Králové, 5.– 6. června 2009
Souhrn
Hyperglykemie je spojována se vznikem cévních komplikací diabetu – diabetické mikro ‑ i makroangiopatie. Je proto logické předpokládat, že snížení glykemií povede k snížení komplikací diabetu. V posledních letech byla však v klinických studiích u diabetu 2. typu popsána řada jevů, které toto obecné tvrzení komplikují: možný zvýšený výskyt koronárních příhod po rosiglitazonu, zastavení některých studií s výrazným snížením HbA1c při delším trvání diabetu, fenomén metabolické paměti, kdy časná léčba diabetu má efekt ještě po více než 10 letech a z toho vyplývající diferencovaný přístup k diabetikům 2. typu při různě dlouhém trvání nemoci. V otázce antihyperglykemické léčby a jejích kardiovaskulárních efektů lze uzavřít: 1. Časná kompenzace diabetu u nově zjištěných diabetiků má efekt přetrvávající i po 15 a více letech. 2. Při delším trvání diabetu je cílová hodnota kompenzace diabetu pravděpodobně vyšší než současných 5,3 % HbA1c podle IFCC. 3. Žádné konkrétní antidiabetikum nelze spojovat se zhoršenou kardiovaskulární prognózou, i u rosiglitazionu bylo dnes přesvědčivě ve studii RECORD popsáno, že negativní cévní efekty nejsou při této léčbě přítomny. 4. Dnes je navíc velmi pravděpodobné, že některá nová antidiabetika např. ze skupiny inkretinových analog pozitivní cévní efekty mít budou. 5. U diabetiků 1. typu nelze význam korekce hyperglykemie v prevenci kardiovaskulárních onemocnění zpochybnit vůbec.
Klíčová slova:
diabetes mellitus – antidiabetika – kardiovaskulární komplikace diabetu – metformin – glitazony – inkretinová analoga – metabolická paměťÚvod – proč léčíme cukrovku antidiabetiky?
Historicky byla antidiabetická terapie určena především k zábraně vzniku závažné hyperglykemie, a tedy komatu. Až mnohem později byla korekce spojována především se zábranou vzniku specifických diabetických komplikací. To platí i dnes, ač v prevenci diabetické nefro - a retinopatie se kromě antidiabetik uplatňují významně i antihypertenziva a hypolipidemika, např. fibráty [1].
I diabetická makroangiopatie souvisí s hyperglykemií – jak ukázala např. studie UKPDS [2] – a chronickou dekompenzací. I makroangiopatie je ovlivnitelná i důslednou léčbou dyslipidemie, hypertenze a metabolického syndromu [3]. Logický předpoklad, že korekce hyperglykemie povede vždy k poklesu výskytu diabetické makroangiopatie, byl v poslední době zpochybněn, resp. podrobně analyzován.
Studie UKPDS a její extenze
Studie UKPDS je jednou z nejvýznamnějších studií nejen diabetologie, ale celé klinické medicíny vůbec [2]. V této studii bylo od roku 1977 až do roku 1997 sledováno přes 5 tisíc pacientů s nově zjištěným diabetem 2. typu. Medián sledování byl 10 let (rozpětí 6 – 20 let).
Po ukončení studie byly všichni pacienti léčeni již otevřeně a nezávisle na původním designu studie s využitím všech moderních antidiabetik. Následovalo tak ještě desetileté monitorování kompenzace a stavu pacientů v letech 1997 – 2007. Medián sledování tak činil celkem 17 let (rozpětí 16 – 30 let). Výskyt diabetické mikro i makroangiopatie byl v první části studie nižší v intenzivně léčené skupině jak při zlepšené kompenzaci glykemií, tak při zlepšené kompenzaci krevního tlaku. V extendované části studie byla kompenzace diabetu (obr. 1) i krevního tlaku v obou větvích studie srovnatelná. Ještě po těchto 10 letech byl však výskyt diabetické mikro - a makroangiopatie i celková mortalita (obr. 2) nižší v antidiabetiky intenzivně léčené skupině [4]. Jakoby si tedy organizmus diabetika pamatoval léčbu v časné fázi onemocnění – fenomén metabolické paměti.
Obr. 1. UKPDS extense – vývoj HbA<sub>1c</sub>. 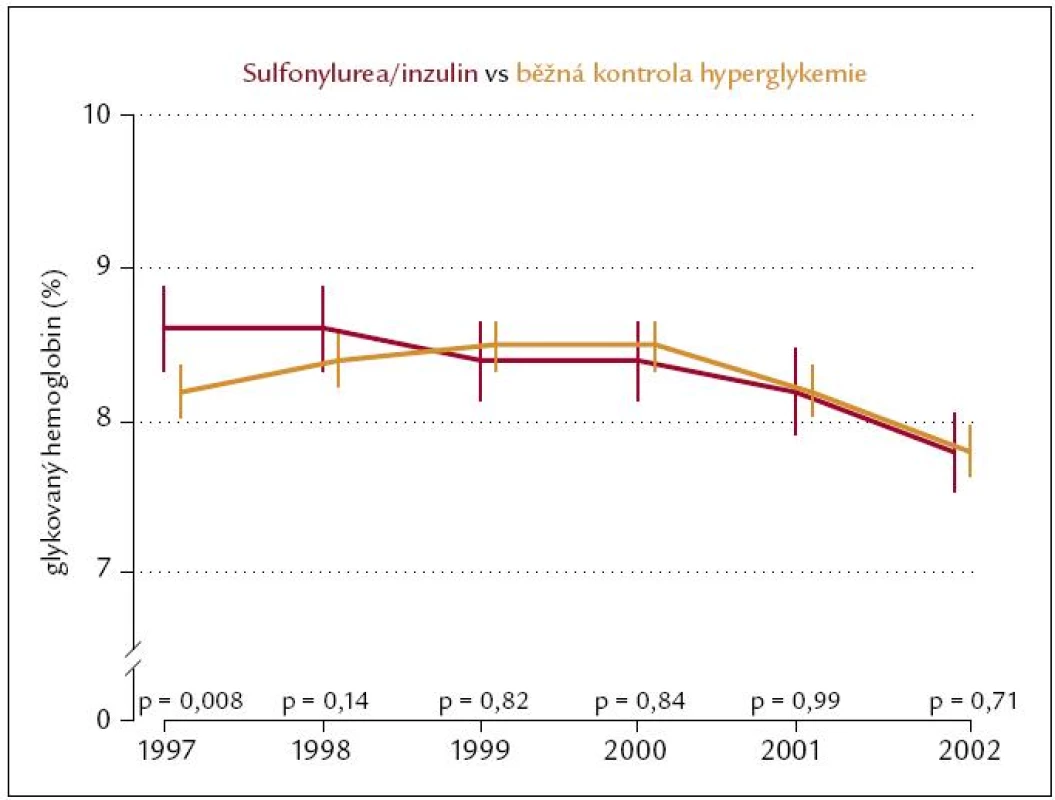
Obr. 2. UKPDS extenze – relativní riziko (HR) celkové mortality. 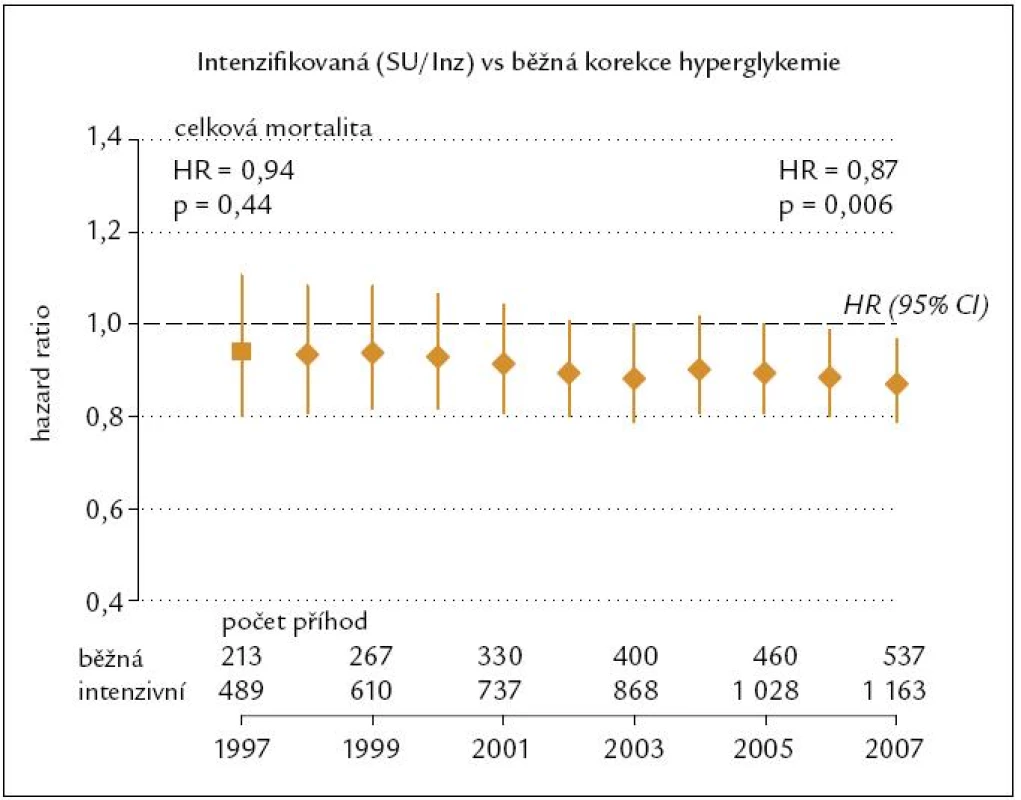
Efekt antihyperglykemické léčby na snížení mikrovaskulárních i makrovaskulárních komplikací je tedy nejen časný, ale i pozdní.
Glitazony a cévní onemocnění
Již v minulosti byly pozitivní cévní efekty popsány u metforminu (např. ve výše zmíněné studii UKPDS - 2), který je dnes antidiabetikem první volby. Od počátku využití glitazonů se zdálo podle studií na zvířatech pravděpodobné, že glitazony mají pozitivní cévní efekty [5]. Studie PROACTIVE s pioglitazonem [6] překvapivě zjistila jen nesignifikantní pokles kardiovaskulárních příhod o 10 % (p = 0,095). Signifikantně poklesly jen některé sekundární sledované parametry – o 16 % celková mortalita, výskyt nefatálního infarktu myokardu a cévní mozkové příhody (p = 0,027). Po zjištěném alespoň částečně signifikantním pozitivním efektu pioglitazonu na kardiovaskulární onemocnění v této studii překvapila celá svět tzv. Nissenova metaanalýza studií s rosiglitazonem [7]. Byla provedena retrospektivní metaanalýza 40 malých a 2 velkých klinických studií DREAM a ADOPT ve srovnání s kontrolní skupinou léčenou léky jinými než rosiglitazon. V rosiglitazonové skupině bylo popsáno 86 případů infarktu myokardu ve srovnání se 72 případy u kontrolní skupiny, dále 39 úmrtí z kardiovaskulárních příčin ve srovnání s 22 u kontroly. Míra pravděpodobnosti infarktu po terapii rosiglitazonem byla stanovena 1,43 (1,03 – 1,98, p = 0,03) a riziko kardiovaskulárního úmrtí nesignifikantně 1,64 (0,98 – 2,74, p = 0,06). Míra pravděpodobnosti úmrtí ze všech příčin byla nesignifikantní 1,18 (0,89 – 1,55, p = 0,24).
Bezprostředně po této publikaci byla provedena předběžná analýza probíhající studie RECORD [8]. Jednalo se o velkou, dlouhodobou, randomizovanou studii, jejímž cílem je zjistit bezpečnost léčby rosiglitazonem v kombinaci se sulfonylureou nebo metforminem. Předběžná zpráva zahrnula data 4 447 účastníků sledovaných průměrně 3,75 let, přičemž zjištěné riziko kardiovaskulárního úmrtí je 0,83 (0,5 – 1,36, p = 0,46), riziko infarktu myokardu 1,17 (0,75 – 1,82, p = 0,5) a riziko kardiálního selhání 2,24 (1,27 – 3,97, p = 0,006). I letošní kompletní publikace výsledků studie RECORD po pěti letech [9] nezjistila rozdíly ve výskytu kardiovaskulárních úmrtí, infarktu myokardu a cévních mozkových příhod při léčbě rosiglitazonem. Riziko vzniku srdečního selhání bylo při léčbě rosiglitazonem asi 2krát vyšší.
Nové studie s antidiabetiky
V minulých letech byly publikovány výsledky [10] dalších studií (ACCORD, ADVANCE) a analyzována byla i data starší studie (VADT).
Ve studii ACCORD (Action to Control CardiOvascular Risk in Diabetes) byl sledován výskyt kardiovaskulárních příhod u diabetiků 2. typu ve vysokém riziku – 10leté trvání nemoci. Celková mortalita byla překvapivě 257 v intenzivní a 203 standardní (HR 1,22; CI 1,01, 1,46; p = 0,04), kardiovaskulární mortalita pak 135 v intenzivní a ve 94 standardní větvi (HR 1,35; CI 1,04, 1,76; p = 0,02). Pokles HbA1c pod 6 % během v průměru 3,5 roku u diabetiků s trváním diabetu 2. typu nad 10 let zvýšil mortalitu a neredukoval počet kardiovaskulárních příhod. Intenzivně léčená větev studie byla proto zastavena. Nebyl zjištěn žádný vztah k podávané medikaci.
Studie ADVANCE sledovala 11 140 pa-cientů s diabetem 2. typu po dobu 5 let. HbA1c poklesl z 7,3 % na 6,5 % DCCT (po 3,5 roku). Prokázána byla zejména 21% redukce diabetické nefropatie, ale žádná redukce ani žádné zvýšení kardiovaskulárního rizika.
Studie VADT sledovala pacienty od prosince roku 2000. Intenzivní snížení HbA1c pod 7 % podle DCCT nemělo signifikantní efekt na výskyt kardiovaskulárních příhod. Byl zde trend k celkové redukci KV příhod bez úmrtí.
V uvedených studiích byly na rozdíl od studie UKPDS zařazeni diabetici s delším trváním nemoci. U nově zjištěných diabetiků 2. typu jsou tak kardiovaskulární efekty antihyperglykemické léčby přesvědčivé, při delším trvání diabetu jsou buď sporné, nebo nepřítomné (obr. 3).
Obr. 3. Trvání diabetu a snížení HbA<sub>1c</sub> ve vztahu ke kardiovaskulárnímu účinku. 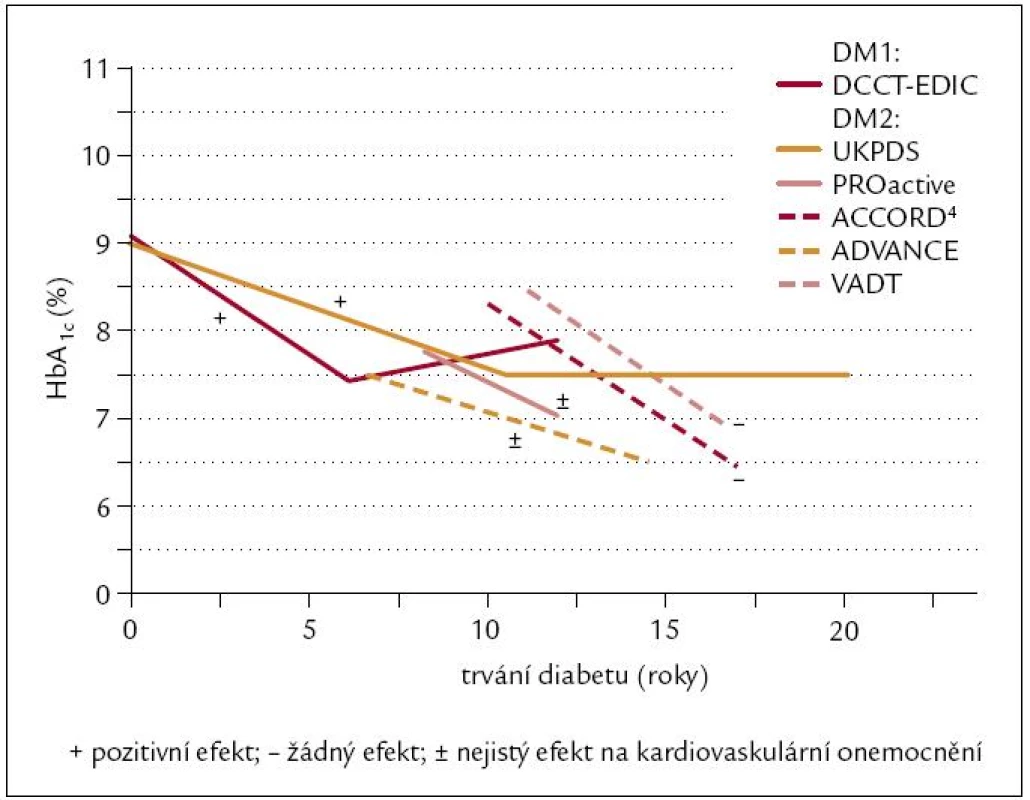
Sledování působení antidiabetik na cévní stěnu [11] ukazuje přímé efekty na šíři intimy karotid, ale sledování klinických výstupů typu kardiovaskulárních příhod či data mortalitní jsou pokládána za významnější.
Dále jsou u diabetiků analyzovány i efekty různých typů intervencí. Studie BARI 2 nezjistila [12] žádný významný rozdíl v počtu úmrtí a závažných kardiovaskulárních příhod mezi pacienty, kteří prodělali urgentní revaskularizaci, a těmi, kteří byli léčeni intenzivní symptomatickou terapií. Přežití se po 5 letech se významně nelišilo mezi skupinou, která podstoupila revaskularizaci (88,3 %), a skupinou, která byla léčena intenzivní symptomatickou terapií (87,8 %, p = 0,97), nebo skupinou léčenou inzulinovými senzitizéry (88,2 %) a inzulinovými sekretagogy (87,9 %, p = 0,89).
Metatanalýza studií s antidiabetiky
Nedávno byla publikována rozsáhlá metaanalýza sledující efekt snížení glykemií antidiabetiky na kardiovaskulární příhody a mortalitu [13].
Bylo zahrnuto pět studií s 27 802 pacienty. Intenzivní snížení glykemií vůči standardní léčbě snížilo riziko kardiovaskulárních příhod na 0,90 [95% CI, 0,83 – 0,98], ale nesnížilo počet úmrtí z kardiovaskulární příčiny – relativní riziko 0,97 [95% CI, 0,76 – 1,24]; ani celkovou mortalitu – relativní riziko 0,98 [95% CI, 0,84 – 1,15].
Nová antidiabetika, inzulin a cévní efekty
Nová antidiabetika třídy inkretinových analog (exenenatid a liraglutid) mají v experimentu řadu pozitivních efektů na cévní stěnu, mimo jiné rovněž snižují krevní tlak [14]. Tyto efekty ukázala pro exenatid i citovaná studie ACCORD, kde mortalita při podání exenatidu byla významně snížena. V této studii měli pacienti léčení inzulinem naopak mortalitu vyšší. Nešlo však o opravdovou randomizaci a je možné předpokládat, že šlo o pacienty s delším trváním diabetu a primárně závažnějším stavem.
Léčba inzulinem prokázala snížení kardiovaskulárních komplikací u diabetiků 2. typu již ve studii UKPDS [2]. Rovněž u diabetu 1. typu je známo podle studie DCCT a dalších [14], že snížení glykemií snižuje výskyt mikro a makrovaskulárních komplikací. Na rozdíl od diabetu 2. typu nebyl efekt snížení výskytu mikrovaskulárních a makrovaskulárních korekcí glykemie nikdy zpochybněn.
Závěr
Otázku antihyperglykemické léčby a jejích kardiovaskulárních efektů lze uzavřít:
- Časná kompenzace diabetu u nově zjištěných diabetiků má efekt přetrvávající i po 15 a více letech.
- Při delším trvání diabetu je cílová hodnota kompenzace diabetu pravděpodobně vyšší než současných 5,3 % HbA1c podle IFCC.
- Žádné konkrétní antidiabetikum nelze spojovat se zhoršenou kardiovaskulární prognózou, i u rosiglitazionu bylo dnes přesvědčivě ve studii RECORD popsáno, že negativní cévní efekty nejsou při této léčbě přítomny.
- Dnes je navíc velmi pravděpodobné, že některá nová antidiabetika, např. ze skupiny inkretinových analog, pozitivní cévní efekty mít budou.
- U diabetiků 1. typu nelze význam korekce hyperglykemie v prevenci kardiovaskulárních onemocnění zpochybnit vůbec.
Údaj o délce trvání diabetu je tedy významný a měl by být všude v dokumentaci uváděn. Zejména u nově zjištěných diabetiků je kompenzace hyperglykemií velmi důležitá. Ovlivní život pacienta možná i na desítky let. U déle trvajícího diabetu je na místě snižovat glykemie s větší opatrností. Je třeba sledovat i další metabolické parametry a dosahovat cílových hodnot léčby lipidů, krevního tlaku i glykemie a snížit dlouhodobě hmotnost alespoň o 10 %.
Poslední léta ukázala, že o kardiovaskulárním riziku diabetika stále málo víme a že jsou třeba další studie k posouzení jeho ovlivnění. Velmi pravděpodobně nejde přitom jen o otázku působení antidiabetik na cévní změnu či srdce, ale i o problematiku postižení srdce u diabetu obecně. Přehledně o této problematice, která částečně již přesahuje rámec tohoto článku, referuje např. monotematické číslo přehledového časopisu Best practice and research in clinical endocrinology and metabolism – červen 2009 [15], odkud doslova cituji: „Přes určité rozpory rostoucí počet klinických studií ukazuje, že snižování glykemií (jako integrální součást komplexní terapie) redukuje kardiovaskulární riziko u diabetiků 1. i 2. typu. Počet kardiovaskulárních příhod klesá přibližně o 10 – 15 % na 1 % HbA1c. Pro mortalitu nejsou výsledky tak přesvědčivé a je třeba studií delších než 10 let. Některá rizika terapie antidiabetiky jsou dána rizikem hypoglykemií a vzestupem hmotnosti a ty se mohou zejména u pacientů s již přítomnými kardiovaskulárními chorobami podílet nepříznivě na mortalitě. Proto by měla být léčba antidiabetiky velmi individualizována s cílovou hodnotou HbA1c pod 7 % či 6,5 % DCCT podle potřeb pacienta.“
prof. MUDr. Štěpán Svačina, DrSc., MBA
www.vfn.cz
e-mail: Stepan.svacina@lf1.cuni.czDoručeno do redakce: 13. 12. 2009
Zdroje
1. Šmahelová A. Konservativní léčba diabetické mikroangiopatie a makroangiopatie. Čas Lék Česk 2009; 148 : 72 – 75.
2. Holman RR, Watkins PJ. UKPDS – the first 30 years. Oxford: Wiley Blackwell 2008.
3. Svačina Š. Prevence diabetu a jeho komplikací. Praha: Triton 2008.
4. Holman RR, Paul SK, Bethel MA et al. 10‑year follow‑up of intensive glucose control in type 2 diabetes. N Engl J Med 2008; 359 : 1577 – 1589.
5. Haluzík M, Svačina Š. Metabolický syndrom a nukleární receptory PPAR. Praha: Grada 2005.
6. Dormandy JA, Charbonnel B, Eckland DJ et al. Secondary prevention of macrovascular events in patients with type 2 diabetes in the PROactive Study (PROspective pioglitAzone Clinical Trial In macroVascular Events): a randomised controlled trial. Lancet 2005; 366 : 1279 – 1289.
7. Nissen SE, Wolski K. Effect of rosiglitazone on the risk of myocardial infarction and death from cardiovascular causes. N Engl J Med 2007; 356 : 2457 – 2471.
8. Home PD, Jones NP, Pocock SJ et al. RECORD Study Group. Rosiglitazone RECORD study: glucose control outcomes at 18 months. Diabet Med 2007; 24 : 626 – 634.
9. Home PD, Pocock SJ, Beck ‑ Nielsen H et al. Rosiglitazone evaluated for cardiovascular outcomes in oral agent combination therapy for type 2 diabetes (RECORD): a multicentre, randomised, open ‑ label trial. Lancet 2009; 373 : 2125 – 2135.
10. Skyler JS, Bergenstal R, Bonow RO et al. Intensive glycemic control and the prevention of cardiovascular events: implications of the ACCORD, ADVANCE, and VA Diabetes Trials: a position statement of the American Diabetes Association and a Scientific Statement of the American College of Cardiology Foundation and the American Heart Association. J Am Coll Cardiol 2009; 53 : 298 – 304.
11. Mazzone T, Meyer PM, Feinstein SB et al. Effect of pioglitazone compared with glimepiride on carotid intima ‑ media thickness in type 2 diabetes: a randomized trial. JAMA 2006; 296 : 2572 – 2581.
12. Frye RL, August P, Brooks MM et al. BARI 2D Study Group. A randomized trial of therapies for type 2 diabetes and coronary artery disease. N Engl J Med 2009; 360 : 2503 – 2515.
13. Kelly TN, Bazzano LA, Fonseca VA et al. Systematic review: glucose control and cardiovascular disease in type 2 diabetes. Ann Intern Med 2009; 151 : 394 – 403.
14. Genuth S. Insights from the diabetes control and complications trial/ epidemiology of diabetes interventions and complications study on the use of intensive glycemic treatment to reduce the risk of complications of type 1 diabetes. Endocr Pract 2006; 12 (Suppl 1): 34 – 41.
15. Meier CC. Diabetes and the heart. Best Pract Res Clin Endocr Metab 2009; 23 : 291 – 411.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Úvodní slovoČlánek Angiopatie a oko
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2010 Číslo 4- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Magnosolv a jeho využití v neurologii
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Úvodní slovo
- Diabetes a prediktivní medicína – paralaxa současnosti
- Endokrinní odchylky a cévy u diabetiků
- Diabetes mellitus a protrombotická aktivita
- Co spojuje obezitu a aterosklerózu?
- Pohybová aktivita v prevenci cévních komplikací a diabetes
- Hyperglykemie v akutní fázi mozkové ischemie a rekanalizační léčba
- Diabetes mellitus a ischemická choroba srdeční
- Léčba hypertenze u pacientů s diabetes mellitus a ischemickou chorobou dolních končetin
- Antihyperglykemická léčba a cévní onemocnění
- Chirurgická léčba ischemické choroby srdeční a diabetes mellitus
- Perkutánní intervenční výkony na věnčitých tepnách u diabetiků
- Péče o diabetika s cévním onemocněním
- Flebologické problémy a diabetes
- Angiopatie a oko
- Ischemická choroba dolních končetin a diabetes
- Komplexní péče o diabetika se syndromem diabetické nohy
- Klinický význam cévního postižení u diabetiků s onemocněním ledvin – pohled nefrologa
- Lokální léčba ran a cévní zásobení
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Angiopatie a oko
- Ischemická choroba dolních končetin a diabetes
- Chirurgická léčba ischemické choroby srdeční a diabetes mellitus
- Diabetes mellitus a ischemická choroba srdeční
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



