-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Diagnostika a léčba akutního peripartálního život ohrožujícího krvácení – doporučený postup
Autoři: T. Binder 1; K. Cvachovec 4; V. Černý 5; P. Ďulíček 2,3; J. Feyereisl 1; J. Kvasnička 3; A. Měchurová 1; M. Penka 2,3; A. Roztočil 1; P. Salaj 3; D. Seidlová 4,5; P. Ševčík 4,5; J. Valenta (v Abecedním Pořadí) 4,5
Působiště autorů: Česká gynekologická a porodnická společnost České lékařské společnosti J. E. Purkyně, předseda MUDr. Vladimír Dvořák 1; Česká hematologická společnost České lékařské společnosti J. E. Purkyně, předseda doc. MUDr. Jaroslav Čermák, CSc. 2; Česká společnost pro trombózu a hemostázu České lékařské společnosti J. E. Purkyně, předseda prof. MUDr. Jan Kvasnička 3; Česká společnost anesteziologie, resuscitace a intenzivní medicíny České lékařské společnosti J. E. Purkyně, předseda prof. MUDr. Karel Cvachovec, CSc. 4; Česká společnost intenzivní medicíny České lékařské společnosti J. E. Purkyně, předseda prof. MUDr. Vladimír Černý, Ph. D. 5
Vyšlo v časopise: Vnitř Lék 2009; 55(1): 63-65
Kategorie: Doporučené postupy
Definice
Život ohrožující krvácení (ŽOK) definujeme jako:
- ztrátu jednoho celého krevního objemu během 24 hod
- ztrátu 50% krevního objemu během 3 hod
- krevní ztrátu narůstající rychlostí 150ml/min
Za závažnou krevní ztrátu, která může rodičku ohrozit, budeme tedy považovat akutní krevní ztrátu 1 500ml a více.
Etiologie peripartálního krvácení
Porodnické krvácení rozdělujeme podle doby jeho vzniku. Antepartální a intrapartální krvácení jsou definována jako krvácení po 24. gestačním týdnu až do vlastního porodu plodu. Postpartální krvácení rozdělujeme na primární, které se objeví do 24 hod po porodu, a sekundární, které se objevuje po 24 hod po porodu do konce šestinedělí. Nejčastějšími příčinami antepartálního a intrapartálního krvácení jsou abrupce placenty, placenta previa a děložní ruptury. Nejčastější příčinou postpartálního krvácení je děložní atonie následovaná porodními poraněními. Mezi častější příčiny ŽOK je třeba v porodnictví řadit diseminovanou intravaskulární koagulaci (DIC), která může kromě uvedených stavů sekundárně komplikovat těžkou preeklampsii, HELLP syndrom, a která vždy provází embolii plodovou vodou.
Organizační opatření
- V každém porodnickém zařízení by na porodním sále měly být k dispozici diagnosticko‑léčebné postupy řešení nejzávažnějších stavů a tzv. krizový plán.
- Jednotlivé medicínské kroky řídí a koordinuje jeden, obvykle vedoucí pracovník (vedoucí lékař porodního sálu, vedoucí služby).
- Nezbytná je dokumentace události (léčebné úkony, podané léky a přípravky) ve faktické a časové rovině.
Diagnosticko‑léčebný postup
1. Stanovení diagnózy
Rychlé stanovení diagnózy je základním kamenem úspěšné léčby. Lokalizace zdroje krvácení:
- vyšetřením v zrcadlech
- palpačním bimanuálním vyšetřením
- UZ vyšetřením
2. Neodkladné kroky po stanovení diagnózy
V léčbě se snažíme využít všech dostupných metod k zachování reprodukčních funkcí ženy bez toho, že bychom ženu ohrozili bezprostředně na životě. Řešení ŽOK vyžaduje koordinovaný multidisciplinární přístup (porodník, anesteziolog, hematolog).
2.1 Bezprostřední léčebná opatření
Prioritou je obnovení a udržení adekvátní tkáňové perfuze s urychleným souběžným odstraňováním příčiny krvácení.
- Zajištění 2 periferních žilních vstupů (kanyly 14 G).
- Inhalace kyslíku, při obluzeném vědomí včasná intubace.
- Odběr vzorku krve pro laboratorní vyšetření: krevní skupiny, k objednání 4 TU koncentrátu erytrocytů a 4–6 TU ČZP, stanovení KO, koagulačních parametrů [PT, aPTT, (TT), fibrinogen, AT III, D‑dimery], základní biochemie včetně elektrolytů [U, kreatinin, AST, ALT, Na, Cl, K, Ca (ioniz.)], ABR.
- Doplnění objemu – iniciálně do 2 000 ml krystaloidů a 1 000 ml koloidů do doby, než budou k dispozici krevní deriváty.
Obr. 1. Orientační test srážení krve s trombinem. 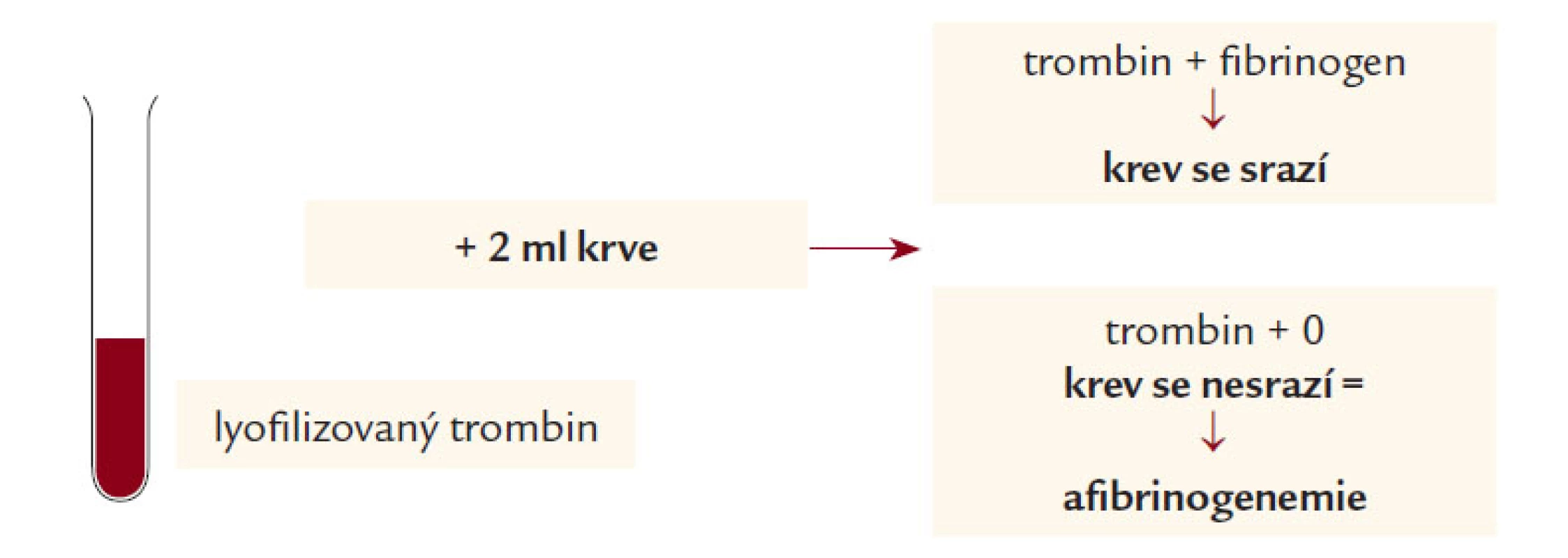
2.2 Odstranění příčiny krvácení
2.2.1 Primárně nechirurgická příčina krvácení (hypotonie děložní)
l. krok:
- digitální eventuální instrumentální revize dutiny děložní
- uterotonika
Při neúspěchu
2. krok:
- digitální odstranění koagul
- balónkový katétr + tamponáda poševní (odstranit po 12–24 hod – tamponádový test)
- uterotonika (selektivní katetrizační embolizace uterinních arterií – pokud je dostupná)
Při neúspěchu ihned
3. krok:
- chirurgická intervence
- alternativně:
– postupná devaskularizace dělohy (postupný podvaz arterií dělohy a ovarií)
– B-Lynchova sutura dělohy
– podvaz arteriae iliacae internae
Na této úrovni je plně legitimní zvážit podání rekombinantního faktoru VIIa (NovoSeven®).
2.2.2 Chirurgická příčina krvácení (ruptura dělohy, krvácení do retroperitoneaapod.)
Postup je obdobný jako ve 3. kroku při primárně nechirurgické příčině krvácení. V případech poranění lokalizovaném mimo samotnou dělohu, obtížně chirurgicky řešitelném, je metodou první volby podvaz arteriae ilicae internae.
Indikace k hysterektomii
Hysterektomie u ženy ve fertilním věku je závažným činem, který výrazně ovlivní její další život. K hysterektomii bychom měli přistupovat velmi uvážlivě:
- po vyčerpání všech dostupných léčebných postupů, které vedou k jejímu odvrácení
- při akutním ohrožení života ženy a nemožnosti využít postupy uvedené v léčebném schématu
- při devastujícím poranění dělohy
- při sepsi, jejíž příčinou je sama děloha
Při řešení ŽOK jsou kontraindikovány metody regionální anestezie (epidurální, spinální). Chirurgické intervence provádíme v i.v. ATB cloně.
Neodkladné kroky při pokračujícím krvácení nebo podezření na rozvíjející se DIC
- Udržení a stabilizace cirkulace energickým doplňováním cirkulujícího objemu, případně i užitím vazopresorů.
- Opakovaná laboratorní vyšetření po 2–4 hod: KO, koagulace [PT, aPTT, (TT), fibrinogen, AT III, D‑dimery], ABR.
- Dle možností pracoviště bed side testy: ACT, TEG, TT PK, v krajním případě doba srážlivosti plné krve (Lee-White).
- Svědčí‑li výsledky laboratorních a bed side testů pro konzumpční koagulopatii, krvácení progreduje, tzn., že je reálné nebezpečí z časové prodlevy, lze zvážit podání:
– heparinu (UFH) bolus 2 500 až5 000 j i.v. a dále pokračovat 5 000 až 10 000 j/24 hod (dle hmotnosti pacientky) v kontinuální infuzi
– AT III 1 000 j i.v.
– FBG 2 g i.v. při negativním TT PK (jen pokud se krev vůbec nesráží)
– ČZP 2 TU do doby, než budou k dispozici výsledky laboratoře
- Následně podle výsledků laboratorních vyšetření svědčících pro DIC léčbu korigujeme:
– při snížení hladiny fibrinogenu pod 0,5 g/l 2–4 g fibrinogenu i.v. (pokud není k dispozici, je možné podat kryoprecipitát)
– při poklesu trombocytů pod 50 × 109 podat destičkový koncentrát
– AT III podat opakovaně nebo kontinuálně s cílem udržet aktivitu AT nad 70 % inhibiční aktivity
– erytrocytární koncentrát podat při hodnotách hematokritu pod 0,20 a Hb pod 70 g/l s přihlédnutím ke klinickému stavu
– při prodloužení aPTT a PT na 1,5násobek normálu a více pokračujeme v podávání čerstvě zmrazené plazmy (20 ml/kg), minimálně 4 TU
– korekce acidózy – udržet pH nad 7,2
– úprava iontové dysbalance s ohledem na kalcemii
– úprava hypotermie
– při pokračujícím ŽOK (dle definice) podat rF VIIa (NovoSeven®) v dávce 100–140 µg/kg i.v. Při přetrvávání krvácení dávku možno za 2–3 hod opakovat
Je‑li pacientka bezprostředně ohrožena vykrvácením a nelze‑li z časového hlediska splnit celý předchozí léčebný postup, je možné podat rF VIIa (NovoSeven®) i mimo schéma (týmové rozhodnutí – porodník, anesteziolog, hematolog).
Apendix
1. Léky ovlivňující děložní tonus a jejich dávkování
- Oxytocin:
– krátký poločas 30 min
– 5 IU i.v jako bolus, 10 IU v infuzi (možno opakovat)
– nebo kontinuální infuze 30 IU oxytocinu
- Ergotaminové alkaloidy:
– 1 ampule (0,2 mg) i.v. možno opakovat v 30 min intervalech celkem 3krát
– účinná je i hluboká i. m. aplikace (prodloužený účinek)
- 15-metyl prostaglandin F2a:
– i. m., přímo do děložního svalu
– dávka 250 μg, možno opakovat po 15–90 min, možno až 8krát
- Dinoproston (Enzaprost F):
– aplikuje se 5 mg přímo do děložního svalu přísně extravazálně
– lze podat i v infuzi 500 ml glukózy nebo fyziologického roztoku
– maximální rychlost infuze by neměla přesáhnout 300 ml/hod, což odpovídá 40 μg dinoprostonu/min
2. Trombocyty
• Předpokládá se, že jeden destičkový koncentrát z aferézy zvýší počet trombocytů o 20–25 × 109.
• Kontrola počtu trombocytů je doporučována asi po 1 hod po jejich podání.
3. Heparin
- Aktivitu podaného heparinu kontrolujeme pomocí aPTT, které by nemělo přesáhnout 1,5násobek normy.
- Dávka heparinu by neměla přesáhnout 50–100 j/kg/den.
- Heparin lze nahradit LMWH i.v. ve stejné dávce.
4. rF VIIa – předpoklady maximálního účinku:
- hladina fibrinogenu nad 0,5g/l
- Hb nad 60 g/l
- trombocyty nad 50 × 109/l
- pH nad 7,2
- absence hypotermie
Použité zkratky
ABR – acidobazická rovnováha
ACT – activated clotting time
TT PK – trombinový čas plné krve
TEG – trombelastogram
FBG – fibrinogen
ČZP – čerstvá zmrazená plazma
AT III – antitrombin
TU – transfuzní jednotka
LMWH – nízkomolekulární heparin
UFH – nefrakcionovaný heparin
Otištěno s laskavým svolením časopisu Česká gynekologie. Uveřejněno v Čes Gynekol 2008; 73 : 375–376.
Doručeno do redakce: 1. 10. 2008
prof. MUDr. Miroslav Penka, CSc.
www.fnbrno.cz
e‑mail:m.penka@fnbrno.cz
Zdroje
1. Bouwmeester FW, Bolte AC, van Geijn HP. Pharmacological and Surgical Therapy for Primary Postpartum Hemorrhage. Carrent Pharmaceut Desig 2005; 11 : 759–773.
2. Drife J. Management of primary postpartum hemorrhagie. Br J Obstet Gyncol 1997; 104 : 275–277.
3. Moussa HA, Walkinshaw S. Major postpartum haemorrhage. Curr Opin Obstet Gynecol 2001; 13 : 595–603.
4. Shevell T, Malone FD. Management of obstetric hemorrhage. Semin Perinatol 2003; 27 : 86–104.
5. Moussa HA, Alfirevic Z. Treatment for primary postpartum haemorrhage (Cochrane Review) In: The Cochrane Library, Issue 1, 2004.
6. Binder T, Salaj P, Vavřinková B. Hematotologické nemoci a poruchy v porodnictví a gynekologii. Praha: Triton 2004.
7. Wallace N, Hill D. Major Obstetric Haemorrhage. CPD Anaesthesia 2003; 5 : 62–66.
8. Price G, Kaplan J, Skowronski G. Use of recombinant factor VIIa to treat life - -threatening non‑surgical bleeding in postpartum patient. Br J of Anest 2004; 93 : 298–300.
9. Boehlen F, Morales MA, Fontana P et al. Prolonged treatment of massive postpartum haemorrhage with recombinant factor VIIa: case report and review of the literature. BJOG 2004; 111 : 284–287.
10. Segal S, Shemesh I, Blumental R et al. The use of recombinant factor VIIa in severe postpartum hemorrhage. Acta Obstet Gynecol Scand 2004; 83 : 771–772.
11. Macphail S, Tlks K. Massive post‑partum haemorrhage and management of disseminated intravascular coagulatin. Currnet Obstet Gynecol 2004; 14 : 123–131.
12. Shamsi TS, Hossain N, Soomro N et al. Use of recombinant Factor VIIa massive Postpartum Haemorrhage: Case Series and Review of Literature. J Pak Med Assoc 2005; 55 : 512–513.
13. Černý V, Blatný J, Dušek L et al. Podávání rekombinantního aktivovaného faktoru VII v České republice u nemocných bez hemofilie – analýza vybraných údajů z registru UniSeven. Anest Intenziv Med 2005; 6 : 296–315.
14. Dulíček P, Penka M, Binder T et al. Návrh antitrombotické profylaxe a péče o trombofilní stavy v gynekologii a porodnictví. Vnitř Lék 2006; 52 (Suppl 1): 58–40.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2009 Číslo 1- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Incidence pankreatického karcinomu u osob s chronickou pankreatitidou
- Kardiovaskulární rehabilitace v současnosti
- Ovlivnění hemostázy při terapii náhradními roztoky
- Infarkt myokardu, remodelace levé komory a buněčná terapie
- Účinnost anti‑TNF‑α léčiv v běžné klinické praxi a náklady na tato léčiva
- Karcinom kůry nadledvin
- Karcinom kůry nadledvin – editorial
- Diagnostika a léčba akutního peripartálního život ohrožujícího krvácení – doporučený postup
- Koronární ektazie v kombinaci s nemocí tří tepen
- Poporodní krvácení – doporučené postupy diagnostiky a léčby – editorial
- Dopisy redakci
- Dopisy redakci
- Vítězové a poražení z New Orleans. Od rosuvastatinu k antioxidačním vitaminům – pár postřehů ze sjezdu AHA 2008
- 6. kongres Medzinárodnej spoločnosti histórie nefrológie, 2.– 4. októbra 2008, Taormina – Giardini Naxos (Taliansko)
- Recenze
- Léčba Waldenströmovy makroglobulinemie – zkušenosti jednoho pracoviště
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Karcinom kůry nadledvin
- Koronární ektazie v kombinaci s nemocí tří tepen
- Kardiovaskulární rehabilitace v současnosti
- Léčba Waldenströmovy makroglobulinemie – zkušenosti jednoho pracoviště
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



